Какое из этих инфекционных заболеваний имеет самую высокую летальность
Ежегодно инфекционные заболевания уносят сотни тысяч жизней, а многие переболевшие получают неизлечимые осложнения на всю оставшуюся жизнь.
По статистике, именно инфекционные заболевания становятся причиной 26% всех смертей на планете (по данным Всемирной Организации Здравоохранения (ВОЗ) за 2008 год).
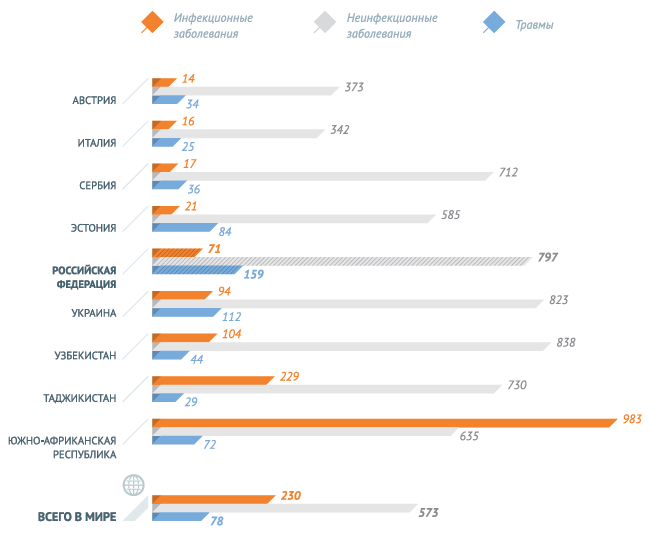
В 2012 году число смертей от инфекционных заболеваний снизилось. Неинфекционные заболевания стали причиной 68% всех случаев смерти, на инфекционные, материнские , неонатальные болезни и расстройства пищевого происхождения (вместе взятые) пришлось 23% смертей в мире, а травмы стали причиной 9% всех случаев летального исхода.
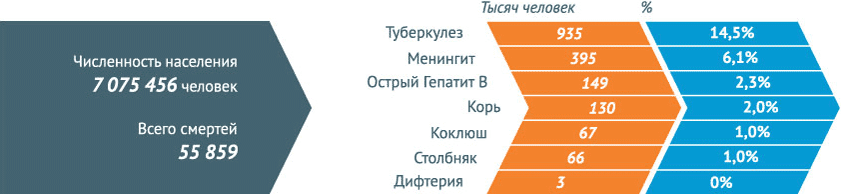
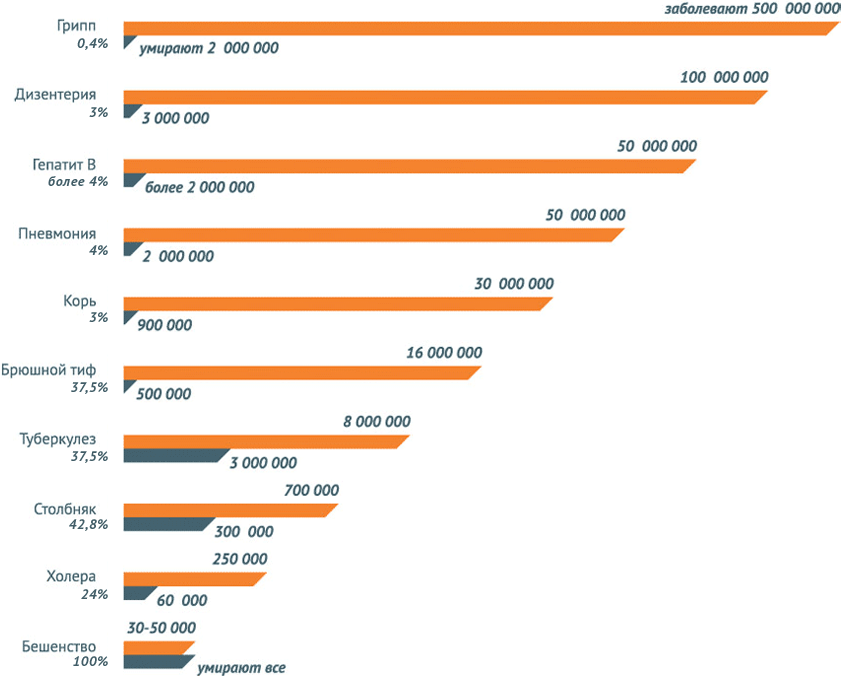

В мире регистрируются тысячи, сотни тысяч и даже миллионы случаев инфекционных заболеваний, которые поражают детей и взрослых не только в слаборазвитых или развивающихся странах, но и в странах с высоким уровнем жизни. Так, дифтерией заболевают 4880 человек в мире. Корь поражает 354820 человек, из них умерло – 139 300 (при охвате прививками 84%).
Паротитом болеют 726 169 человек, коклюш в среднем охватывает 162 047 человек, краснуха – 114449, столбняка зарегистрировано 14272 случаев.
Пальму первенства среди инфекционных заболеваний держит туберкулез – 5 772 224 случаев. В то же время, можно отметить, что благодаря вакцинации с лица планеты постепенно исчезает такая страшная болезнь как полиомиелит – всего в мире зарегистрировано 285 случаев.
И все же такие показатели стали возможными благодаря консолидированным усилиям по борьбе с инфекционными заболеваниями.
Смертность и заболеваемость инфекционными заболеваниями в России
В 2013 г. в Российской Федерации зарегистрированы более 33 млн 225 тыс. инфекционных заболеваний (в 2012 г. – 31 млн 477 тыс.). В 2013 г. в России умерло 1,9 млн человек, от инфекционных болезней – 31 808 (1,7%), зарегистрировано 33 млн 255 тыс. случаев инфекционных болезней, летальный исход составил – 0,096%.
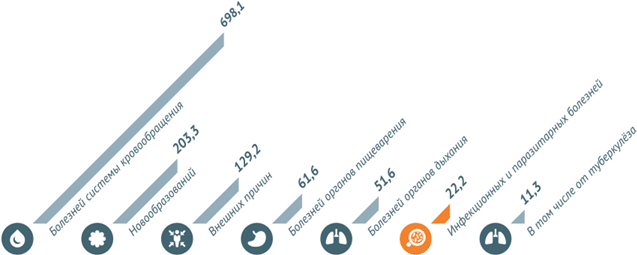
В 2013 году наибольшее число смертей в России было вызвано болезнями системы кровообращения. Некоторые инфекционные и паразитарные болезни погубили в 2013 году 22,2 из 100 тыс. человек.
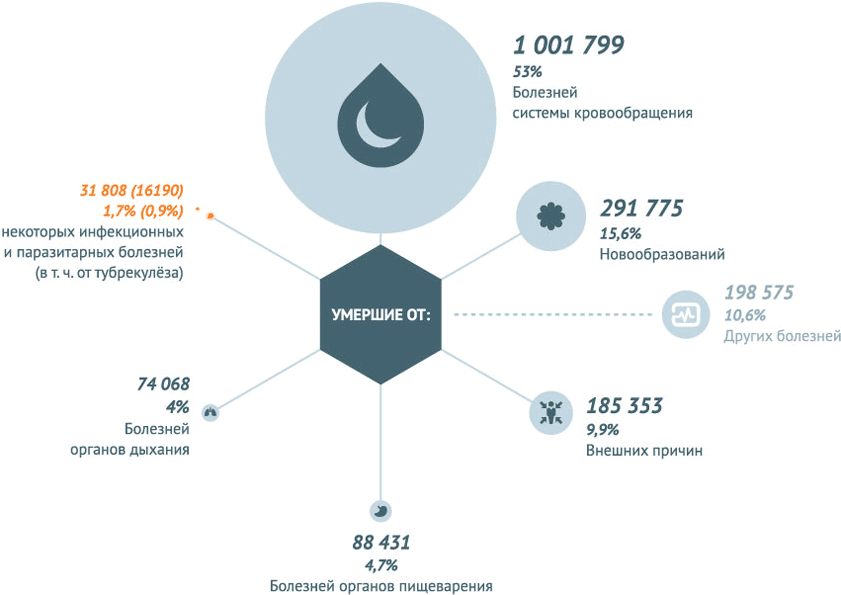
Некоторые инфекционные заболевания в 2013 году стали причиной смерти 31808 человек . Это 1,7% от всех смертей.
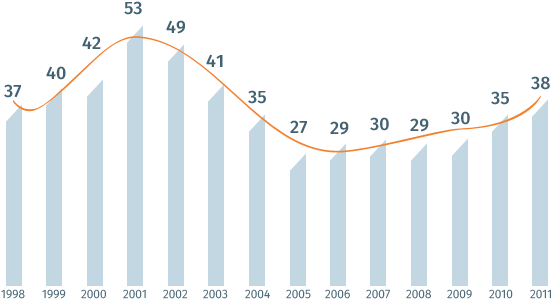
С 1998 года наибольший пик инфекционных заболеваний в России был отмечен в 2001 году – 53 млн, а наименьший – в 2005 году – 27 млн случаев. После 2005 года в нашей стране вновь наметился рост числа инфекционных заболеваний: с 29 млн в 2006 году до 35 млн в 2010-м и 38 млн в 2011 году.
Сегодня в России по целому ряду инфекционных заболеваний наблюдается незначительное снижение числа зарегистрированных случаев.
| Наименование заболевания | Число зарегистрированных случаев (январь-декабрь 2014 г) | Число зарегистрированных случаев (январь-декабрь 2013 г) |
| Острый паралитический полиомиелит | 3 | 5 |
| Острый вирусный гепатит В | 1667 | 1722 |
| Хронический вирусный гепатит В (впервые установленный) | 14693 | 15177 |
| Носительство возбудителя вирусного гепатита В | 20963 | 23876 |
| Дифтерия | 2 | 2 |
| Коклюш | 4223 | 4035 |
| Корь | 4653 | 1637 |
| Краснуха | 50 | 166 |
| Паротит эпидемический | 237 | 264 |
| Менингококковая инфекция | 909 | 1196 |
| Ветряная оспа | 859764 | 720180 |
| Туберкулез (впервые выявленный) активные формы | 70522 | 74182 |
| Грипп | 12257 | 100360 |
| Поствакцинальные осложнения | 192 | 263 |
Задать вопрос специалисту
Вопрос экспертам вакцинопрофилактики
Вакцина "Менюгейт" зарегистрирована в России? С какого возраста разрешена к применению?
Отвечает Харит Сусанна Михайловна
Да, зарегистрирована, вакцина – от менингококка С, сейчас также есть вакцина конъюгированная, но уже против 4 типов менингококков – А, С, Y, W135 – Менактра. Прививки проводят с 9 мес.жизни.
Муж транспортировал вакцину РотаТек в другой город.Покупая ее в аптеке мужу посоветовали купить охлаждающий контейнер,и перед поездкой его заморозить в морозильной камере,потом привязать вакцину и так ее транспортировать. Время в пути заняло 5 часов. Можно ли вводить такую вакцину ребенку? Мне кажется,что если привязать вакцину к замороженному контейнеру, то вакцина замерзнет!
Отвечает Харит Сусанна Михайловна
Вы абсолютно правы, если в контейнере был лед. Но если там была смесь воды и льда- вакцина не должна замерзать. Однако живые вакцины, к которым относится ротавирусная, не увеличивают реактогенность при температуре менее 0, в отличие от неживых, а, например, для живой полиомиелитной допускается замораживание до -20 град С.
Моему сыну сейчас 7 месяцев.
В 3 месяца у него случился отек Квинке на молочную смесь Малютка.
Прививку от гепатита сделали в роддоме, вторую в два месяца и третью вчера в семь месяцев. Реакция нормальная, даже без температуры.
Но вот на прививку АКДС нам устно дали медотвод.
Я за прививки!! И хочу сделать прививку АКДС. Но хочу сделать ИНФАНРИКС ГЕКСА. Живем в Крыму. В крыму ее нигде нет. Посоветуйте как поступить в такой ситуации. Может есть зарубежный аналог? Бесплатную делать категорически не хочу. Хочу качественную очищеную, что бы как монжно меньше риска.
Отвечает Полибин Роман Владимирович
В Инфанрикс Гекса содержится компонент против гепатита В. Ребенок полностью привит против гепатита. Поэтому в качестве зарубежного аналога АКДС можно сделать вакцину Пентаксим. Кроме того, следует сказать, что отек Квинке на молочную смесь не является противопоказанием к вакцине АКДС.
Подскажите, пожалуйста, на ком и как тестируют вакцины?
Отвечает Полибин Роман Владимирович
Как и все лекарственные препараты вакцины проходят доклинические исследования (в лаборатории, на животных), а затем клинические на добровольцах (на взрослых, а далее на подростках, детях с разрешения и согласия их родителей). Прежде чем разрешить применение в национальном календаре прививок исследования проводят на большом числе добровольцев, например вакцина против ротавирусной инфекции испытывалась почти на 70 000 в разных странах мира.
Отвечает Полибин Роман Владимирович
Состав вакцин изложен в инструкциях к препаратам.
Ребёнку 1 год и 8 месяцев, все прививки ставились в соответствии с календарем прививок. В том числе 3 пентаксима и ревакцинация в полтора года тоже пентаксим. В 20 месяцев надо ставить от полиомиелита. Очень всегда переживаю и отношусь тщательно к выбору нужных прививок, вот и сейчас перерыла весь интернет, но так и не могу решить. Мы ставили всегда инъекцию (в пентаксиме). А теперь говорят капли. Но капли-живая вакцина, я боюсь различных побочек и считаю, что лучше перестраховаться. Но вот читала, что капли от полиомиелита вырабатывают больше антител, в том числе и в желудке, то есть более эффективные, чем инъекция. Я запуталась. Поясните, инъекция менее эффективна (имовакс-полио, например)? Отчего ведутся такие разговоры? У каплей боюсь хоть и минимальный, но риск осложнения в виде болезни.
Отвечает Полибин Роман Владимирович
В настоящее время Национальный календарь прививок России предполагает комбинированную схему вакцинации против полиомиелита, т.е. только 2 первых введения инактивированной вакциной и остальные – оральной полиовакциной. Это связано с тем, чтобы полностью исключить риск развития вакциноассоциированного полиомиелита, который возможен только на первое и в минимальном проценте случаев на второе введение. Соответственно, при наличии 2-х и более прививок от полиомиелита инактивированной вакциной, осложнения на живую полиовакцину исключены. Действительно, считалось и признается некоторыми специалистами, что оральная вакцина имеет преимущества, так как формирует местный иммунитет на слизистых кишечника в отличие от ИПВ. Однако сейчас стало известно, что инактивированная вакцина в меньшей степени, но также формирует местный иммунитет. Кроме того, 5 введений вакцины против полиомиелита как оральной живой, так и инактивированной вне зависимости от уровня местного иммунитета на слизистых оболочках кишечника, полностью защищают ребенка от паралитических форм полиомиелита. В связи с вышесказанным вашему ребенку необходимо сделать пятую прививку ОПВ или ИПВ.
Следует также сказать, что на сегодняшний день идет реализация глобального плана Всемирной организации здравоохранения по ликвидации полиомиелита в мире, которая предполагает полный переход всех стран к 2019 году на инактивированную вакцину.
В нашей стране уже очень долгая история использования многих вакцин – ведутся ли долгосрочные исследования их безопасности и можно ли ознакомиться с результатами воздействия вакцин на поколения людей?
Отвечает Шамшева Ольга Васильевна
За прошлый век продолжительность жизни людей возросла на 30 лет, из них 25 дополнительных лет жизни люди получили за счет вакцинации. Больше людей выживают, они живут дольше и качественнее за счет того, что снизилось инвалидность из-за инфекционных заболеваний. Это общий ответ на то, как влияют вакцины на поколения людей.
На сайте Всемирной Организации Здравоохранения (ВОЗ) есть обширный фактический материал о благотворном влиянии вакцинации на здоровье отдельных людей и человечества в целом. Отмечу, что вакцинация –это не система верований, это - область деятельности, опирающаяся на систему научных фактов и данных.
На основании чего мы можем судить о безопасности вакцинации? Во-первых, ведется учет и регистрация побочных действий и нежелательных явлений и выяснение их причинно-следственной связи с применением вакцин (фармаконадзор). Во-вторых, важную роль в отслеживании нежелательных реакций играют постмаркетинговые исследования (возможного отсроченного неблагоприятного действия вакцин на организм), которые проводят компании — владельцы регистрационных свидетельств. И, наконец, проводится оценка эпидемиологической, клинической и социально-экономической эффективности вакцинации в ходе эпидемиологических исследований.
Последние несколько дней в СМИ появилось много статей с данными о смертности и летальности из-за 2019-nCoV. Люди часто путают эти понятия.
Чего только стоит это интервью в Московском комсомольце:
Ссылка на оригинал
Журналист спрашивает про смертность, собеседник отвечает про летальность! Это простая некомпетентность или в очередной раз "ученый изнасиловал журналиста"?
А в чём разница?
Смертность (англ. Mortality rate) — это статистический показатель, оценивающий количество смертей. Нас интересует частный случай этого понятия — смертность от болезни. Это отношение числа умерших от некоторой болезни к средней численности населения за определенный период в определенной местности. Обычно рассчитывается по годам на 100 000 населения. Для чего нужен этот показатель? Он позволяет оценить эффективность системы здравоохранения той или иной страны, а также позволяет оценить риски смерти от той или иной причины. Возмём для примера данные ВОЗ:
У меня возникают противоречивые чувства. С одной стороны, понятно, что с медициной там беда. Но, с другой стороны, риск смерти от инсульта и сердечно-сосудистых заболеваний существенно ниже. Мне даже кажется, что я смогу жить дольше в странах с низким уровнем дохода, потому что смерть от родовой асфиксии мне уже точно не грозит. Проверять я это, конечно же, не буду.
Вернемся к "нашим баранам" (2019-nCoV). Давайте посмотрим на свежие данные по новому коронавирусу:
Откуда взялись те самые 2-3% смертности во всех этих телепередачах, статьях и интервью? Кто-то просто взял и посчитал количество смертей по отношению к общему числу заразившихся в данный момент времени. Что дает мне эта цифра? Абсолютно ничего! Только ложное чувство спокойствия. Вроде 2% — это не так уж и много. Подумаешь, от гриппа смертность аж 0,5%. Но считать сейчас по такой формуле смертность от коронавируса — это все равно, что зайти в курятник, обнаружить там 96 яиц, 2-х живых цыплят и 2- мертвых, и на основании этих фактов сделать вывод, что вылупляемость яиц 4%, а смертность цыплят 50%. Но это же в корне неверно. Нужно либо собирать статистику за длительный период времени, например, за год. Либо ждать пока эти показатели в среднесрочной перспективе стабилизируются.
Так что же важно мне сейчас как обывателю? Сейчас, когда тех, кто еще болеет, на порядок больше тех, кто уже не болеет. А мне важна летальность!
Летальность (англ. Case fatality rate (CFR)) — статистический показатель, равный отношению числа умерших от какой-либо болезни, к числу переболевших этой болезнью за определенный временной промежуток. То есть те, кто еще болеет, в расчет не берутся.
Летальность от коронавируса 2019-nCoV за всё время составляет ((427)/(427 + 781)) * 100% = 35%.
Этот показатель сейчас хоть как-то отражает реальную картину. Он понятен и его легко интерпретировать: из трех переболевших один умер, двое вылечились. А это, согласитесь, уже совсем не те 2%, о которых вещают с экранов.
Если учесть, что в среднем, умершие больные прожили 10 дней со дня постановки диагноза, то с учетом такой летальности, число умерших к 13 февраля будет больше 5000.
Что еще, на мой взгляд, важно знать об этом вирусе.
Базовое репродуктивное число (англ. Basic reproduction number) — это ожидаемое количество вторичных случаев заражения, вызванное одной инфекцией в полностью восприимчивой популяции. Т.е. скольких сферических коней в вакууме человек в среднем заражает один больной. Для коронавируса 2019-nCoV по последним оценкам, этот показатель равен 4.08. Это много!
И еще немного важной информации от ВОЗ:
- Заболеванию подвержены все возрастные группы.
- Более 80% умерших — люди старше 60 лет.
- 75% умерших имели до заражения проблемы со здоровьем (диабет, астма, сердечно-сосудистые заболевания и т.д.).
- 71% всех заболевших — мужчины.
- Ситуация серьезнее, чем была с MERS-CoV, SARS-CoV и Эболой. Возможно, на 2-3 порядка.
- Далеко идущие выводы делать преждевременно, прошел слишком короткий промежуток времени. Нужно дождаться существенного замедления темпов роста количества инфицированных и более точных оценок ученых. Также пока непонятно, как будет распространяться инфекция в странах с высокой плотностью населения и низким уровнем медицины, таких как Бангладеш.
- Мужчин нужно беречь (71%. ).
- Не верьте тому, что пишут СМИ, смотрите на цифры.
- Зомби-апокалипсиса не будет, во всяком случае, из-за 2019-nCoV.
 |
Дмитриева Р. А., к. б. н., ведущий научный сотрудник,
Доскина Т. В., к. м. н., старший научный сотрудник
лаборатории санитарной микробиологии и паразитологии ГУ НИИ экологии человека и гигиены окружающей среды им. А. Н. Сысина РАМН
Проблема обеспечения населения доброкачественной питьевой водой - безопасной в эпидемическом отношении - актуальна в системе предупредительного санитарно-эпидемиологического надзора. Это обусловлено общим ухудшением состояния поверхностных водоисточников в результате продолжающегося воздействия хозяйственно-бытовых сточных вод, поступающих в водоемы без необходимой очистки и обеззараживания и являющихся основным источником микробного загрязнения водных объектов. В последние годы все чаще отмечается неблагоприятное влияние сточных вод на подземные водоисточники, о чем свидетельствуют вспышки кишечных инфекций, связанные с употреблением воды из таких источников. В фекалиях человека и в хозяйственно-бытовых сточных водах содержится большое количество микроорганизмов, которые могут распространяться с водой и вызывать эпидемии и отдельные вспышки заболеваний среди населения: это бактерии, простейшие и вирусы. Однако, если для возбудителей основных групп бактериальных и паразитарных инфекций отработаны и широко используются методы культивирования и идентификации, то методы диагностики возбудителей вирусных инфекций чрезвычайно сложны, продолжительны и дорогостоящи. Большая часть кишечных вирусных инфекций диагносцируется по клинической картине, а вспышки и отдельные заболевания при невыявленном возбудителе рассматриваются как острые кишечные инфекции (ОКИ) неустановленной этиологии.
Достижения в развитии вирусологии и, в частности, разработка методов культивирования вирусов на клетках культур тканей, а также развитие иммуноферментных (ИФА) и молекулярных (ПЦР) методов диагностики некультивируемых вирусов, позволили выявить большое количество возбудителей, которые могут распространяться с водой и вызывать, наряду с кишечными, другие виды заболеваний, чрезвычайно опасные для человека.
В настоящее время известно более 120 различных вирусов, которые с фекалиями попадают в окружающую среду и могут вызывать заболевания у человека (таблица 1). Это энтеровирусы, включающие вирусы полиомиелита трех типов, вирусы Коксаки А (24 серотипа) и Коксаки В (6 серотипов), вирусы ЕСНО (34 серотипа), энтеровирусы 68-71 типов; вирусы гепатита А и Е; реовирусы; ротавирусы; аденовирусы; коронавирусы; калицивирусы; вирусы группы Норволк и Норволк-подобные вирусы; астровирусы. Перечисленные вирусы вызывают у человека заболевания, различающиеся по степени тяжести (от тяжелых до легких, стертых и латентных форм) и по характеру поражения органов и систем (гастроэнтериты, вирусные гепатиты, серозные менингиты, энцефалиты, миокардиты, конъюнктивиты, параличи, заболевания органов дыхания и др.).
Поступая преимущественно с недостаточно очищенными хозяйственно-бытовыми сточными водами в водоисточники, вирусы, в силу своей высокой устойчивости могут преодолевать барьеры водопроводных очистных сооружений и попадать в питьевую воду.
Основные закономерности циркуляции кишечных вирусов в водных объектах и питьевой воде определяются их характерными свойствами и условиями окружающей среды, в том числе такими факторами, как:
крайне малые размеры вирусных частиц;
отрицательный заряд вирусных частиц;
высокая устойчивость к воздействию химических и физических факторов окружающей среды, процессам естественного самоочищения и дезинфектантам;
способность длительно сохранять инфекционную активность в водных объектах, в том числе в условиях химического загрязнения воды;
способность распространяться на большие расстояния с водными потоками от зоны выпуска сточных вод;
четко выраженная стратификация в воде поверхностных водоемов (вирусы содержатся в различных концентрациях в поверхностной пленке воды, водной толще, придонном участке и донных отложениях);
выраженная сезонность циркуляции различных групп вирусов в водных и других объектах окружающей среды;
устойчивость вирусов к очистке и обеззараживанию на водопроводных сооружениях.
Как видно в таблице 1, энтеровирусы представляют самую большую группу и вызывают разнообразные по клиническому проявлению заболевания. Возможность культивирования большей части этих вирусов на клеточных культурах позволяет определять их как в фекалиях, так и в различных объектах окружающей среды, что является чрезвычайно важным для установления роли водного фактора в распространении кишечных вирусных инфекций. Вспышки кишечных вирусных инфекций водного происхождения наблюдаются достаточно часто и практически во всех странах (4,5). В последние годы регистрируются вспышки заболеваний с особо тяжелыми клиническим течением. Так, была описана вспышка менингококковой инфекции в г.Витебске, вызванная вирусом Коксаки В-4. Вирус определялся как у больных (в цереброспинальной жидкости и в смывах из носоглотки), так и в пробах питьевой воды, что позволило авторам связать эту вспышку с загрязнением питьевой воды вирусами Коксаки В-4 (2). С высоким уровнем летальности у детей (до 91%) отмечены вспышки заболеваний, вызванных энтеровирусом типа 71(18).
Энтеровирусы содержатся почти во всех сточных водах, и чем выше численность населения, тем стабильнее их концентрация. Особенно много энтеровирусов в сточных водах от населенных пунктов с плохими санитарно-гигиеническими условиями. Высокая численность детского контингента обусловливает наличие в сточных водах большого количества вакцинных штаммов вируса полиомиелита, что связано с систематическим проведением вакцинации детей против полиомиелита. Концентрация энтеровирусов в неочищенных сточных водах может достигать уровней 103-105 вирионов в 1 л воды, причем процессы очистки воды (без обеззараживания) снижают концентрацию вирусов незначительно. В поверхностных водоисточниках концентрация энтеровирусов ниже (десятки - тысячи вирионов в 1 л воды) и зависит в основном от интенсивности сброса в них неочищенных сточных вод или степени их очистки и обеззараживания. Энтеровирусы выделяются также из воды подземных водоисточников, особенно в тех случаях, когда последние залегают неглубоко.
Серологические исследования показали, что значительная часть населения является носителями различных энтеровирусов. Циркуляция энтеровирусов среди населения имеет выраженную летне-осеннюю сезонность, что коррелирует с их содержанием в сточных водах. Так максимальное количество штаммов энтеровирусов (32-60%) определяется в августе, сентябре и октябре, минимальное (до 10%) - в весенние месяцы (апрель-май).
Таблица 1. Заболевания, вызываемые вирусами, циркулирующими в водных объектах
Заболевания и симптомы, вызываемые вирусами
Максимальные сроки сохранения инфекционной активности вирусов в воде (питьевой, поверхностных водоисточников, сточных водах)
Полиомиелит, менингит, лихорадки
Более 3 месяцев
Вирусы Коксаки А
Менингит, герпетическая ангина, заболевания органов дыхания
Вирусы Коксаки В
Менингит, миокардит, врожденные пороки сердца, заболевания органов дыхания
Менингит, диарея, полиомиелитные заболевания, заболевания органов дыхания
Не менее 6 месяцев
Энтерови русы 68-71
Менингит, энцефалит, геморрагический конъюнктивит, заболевания органов дыхания
Более 3 месяцев
Недачин А.Е., 2002
Вирус гепатита А
Вирус гепатита Е
Гастроэнтериты, менингиты, энцефалиты
Гастроэнтериты, конъюнктивит, заболевания органов дыхания
Более 2 месяцев
Гастроэнтериты, заболевания органов дыхания
Вирусы группы Норволк
Вирусный гепатит А (ГА) встречается повсеместно, но частота заболеваний варьирует в широких пределах (от единичных случаев в странах с высоким социально-гигиеническим уровнем жизни населения до тысяч на 100 тысяч жителей в развивающихся странах). Для вирусного гепатита А рост заболеваемости начинается в июле-августе и достигает максимума в октябре-ноябре с последующим снижением в первой половине очередного года. Доля вирусного ГА в структуре острых вирусных гепатитов составляет 50%. Так как вирус ГА может выживать в воде до 10 месяцев, инфицирование возможно и при употреблении сырых морепродуктов (моллюсков, мидий), собранных в зонах, загрязненных сточными водами (3). В литературе описаны эпидемические вспышки вирусного ГА водного происхождения, причинами которых являлись: 1) нарушение целостности водопроводной сети, вследствие чего питьевая вода загрязнялась сточными водами; 2) использование в питьевых и хозяйственно-бытовых целях воды поверхностных водоемов, колодцев, артезианских скважин, также загрязненных сточными водами. В последнем случае, как правило, локальным вспышкам ГА предшествуют вспышки заболеваний, вызванных энтеровирусами или другими вирусами и бактериями. Если учесть, что вирусный ГА, по сравнению с другими кишечными инфекциями, имеет более длительный инкубационный период (от 2 недель до 30-40 дней), то в этих случаях источники заражения для этих инфекций будут общими (5, 10).
В странах тропического, субтропического пояса и азиатского регионов широко распространен вирусный гепатит Е, представляющий самостоятельную нозологическую форму и известный также ранее под названием гепатит ни А ни В, распространяющийся водным путем. Первая большая вспышка гепатита Е водного происхождения в Нью-Дели (Индия) была описана в 1953 году. (4). Гепатит Е отличается от гепатита А своеобразным возрастным распределением больных: заболевание наблюдается в основном в возрастных группах 15-40 лет. Сезонность гепатита Е выражена нечетко. Как правило, крупные водные вспышки наблюдаются во время или сразу после сезона дождей, а мелкие вспышки и спорадические случаи наблюдаются постоянно в течение года. Характерным для гепатита Е является преобладание заболеваемости в небольших городах и сельских поселках, при этом отчетливо прослеживается связь между показателями заболеваемости и уровнем коммунального благоустройства территорий, особенно санитарным состоянием источников питьевого водоснабжения (4, 9, 10) .
Широкое распространение на всех территориях имеет ротавирусная инфекция, которая регистрируется в виде спорадических случаев, групповых заболеваний и эпидемических вспышек. К ротавирусам восприимчивы люди всех возрастов, однако наибольшая заболеваемость отмечается у детей. Инфекционная активность ротавирусов в питьевой воде, водоисточниках и сточных водах сохраняется до нескольких месяцев (7).
Реовирусы широко распространены в природе, регулярно выделяются из фекалий людей и вызывают гастроэнтериты, в редких случаях - менингиты и энцефалиты. Могут распространяться водным путем. В речной воде при 5оС сохраняют свою жизнеспособность до 3 лет, при 15°С - до года, при 23°С - до 6 месяцев (18). Пик уровня реовирусов наблюдается в зимние месяцы.
В воде различных видов водопользования постоянно и в большом количестве обнаруживаются аденовирусы. В неочищенных сточных водах их количество превышает концентрацию энтеровирусов, а по устойчивости они иногда превосходят полиовирусы и вирус гепатита А, особенно в морской воде. Сроки выживаемости аденовирусов в морской воде в 3-5 раз больше, чем у полиовируса, а его инфекционная активность снижается на 2 порядка через 99 дней (12). Аденовирусы 40 и 41 являются этиологическими агентами гастроэнтеритов у детей, уступая по частоте распространения только ротавирусам (11).
С разработкой методов молекулярной диагностики (ПЦР) в фекалиях человека было выявлено значительное количество новых вирусов (астравирусы, калицивирусы, Норволк- и Норволк-подобные вирусы), которые идентифицированы как этиол
№ 741 - 742
25 сентября - 8 октября 2017
Понравилась статья? Поделитесь с друзьями:
Смертность от инфекционных социально значимых заболеваний в России
Введение
Некоторые инфекционные и паразитарные болезни относятся к классу I МКБ-10[2] (код А00-В99). В структуре смертности от них ведущими являются: туберкулез (код А15-А19), вирусные гепатиты (код В15-В19), ВИЧ-инфекция (код В20-В24), а также сепсис — патологический процесс, в основе которого лежит реакция организма в виде генерализованного (системного) воспаления на инфекцию различной природы (бактериальную, вирусную, грибковую — разные виды септицемии: А40, А41.0, А41.1, А41.5, А41.8, А41.9, В00.7, В37.7).
Инфицированный ВИЧ (код Z21) заболевает туберкулезом не вследствие заражения ВИЧ. Если такой пациент умирает от туберкулеза, то причиной смерти регистрируется туберкулез (код А15-А19). У пациентов с клиническим развитием ВИЧ-инфекции (имеются вторичные заболевания — В20-В24) при наличии инфицирования МБТ и (или) контакте с пациентами с туберкулезом снижение иммунитета может привести к развитию заболевания туберкулезом. Оценка числа смертей, вызванных туберкулезом у пациентов с ВИЧ-инфекцией, представляется как смерть от ВИЧ-инфекции (B 20.0, В20.7). Практическим врачам часто трудно установить причину смерти при наличии коинфекции.
Ухудшение эпидемической ситуации за счет роста числа новых случаев ВИЧ-инфекции, распространения ВИЧ-инфекции за пределы ключевых групп населения, а также высокого риска развития осложнений и смерти от заболеваний, ассоциированных с ВИЧ-инфекцией, и синдрома приобретенного иммунодефицита (СПИД) явились причиной разработки и утверждения Правительством России стратегии противодействия распространению ВИЧ-инфекции в Российской Федерации на период до 2020 года и дальнейшую перспективу[5]. Целью стратегии является предупреждение развития эпидемии, связанной с распространением ВИЧ-инфекции на территории Российской Федерации, путем снижения числа новых случаев заражения ВИЧ- инфекцией среди населения и снижения смертности от СПИДа.
Мы считаем важным, чтобы государственная статистика отражала объективную реальность, что позволит сделать правильные выводы и сможет повлиять на принятие верных решений, которые и приведут к улучшению ситуации.
Материалы и методы
Результаты и обсуждение
Некоторые инфекционные и паразитарные болезни (код А00-В99) в структуре смертности от всех причин составляют небольшую часть: 1,7 % (2011-2014) — 1,8 % (2015). При этом их доля очень существенно отличается в разных возрастах (2015): дети в возрасте 0-17 лет — 3,7 %; молодой трудоспособный возраст 1844 года — 10,9 % (мужчины — 10,4 %; женщины — 12,4 %), средний возраст 45-64 года — 1,9 %; старший возраст 65 лет и более — 0,2 %.
Структура смертности от некоторых инфекционных и паразитарных болезней представлена на рис. 1.
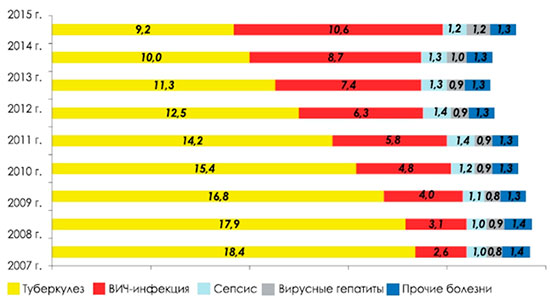
Рисунок 1. Смертность от некоторых инфекционных и паразитарных болезней в России на 100 тысяч человек (с 2015 года с Республикой Крым)
Показатель смертности от туберкулеза снизился в 2015 году по сравнению с 2005-м, когда отмечался пик показателя (22,6 на 100 тысяч человек), на 59,7% или в 2,5 раза. Одновременно вырос показатель смертности от ВИЧ-инфекции — с 1,1 на 100 тысяч человек в 2005 году до 10,6 в 2015-м.
Доля туберкулеза как причины смерти в структуре смертности населения России от инфекционных и паразитарных болезней сокращается: 2005 год — 82,8%; 2014-й — 45,0%; 2015-й — 39,2% (рис. 1). Доля туберкулеза как причины смерти в структуре смертности населения России от всех причин также сокращается: 2005 год — 1,40%; 2014-й — 0,77%; 2015-й — 0,71%.
Одновременно растет доля умерших от ВИЧ-инфекции как причины смерти в структуре смертности населения России от инфекционных и паразитарных болезней: 2005 год — 3,9%; 2014-й — 39,1%; 2015-й — 45,2%. В структуре смертности населения России от всех причин доля ВИЧ-инфекции также увеличивается: 2005 год — 0,07%; 2014-й — 0,66%; 2015-й — 0,81%.
В 2015 году показатель смертности от ВИЧ-инфекции (10,6 на 100 тысяч человек) впервые превысил показатель смертности от туберкулеза (9,2 на 100 тысяч человек).
ВИЧ-инфекция в молодом трудоспособном возрасте (18-44 года) выходит на одно первых мест в структуре смертности населения России. От ВИЧ-инфекции (2015) в возрасте 18-44 года умирают больше (6,9%), чем от заболеваний органов дыхания (4,0%) и нервной системы (1,9%), ишемической болезни сердца (5,4%), цереброваскулярных болезней (2,9%), туберкулеза (3,1%).
Мужчины (рис. 2) от ВИЧ-инфекции умирают чаще (6,4%), чем от злокачественных новообразований (4,5%), ишемической болезни сердца (6,0%), цереброваскулярных болезней (2,7%), болезней органов дыхания (3,9%) и нервной системы (1,7%), туберкулеза (3,2%). Женщины (рис. 3) от ВИЧ-инфекции в данном возрасте умирают чаще (8,4%), чем от заболеваний органов дыхания (4,3%), ишемической болезни сердца (3,7%), цереброваскулярных болезней (3,6%), болезней нервной системы (2,4%), туберкулеза (2,8%).
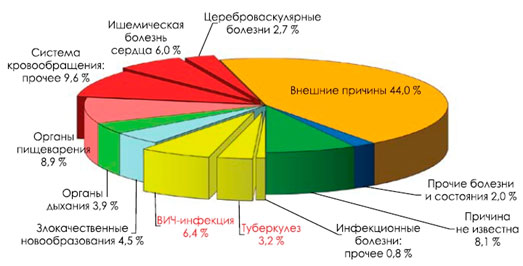
Рисунок 2. Структура смертности в России (2015 год) мужчин молодого трудоспособного возраста (18-44 года)
Каждый второй пациент, зарегистрированный как умерший от ВИЧ- инфекции, умирает от прогрессирования туберкулеза (2014 год — 53,3%; 2015-й — 47,6%) при наличии ВИЧ-инфекции в поздних стадиях (4Б, 4В и 5, когда число клеток CD 4 ниже 200 в 1 мл крови). В 2015 году в смертность от ВИЧ-инфекции также включали пациентов с удовлетворительными показателями иммунитета, когда число клеток CD 4 было больше 350 и даже больше 500 в 1 мл крови, если у пациента был активный туберкулезный процесс.
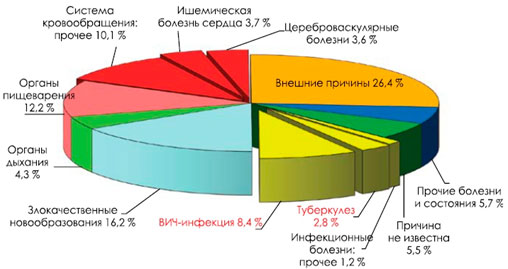
Рисунок 3. Структура смертности в России (2015 год) женщин молодого трудоспособного возраста (18-44 года)
Среди состоявших на учете пациентов, зарегистрированных как умерших от туберкулеза, сокращается число инфицированных ВИЧ. Параллельно растет число пациентов с туберкулезом, которые были инфицированы ВИЧ и умерли от других причин: 2009 год — 2562 человека, 2012-й — 4140, 2013-й — 4917 (+777 человек), 2014-й — 5965 (+1048), 2015-й — 6768 (+803) человек.
Снижение показателя смертности от туберкулеза в 2015 году по сравнению с 2014-м (умерло меньше на 1332 человека) произошло более чем в половине случаев (709 человек) за счет увеличения регистрации смерти от ВИЧ-инфекции в поздних стадиях пациентов, умерших фактически от туберкулеза.
В 2015 году в 24 субъектах России зарегистрированы все случаи смерти как ВИЧ-инфекция, если пациент с туберкулезом умирал от туберкулеза, но был инфицирован ВИЧ, даже если снижения иммунитета при причине инфицирования ВИЧ не наблюдалось. В результате в восьми субъектах России пациенты с туберкулезом умерли от ВИЧ-инфекции в поздних стадиях в большем числе случаев, чем регистрировалась смерть от туберкулеза по Росстату.
Если сложить числа умерших от туберкулеза (по данным Росстата) и умерших от ВИЧ-инфекции в стадиях 4Б, 4В и 5 при наличии микобактериальной инфекции, а затем пересчитать полученные данные, то получится, что с 2005 года по 2015-й отмечается ежегодное снижение данного показателя (с 23,4 до 14,3 на 100 тысяч человек). Но в последующем он может нарастать в связи с ростом числа и доли пациентов с поздними стадиями ВИЧ-инфекции. В 2015 году по сравнению с 2014-м смертность от туберкулеза и от туберкулеза, зарегистрированного как смерть от ВИЧ-инфекции в поздних стадиях, снизилась на 2,7% (с 14,7 до 14,3 на 100 тысяч человек). При этом отмечается рост показателя в Сибирском ФО (+6,0 %) и 24 субъектах Российской Федерации.
Пик смертности от туберкулеза (2015) приходится на возраст 35-44 года среди женщин (7,1 на 100 тысяч женщин данного возраста) и 45-54 года среди мужчин (29,5 на 100 тысяч мужчин данного возраста). Большинство пациентов, умерших от туберкулеза, имеют трудоспособный возраст (78,1%): как мужчины (81,1%), так и женщины (67,1%). Значительная часть умирает в молодом возрасте до 45 лет (43,5%) и в среднем возрасте 45-64 года (45,4%). В пожилом возрасте умирают редко (10,2%).
Среди умерших пациентов, зарегистрированных как умерших от ВИЧ-инфекции, преобладают молодые люди (2015): в возрасте 25-34 года — 38,1%; 35-44 года — 45,0%. Пик смертности от ВИЧ-инфекции приходится на возраст 25-34 года (24,0 на 100 тысяч человек) и 35-44 года (33,0 на 100 тысяч человек). Каждый второй из этих молодых людей фактически умер от туберкулеза.
Если основной причиной смерти умерших от ВИЧ-инфекции (зарегистрированных Росстатом как умерших от ВИЧ-инфекции) является туберкулез, то понятно, что для того, чтобы снизить показатель смертности от ВИЧ-инфекции, что заложено в цель стратегии противодействия распространению ВИЧ-инфекции в Российской Федерации[6], необходимо прежде всего снизить смертность инфицированных ВИЧ от туберкулеза. А для этого необходимо проводить серьезные мероприятия для снижения заболеваемости туберкулезом инфицированных ВИЧ. Но в стратегии нет даже намека на это.
Заболеваемость туберкулезом пациентов с ВИЧ-инфекцией среди постоянного населения, вставшего на учет, в 2015 году составила 2043,1 на 100 тысяч пациентов, что в 43,5 раза больше, чем в среднем по России (47,0 на 100 тысяч человек); а заболеваемость детей в возрасте 0-14 лет больше в 58 раз (соответственно 683,9 на 100 тысяч пациентов с ВИЧ-инфекцией и 11,8 на 100 тысяч детей в среднем по России).
Важна своевременность выявления туберкулеза. При этом, несмотря на то, что охват обследованиями на туберкулез среди пациентов с ВИЧ-инфекцией, состоящих на учете, растет (2007 год — 54,6%; 2014-й — 81,7%; 2015-й — 81,3%), можно сделать вывод: не выполняются федеральные документы[7], в соответствии с которым пациенты с ВИЧ-инфекцией должны осматриваться на туберкулез два раза в год.
В 2015 году существенно выросла доля инфицированных ВИЧ, которым проводилась химиопрофилактика туберкулеза: среди впервые вставших на учет — в 31,1% случаев (2014 год — 7,7%); в контингентах пациентов, состоящих на учете,— в 14,3% случаев (2014 год — 5,3%). Стадия заболевания или ее классификация определяют стратегию проведения химиопрофилактики туберкулеза лицам, инфицированным ВИЧ. Химиопрофилактика назначается пациентам, инфицированным ВИЧ, со снижением иммунитета и регистрации CD 4 менее 350 клеток/мкл. О результатах химиопрофилактики будет судить по уровню заболеваемости туберкулезом инфицированных ВИЧ в 2016-2017 годах.
Лечились от туберкулеза в 2015 году 8,6% впервые вставших на учет пациентов, инфицированных ВИЧ (2014 год — 6,9%) и 6,5% контингента пациентов, наблюдавшихся в течение года (2014 год — 6,5%). При этом одновременно с противотуберкулезными препаратами пациенты с туберкулезом и ВИЧ-инфекцией в 4Б, 4В и пятой стадиях получали лечение высокоактивной антиретровирусной терапией в 95,1% случаев (2014 год — 82,2%). Создание специализированных отделений для лечения пациентов с туберкулезом, инфицированных ВИЧ, где можно получать квалифицированную диагностику и лечение — важное государственное решение. В штатах этих отделений должны быть как врачи фтизиатры, так и инфекционисты.
Из 9532 детей в возрасте 0-17 лет, инфицированных ВИЧ (на окончание 2015 года), от матерей, инфицированных ВИЧ, родились 8794 ребенка (92,3%). Профилактика ВИЧ-инфекции у детей — это прежде всего профилактическая работа с инфицированными ВИЧ матерями. Профилактика ВИЧ-инфекции — это и профилактика туберкулеза среди детского населения, так как инфицированные ВИЧ дети болеют туберкулезом в 58 раз чаще, о чем уже говорилось ранее.
Проведение иммунизации против туберкулеза детей, рожденных от матерей, инфицированных ВИЧ — важный фактор профилактики туберкулеза среди таких детей. Трехэтапная химиопрофилактика антиретровирусными препаратами в настоящее время осуществляется чаще: 2007 год — 79,9%; 2012-й — 85,1%; 2014-й — 84,3%; 2014-й — 87,2%. Тем не менее часть детей, родившихся от инфицированных ВИЧ матерей, вакциной БЦЖ в роддоме до сих пор не прививаются. Национальный календарь профилактических прививок[8] в полном объеме не выполняется, сокращается доля детей, привитых вакциной БЦЖ в роддомах России: 2005 год — 89,1%; 2012-й — 85,5%; 2015-й — 84,6%.
Необходимо подумать и о необходимости существующего законодательного разрешения на анонимное обследование на ВИЧ без предъявления документа, подтверждающего личность. После проведения анонимного обследования при выявлении ВИЧ-инфекции невозможно выявить контакты человека и обследовать их для дальнейшего нераспространения ВИЧ. Пациент будет знать о своем заболевании, но не сообщит о нем другим, в том числе медицинским работникам; если появится необходимость в госпитализации, не будет состоять на учете и не сможет получить лечение антиретровирусными препаратами. Рано или поздно пациенту придется вставать на учет в центре СПИДа, и тогда будет повторная регистрация случая инфицирования ВИЧ.
В существующем федеральном законе от 30.03.1995 № 38-ФЗ[11] есть права, но нет обязанностей перед обществом инфицированных ВИЧ. Необходимо внести в закон обязательное диспансерное наблюдение за инфицированными ВИЧ, которое устанавливается независимо от согласия таких пациентов или их законных представителей. Решение о необходимости диспансерного наблюдения или его прекращении должно приниматься комиссией врачей, назначенной руководителем медицинской организации, которая оказывает помощь инфицированным ВИЧ в амбулаторных условиях, и оформляться в медицинской документации записью об установлении диспансерного наблюдения или о его прекращении, о чем в письменной форме извещать лицо, подлежащее диспансерному наблюдению
Таким образом, бессимптомный инфекционный статус, вызванный ВИЧ, не входит в заболеваемость (таб. 1000) и распространенность (таб. 2000) ВИЧ-инфекции: показатели снижаются методом статистики в 4-5 раз. Бессимптомного статуса нет в таб. 3000 (обследование контингентов центров СПИДа), таб. 4000 (диспансерное наблюдение пациентов с коинфекцией. При этом у пациентов с бессимптомным статусом туберкулез имеется в 1,6% случаев, и эти пациенты подлежат антиретровирусной терапии), таб. 5000 (беременные и роженицы, инфицированные ВИЧ. У них, как правило, выявляется Z21. Нет пары мать — дитя, так как нет данных о матерях, инфицированных ВИЧ), таб. 6000 (лечение антиретровирусными препаратами. Пациенты с Z21 имеют число лимфоцитов CD 4 менее 350-500 в 1 мл крови примерно в 30 % случаев и подлежат лечению).
В новой форме ФСН №61 нет данных об иммунологическом статусе на всех инфицированных ВИЧ пациентов, без чего невозможно планировать потребность в антиретровирусных препаратах. Нет путей передачи ВИЧ-инфекции, что важно для прогноза развития эпидемического процесса при ВИЧ инфекции и соответственно при туберкулезе. Недостаточно данных по лечению инфицированных ВИЧ. Неизвестно, сколько пациентов имеют лекарственную устойчивость к антиретровирусным препаратам. Нет данных об аварийных ситуациях и заражениях ВИЧ медицинских работников. Неизвестно, сколько пациентов заболели и находятся на лечении в местах лишения свободы, сколько жителей сельской и городской местности и т.д.
Что касается вирусных гепатитов, то говорить о смертности от них на основании данных Росстата невозможно, хотя мы и отмечаем ежегодный рост показателя смертности от гепатитов (2005 год — 0,75; 2015-й — 1,21 на 100 тысяч человек; рост показателя за 10 лет на 61,3%). На самом деле смертность от них спрятана в смертности от ВИЧ-инфекции. Среди всех зарегистрированных случаев инфицирования ВИЧ каждый третий пациент (2015 год — 33,0%) имеет гепатиты В и С. Но если пациент умирает, то при поздних стадиях ВИЧ-инфекции смерть регистрируется как смерть от ВИЧ-инфекции.
В России есть формы ФСН на все социально значимые заболевания, представляющие опасность для окружающих[16] (туберкулез, ВИЧ-инфекция, инфекции, передающиеся преимущественно половым путем), кроме вирусных гепатитов.
- гепатиты А и Е характеризуются фекально-оральным механизмом передачи, реализуемым водным, пищевым и контактно-бытовым путями распространения;
- гепатиты В, С, D и G распространяются преимущественно парентеральным путем, но возможен половой путь передачи инфекции, а также от матери ребенку. Данные гепатиты характеризуются хронизацией патологического процесса.
Кроме общих методов лечения вирусных гепатитов, есть специфические методы лечения гепатита С. При этом данных о численности пациентов, страдающих гепатитом С, нет. Следовательно, невозможно планировать обеспечение лекарственными средствами, потребность в стационарных койках. Данные Роспотребнадзора по вирусным гепатитам и другим инфекционным социально значимым заболеваниям носят мониторинговый характер и не могут служить для расчета показателей заболеваемости (прерогатива форм ФСН) и смертности (прерогатива Росстата).
В форме ФСН №12 есть не все данные на случаи заболевания в целом по России: нет данных о численности пациентов в местах лишения свободы, в организациях здравоохранения, которые не относятся к системе Минздрава России, а также в случае посмертной диагностики.
Таким образом, необходимо решить следующие задачи:
Читайте также:


