Как лечить подкожную инфекцию на ноге
Рожа - общее острое инфекционное заболевание с ограниченным воспалением кожи. Опасность заболевания - в склонности к повторному возникновению.
Рожистое воспаление кожи, или рожа - общее острое инфекционное заболевание с явлениями ограниченного воспаления кожи. Болезнь склонна к рецидивам, т.е. к повторному возникновению.
Возбудитель заболевания – гемолитический стрептококк, реже болезнь вызывается стафилококками.
Источником инфекции является больной человек или носитель стрептококка.
Возбудитель попадает в толщу кожи через потертости, опрелости, ссадины, царапины, расчесы, трещины, области грибкового поражения и даже через незаметные нарушения ее целостности. Нередко возбудитель переносится самим больным при наличии у него другого стрептококкового заболевания. Болезнь возникает только при снижении сопротивляемости организма под действием каких-либо неблагоприятных факторов. Рожей чаще болеют женщины и лица пожилого возраста.
Рецидивы рожи возникают обычно на том же месте. Это обусловлено наличием здесь хронического нарушения лимфатического оттока и развитием в этом участке кожи повышенной чувствительности к возбудителю или сохранением его там в "дремлющем" состоянии. Рецидивированию рожи способствуют недостаточное и неправильное лечение. Рецидив, как правило, возникает без предшествующей травмы.
Иммунитета после рожи не возникает. Наоборот, может развиться повышенная чувствительность к стрептококку.
Как правило, инфицированию стрептококками подвергается поврежденная кожа. В отдельных случаях заболевание возникает и без нарушения целостности покровов. Микробы попадают на кожу от людей, являющихся источником гноеродных микробов, или же проникают различными путями (с током крови, воздушно-капельно, посредством контакта) из очагов собственного организма. Во всех случаях обязательным условием для возникновения заболевания является наличие к нему предрасположенности.
Воздействие возбудителя при роже проявляется местными и общими изменениями в организме. Местный процесс проявляется воспалением кожи, сопровождается покраснением и отеком пораженных участков кожи и подкожной клетчатки. В патологический процесс также вовлекаются лимфатические (лимфангит), артериальные (артериит) и венозные (флебит) сосуды. Общее действие стрептококковой инфекции при роже проявляется лихорадкой, интоксикацией, токсическим поражением внутренних органов. Распространяющиеся по лимфатическим и кровеносным сосудам стрептококки при определенных условиях могут вызывать вторичные гнойные осложнения.
Симптомы и течение: инкубационный период длится от нескольких часов до 2-3 суток. Обычно рожа начинается остро: температура тела быстро повышается до 39-40о С, появляется слабость, разбитость, боли в мышцах туловища и конечностей, головная боль, тошнота, иногда рвота.
В области пораженного участка кожи вначале появляются лишь зуд, чувство жжения. Через 10-24 ч от начала болезни возникает боль, чувство жара, затем красное пятно, которое быстро, в течение нескольких часов, путем периферического роста увеличивается в размере. Пораженный участок кожи розового или ярко-красного цвета, имеет четкие, но неправильные края в виде "языков пламени", слегка возвышается. При поражении век, губ, половых органов, пальцев наблюдается выраженный отек. Кожа в зоне воспаления напряжена, горячая и резко болезненная при прикосновении.
Рожистое воспаление кожи чаще всего возникает на лице, в области краев носовых отверстий, носогубных складок, спинке носа, на одной или обеих щеках в форме бабочки, у углов рта и наружного слухового прохода, а также на волосистой части головы. Несколько реже оно наблюдается на ногах, еще реже - в других областях.
Возможно образование мелких и крупных пузырей, наполненных прозрачным, гнойным или кровянистым содержимым. Обычно пузыри лопаются, вытекающая жидкость ссыхается в корки. После отторжения корок видна молодая нежная кожа. Длительность лихорадочного периода колеблется от 2 до 10 дней и зависит от начала лечения и тяжести болезни. Поражение кожи сохраняется в течение 5-15 суток.
Рецидивы рожи могут возникнуть в период от нескольких дней до 2 лет после предыдущего заболевания.
При частых рецидивах рожи лихорадка небольшая в течение 1-2 дней, самочувствие больного остается удовлетворительным, поражение кожи в виде отдельных неярких пятен без отека.
Осложнения: возможно появление гнойных осложнений: абсцессов, флегмон, отитов, тромбофлебитов. При нарушении лимфооттока (при повторных заболеваниях рожей) развивается слоновость, особенно на нижних конечностях.
Лечение: В остром периоде болезни, а при поражении ног - в течение всего периода заболевания, рекомендуется постельный режим. При тяжелом течении заболевания, наличии сопутствующих заболеваний (сахарный диабет и др.), преклонном возрасте, частых рецидивах болезни показана госпитализация.
Назначаются антибактериальные препараты (антибиотики), наиболее эффективна группа пенициллина (Бензилпенициллина натриевая соль) Могут быть использованы пролонгированные (длительного действия) препараты пенициллина - Бициллин, Ретарпен, Экстенциллин, лучше в виде внутримышечной инъекции по окончании лечения бензилпенициллином. Имеются препараты пенициллина, предназначенные для приема внутрь - Оспен-750 сироп, при аллергии к пенициллину, применяются Эритромицин, Сумамед, Зимакс. Сульфаниламиды и тетрациклин при лечении рожи не применяются, так как к ним стрептококки не чувствительны.
В лихорадочный период рекомендуется обильное питье. Жаропонижающие препараты (Панадол, Тайленол, Калпол, Мексален, Эффералган-УПСА) следует принимать при температуре тела 39 о С и выше. Показан прием поливитаминов – Пиковит, Суправит, Витрум, Мульти-табс, Юникап, Ревит и др.
Местные процедуры при роже не рекомендуются. Для улучшения заживления ран (особенно при образовании пузырей) применяется Куриозин
Рожа, рожистое воспаление - что это такое?
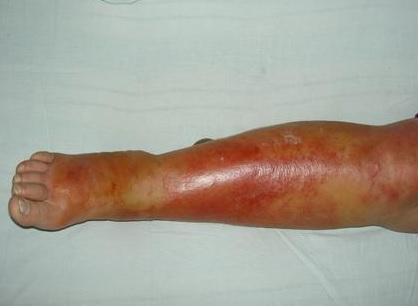
Любая ранка или царапина может послужить входными воротами инфекции и началом заболевания. Период инкубации 3-5 дней. Начало заболевания характеризуется симптомами общей интоксикации. Местные симптомы проявляются через 10-20 часов после начала болезни. Появляется ощущения дискомфорта, зуда, стягивания кожи. Спустя несколько часов развивается эритема, характерная для заболевания. Пятна гиперемии имеют чёткие контуры, по внешнему виду их нередко сравнивают с языками пламени, географической картой. Участки поражения имеют повышенную температуру, при пальпации болезненны.
Локальные проявления рожистого воспаления
По локальным проявлениям рожистое воспаление классифицируется на:
- Эритематозную — характеризуется покраснением и отёком, поражённый участок имеет чёткую линию демаркации от здоровой ткани.
- Эритематозно-буллёзную — на фоне эритемы появляются пузыри, наполненные прозрачным содержимым
- Эритематозно-геморрагическую — отличается от геморрагической наличием точечных кровоизлияний.
- Буллёзно-геморрагическую — характеризуется наличием пузырей и кровоизлияний.
Рожистое воспаление может поражать кожу любой локализации, но чаще поражаются участки на лице и голенях.
Как связаны варикозная болезнь и рожистое воспаления (рожа)
Варикозная болезнь, патология, характеризующаяся нарушением венозного оттока нижних конечностей. В силу особенностей кровоснабжения, трофические растройства при хронической венозной недостаточности (неотъемлемой спутнице варикозной болезни) возникают в нижней трети голени. Таким образом, частота развития рожистого воспаления в области голени резко повышается при ХВН. А пациенты с трофической язвой подвержены инфицированию в наибольшей степени.
Имеются следующие закономерности:
- Вероятность развития рожистого воспаления тем выше, чем запущеннее стадия варикозной болезни (т. е. у пациентов с С1 она будет минимальной, а с С6 — максимальной).
- У пациентов с варикозной болезнью рожа зачастую носит рецидивирующий характер.
- Каждый случай рожистого воспаления усугубляет трофические растройства и тем самым способствует переходу варикозной болезни на следующую клиническую стадию (например С5 в С6).
- При рожистой инфекции всегда повреждаются лимфатические сосуды, что нередко приводит к развитию лимфостаза и даже элефантиаза (слоновости).
Диагностика и лечение рожистого воспаления (рожи)
Типичная клиническая картина рожистого воспаления редко вызывает трудности в диагностике. Гемолитический стрептококк сохранил чувствительность к пенициллинам, нитрофуранам, сульфаниламидам. Очень неплохо рожистое воспаление поддаётся и местному лечению (антисептики, ультрафиолет и др.). Лечение самого рожистого воспаления зачастую не вызывает сложностей. Однако, трофическую язву, возникшую на фоне хронической венозной недостаточности вылечить не так уж и просто. В данном случае следует заниматься лечением не только рожистой инфекции, но и корректировать рефлюкс крови в венозной системе. Как правило, борьба с инфекцией занимает не более 2-х недель. В этот период необходимо использовать компрессионный трикотаж, перевязки с растворами антисептиков, антибиотики. После купирования воспаления необходимо устранить патологический сброс крови по поверхностным венам, желательно, с минимальной травматичностью. Современные эндоваскулярные методики хорошо зарекомендовали себя в лечении варикозной болезни с трофическими растройствами. При сохранении патологического рефлюкса в венозной системе рецидива трофической язвы или рожистого воспаления долго ждать не прийдётся.
Часто задаваемые вопросы наших пациетов в интернете
Марина из Петропавловска спрашивает: как вылечить рожу в домашних условиях самостоятельно?
Уважаемая Марина! Вылечить рожу в домашних условиях самостоятельно можно, при условии наличия у Вас специального медицинского образования. В противном случае, лечить рожу в домашних условиях необходимо строго под контролем специалиста. При грамотной и своевременной диагностике, как правило, лечение рожистого воспаления не составляет особого труда.
Наталья из Москвы интересуется: как передается рожа от человека к человеку?
Уважаемая Наталья! Рожистая инфекция является малоконтагиозной, то есть заражение от больного человека происходит достаточно редко. Передаётся рожа от человека к человеку, как правило, контактным способом.
Виктория из Челябинска спрашивает: что делать при рожистом воспалении?
Уважаемая Виктория! При рожистом воспалении необходимо обратиться к доктору за профессиональной помощью. Врач подробно объяснит, что делать и как избежать осложнений.
Гнойные заболевания являются достаточно широко распространенными.
Такие заболевания опасны тем, что при несвоевременно начатом лечении очень велика вероятность возникновения осложнений, среди которых может быть даже частичное, а в редких тяжелых случаях – и полная потеря трудоспособности.
СИМПТОМЫ РАЗВИТИЯ ГНОЙНЫХ ЗАБОЛЕВАНИЙ
При данной патологии возникает воспалительная реакция с развитием общих и местных изменений.
Степень выраженности болезни зависит от обширности воспалительного процесса и общей реактивности организма.
При этом существует универсальное правило, согласно которому показанием к проведению хирургического лечения заболевания является любой гнойный процесс.
Симптомы, которые характерные для таких заболеваний:
Повышение температуры тела (иногда до фебрильных значений),
Симптомы гнойной интоксикации – головная боль, слабость, ухудшение работоспособности, апатия, адинамия, снижение аппетита, сонливость или, напротив, нарушение сна.
Боль в месте воспаления.
Гиперемия кожного покрова в зоне воспаления
Местное повышение температуры над очагом воспаления, сглаженность контуров борозд и линий
Все эти симптомы неспецифичны и могут наблюдаться при любой клинической форме гнойно-воспалительных заболеваний.
Кроме того, отмечаются специфические признаки для каждого в отдельности заболевания.
В зависимости от расположения можно определить вовлечение в патологический процесс определенных областей и вероятность развития осложнений.
Формы гнойных заболеваний и их признаки:.jpg)
Фурункул - это острое гнойно-некротическое воспаление волосяного фолликула, сальной железы и окружающей подкожной клетчатки.
Панариций - скопление отделяемого преимущественно гнойного характера под кожей в области фаланги. При этом могут отмечаться общие симптомы заболевания, однако чаще всего они выражены незначительно. При осмотре на одной из фаланг пальцев, преимущественно проксимальной, определяется зона припухлости, гиперемии.
Фурункулез – это наличие нескольких фурункулов в различных областях, имеющих рецидивирующее течение. При фурункулезе больных необходимо обследовать для выявления нарушений обмена веществ (сахарный диабет, авитаминоз). Лечение проводится комплексное, включая и иммунотерапию.
Карбункул – это острое разлитое гнойно-некротическое воспаление нескольких близлежащих волосяных фолликулов и сальных желез с образованием некроза кожи и подкожной клетчатки, сопровождающееся признаками гнойной интоксикации. Локализация карбункулов чаще всего наблюдается на задней поверхности шеи, межлопаточной области. Обычно карбункул сопровождается лимфаденитом, а при локализации на конечностях – лимфангитом.
Флегмона – это острое гнойное разлитое воспаление клеточных пространств, не имеющие тенденцию к отграничению. Вызывается это заболевание чаще всего стафилококком, а также любой другой гноеродной микрофлорой. Инфекция может проникать в ткани через повреждения кожи и слизистых, после различных инъекций (так называемые постинъекционные флегмоны), лимфогенным и гематогенным путем, при переходе воспаления с лимфатических узлов, карбункула, фурункула и т.д. на окружающую их клетчатку.
Абсцесс – это ограниченное скопление гноя в различных тканях или органах, окруженное пиогенной капсулой. Возбудители и пути проникновения инфекции в ткани такие же как при флегмонах, хотя процент анаэробных возбудителей значительно выше.
Гидраденит- это гнойное воспаление потовых желез. Инфекция попадает при несоблюдении правил гигиены и повышенной потливости.
Мастит - это острое воспаление молочной железы. Мастит в основном развивается в послеродовом периоде во время лактации (лактационный мастит). Инфекция проникает в ткань железы через микротрещины в соске, а также и через молочные ходы при лактостазе.
Рожа. Рожей называют острое серозно-эксудативное воспаление кожи или слизистой. Инфекция попадает через микротрещины, ранки на кожном покрове.
ОСОБЕННОСТИ ЛЕЧЕНИЯ ГНОЙНЫХ ЗАБОЛЕВАНИЙ.
Местная терапия болезни включает в себя консервативные и оперативные методы.
Консервативные методы лечения применяются на ранних стадиях заболевания до образования гнойника, а также в сочетании с оперативным лечением с целью более быстрого и эффективного лечения.
Местное лечение в стадии инфильтрата включает в себя воздействие на него с помощью физиотерапевтических методик.
Обязательно необходимо применение мазей, в состав которых входят антибиотик и противомикробные вещества.
В зависимости от размера гнойного очага при лечении возможно использование обезболивания.
После вскрытия гнойника в ходе хирургического лечения заболевания производят его очищение от гнойного экссудата.
Затем его промывают антисептическим веществом, растворами антибиотиков.
После окончания операции рану никогда не зашивают наглухо, для наилучшего дренирования.
Перевязки заключаются в удалении дренажей и замене их новыми, промывании раны раствором антисептика, заполнении раны мазью, содержащей антибиотик, наложении повязки для предотвращения инфицирования раны.
Профилактика гнойных заболеваний:
В профилактике многих гнойных заболеваний большое значение имеет оздоровление внешней среды, в которой живет и работает человек, т. е. улучшение условий труда и быта.
Так, например, в профилактике целого ряда гнойных заболеваний (фурункулез, пиодермиты и т. п.) большую роль играют мероприятия общегигиенического характера и уход за кожей (особенно рук) и др.
Врач хирург, Сарапульцев Герман Петрович.
(Некротическая флегмона или фасциит; некротическая подкожная инфекция)
, MD, JD, North Atlanta Dermatology
Last full review/revision August 2017 by A. Damian Dhar, MD, JD





Этиология
На данной фотографии показана угрожающая жизни инфекция подкожно-жировой клетчатки и мышечной ткани, вызванная стрептококками группы А, приведшая к обширному некрозу нижней части спины.


Имеется три подтипа НИМТ. Тип I обычно появляется на торсе и в промежности в результате инфицирования стрептококками группы А (например, Streptococcus pyogenes) как часть полимикробной инфекции или ассоциацией аэробных и анаэробных бактерий (например, вид Bacteroides). Эти возбудители обычно распространяются в подкожную жировую клетчатку из прилегающей язвы или очага инфекции, либо после травмы. Стрептококки могут поступать из отдаленных очагов инфекции с кровотоком. Поражение области промежности (также называемое гангрена Фурнье) обычно является осложнением недавно проведенного оперативного вмешательства, периректального абсцесса, инфицирования периуретральных желез или ретроперитонеального источника инфекции, что возникает из-за перфорированных органов брюшной полости. Больные диабетом подвержены особо высокому риску развития НИМТ I типа.
Гангрена Фурнье - некротический фасциит промежности.

Тип II НИМТ вызывается либо только только бета-гемолитическими стрептококками группы А, либо совместно со стафилококком. Пациенты, как правило, моложе и с немногими документально подтвержденными проблемами со здоровьем, но в анамнезе может быть внутривенное употребление наркотиков, травма или недавно перенесенная операция. Инфекция может быстро распространяться и давать системные осложнения, такие как токсический шок.
Тип III НИМТ обычно ассоциируется с водными травмами, полученными в более теплых прибрежных районах. Обычным возбудителем является Vibrio vulnificus. Инфекции типа III имеют клиническое сходство с инфекциями типа II и могут быстро распространяться.
Патофизиология
НИМТ вызывает ишемию ткани посредством обширной окклюзии мелких сосудов подкожной жировой клетчатки. Окклюзия сосудов приводит к инфаркту и некрозу ткани, что способствует росту облигатных анаэробов (например, Bacteroides) и стимулирует анаэробный метаболизм факультативных микроорганизмов (например, Escherichia coli), приводя к развитию гангрены. При анаэробном метаболизме образуются водород и азот, относительно нерастворимые газы, которые могут накапливаться в тканях подкожной жировой клетчатки.
Клинические проявления
На первой фотографии слева показано предоперационное изображение тыльной поверхности правой руки с геморрагическими буллами и синюшными поражениями кожи. На второй фотографии слева видны лопнувшие пузырьки на середине руки. 3-я и 4-я фотографии показывают послеоперационные изменения с обширным некрозом кожи на тыльной стороне и мионекрозом и цианотическими изменениями основных мышц-сгибателей в средней части.

Первичным симптомом является интенсивная боль. У пациентов с нормальной чувствительностью непропорциональная к клиническим данным боль может быть ранней подсказкой. Тем не менее, в денервированных участках в результате периферической нейропатии боль может быть минимально выражена или вовсе отсутствовать. Пораженные ткани имеют красный цвет, горячие на ощупь и отечные и быстро теряют цвет. Могут возникать волдыри, крепитация (з-за газа в мягких тканях) и гангрена. Подкожная жировая клетчатка (включая прилежащую фасцию) некротизируется, процесс быстро распространяется в окружающие ткани. Мышцы изначально не поражаются. Пациенты остро больны, отмечается лихорадка до фебрильных цифр, тахикардия, изменение психического статуса, варьирующего от спутанности сознания до оглушения и падение артериального давления. У больных может развиваться бактериемия или сепсис и может понадобиться агрессивная гемодинамическая поддержка. Может развиваться стрептококковый синдром токсического шока.
Диагностика
Культуральное исследование крови и пораженной ткани
Диагноз, установленный на основании данных анамнеза и клинического обследования, подтверждается при выявлении лейкоцитоза, газа в мягких тканях при рентгенографическом исследовании, получении положительных результатов культурального исследования крови и обнаружении нарушения метаболического и гемодинамического статуса.

НИМТ следует дифференцировать от клостридиальной инфекции мягких тканей, при которой часто развивается флегмона, миозит и мионекроз. Это анаэробные инфекции. При анаэробной флегмоне образуется газ в большом количестве, но слабо выражены боль, отек или изменения в коже; поражение мышц наблюдается очень редко. Некротический миозит проявляется лихорадкой, болью и набуханием мышц без ранних изменений кожи; позже на коже могут развиться покраснение, воспаление, пурпура и волдыри.
Прогноз
Частота летальных исходов составляет около 30%. Пожилой возраст, сопутствующие заболевания, позднее установление диагноза и начало терапии, а также недостаточная хирургическая обработка раны ухудшают прогноз.
Лечение
Хирургическая обработка раны
При необходимости ампутация
Лечение ранних стадий НИМТ в основном хирургическое, которое не следует откладывать из-за диагностических исследований. Дополнительно назначают внутривенные инфузии антибиотиков, обычно включают 2 или более препарата, но схема назначения варьирует в зависимости от результатов окраски по Граму и культурального исследования (например, бензилпенициллин 4 млн единиц каждые 4 часа в комбинации с клиндамицином в дозе 600–900 мг каждые 8 ч или цефтриаксоном в дозе 2 г каждые 12 ч). Признаки образования пузырей, экхимозы, флуктуация, крепитация и системное распространение инфекции требуют немедленного хирургического обследования и хирургической обработки раны. Первоначальный надрез следует удлинять до тех пор, пока инструментом или пальцем можно отделять кожу с подкожной жировой клетчаткой от глубокой фасции. Наиболее частой ошибкой является недостаточно обширное хирургическое вмешательство; операцию следует повторять каждые 1–2 дня, продлевая надрез с хирургической обработкой раны, которые должны стать рутинной процедурой. Может понадобиться ампутация конечности.
Если результаты исследований свидетельствуют о НИМТ, необходимо без промедления назначить хирургическое лечение для тестирования и внутриочагового введения жидкости и антибактериальной терапии.
Может понадобиться внутривенное введение больших объемов жидкости до и после хирургического вмешательства. Выбор антибиотикотерапии должен осуществляться на основании окраски по Граму и культурального исследования тканей, полученных во время хирургического вмешательства. Адъювантная гипербарическая кислородотерапия может также быть полезной, хотя доказательства ее эффективности пока не убедительны. Рекомендуется внутривенно прием иммуноглобулина для лечения стрептококкового синдрома токсического шока с НИМТ.
Основные положения
НИМТ может развиваться из контагиозных язв, инфекции, гематогенного распространения или после травмы.
НИМТ следует подозревать у пациентов с характерными признаками или болью, непропорциональной относительно клинических данных, в частности, у пациентов с сахарным диабетом или другими факторами риска.
Во время внутривенного введения жидкости и проведения терапии антибиотиками, назначьте хирургическое лечение без задержки для проведения исследований.
Какова цель этого Кокрейновского обзора?
Мы хотели выяснить, какие лекарства и хирургические вмешательства являются эффективными и безопасными для лечения некротизирующих инфекций мягких тканей (НИМТ). НИМТ - это серьезные инфекции подкожных тканей, причиной которых в большинстве случаев бывают бактерии.
Имеющихся доказательств из трех исследований недостаточно, чтобы позволить нам сделать определенные выводы относительно эффективности и безопасности различных видов лечения НИМТ, которые оценивали в этом обзоре. Во всех исследованиях оценивали число смертельных исходов и риск серьезных побочных эффектов.
Факторы, которые повлияли на нашу уверенность в результатах:
- небольшое число клинических испытаний и участников;
- недостатки в методологии клинических испытаний, влияющие на надежность результатов; и
- неудовлетворительное определение состояния участников.
Мы не нашли доказательств в отношении антимикробной терапии (направленной на широкий спектр болезнетворных бактерий и грибков) или хирургического удаления поврежденных тканей.
В дальнейших исследованиях в качестве ключевого исхода в краткосрочном периоде наблюдения (т.е. в течение 30 дней) следует рассмотреть риск смерти, а также такие исходы, как потеря трудоспособности и качество жизни в долгосрочном периоде наблюдения (после 30 дней).
Что было изучено в этом обзоре?
Мы включили людей с некротизирующими инфекциями мягких тканей (НИМТ). Эти типы инфекций являются редкими, но при отсутствии лечения могут стать жизнеугрожающими или привести к ампутации. НИМТ требуют немедленного начала лечения, обычно с помощью антибиотиков и хирургического удаления инфицированных тканей.
Мы провели поиск исследований, в которых оценивали варианты лечения при диагностированных (установленных) НИМТ у госпитализированным взрослых. Эти варианты лечения включали:
- хирургические методы лечения: хирургическое удаление поврежденных тканей в сравнении с ампутацией, экстренное лечение в сравнении с отсроченным, или сравнение целого ряда методов лечения;
- антимикробные средства - которые убивают бактерии и грибки - в сравнении с плацебо (т.е. идентичным, но неактивным лечением) или друг с другом;
- лекарства, назначаемые дополнительно к первичному лечению (адьювантная терапия), в сравнении с плацебо, отсутствием лечения или другими адьювантными видами лечения.
В качестве основных исходов мы рассматривали смерть в течение 30 дней и серьезные побочные эффекты лечения.
Каковы основные результаты этого обзора?
Мы нашли три исследования с участием 197 взрослых (117 мужчин, средний возраст = 55 лет). Исследования были проведены в разных странах мира, получали финансирование от фармацевтических компаний; в них оценивали антимикробную терапию или виды лечения, которые влияют на иммунную систему.
В одном исследовании сравнивали два антибиотика: моксифлоксацин и амоксициллин-клавуланат, которые вводили внутривенно в течение от 7 до 21 дней. Не было обнаружено четких различий между группами лечения в отношении числа смертельных исходов в течение 30 дней, но мы не уверены в этом результате, поскольку он основан на доказательствах с низкой степенью уверенности.
В одном исследовании сравнивали плацебо с новым видом лечения, влияющим на иммунный ответ (под названием AB103), вводимым однократно (в дозе 0,5 мг/кг или 0,25 мг/кг), непосредственно в вену. Участники также получали стандартное лечение НИМТ, включающее антибиотики и хирургические вмешательства, таким образом лечение под названием AB103 они получали в качестве адьювантной (дополнительной) терапии. Не было обнаружено четких различий между группами лечения в отношении числа смертельных исходов в течение 30 дней, но мы не уверены в этом результате, поскольку он основан на доказательствах с низкой степенью уверенности.
В одном исследовании инъекции иммуноглобулина (антитела, являющиеся частью иммунной системы организма) сравнивали с плацебо. Оба вида лечения были проведены в течение трех дней подряд. Участники также получали стандартное лечение НИМТ, включающее антибиотики и хирургические вмешательства, таким образом иммуноглобулин был назначен в качестве адьювантной (дополнительной) терапии. Не было четких различий между группами лечения в отношении числа смертельных исходов в течение 30 дней (низкая уверенность в доказательствах).
Не одно из исследований не показало четких различий между сравниваемыми видами лечения в отношении серьезных побочных эффектов, но доказательства не являются достаточно сильными, чтобы подтвердить это. В исследовании, включающем иммуноглобулины, были перечислены побочные эффекты, среди которых были поражение почек, аллергические реакции, менингит, тромбы и инфекционные агенты (низкая уверенность в доказательствах).
Только в одном исследовании сообщали об оценке долгосрочной заболеваемости, но это было не определено так, как это требовалось в нашем протоколе (в исследовании использовали другую шкалу: короткую форму опросника по состоянию здоровья (SF36)). Период выживаемости был указан в двух испытаниях (но не было предоставлено достаточно данных для анализа этих результатов).
Насколько актуален этот обзор?
Мы провели поиск исследований, опубликованных до апреля 2018 года включительно.
Читайте также:


