Как лечить отек после инфекции
Хронические лимфатические отёки подразделяются на первичные и вторичные. Первичные лимфатические отёки могут быть вызваны исключительно изменениями в лимфатических сосудах, а вторичные отеки являются следствием повреждения лимфатической системы при других заболеваниях. Предлагается также разделять первичные лимфатические отёки на врождённые и появляющиеся после периода полового созревания; в обоих случаях можно выделить отёки с семейным предрасположением и спорадические.
Этиологическая классификация: лимфатические отёки: врождённые; паразитарные (филяриоз); поствоспалительные (осложнение дерматита, васкулита и лимфаденита); после операционного лечения и/или радиотерапии опухолей (молочной железы [10–40 % прооперированных], половых органов и др.); после сосудистых операций; посттравматические; венозно-лимфатические отёки при хронической венозной недостаточности; идиопатические; вторичные, сопутствующие патологическому ожирению и массивным жировым отёкам. Иногда лимфатический отёк может быть манифестацией поражения лимфатических узлов опухолевым процессом (злокачественный лимфатический отек).
Клиническая картина: лимфатический отёк, вследствие лимфаденэктомии или инфицирования, обычно развивается после периода скрытого течения, длящегося от нескольких месяцев до многих лет. Сначала он тестоподобный и поддающийся при надавливании, со временем обычно становится твердым. У больных с проксимальным повреждением лимфатической системы (напр. после лимфаденэктомии) отёк, особенно на ранних стадиях, может поражать только проксимальную часть конечности и прилегающий квадрант туловища (плечо и/или грудь, бедро и/или наружные половые органы). Характерные симптомы лимфатического отёка нижней конечности: утолщение кожи передней части стопы и основы второго пальца, делающее невозможным собрание кожи в складку, отёк пальцев стоп (колбасовидные пальцы). Одновременно с увеличивающимся отёком возрастает склонность к рецидивирующим бактериальным инфекциям кожи и подкожной клетчатки ( dermatolymphangiitis ). Постепенно может происходить значительная деформация конечности (слоновость). Клинические стадии лимфатического отёка: 0 — нарушен транспорт лимфы без видимых признаков отёка, 1 — отёк исчезает в приподнятом положении конечности или после ночного отдыха, 2 — отёк не исчезает полностью после подъема конечности, 3 — фиксированный отёк с трофическими изменениями кожи и деформацией конечности.
Диагностика: в большинстве случаев основана на клинической картине. При необходимости проводится лимфосцинтиграфия. Для дифференциальной диагностики полезным может быть проведение МРТ или КТ. Дифференциальная диагностика: жировой отёк (исключительно у женщин, колонноподобные ноги — симметричное скопление жировой ткани на нижних конечностях за исключением стоп), отёк при венозной недостаточности, позиционный отёк как результат длительного пребывания в сидящем или стоячем положении при отсутствии венозной недостаточности, микседема при гипофункции щитовидной железы, претибиальный отёк при болезни Грейвса-Базедова, циклический идиопатический отёк, отёк при выраженной сердечной недостаточности, при гипоальбуминемии, воспалительный, посттравматический, врожденные и приобретенные сосудистые мальформации, гипертрофия конечностей, новообразования.
Лечение: основным методом является комплексное лечение, включающее использование техник лимфатического дренирования, компрессионного бинтования и разгрузочной гимнастики. В лечении можно также использовать пневматическую компрессию. В случаях устойчивых к компрессотерапии хорошие результаты даёт липосакция. Противопоказания: острое воспаление кожи и подкожной клетчатки, свежий тромбоз глубоких вен нижних конечностей, декомпенсированная застойная сердечная недостаточность. После завершения начального интенсивного лечения больные должны носить в течение дня компрессионные чулки или рукава с соответствующей степенью компрессии; необходимым может бить бинтование конечности на ночь. Осложняющее течение инфицирование кожи и подкожной клетчатки, следует лечить эмпирически с помощью антибиотика (напр. пенициллином устойчивым к β-лактамазам с ингибитором β-лактамаз), обычно в течение 10–14 дней, до исчезновения симптомов. Для предупреждения рецидивов инфекции помимо старательного ухода за кожей и избегания травмирования бывает необходимо профилактическое назначение антибиотика, напр. бензатин пенициллина (1,2 млн. ЕД в/м) через каждые 2–3 нед. в течение 1 года или дольше.

Отек возникает, когда внутренние органы, кожа или другие части тела увеличиваются. Обычно это результат воспаления или накопления жидкости в организме. Отек может возникать внутри или может повлиять на кожу и мышцы. Иногда случаи незначительного отека могут остаться незамеченными. Отек не всегда сопровождается смежными симптомами.
При внешнем отека обычно видно увеличение кожи или мышц. Однако другие признаки отечности включают накопление жидкости в пораженной области. Томографическое сканирование может показывать увеличенный орган, мышцу или кость.
Если ваш отек был вызван травмой, укусом или заболеванием, вы можете почувствовать широкий спектр симптомов. К ним относятся:
- зуд;
- рвота;
- метеоризм;
- боль в пораженной области;
Если отек не видно или он внутренний, у вас могут возникнуть такие симптомы:
Причины
Внешний отек может быть локализованным или распространенным.
Локализованный отек относится к ситуациям, когда отекает только одна конкретная зона. Например, человек с очной инфекцией может чувствовать отек только вокруг глаз. У человека, которую укусило насекомое, может наблюдаться отек только в области укуса.
Распространена отечность возникает на большом участке тела. Обычно это признак серьезных заболеваний. Это часто происходит из-за задержки жидкости или аллергическую реакцию.
Чаще всего отеки локализируются в ногах. Это может быть причиной таких факторов:
Травма стопы или голеностопа
Травма стопы или голеностопа может вызвать отеки в этой области тела. Например, вытянутая лодыжка, которая возникает, когда связки перетягиваются.
Беременность
Распространенный симптом позднего периода беременности - отеки ног и лодыжек. Этот отек связан с задержкой жидкости и повышенным давлением на вены.
Прееклампсия
Если отек во время беременности возникает внезапно и он силен, это может быть признаком гестоза. Это состояние, которое может возникнуть во время беременности или сразу после родов. Симптомы включают увеличение белка в моче, быстрое чрезмерное задержания жидкости и высокое кровяное давление. Это тяжелое состояние, которое обычно возникает во второй половине беременности и может перерасти в эклампсии, которая является еще более опасной и требует неотложной медицинской помощи.
Признаками гестоза являются:
- сильный отек;
- головные боли;
- головокружение
- тошнота и рвота;
- изменения зрения;
- реже мочеиспускания;
Образ жизни
Некоторые факторы образа жизни также могут привести к отечности ног. К таким факторам относятся:
- малоподвижный образ жизни;
- избыточный вес;
- ношение неправильной облегающего обуви;
Побочное действие лекарств
Стероиды могут вызвать отек. Прием определенных лекарств может привести к отечности ног, особенно если они вызывают задержку воды.
Лекарства, которые могут вызвать опухание ног, включают:
- гормоны, такие как эстроген и тестостерон;
- блокаторы кальциевых каналов, которые помогают контролировать артериальное давление;
- стероиды и андрогенные, анаболические, кортикостероиды;
- антидепрессанты;
- не стероидные противовоспалительные препараты;
- лекарства, которые помогают справиться с диабетом;
Алкоголь
Алкоголь влияет на способность организма не задерживать лишнюю воду, в результате чего ступни отекают. Повторные отеки ног после употребления алкоголя могут быть признаком основной проблемы с сердцем, печенью или почками.
Жара
Во время жаркой погоды ноги могут отекать, поскольку вены расширяются для охлаждения тела. Этот процесс может привести к пропитки жидкости в окружающие ткани. Жидкость может также собираться в лодыжках и стопах.
Инфекция
Инфекция может вызвать отеки в стопах и голеностопах. Люди с диабетом имеют повышенный риск.
Венозная недостаточность
Венозная недостаточность возникает, когда кровь человека не может нормально двигаться телом. Это происходит через поврежденные клапаны, приводят к тому, что кровь вытекает из сосудов и задерживается жидкость в области голеней, особенно вокруг стоп и лодыжек.
Признаками венозной недостаточности являются:
- боли в ногах;
- изменения кожи, например, шелушение;
- варикозные вены;
- кожные язвы;
Сгущение крови
Кровяные сгустки возникают, когда кровь не может правильно двигаться телом, в результате чего тромбоциты слипаются. Если в венах ног образуются кровяные сгустки, они могут препятствовать переходу крови обратно к сердцу. Это может привести к отеку лодыжек и стоп. Тромбоз глубоких вен возникает тогда, когда глубоко в ногах образуются тромбы. ТГВ – серьезное состояние, которое может повлечь закупорку основных вен ноги. В некоторых случаях сгустки могут разорваться и переместиться к сердцу или легких.
Признаки ТГВ включают:
- отек на одной ноге;
- боль или дискомфорт в ноге;
- субфебриальная температура;
- изменение цвета ноги;
Лимфедема
Лимфатическая система помогает организму избавиться от нежелательных веществ, таких как бактерии и токсины. Лимфедема возникает, когда лимфатическая жидкость собирается в тканях вследствие проблем с лимфатическими сосудами. Если лимфатические сосуды повреждены или отсутствуют, лимфатическая жидкость может накопиться и привести к инфицированию, медленного заживления ран и даже деформации.
Кроме отечности ног, признаками лимфедемы являются:
- рецидивирующие инфекции;
- нарушение движения;
- ощущение тесноты или тяжести;
- утолщение кожи;
Заболевания сердца
Отек ног может быть признаком болезни сердца или сердечной недостаточности. Если сердце повреждено, оно не может эффективно перекачивать кровь к сердцу. Правосторонняя сердечная недостаточность может привести к тому, что организм задерживает соль и воду, в результате чего отекают ступни.
Кроме отека ног, голеностопных суставов и стоп, симптомы сердечной недостаточности включают:
- одышка, особенно во время физических упражнений;
- учащенное сердцебиение;
- слабость,
- усталость;
- кашель или хрип;
- белая или розовая, кровянистая мокрота;
- отек живота;
- быстрое увеличение веса от задержки жидкости;
- потеря аппетита;
- тошнота или рвота;
Болезнь почек
Люди с почечной функцией почек могут не в состоянии вывести жидкость, которая может накопиться в организме.
Признаки и симптомы почечной недостаточности:
- редкое мочеиспускания;
- одышка;
- сонливость или усталость;
- боль или давление в груди;
- судороги;
- тошнота;
Заболевания печени
Заболевания печени может тормозить выработку альбумина. Альбумин – это белок, который помогает остановить истечение крови из сосудов. Недостаток альбумина означает, что кровь может просочиться, что приведет к появлению жидкости в ногах и стопах, что может привести к отеку.
Симптомы заболевания печени включают:
- желтуха, при которой кожа и глаза желтеют;
- темная моча;
- синяки;
- потеря аппетита;
- кожный зуд;
- недостаток энергии;
- тошнота или рвота;
- бледный, кровавый или дегтярное кал.
Другие распространенные причины отечности:
Люди с диабетом или определенными формами рака могут чувствовать отек в конечностях, как пальцы рук и ног. Эта форма отечности может появляться периодически.
Внутри вашего тела отеки часто является следствием воспаления органов, задержки жидкости или метеоризма. Это может возникнуть у людей с хроническими заболеваниями, такими как синдром раздраженного кишечника, болезнь Крона или рак.
Диагностика
Ваш врач может сделать различные анализы, чтобы диагностировать причину отека.
Тесты визуализации УЗИ, КТ или МРТ дают больше информации о причине отека. Более специализированные тесты, такие как могут также предоставить информацию о причине отека.
Анализы могут обнаружить:
- закупорку артерий и вен;
- воспаление мышц или тканей;
- переломы костей;
Они также могут показывать, что у вас задерживается жидкость или у вас поражена кишки. Для этого используется анализ крови и мочи.
Если ваш отек вызывает сильная аллергическая реакция, вам будет назначена инъекция адреналина до того, как будут проведены любые анализы. Этот медикамент остановит обострения реакции.
Во время каких болезней проявляется
- почечная недостаточность;
- сердечная недостаточность;
- анафилаксия (сильная аллергическая реакция);
- укус ядовитого насекомого;
- заболевания печени;
- беременность;
- диабет;
- слабая лимфотична система;
- венозная недостаточность.
Если вовремя не начать лечение отек он может вызвать такие осложнения:
- большая отечность;
- осложнения ходьбы;
- жесткость;
- натянутость кожи, которая может начать чесаться;
- повышенный риск заражения в отечной области;
- рубцевания между слоями ткани;
- снижение кровообращения;
- снижение эластичности артерий, вен, суставов и мышц;
- повышенный риск возникновения язвы на коже.
К какому врачу обратиться
Прежде всего, следует обратиться к своему терапевту, который благодаря физическому осмотра и результатам анализов сможет направить вас к врачу-специалисту.
Профилактика и лечение
Лечение будет зависеть от причины отека.
- Если вызывают отек опухоль или абсцесс, вам может понадобиться операция для удаления. Если рост не может быть удалено хирургическим путем из-за его размеров или расположения, ваш врач может назначить агрессивное лечение, например химиотерапию или лучевую терапию, чтобы уменьшить его.
- Ваш врач также может назначить лекарства для снятия воспаления или отека. Антигистаминные средства без рецепта могут снять зуд и отек, вызванные высыпаниями или крапивницей.
- Местные стероидные лекарства также могут быть полезными для облегчения воспаление кожи.
Как предотвратить отеки?
Если хроническое заболевание вызывает внешний или внутренний отек, вы сможете предотвратить дальнейшее образование отека, правильно излечивая свою болезнь или принимая лекарства.
Ваш врач может также предложить изменения образа жизни, чтобы предотвратить внутренний отек. Некоторые домашние средства профилактики:
- избегать соли;
- носить опорный компресс или повязку;
- держать руки и ноги выше уровня груди.
ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ и ПАТОГЕНЕЗ наверх
Ангионевротический отек (ангиоотек — АО) — отек подкожной или подслизистой клетчатки, возникающий вследствие расширения и повышения проницаемости кровеносных сосудов, который чаще всего нарастает в течение нескольких часов или минут, хорошо ограниченный, не симметричный, обычно расположен в области век, красной каймы губ (рис. 17.5-1), половых органов и дистальных частей конечностей, а также на слизистой оболочке верхних дыхательных путей и желудочно-кишечного тракта.
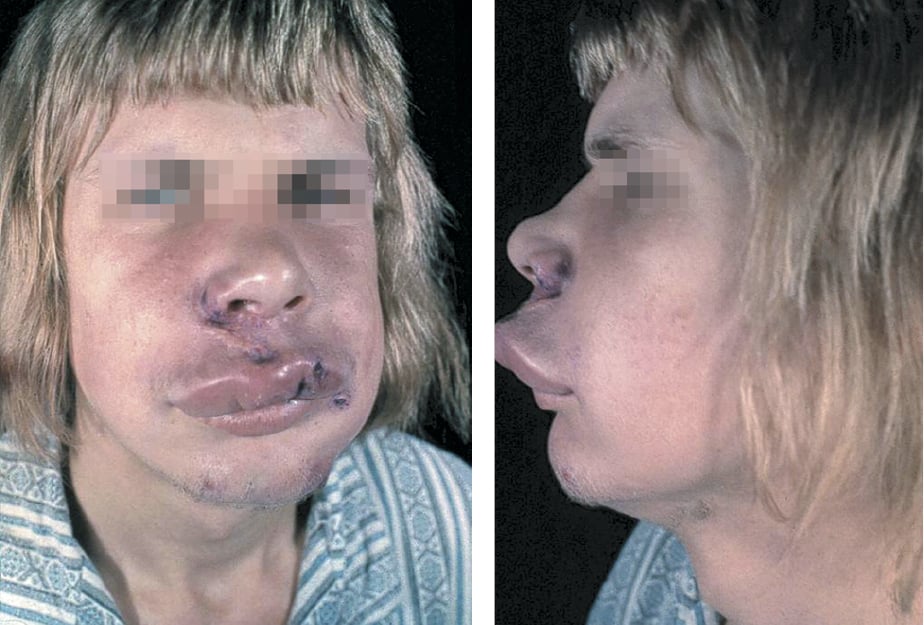
Рисунок 17.5-1. Ангионевротический отек
АО ассоциированный с крапивницей:
1) аллергический — лекарства (например, пенициллин и сульфаниламиды), еда (особенно — арахис, грецкие орехи, морепродукты, молоко, куриные яйца, продукты, которые содержат аллергены и вызывают перекрестную аллергическую реакцию с латексом, например, киви, бананы, авокадо и пищевые каштаны), латекс, яд насекомых;
2) неаллергический — НПВП, рентгеноконтрастные препараты, идиопатическая эозинофилия/гиперэозинофильный синдром, физические факторы (как сопутствующее заболевание при вибрационной, холодовой, холинергической или солнечной крапивнице); идиопатический.
Ангионевротический отек (АО) без сопутствующей крапивницы — наследственный (НАО):
1) связанный с дефицитом/сниженной активностью ингибитора С1 эстеразы (С1- INH ) (C1-INH-НАО):
а) тип I — снижение уровня C1-INH вследствие унаследованной аутосомно-доминантной мутации или мутации de novo (НАО 1 тип — 85 % случаев);
б) тип II — сниженная функциональная активность С1-INH при нормальном уровне С1-INH.
АО без сопутствующей крапивницы — приобретенный (ПАО):
1) идиопатический гистаминергический (отвечающий на лечение антигистаминными препаратами; IН-ПАО) — высвобождение гистамина из тучных клеток и/или базофилов кожи;
2) идиопатический негистаминергический (не отвечающий на лечение антигистаминными препаратами; InН-ПАО) — с участием брадикинина, механизм не известен;
3) ассоциированный с приемом иАПФ (иАПФ‑ПАО) — в следствие ингибирования инактивации брадикинина;
4) связан с дефицитом С1- INH (С1-INH-ПАО) — снижение уровня C1-INH при системных заболеваниях и лимфопролиферативных новообразованиях или присутствием аутоантител к С1-INH.
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ наверх
1. АО ассоциированный с крапивницей (у 40–50 % взрослых пациентов АО сосуществует с крапивницей): может возникнуть в любом месте, хотя, чаще всего, локализуется на лице, конечностях и половых органах. В тяжелых случаях возникает отек языка, глотки или гортани, что приводит к острой дыхательной недостаточности, которая может быть опасной для жизни. Симптомы неаллергического АО (напр., вызванного применением НПВП) такие же, как и аллергического AО.
Симптомы C 1-INH -ПАО такие же, как и в случае врожденного дефицита, но анамнез не указывает на семейный характер болезни, а симптомы могут на много месяцев опережать появление других симптомов системных заболеваний.
3. Отек быстро нарастает (до макс. 6 ч), покрывает лицо, редко дыхательную систему и желудочно-кишечный тракт, и в целом не угрожает жизни.
4. FXII-НАО: встречается в основном у женщин, симптомы появляются в период полового созревания, после начала использования гормональных контрацептивов или заместительной гормональной терапии, или в период беременности. С возрастом частота и тяжесть симптомов уменьшается; может полностью исчезнуть в возрасте 70–80 лет.
5. иАПФ-ПАО: встречается у 0,3 % лиц, принимающих ингибиторы АПФ и 0,13 % лиц, принимающих блокаторы рецепторов ангиотензина (БРА), чаще у женщин и в возрасте старше 65 лет, в 3–4 раза чаще встречается у людей черной расы по сравнению с белой, в ≈50 % случаев появляется в первую нед. применения лекарственного препарата, не зависит от типа ингибитора АПФ/БРА или его дозы. Отек занимает чаще всего губы, веки, ротовую полость (язык), горло и гортань, редко желудочно-кишечный тракт.
Диагностический алгоритм действия при АО, ассоциированном с крапивницей (появление крапивницы исключает диагноз C1-INH-НАО и C1-INH-ПАО) →разд. 2.1. У пациентов без сопутствующей крапивницы, прежде всего определите, принимают ли они ингибиторы АПФ, БРА или НПВП (исчезновение отека после отмены ингибиторов АПФ имеет решающее значение для диагностики). Проведите тщательный семейный анамнез возникновения отеков у родственников пациента. В случае подозрения на дефицит С1-INH →рис. 17.5-2. У пациентов в возрасте >30 лет исключите злокачественную опухоль и системное заболевание соединительной ткани.
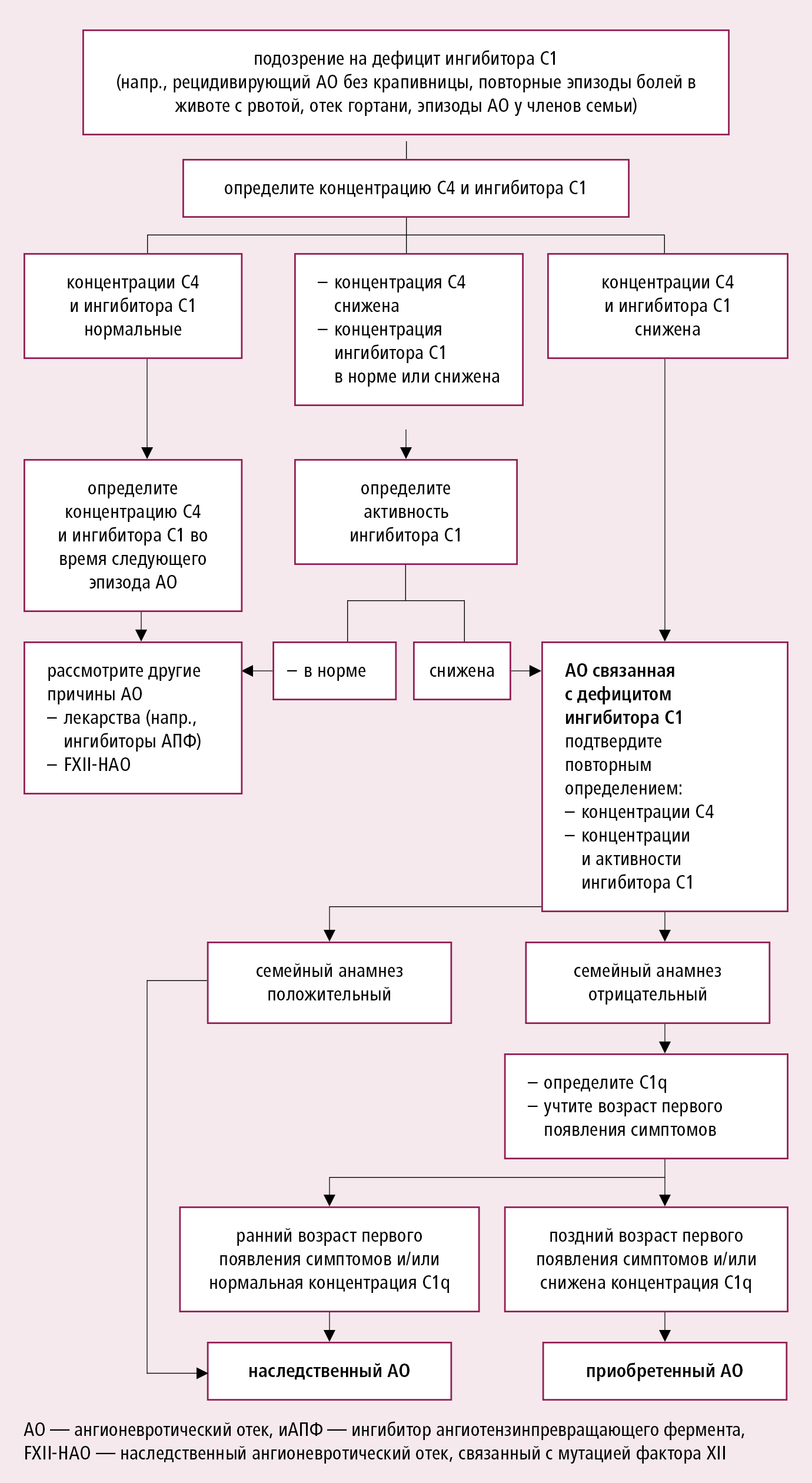
Рисунок 17.5-2. Алгоритм проведения диагностики в случае подозрения на дефицит ингибитора С1 (C1-INH) в качестве причины ангионевротического отека
Дополнительные методы исследования: АО связанный с крапивницей →разд. 17.4. При АО без крапивницы, особенно в случае рецидивирующего отека, назначьте исследования составляющих системы комплемента →рис. 17.5-2. В случаях хронического или рецидивирующего АО без видимой причины, рассмотрите вопрос о выполнении следующих тестов: общий анализ крови с формулой, СОЭ, C-реактивный белок, D-димер, общий анализ мочи, антинуклеарные антитела, обследование щитовидной железы (особенно в случае заболеваний щитовидной железы и других аутоиммунных заболеваний в семейном или личном анамнезе). В случае боли в животе может быть показано выполнение рентгенологического обследования, УЗИ или КТ органов брюшной полости, а в случае симптомов респираторного заболевания — рентгенологическое обследование грудной клетки (при АО редко появляется жидкость в плевральной полости).
Прежде всего, исключите острую анафилаксию и отек гортани, кроме того: гормональные изменения у женщин (симметричный отек лица и ладоней), сердечную недостаточность (тестовидный отек конечностей), синдром верхней полой вены (хронической отек лица), острый аллергический контактный дерматит, рожа или воспаление подкожной ткани лица, лимфедема, опоясывающий лишай, болезнь Крона полости рта и губ, системные заболевания соединительной ткани (напр., дерматомиозит), острый живот.
Лечение в остром периоде болезни
Лечение приступа АО зависит от расположения отека; отеки расположенные на периферии (руки, ступни, промежность), могут не требовать немедленного лечения.
1. В случае угрозы острой дыхательной недостаточности: когда возникает стридор или значительный отек лица и верхних дыхательных путей (отек языка, слизистой оболочки полости рта и глотки, охриплость) → рассмотрите быстрое проведение эндотрахеальной интубации →разд. 24.19.1; при АО, связанным с крапивницей — меры, как и при анафилаксии →разд. 17.1. Больных с острым отеком глотки и верхних дыхательных путей понаблюдайте в течение ≥24 ч.
2. Отек желудочно-кишечного тракта: использовать анальгетики, релаксанты, противорвотные препараты, а также инфузионную терапию в/в.
3. Острый периферический отек (руки, ноги, промежность) может не требовать немедленного лечения.
4. АО ассоциированный с крапивницей (напр., после принятия НПВП) лечение, как при острой крапивнице →разд. 17.4.
5. С1- INH -НАО I типа и II типа, а также С1-INH -ПАО: адреналин, антигистаминные препараты являются неэффективными (примените их, если неизвестен тип АО); в зависимости от тяжести примените:
1) концентрат C 1-INH — полученный из плазмы С1-ингибитор (pdC1-INH) — лекарственный препарат выбора при угрожающих жизни отеках, безопасный и хорошо переносимый. Клинический эффект появляется после 0,5–1,5 ч, симптомы исчезают в течение ≈24 ч. Одна единица pdC1-INH является эквивалентом С1-INH, содержащегося в 1 мл плазмы крови человека. Беринерт 20 ЕД/кг массы тела, медленно (4 мл/мин) в/в → примените в лечении НАО I и II типа у взрослых, детей и младенцев. У пациентов >12 лет, применяется также рекомбинантный аналог человеческого C1-INH — конестат альфа (не зарегистрирован в РФ) у больных модуляторы кининового каскада — экаллантид (не зарегистрирован в РФ) и икатибант 30 мг п/к в складку кожи в области живота; клинический эффект в течение 4 ч после введения. Если симптомы сохраняются, показано введение последующих доз икатибанта с интервалом в 6 ч (макс. 3 инъекций в течение 24 ч).
3) свежезамороженная плазма — введите (400 мл) в крайнем случае, при самых тяжелых атаках АО, когда концентрат C1-INH и икатибант не доступны; как ни парадоксально это может усугубить симптомы AО.
5. FXII-HAО: описано благоприятное воздействие икатибанта и исчезновение отека в течение 1–2 ч после введения препарата. Эффективность даназола сомнительная.
6. AО, связанные с применением ингибиторов АПФ: отмените ингибиторы АПФ и БРА.
Отеки, возникающие на фоне приема иАФП наиболее часто локализуются в области головы и шеи. Риск развития жизнеугрожающей атаки не зависит ни от продолжительности приема препарата, ни от дозы препарата. Лечение стандартными схемами антигистаминных средств и системных ГКС (используемых для купирования других видов АО), как правило, не приносит эффекта. По данным клинических исследований, отмечен хороший эффект от использования антагониста брадикининовых рецепторов (икатибанта п/к), ограниченные данные имеются об эффективном использовании ингибитора С-1 эстеразы и экалантида. Эти препараты для купирования АО, вызванного иАПФ, в настоящее время применяются off label. Пациент должен оставаться под наблюдением не менее 24 часов в связи с риском повторной жизнеугрожающей атаки. иАПФ и антагонисты рецепторов ангиотензина II должны быть отменены, но АО могут рецидивировать до 6 месяцев после отмены препаратов.
7. IH -ПАО: введите ГКС в/в или п/о и адреналин в/м, с целью профилактики примените антигистаминные препараты.
8. InH ПАО: антигистаминные препараты, ГКС и адреналин неэффективны (но применяйте их, в случае, если тип АО не установлен); с целью профилактики примените транексамовую кислоту п/о (3 г/сут).
1. AО, связанный с крапивницей →разд. 17.4.
2. C1-INH-НАО I и II типа
1) избегание провоцирующих факторов ;
2) краткосрочная профилактика у больных перед планируемым оперативным вмешательством, связанным с компрессией или нарушением целостности желудочно-кишечного тракта либо дыхательных путей:
а) за 1–6 ч до операции примените концентрат С1-INH в дозе, зависящей от массы тела, как при лечении острой фазы НАО. В случае необходимости введите следующую дозу ЛС, которую следует приготовить заранее;
3) долгосрочная профилактика рекомендована больным в зависимости от частоты приступов (обычно >1/мес.), их тяжести, качества жизни больных, доступности медицинской помощи, а также эффективности лечения острого отека):
а) концентрат C1‑INH — ЛС выбора, также во время беременности и кормления грудью;
б) даназол — длительное применение андрогенов может вызвать увеличение массы тела, нарушения менструального цикла или аменорею, а также вирилизацию у женщин, снижение либидо, акне, утомляемость, головную боль, артериальную гипертензию, холестаз и нарушение функции печени. Регулярно (каждые ≈6 мес.) проверяйте печеночные пробы и липидный профиль. Не применяйте андрогенов в период беременности, в период кормления грудью, а также у больных раком простаты. При длительном применении не превышайте дозы 200 мг/сут (в ср. 100–200 мг/сут), по истечении месяца от внедрения терапии увеличьте или уменьшите дозу в зависимости от клинического состояния.
в) транексамовая кислота (менее эффективна по сравнению с андрогенами, применяйте исключительно в том случае, если концентрат C1‑INH недоступен, а также противопоказано применение даназола) 30–50 мг/кг/сут. в 2-х или 3-х разделенных дозах.
3. FXII - НАО: больные женщины не могут использовать препараты, содержащие эстрогены (контрацепция, заместительная гормональная терапия).
4. C 1-INH -ПАО: лечение такое же, как при C1-INH-HAО I и типа II; необходимо лечение основного заболевания, иногда проведение плазмафереза и применение цитотоксических препаратов, андрогенов и транексамовой кислоты.
5. Беременность и период родов: проинструктируйте женщин, планирующих беременность, о самостоятельном применением лекарственных препаратов и отмените у них даназол (андрогены). В случае острых приступов C1‑INH‑НАО I типа или II типа, а также для профилактики применяйте pdC1‑INH. Во время родов обеспечьте возможность применения концентрата C1‑INH при необходимости. Если планируется кесарево сечение, необходимо проведение эндотрахеальной интубации. Помните, что в период родов существует высокий риск возникновения отека.
Отеки, боль, тяжесть в ногах в конце рабочего дня, сосудистые звездочки могут быть симптомами-предвестниками варикоза.

Варикоз вен нижних конечностей на начальных стадиях практически не беспокоит. Большинство симптомов исчезают после полноценного отдыха. Часто пациенты обращаются к врачу слишком поздно, когда симптомы становятся настолько выраженными, что уже не проходят за ночь.
Узнать больше о препарате АНГИОНОРМ ® .


После 30 лет многие женщины все чаще испытывают тяжесть и усталость ног к концу рабочего дня, боль и жжение по ходу вен, отеки и судороги. Крайне важно сразу обратить внимание на эти проявления и посетить врача для назначения средств от варикоза, которые могут предупредить развитие заболевания.

Благодаря комплексному действию АНГИОНОРМ ® способствует снижению выраженности основных проявлений варикоза и хронической венозной недостаточности в среднем в 2,5 раза*.
Подробнее.

Когда клетки и межклеточное пространство мышечных тканей ног переполняются жидкостью, возникает отек. Как правило, отеки локализуются в районе стоп и голеней и могут быть как нормальной реакцией здорового организма на излишние нагрузки, так и проявлением некоторых заболеваний, например, варикоза. Что же делать, если отекают ноги?
Хотя существуют средства для быстрого снятия отечности, они могут решить проблему лишь временно. Во избежание серьезных проблем со здоровьем следует искать и устранять причину появления отеков. Для этого необходимо комплексное лечение, но сначала потребуется ответить на ряд вопросов.
Причины отеков ног: что в анамнезе?
Отек возникает из-за того, что организм не справляется с возросшей нагрузкой на межклеточное пространство мышечных тканей и не успевает правильно распределять и выводить жидкость.
У здоровых людей факторами, провоцирующими возникновение отеков, являются:
- Перегрузка в результате долгого пребывания в одном положении. В группе риска целый ряд профессий: учителя, продавцы, парикмахеры, водители, офисные работники. Иными словами, все, кому приходится подолгу стоять и сидеть. Часто отек ног возникает у пассажиров дальних авиарейсов.
- Силовые перегрузки (травмы, занятия спортом).
- Ношение обуви на высоком (более 4 см) каблуке.
- Нарушение обмена веществ во время беременности.
- Избыточный вес.
Отеки ног у здорового человека свидетельствуют о наличии факторов, создающих избыточную нагрузку на вены. В этом случае необходима профилактика венозных заболеваний. После тяжелого дня на ногах рекомендуется отдыхать лежа, причем ноги должны находиться выше уровня головы. Полезны езда на велосипеде, плавание, ходьба. Следует исключить поднятие тяжестей, снизить массу тела, носить удобную обувь с ортопедической стелькой.
Отеки ног могут свидетельствовать о наличии следующих заболеваний:
- Почечные патологии. Также характеризуются нарушением мочеиспускания, болями в пояснице, повышением артериального давления.
- Сердечная недостаточность. В этом случае при нагрузках возникает повышенное сердцебиение, одышка, больной также жалуется на постоянную слабость и высокую утомляемость.
- Заболевания костно-суставной системы. Для этих заболеваний характерны боли в конечностях, ограничение двигательных возможностей.
- Заболевания нервной системы. Нервные патологии могут проявляться двигательными расстройствами, нарушениями координации и речи, непроизвольными сокращениями разных групп мышц, тиками, вздрагиваниями, снижением тактильной чувствительности, головными болями, нарушениями сна и поведения.
- Варикозная болезнь и хроническая венозная недостаточность (ХВН). Венозные патологии отличаются тем, что отеки ног являются их первыми, на первый взгляд незначительными, признаками. В дальнейшем симптомы нарастают. Отеки при варикозной болезни и ХВН имеют свойство уменьшаться или полностью исчезать после ночного отдыха и нарастать в течение дня. Со временем к отекам добавляются распирающие боли и ночные судороги в икрах, на коже проступают мелкие сине-красные сосудистые звездочки, позднее — темно-синие и извитые вены. Если болезнь запущена, кожа голени становится сухой и блестящей, с пигментированными коричневыми островками, которые становятся предвестниками трофических язв.
Как видим, отеки ног могут быть как сопутствующим симптомом того или иного заболевания, так и первичным. Поэтому обращение к врачу и качественная диагностика необходимы.
Именно так порой ставят вопрос пациенты, однако это в корне неправильно. При любом происхождении отеков лечение будем комплексным, а что в него войдет, будет зависеть от самой патологии и ее стадии, и решать это должен только специалист. Так как вариантов масса, давайте рассмотрим схемы медикаментозной терапии на примере венозных, а также кардиальных и почечных патологий как самых ярких.
Отеки, обусловленные болезнями сердца и почек
При сердечных и почечных заболеваниях отеки могут появляться не только на ногах, но и на руках и под глазами. Лежачее положение не снимает отека, а лишь меняет его локализацию: например, отек голеней может перейти на бедра и поясницу. Местное воздействие на отек (массаж, мази, гели) практически не дает результата, требуется восстановить правильную работу внутренних органов с помощью нормализации водно-солевого баланса.
Средства в инъекциях и таблетках:
При болезнях сердца и почек противоотечные препараты назначаются только по результатам анализов мочи и крови.
Отеки венозного происхождения
Проблемы с венами носят не только локальный характер: симптомы варикоза (такие, как отечность ног) сигнализируют о проблемах сосудистой системы в целом по всему организму. Поэтому в фармакотерапии необходимо применять и наружные, и внутренние (системные) препараты.
Наружные средства (в виде мази и геля) предназначены для облегчения симптомов:
В лечении венозных заболеваний широко используются ангиопротекторы растительного происхождения — преимущественно биофлавоноиды. Суточная потребность человека в биофлавоноидах — от 30 до 100 мг в сутки. Необходимы они не только для поддержания здоровья сосудов, хотя это их ключевое предназначение, но также в качестве источников антиоксидантов и регуляции обмена веществ в организме.
Системные лекарственные средства в виде таблеток предназначены для лечения причины развития варикоза:
Внимательное отношение к сигналам своего организма поможет вам избежать отеков ног. Старайтесь сохранять нормальную двигательную активность, соблюдать здоровый образ жизни, а при появлении отечности не пренебрегайте визитом к врачу — это может быть первым симптомом варикозной болезни.
Состав этого лекарственного средства был разработан во Всероссийском НИИ лекарственных и ароматических растений (ВИЛАР). В состав препарата вошли стандартизованные экстракты лекарственного растительного сырья с содержанием сразу нескольких активных ангиопротекторов.
- Экстракт плодов боярышника (Fructus crataegi) [26] — венотоник и антиагрегант. Способствует повышению венозного тонуса и улучшению кровообращения за счет снижения вязкости крови.
- Экстракт плодов шиповника (Rosae fructus) [27] оказывает венотоническое воздействие. Повышает эластичность и снижает проницаемость сосудистой стенки, способствуя выраженному снятию отеков. Кроме того, шиповник содержит витамин С в больших количествах.
- Экстракт корня солодки (Glycyrrhizae radix) [28] является ангиопротекторным и противовоспалительным средством: снимает спазмы и расширяет просвет сосудов, улучшает обмен веществ сосудистой стенки.
- Экстракт семян конского каштана (Aesculo hippocastano semen) [29] — ангиопротектор и корректор микроциркуляции крови. Улучшает снабжение кровью мышечных тканей, оказывает кроверазжижающее и сосудорасширяющее воздействие.
**Информация актуальна на октябрь 2018 года.
Читайте также:


