Как лечить инфекцию шеи
ИНФЕКЦИИ ПОЛОСТИ РТА И ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ
КЛАССИФИКАЦИЯ
Одонтогенные инфекции (инфекции полости рта), в зависимости от анатомической локализации, подразделяются на истинно одонтогенные, связанные с поражением тканей зуба (кариес, пульпит); пародонтальные, связанные с поражением периодонта (периодонтит) и десны (гингивит, перикоронит), окружающих тканей (надкостницы, костной, мягких тканей лица и шеи, верхнечелюстного синуса, лимфоузлов); неодонтогенные, связанные с поражением слизистых оболочек (стоматит) и воспалением больших слюнных желез.
Данные виды инфекции могут быть причиной серьезных угрожающих жизни осложнений со стороны полости черепа, ретрофарингеальных, медиастинальных и других локализаций, а также диссеминированных гематогенным путем поражений клапанного аппарата сердца, сепсиса.
Гнойная инфекция лица и шеи может быть неодонтогенного происхождения и включает фолликулит, фурункул, карбункул, лимфаденит, рожистое воспаление, гематогенный остеомиелит челюстей.
В челюстно-лицевой области также могут наблюдаться специфические инфекции (актиномикоз, туберкулез, сифилис, ВИЧ).
ОСНОВНЫЕ ВОЗБУДИТЕЛИ
Инфекции полости рта ассоциируются с постоянно присутствующей здесь микрофлорой. Обычно это смешанная флора, включающая более 3-5 микроорганизмов.
При истинно одонтогенной инфекции, наряду с факультативными бактериями, прежде всего зеле-нящими стрептококками, в частности (S.mutans, S.milleri), выделяется анаэробная флора: Peptostreptococcus spp., Fusobacterium spp., Actinomyces spp.
При пародонтальной инфекции наиболее часто выделяют пять основных возбудителей: P.gingivalis, P.intermedia, E.corrodens, F.nucleatum, A.аctinomycetemcomitans, реже Capnocytophaga spp.
В зависимости от локализации и тяжести инфекции, возраста пациента и сопутствующей патологии, возможны изменения в микробном спектре возбудителей. Так, тяжелые гнойные поражения ассоциируются с факультативной грамотрицательной флорой (Enterobacteriaceae spp.) и S.aureus. У пациентов пожилого возраста и госпитализированных в стационар также преобладают Enterobacteriaceae spp.
В условиях отечественных бактериологических лабораторий достаточно сложно выделить специфического возбудителя определенной одонтогенной инфекции. Тем не менее, представляется возможным локализовать возбудителей, играющих основную роль в развитии инфекции полости рта, в наддесневом и поддесневом налете.
ПРИНЦИПЫ ЛЕЧЕНИЯ ИНФЕКЦИЙ ПОЛОСТИ РТА И ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ
Лечение одонтогенной инфекции часто ограничивается местной терапией, включающей стандартные стоматологические манипуляции.
Системная антибактериальная терапия проводится только при распространении одонтогенной инфекции за пределы пародонта (под надкостницу, в кости, мягкие ткани лица и шеи), при наличии повышенной температуры тела, регионарного лимфаденита, интоксикации.
При выборе антимикробной терапии в условиях стационара, в случаях тяжелой гнойной инфекции, необходимо учитывать возможность присутствия резистентных штаммов среди таких анаэробов как Prevotella spp., F.nucleatum к пенициллину, что определяет назначение препаратов широкого спектра действия, амоксициллина/клавуланата в монотерапии или комбинации фторхинолона с метронидазолом. В связи с ростом уровня резистентности Streptococcus spp. к тетрациклину и эритромицину, данные препараты могут использоваться только как альтернативные. Так как отмечается умеренная активность метронидазола в отношении анаэробных кокков (Peptostreptococcus spp.), для повышения эффективности необходимо одновременное назначение β-лактамных антибиотиков.
Профилактическое системное применение АМП при выполнении стоматологических манипуляций в полости рта или периодонте не гарантирует уменьшения частоты инфекционных осложнений у соматически здоровых пациентов. Убедительных данных о достаточной эффективности местного применения антибиотиков при инфекциях полости рта не получено. В то же время бактерии полости рта являются резервуаром детерминант резистентности к АМП. Избыточное и неоправданное применение антибиотиков способствует их появлению и развитию резистентности патогенной микрофлоры.
ОДОНТОГЕННАЯ И ПАРОДОНТАЛЬНАЯ ИНФЕКЦИЯ
ПУЛЬПИТ
Основные возбудители
Зеленящие стрептококки (S.milleri), неспорообразующие анаэробы: Peptococcus spp., Peptostreptococcus spp., Actinomyces spp.
Выбор антимикробных препаратов
Антимикробная терапия показана только в случае недостаточной эффективности стоматологических манипуляций или распространения инфекции в окружающие ткани (периодонт, периост и др.).
Препараты выбора: феноксиметилпенициллин или пенициллин (в зависимости от тяжести течения).
Длительность применения: в зависимости от тяжести течения (не менее 5 дней).
ПЕРИОДОНТИТ
Основные возбудители
В структуре периодонта микрофлора выявляется редко и обычно это S.sanguis, S.oralis, Actinomyces spp.
При периодонтите у взрослых преобладают грамотрицательные анаэробы и спирохеты. P.gingivalis, B.forsythus, A.аctinomycetemcomitans и T.denticola выделяются наиболее часто.
В ювенильном возрасте наблюдается быстрое вовлечение в процесс костной ткани, при этом обычными возбудителями являются A.аctinomycetemcomitans и Capnocytophaga spp. P.gingivalis выделяется редко.
У пациентов с лейкемией и нейтропенией после химиотерапии наряду с A.actinomycetemcomitans выделяется C.micros, а в препубертатном возрасте - Fusobacterium spp.
Выбор антимикробных препаратов
Длительность терапии: 5-7 дней.
Длительность терапии: в зависимости от тяжести течения, но не менее 10-14 дней.
ПЕРИОСТИТ И ОСТЕОМИЕЛИТ ЧЕЛЮСТЕЙ
Основные возбудители
При развитии одонтогенного периостита и остеомиелита в 50% случаев выделяется S.aureus, а также Streptococcus spp., и, как правило, превалирует анаэробная флора: P.niger, Peptostreptococcus spp., Bacteroides spp. Реже выявляются специфические возбудители: A.israelii, T.pallidum.
Травматический остеомиелит чаще обусловлен наличием S.aureus, а также Enterobacteriaceae spp., P.aeruginosa.
Выбор антимикробных препаратов
Альтернативные препараты: линкозамиды, цефуроксим. При выделении P.aeruginosa - антисинегнойные препараты (цефтазидим, фторхинолоны).
Длительность терапии: не менее 4 нед.
ОДОНТОГЕННЫЙ ВЕРХНЕЧЕЛЮСТНОЙ СИНУСИТ
Основные возбудители
Возбудителями одонтогенного верхнечелюстного синусита являются: неспорообразующие анаэробы - Peptostreptococcus spp., Bacteroides spp., а также H.influenzae, S.pneumoniae, реже S.intermedius, M.сatarrhalis, S.pyogenes. Выделение S.aureus из синуса характерно для нозокомиального синусита.
Выбор антимикробных препаратов
Длительность терапии: 10 дней.
ГНОЙНАЯ ИНФЕКЦИЯ МЯГКИХ ТКАНЕЙ ЛИЦА И ШЕИ
Основные возбудители
Гнойная одонтогенная инфекция мягких тканей лица и шеи, клетчатки глубоких фасциальных пространств ассоциируется с выделением полимикробной флоры: F.nucleatum, пигментированными Bacteroides, Peptostreptococcus spp., Actinomyces spp., Streptococcus spp.
АБСЦЕССЫ, ФЛЕГМОНЫ ЛИЦА И ШЕИ
Основные возбудители
При абсцессе в области орбиты у взрослых выделяется смешанная флора: Peptostreptococcus spp., Bacteroides spp., Enterobacteriaceae spp., Veillonella spp., Streptococcus spp., Staphylococcus spp., Eikenella spp.. У детей превалируют Streptococcus spp., Staphylococcus spp.
Возбудителями абсцессов и флегмон неодонтогенного происхождения, чаще обусловленных мелкими повреждениями кожи, являются S.aureus, S.pyogenes.
При гнилостно-некротической флегмоне дна полости рта выделяется полимикробная флора, включающая F.nucleatum, Bacteroides spp., Peptostreptococcus spp., Streptococcus spp., Actinomyces spp. Кроме названных, у пациентов с тяжелым течением могут быть выделены грамотрицательные бактерии и S.aureus (чаще у пациентов, страдающих сахарным диабетом и алкоголизмом).
Выбор антимикробных препаратов
Длительность терапии: не менее 10-14 дней.
БУККАЛЬНЫЙ ЦЕЛЛЮЛИТ
Основные возбудители
Обычно наблюдается у детей в возрасте до 3-5 лет. Основным возбудителем является H.influenzae тип В и S.pneumoniae. У детей в возрасте до 2 лет H.influenzae - основной возбудитель, при этом, как правило, наблюдается бактериемия.
Выбор антимикробных препаратов
Длительность терапии: в зависимости от тяжести течения, но не менее 7-10 дней.
ЛИМФАДЕНИТ ЛИЦА И ШЕИ
Основные возбудители
Регионарный лимфаденит в области лица и шеи наблюдается при инфекции в полости рта и лица. Локализация лимфаденита в поднижнечелюстной области, по передней и задней поверхности шеи у детей в возрасте 1-4 лет, как правило, связана с вирусной инфекцией.
Абсцедирование лимфоузлов обычно обусловлено присоединением бактериальной инфекции. При одностороннем лимфадените по боковой поверхности шеи у детей старше 4 лет в 70-80% выделяются БГСА и S.aureus. Анаэробные возбудители, такие как Bacteroides spp., Peptococcus spp., Peptostreptococcus spp., F.nucleatum, P.acnes, могут быть причиной развития одонтогенного лимфаденита или воспалительных заболеваниях слизистой оболочки полости рта (гингивит, стоматит), целлюлита.
Выбор антимикробных препаратов
Препараты выбора: АМП, соответствующие этиологии первичного очага инфекции.
НЕОДОНТОГЕННАЯ И СПЕЦИФИЧЕСКАЯ ИНФЕКЦИЯ
НЕКРОТИЧЕСКИЙ СТОМАТИТ
(ЯЗВЕННО-НЕКРОТИЧЕСКИЙ ГИНГИВОСТОМАТИТ ВЕНСАНА)
Основные возбудители
В десневой бороздке концентрируются Fusobacterium, пигментированные Bacteroides, анаэробные спирохеты. При некротическом стоматите имеется тенденция к быстрому распространению инфекции в окружающие ткани.
Возбудителями являются F.nucleatum, T.vinsentii, P.melaninogenica, P.gingivalis и P.intermedia. У пациентов со СПИДом частым возбудителем гингивита является C.rectus.
Выбор антимикробных препаратов
Длительность терапии: в зависимости от тяжести течения.
АКТИНОМИКОЗ
Основные возбудители
Основным возбудителем актиномикоза является A.israelii, также возможна ассоциация с грамотрицательными бактериями A.actinomycetemcomitans и H.aphrophilus, которые устойчивы к пенициллину, но чувствительны к тетрациклинам.
Выбор антимикробных препаратов
Препараты выбора: пенициллин в дозе 18-24 млн ЕД/сут, при положительной динамике - переход на ступенчатую терапию (феноксиметилпенициллин 2 г/сут или амоксициллин по 3-4 г/сут).
Альтернативные препараты: доксициклин 0,2 г/сут, пероральные препараты - тетрациклин 3 г/сут, эритромицин 2 г/сут.
Длительность терапии: пенициллин 3-6 нед в/в, препараты для приема внутрь - 6-12 мес.
ОСОБЕННОСТИ ЛЕЧЕНИЯ ИНФЕКЦИЙ ПОЛОСТИ РТА И ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ ПРИ БЕРЕМЕННОСТИ И КОРМЛЕНИИ ГРУДЬЮ
При выборе антимикробной терапии при беременности и кормлении грудью необходимо учитывать ее безопасность для плода и новорожденного.
Фторхинолоны и тетрациклины противопоказаны на протяжении всей беременности и при кормлении грудью. Ко-тримоксазол противопоказан в I и III триместре, метронидазол - в I триместре беременности и в течение первых 2 мес кормления грудью.
ОСОБЕННОСТИ ЛЕЧЕНИЯ ИНФЕКЦИЙ ПОЛОСТИ РТА И ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ У ДЕТЕЙ
Фторхинолоны и тетрациклины противопоказаны детям до 8 лет, ко-тримоксазол - до 2 мес, клиндамицин - новорожденным.
ОСОБЕННОСТИ ЛЕЧЕНИЯ ИНФЕКЦИЙ ПОЛОСТИ РТА И ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ У ЛЮДЕЙ ПОЖИЛОГО ВОЗРАСТА
В пожилом возрасте повышается риск развития НР, что определяет необходимость коррекции дозы АМП и длительности курса терапии. Метронидазол рекомендуется назначать в меньшей дозе при нарушении функции печени. Повышается риск развития НР при длительном применении ко-тримоксазола. При понижении выделительной функции почек дозы имипенема, ко-тримоксазола, β-лактамов, ципрофлоксацина корригируют с учетом клиренса креатинина.
Поскольку шея соединяет голову с телом, к болезненным ощущениям в ней следует отнестись внимательно. Через шею проходят лимфатические сосуды, крупные нервы и артерии, спинной мозг. В костно-мышечной полости шеи находится щитовидная железа, а также глотка, начало пищевода, гортань, часть трахеи. Шейные мышцы участвуют в движении головы, плеч и челюстей.
Иными словами, при появлении болей в шее необходимо срочно обратиться к врачу, чтобы выяснить их причину и предотвратить целый ряд проблем.
Виды боли в области шеи
Различают шейную боль (цервикалгию) и шейный прострел (цервикаго). Цервикалгия может быть поверхностной соматической (связанной с повреждениями кожи), глубокой соматической (обусловленной поражением шейных мышц и позвонков), висцеральной (рассеянной, возникающей в результате инфекции или патологии внутренних органов). Цервикалгию, захватывающую соседние области, подразделяют на два типа:
- цервикобрахиалгия — шейно-плечевой синдром с распространением боли от шеи к плечам;
- цервикокраниалгия — боль начинается в шее или затылочной области и распространяется на голову.
Цервикалгия всех типов может протекать в острой или хронической форме. Острая форма длится около 10 дней, но без лечения может перейти в хроническую. Хронической считается боль, длящаяся более трех месяцев [1] .
Цервикаго — это всегда острая боль, локализованная в шее и не позволяющая повернуть голову.
Если боль обусловлена нейропатическими причинами, она может быть центральной (поврежден столб спинного мозга) или периферической (повреждены периферические нервы).
Боли в шее могут быть обусловлены целым рядом разнообразных патологий:
- Избыточное мышечное напряжение, возникающее при статических или динамических нагрузках (долгое сидение за компьютером или за рулем, подъем тяжестей, занятия спортом). Возможно развитие миофасциального синдрома — возникновения уплотнений и шишек в местах постоянных мышечных спазмов.
- Фибромиалгия — болезненность и повышенная чувствительность мышц, суставов, сухожилий.
- Остеохондроз и остеоартроз, искривления позвоночника, нестабильность позвонков, грыжа межпозвонковых дисков.
- Иммунные нарушения, в результате которых страдает костная ткань.
- Стеноз позвоночного канала, связанный с давлением на спинной мозг и нервные корешки костных структур и хрящей.
- Инфекции позвонков, органов шеи, оболочек головного мозга.
- Заболевания внутренних органов.
- Перенесенные травмы или операции на позвоночнике и шее.
- Опухолевые образования и метастазы.
Спровоцировать развитие болевого синдрома могут переохлаждение, стресс, инфекционные заболевания, физические нагрузки.
Современная европейская медицина располагает целым рядом технологичных методов диагностики, помогающих выяснить причину болей в шее.
- МРТ — наиболее информативный диагностический метод, позволяет определить наличие патологий в межпозвонковых дисках, мышцах, сосудах (во всех мягких тканях). К недостаткам можно отнести высокую стоимость, необходимость использования специальных аппаратов МРТ для страдающих клаустрофобией.
- КТ — выявляет патологии в позвонках. Недостатком метода является необходимость в использовании контрастного вещества для визуализации сосудов, которое у некоторых людей вызывает аллергические реакции.
- УЗИ — делается для исследования артериального кольца и лимфатических сосудов шеи. Позволяет определить проходимость сосудов и состояние близлежащих тканей. Не подходит для комплексного осмотра всех тканей области шеи.
- ЭКГ — проводится, чтобы исключить атипичное течение инфаркта миокарда, при котором могут возникать боли в шее.
- Клинический анализ крови — дополнительный метод исследования, выявляющий инфекционные и воспалительные процессы.
Лечение болей в шее при любом диагнозе должно быть комплексным, включающим медикаментозную и физиотерапевтическую составляющие. Иногда приходится прибегать и к хирургическим методам, однако обычно начинают с консервативных подходов к лечению:
Общее оздоравливающее действие оказывает курортно-санаторное лечение, включающее прием грязевых ванн.
Особенность диагностики при обращении к специалисту национальной китайской медицины — создание комплексной картины состояния любого пациента на основании следующих данных:
- Осмотр. Оценивается состояние кожи, волос, ногтей, языка. Имеет значение осанка пациента, его манера двигаться.
- Опрос. Пациенту потребуется ответить на вопросы о его образе жизни, отношениях с близкими и коллегами, социальной активности.
- Пальпация. Обязательно исследуется сценарий пульса (китайские врачи различают до 28 сценариев).
- Выслушивание. Тембр голоса и ритм речи также важны.
Если учесть, что боли в шее могут иметь самые разнообразные причины, становится ясно, что создание опытным врачом общей картины может быть более эффективным для диагностики, чем последовательность аппаратных исследований.
- Иглоукалывание. Обезболивающее и успокаивающее действие этой процедуры облегчает состояние пациента при обострениях. Стерильные иглы вводятся в биологически активные точки — места, в которых меридианы наиболее близки к поверхности тела. Стимуляция точек восстанавливает циркуляцию энергии в теле, снимает болевой синдром, нормализует работу нервной системы. Усилить воздействие игл в современных условиях помогает импульсный электрический ток (электроиглотерапия).
- Массаж. Китайский массаж туйна способствует разогреву мышц, снятию мышечных спазмов, восстановлению кровоснабжения, высвобождению защемленных нервов. Его отличает глубокое воздействие на кожу, мышцы, связки, кости и суставы.
- Моксотерапия. Это прогревание биоактивных точек моксом — полынной сигарой. Оно расслабляет мышцы, снимает боль, а полынный дым оказывает дезинфицирующее и успокаивающее действие.
Противопоставлять китайскую и европейскую медицину нет ни малейшего смысла. Современный врач, практикующий в сфере традиционной китайской медицины, имеет такую же базовую подготовку, как и европейский, только усиленную древними методами, давно уже признанными Всемирной организацией здравоохранения. Поэтому к нему можно прийти и с рентгеновскими снимками, и с результатами МРТ [4] . Если вы пришли с запущенным случаем, когда уже требуется хирургическое вмешательство, вас направят на госпитализацию в обычную больницу, а вернуться к китайским методам терапии можно будет в реабилитационный период.
Какие бы методики не назначил специалист, многое будет зависеть от квалификации врача, к которому вы обратитесь, и вашего следования его рекомендациям. Помните, что лечение болей в шее требует индивидуального подхода и доверительного общения с врачом.
Лицензия на осуществление медицинской деятельности №ЛО-77-01-000911 от 30.01.2008 г.

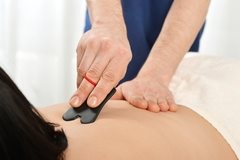
Массаж с помощью различных техник китайской народной медицины может быть показан при широком спектре заболеваний: от проблем с позвоночником до заболеваний нервной и сердечно-сосудистой систем.

Современные клиники традиционной китайской медицины могут предложить клиентам сезонные акции, скидки и программы лояльности.
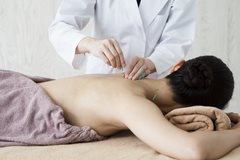
Иглорефлексотерапия — одна из самых популярных услуг в клиниках, специализирующихся на традиционной китайской медицине.

Узнать больше о клинике, услугах, стоимости процедур можно на первичной консультации.
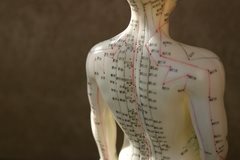
Китайская народная медицина может применяться на практически любой стадии заболевания, а также в целях профилактики.
Тем, кто проводит много времени в офисе за компьютером, подолгу водит транспортное средство, часто поднимает тяжести, необходимо на регулярной основе выполнять простейшую зарядку для шеи и плеч. Глобальных проблем она не решит, но в качестве профилактики застойных явлений и мышечных спазмов вполне подойдет.
Остеохондроз – это заболевание позвоночника, которое характеризуется развитием изменений в хрящах межпозвоночных дисков и реактивными процессами в окружающих их тканях.
Шейный остеохондроз позвоночника отличается в своих проявлениях от грудного и поясничного остеохондроза. Симптомы шейного остеохондроза связаны с анатомическими особенностями шейного отдела позвоночника. Размеры позвонков шейного отдела меньше размеров других отделов. Шейный отдел постоянно испытывает нагрузку, удерживая голову, и при этом он отличается большой подвижностью.
Причины остеохондроза
Причины развития заболевания, в первую очередь, обусловлены возрастным старением организма и развивающимся разрушением костной и хрящевой ткани.
Также можно назвать следующие причины возникновения остеохондроза:
- нарушение осанки,
- снижение двигательной активности в результате сидячего образа жизни,
- лишний вес, который является результатом нарушения обмена веществ, оказывает нагрузку на межпозвоночные диски,
- наследственный фактор,
- длительная физическая нагрузка,
- аномалии позвоночника.
Равномерные физические нагрузки, правильное питание и здоровый образ жизни заметно сокращают вероятность развития данного заболевания, а также уменьшают влияние на общее самочувствие.
Симптомы шейного остеохондроза позвоночника
Проявления шейного остеохондроза отличаются от симптомов в других отделах позвоночника. Связано это с тем, что шейные позвонки имеют другую структуру и располагаются очень близко. Поэтому любое смещение проявляется сильными болями. Кроме того, в шейном отделе позвоночника часто защемляются нервный пучок и артерии.
Шейный остеохондроз позвоночника проявляется следующими симптомами:
- Ощущения боли – боль может чувствоваться в разных частях тела. Это связано с тем, что происходит защемление нервных окончаний и мышц соответствующей части тела.
- Слабость в верхних конечностях – проявляется из-за защемления нервных окончаний, отвечающих за двигательную активность.
- Сложности при поворотах головы, появление хруста позвонков в шейном отделе – возникают из-за изменений в структуре межпозвоночного диска, появления костных образований.
- Низкая чувствительность рук.
- Слабость и головокружения появляются по причине защемления артерии, которая обеспечивает поступление крови и питание в головной мозг.
- Снижение слуха и зрения – появляется на последней стадии заболевания, когда нарушается кровообращение в мозжечок.
Признаки шейного отдела остеохондроза
- Корешковый синдром – характеризуется защемлениями нервного пучка в области шеи. Проявляется сильными болями, которые могут чувствоваться в плечах, лопатке.
- Позвоночный синдром – проявляется сильнейшими головными болями, болями в висках и затылке.
- Рефлекторный синдром – характеризуется сильными болями в шейном отделе, которые могут усиливаться при любом движении головы. Боли могут перемещаться в плечо и на грудь.
- Кардинальный синдром – напоминает приступ стенокардии, определить который крайне сложно.
Степени развития шейного остеохондроза позвоночника
По мере своего развития заболевание проходит несколько стадий. Каждая стадия имеет свои особенности и характеризуется определёнными признаками.
- 1 стадия. Костно-хрящевая ткань позвонков постепенно начинает разрушаться. Симптомы заболевания мало заметны. И очень часто больные их просто не замечают, а связывают усталость и боль с переутомлением и стрессами.
- 2 стадия. По высоте диск начинает уменьшаться, на нём появляются трещины. Больной испытывает постоянные боли, слабость, онемение лица.
- 3 стадия. Начинают образовываться грыжи дисков, повреждаются шейные сосуды и мышцы. Появляются жалобы на головокружения, боли в области затылка.
- 4 стадия. Костная ткань, которая защищает позвонки от лишней нагрузки, начинает разрастаться, в результате чего защемляются нервные окончания. Возникает скованность в движениях, повреждаются соседние суставы.
Опасности шейного остеохондроза
В шейном отделе расположено большое количество нервов и артерий, которые обеспечивают питание головному мозгу. В случае нарушения их работы, мозг не будет получать достаточного питания для нормального функционирования. Данная ситуация может нарушить двигательную активность человека, вызвать боли в конечностях, а также потерю координации.
В запущенной стадии остеохондроза может развиться ишемия, инсульт и многие другие болезни, опасные для жизни человека.
Поэтому при появлении любых симптомов, связанных с этой болезнью, рекомендуется обратиться за медицинской помощью.
Диагностика шейного отдела позвоночника
Для обследования заболеваний позвоночника используются следующие виды диагностики:
- рентгеновский снимок – является малоэффективным способом диагностики данного заболевания,
- МРТ (магнитно-резонансная томография)показывает костные структуры, образовавшиеся грыжи диска и их размеры,
- КТ (компьютерная томография) малоэффективен по сравнению с МРТ, так как с помощью данного способа диагностики сложно определить размеры грыж,
- Ультразвуковое дуплексное сканирование используется в том случае, когда нарушен общий кровоток. Данное обследование показывает существующую скорость кровотока, а также наличие барьеров на его пути.
Лечение шейного остеохондроза позвоночника
Лечение шейного остеохондроза позвоночника должно проводиться в комплексе в зависимости от ситуации. Положительного эффекта можно добиться благодаря комплексному и индивидуальному подходу, который включает в себя лекарственное лечение, физио процедуры, лечебную физкультуру, массаж, используются также средства народной медицины.
В период обострения лечение шейного остеохондроза позвоночника направлено на повышение кровообращения, на избавление от мышечных спазмов. В этом случае назначаются средства, которые улучшают кровоток, противовоспалительные и обезболивающие средства, витаминный комплекс.
Лечебная физкультура при остеохондрозе шейного отдела
Лечебная гимнастика даёт видимые результаты и менее опасна на этапе выздоровления. Принцип действия лечебной физкультуры заключается в восстановлении кровотока на повреждённых частях тела. Выполняя упражнения лечебной физкультуры больной не должен чувствовать боль и неудобства.
Комплекс упражнений для шейного отдела позвоночника предназначен для укрепления мышц шеи, а также выступает в роли профилактики для развития шейного остеохондроза.
Массаж при остеохондрозе шейного отдела позвоночника
Массаж выполняется с целью укрепить тонус в мышцах и снять боль. В зависимости от стадии развития заболевания, делаются разные методики массажа. К классическим приёмам массажа относятся:
- поглаживание – данный приём заключается в воздействии на поверхностные слои кожи. Начинается массаж с воротниковой зоны и продолжается к ключицам и подмышкам.
- выжимание – в данном случае воздействие в ходе массажа происходит на более глубокие слои кожи. Поперёк шеи большим и указательным пальцами выполняют движения по захвату кожи, которые напоминают выжимание.
- растирание – выполняется с целью разогрева и расслабления кожи, чтобы улучшить кровоснабжение в воротниковой зоне шейного отдела позвоночника.
- разминание – имеет особые ограничения, так как воздействует на глубоко лежащие ткани. При неправильном выполнении данного приёма можно навредить пациенту.
В тех случаях, когда у пациента чувство боли возникает только с одной стороны, массаж следует начинать выполнять со здоровой части шеи, постепенно перемещаясь в ту часть шейного отдела, где появляется боль.
Массаж может выполняться как в домашних условиях, так и в медицинском учреждении. Однако в ходе его выполнения следует быть очень осторожными, чтобы не спровоцировать обострение заболевания либо не сделать хуже.
Профилактика возникновения шейного остеохондроза
Для предотвращения возникновения и развития заболевания рекомендуется соблюдать простые правила:
- вести здоровый образ жизни, выполнять физические упражнения, регулярно посещать бассейн;
- разнообразить рацион питания продуктами, богатыми магнием и кальцием;
- в случае с сидячей работой необходимо несколько раз в день делать разминку;
- для сна следует выбирать ортопедический матрас и удобную подушку.
Получить подробную информацию о лечении остеохондроза Вы можете по телефону +7 (495) 443-66-71 или напишите нам на e-mail pmu@gb71.ru
Читайте также:


