Как диагностируется болезнь лайма боррелиоз
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ наверх
1. Этиологический фактор: грамотрицательные спирохеты рода Borrelia переносимые клещами; в Европе чаще B. garinii , B. afzelii , реже B. burgdorferi . Спирохеты после попадания в кожу распространяются в окружающие ткани и вызывают раннее кожное изменение (мигрирующая эритема); в течение нескольких дней или недель с кровью и лимфой распространяются во многие органы.
2. Резервуар и пути передачи: дикие животные; инфицирование в результате присасывания зараженного клеща. Не подтверждена возможность заражения при гемотрансфузии или сексуальном контакте.
3. Эпидемиология : в основном северо-восточные регионы США, Центральная Европа, Скандинавия и эндемичные районы в России; в Российской Федерации эта инфекция имеет широкое распространение — от Балтийского побережья до берегов Тихого океана. Факторы риска: пребывание в очагах обитания клещей на эндемичных территориях, длительный контакт клеща с кожей (>48 ч), раздражение клеща (напр. выдавливание, смазывание бензином или жиром, прижигание и т. д.).
4. Инкубационный период и контагиозность: кольцевидная эритема появляется как правило через 3–30 дней после присасывания клеща, но инкубационный период может длиться до 3 мес. Инфекция не передается от человека к человеку.
КЛИНИЧЕСКАЯ картина И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ наверх
Стадии заболевания (могут накладываться либо возникать одновременно, как правило, все симптомы не проявляются):
1. Ранняя ограниченная стадия:
1) гриппоподобные симптомы;
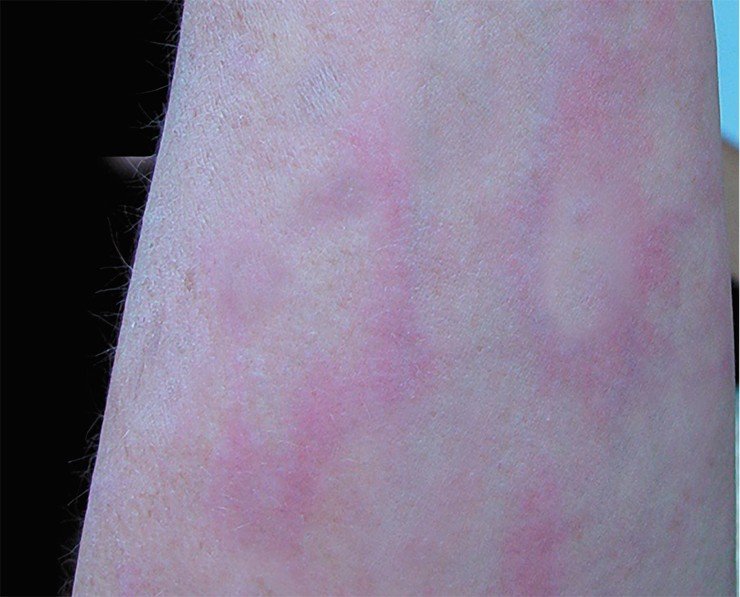
2) мигрирующая эритема — появляется обычно после ≈7 (3–30) дней от присасывания клеща; первоначально красноватое пятнышко или папула, быстро увеличивается по направлению к периферии, диаметр >5 см, кольцевидной формы с просветлением в центре (может быть равномерно окрашена), края четко отграничены (рис. 18.6-1), остается в плоскости кожи, безболезненная и не зудящая;
3) редко лимфоцитома кожи — безболезненный, красно-синеватый узелок, чаще на ушной раковине, сосках или мошонке. У больных, не леченных антибиотиками, мигрирующая эритема и системные симптомы проходят в течение 4–12 недель; у некоторых слабо выраженные симптомы сохраняются в течение нескольких лет или развиваются хронические симптомы поздней стадии (могут быть первым и единственным симптомом боррелиоза даже спустя несколько лет после заражения, напр. артрит).
2. Ранняя диссеминированная стадия (органная) — может развиться от нескольких недель до нескольких месяцев от присасывания:
1) артрит — чаще один, иногда несколько крупных суставов (коленный, голеностопный, локтевой), как правило, без выраженной системной воспалительной реакции, несмотря на обычно обильный выпот в суставной сумке, рецидивирующие обострения (от нескольких дней до нескольких недель) со временем становятся все реже, короче и менее тяжелые, нелеченные могут переходить в хроническое воспаление;
2) миокардит (≈5 % больных) — внезапная предсердно-желудочковая блокада или другие нарушения проводимости и ритма, как правило, сосуществуют суставные и неврологические симптомы;
3) поражение нервной системы ( нейроборрелиоз ) — одновременное или постепенное вовлечение центральной и периферической нервной системы на разных уровнях: лимфоцитарный менингит (как правило, легкий; единственным симптомом может быть головная боль) и воспаление черепных нервов (паралич или парез, чаще лицевого нерва, может быть двухсторонним).
3. Поздняя стадия:
1) хронический атрофический акродерматит — красно-синюшные, обычно, несимметричные изменения кожи дистальных отделов конечностей, появляющиеся через несколько лет после заражения; первоначально воспалительный отек, затем преобладает атрофия (тонкая кожа с фиолетовым оттенком, лишенная волос), часто болезненность близлежащих суставов и парестезии;
2) хронический артрит , редко постоянное повреждение; легкий миозит, бурсит или тендинит ;
3) хронический нейроборрелиоз (очень редко) — воспаление нервных корешков и периферических нервов, периферическая полинейропатия, хронический энцефалит и миелит.
Серологическая диагностика, двухэтапная:
1) специфические IgM в сыворотке (метод ELISA);
2) в случае положительного или сомнительного результата — подтверждение методом вестерн-блоттинга.
Положительный результат серологического исследования без клинических симптомов, типичных для Лайм-боррелиоза, не имеет диагностического значения. Специфические IgM появляются в крови через 3–4 недели от заражения (пик 6–8 нед.) и исчезают в течение 4–6 мес. Специфические IgG обнаруживаемые через 6–8 недель от инфицирования, сохраняются в течение многих лет даже у пациентов, успешно пролеченных антибиотиками. Иногда это также касается специфических IgM. При удерживающимся положительном результате определения антител IgM без появления антител IgG через 2 мес. от инфицирования — результат вероятнее всего ложноположительный, особенно у лиц без типичных клинических симптомов.
При нейроборрелиозе специфические IgM или IgG присутствуют в СМЖ. Как на ранней, так и на поздней стадии можно определить лимфоцитарный плеоцитоз, но при воспалении черепных нервов на ранней и поздней стадии нейроборрелиоза охватывающего периферическую нервную систему СМЖ обычно в норме.
Поздние стадии заболевания можно диагностировать, если клинические симптомы сохраняются ≥12 месяцев.
1. Антибиотикотерапия: выбор антибиотика и длительность его приема зависит от формы заболевания →табл. 18.6-1. Не показано применять антибиотикотерапию, если нет клинических симптомов, даже если обнаружено наличие специфических антител. Длительная многомесячная антибактериальная терапия не приносит ожидаемого клинического результата и не улучшает качество жизни пациентов.
2. Иногда происходят рецидивы симптомов, которые требуют повторной антибиотикотерапии. Их следует дифференцировать от сохраняющихся и постепенно регрессирующих симптомов в течение нескольких недель после окончания лечения (требуют только симптоматического лечения).
3. На поздней стадии нейроборрелиоза и хронического воспаления суставов симптомы могут не исчезать, несмотря на лечение → показано применять симптоматическое лечение, исключите другие причины симптомов.
При необходимости — напр. НПВП, пункция сустава для декомпрессии.
Соответствующая антибиотикотерапия на ранней стадии заболевания обеспечивает выздоровление в >90 % случаев. У оставшихся больных могут проявиться поздние симптомы со стороны нервной системы, суставов и кожи.
1. Вакцинация: не существует.
2. Постэкспозиционная профилактика: однократно п/о 200 мг доксициклина исключительно в случае множественных случаев присасывания клещей у взрослого человека, находящегося в эндемичной зоне боррелиоза, проживающего постоянно за пределами этой зоны. Эффективность такой тактики у детей еще не подтверждена.
1. Защита кожи во время пребывания на лесных и луговых территориях — длинные рукава, длинные штаны, длинные носки, натянутые на штанины, шапка с козырьком или шляпа, одежда светлого цвета (легче заметить клещей), обувь с высоким голенищем.
2. Репелленты (средства, отпугивающие клещей, лучше содержащие ДЭТА, распылять на одежду и открытые участки кожи, за исключением лица) или перметрин (убивает клещей при контакте, сбрызгивать только одежду).
3. Тщательный контроль кожных покровов после каждого возвращения с лесных и луговых территорий (в частности пах, подмышки, за ушными раковинами, складки кожи).
4. Немедленное механическое удаление клеща — узким пинцетом взять клеща как можно ближе к коже и вытягивать его вдоль оси присасывания (рис. 18.6-2). Если в коже останется головная часть клеща (не увеличивает риска заражения) — только дезинфекция. Не следует выкручивать клеща, прижигать, смазывать жирными веществами, алкоголем или бензином, так как это увеличивает количество рвотных масс и слюны клеща, выделяемых в кровь, и повышает риск заражения. Следует промыть рану дезинфицирующим средством, руки вымыть водой с мылом. После удаления клеща необходимо проинформировать пациента о симптомах заболевания и порекомендовать наблюдение за местом присасывания в течение 30 дней, ожидая появления мигрирующей эритемы.
5. Защита домашних животных (собаки, кошки), которые могут принести клещей в квартиру — репелленты для животных, контроль кожи животного и механическое удаление клещей.
6. Обязанность сообщения в органы исполнительной власти региона в сфере здравоохранения и управления Роспотребнадзора по субъекту Федерации : да.
Клещевой вирусный менингоэнцефалит может протекать в особо тяжелых формах, вплоть до летального исхода. На первой стадии развития болезни он схож с другими опасными заболеваниями, такими как клещевой боррелиоз, острый полиомиелит, серозный менингит, сыпной тиф, японский комариный энцефалит. Поэтому крайне важна ранняя дифференциальная диагностика, позволяющая однозначно установить истинную причину нарастающих симптомов. Необходимость дифференцировать вирусный энцефалит и боррелиоз объясняется также тем, что эти два заболевания характерны для одних и тех же регионов и возникают они после присасывания клеща в весенне-летний период.
Если при нахождении в эндемичном регионе вы обнаружили на теле клеща, следует незамедлительно провести лабораторные исследования биоматериала, а в случае положительного результата — принять экстренные меры в ближайшие 4 суток после укуса насекомого, обратившись к инфекционисту или терапевту. В нашем обзоре мы рассмотрим, какие методы диагностики существуют и какие показатели анализов на энцефалит и боррелиоз являются сигналом к безотлагательным действиям.
Боррелиоз и энцефалит: что это и в каких случаях следует сдать анализ на наличие инфекции
Среди десятков заболеваний, переносчиками которых являются клещи, двумя — энцефалитом и боррелиозом (болезнью Лайма) — можно заразиться, не покидая территории России. Эти инфекционные болезни часто путают, а между тем, они совершенно разные. Клещевой энцефалит имеет вирусное происхождение, а клещевой боррелиоз — бактериальное. Оба заболевания поражают ЦНС, но болезнь Лайма — также суставы, кожный покров, сердечную мышцу. Энцефалит протекает преимущественно в острой форме, боррелиоз склонен к хронизации. Энцефалит оставляет устойчивый и продолжительный иммунитет, болезнь Лайма вызывает замедленный иммунный ответ с каскадным развитием аутоиммунных реакций, поэтому следующее заражение боррелиозом возможно уже спустя 7 лет. По мере развития каждая болезнь приобретает собственные ярко-выраженные симптомы.
По мере развития вируса происходят постепенные, зачастую необратимые изменения в сосудах и оболочках мозга. Первые две недели болезнь протекает бессимптомно. К 3-й неделе появляются высокая температура, головная и мышечная боль, тошнота, отсутствие аппетита. У четверти заболевших эти симптомы возникают еще позднее, спустя месяц после заражения. С течением времени боли усиливаются. Появляются судороги, паралич конечностей, дезориентация, потеря сознания, кома. При отсутствии помощи — летальный исход.
В зависимости от преобладания тех или иных симптомов, различают несколько форм течения клещевого энцефалита. Наиболее тяжелые, очаговые, формы чаще встречаются на территории Дальнего Востока, наиболее легкие, неочаговые, формы превалируют в центрально-европейской части России (см. табл. 1).
Таблица 1 . Клинические формы течения клещевого энцефалита
| Клиническая форма | Тяжесть | Течение | Прогноз |
| Неочаговые формы | |||
| •Стертая | Легкая форма | Острое | Полное выздоровление |
| •Лихорадочная | Средней степени | Выздоровление с неврологическим дефицитом | |
| •Менингеальная | Тяжелая форма | ||
| Очаговые формы | |||
| •Энцефалитическая | Средней степени | Острое | Полное выздоровление |
| •Менингоэнцефалитическая | Первично-хроническое | Выздоровление с неврологическим дефицитом | |
| •Полиоэнцефалитическая | Тяжелая форма | Вторично-хроническое | |
| •Полиомиелитическая | Стабильное | Хронизация | |
| •Полиоэнцефаломиелитическая | Прогредиентное (с нарастанием симптоматики) | Летальный исход | |
| •Полирадикулоневритическая | |||
Через месяц появляются признаки поражения нервной системы: дефекты речи, частичный паралич конечностей, перепады в настроении. У некоторых больных развивается менингит, нарушаются сердечные ритмы. Если болезнь оставить без внимания, через год начнет прогрессировать потеря слуха, артрит, невралгия, сильная затрудненность речи, потеря ориентации в пространстве.
Боррелиоз хорошо лечится, и главное в этом деле — не допустить перехода заболевания в диссеминированную (распространенную, рассеянную) или хроническую стадию (см. табл. 2). Больному назначают антибиотики на протяжении 2–4 недель, своевременный прием которых практически гарантирует полное выздоровление.
Таблица 2 . Клинические стадии и формы болезни Лайма
Резюме. В летнее время — пору пикников и прогулок на природе — возрастает опасность заболеть болезнью Лайма

Болезнь Лайма, против которой в настоящий момент не существует вакцины, является наиболее распространенным природно-очаговым инфекционным трансмиссивным заболеванием в Европе, Азии и Северной Америке. Россия является самым большим природным ареалом распространения данного заболевания. Болезнь передается иксодовыми клещами, и, согласно данным ежегодной статистики, уровни заболеваемости болезнью Лайма повысились в 25 раз в сравнении с показателями 1982 г.
История
В 1975 г. у группы детей и взрослых из г. Лайма в штате Коннектикут, США, выявлены сходные нетипичные симптомы артрита. К 1977 г. был диагностирован уже 51 случай артрита Лайма, или Лайм-артрита, как в то время называли данную болезнь. Этиологию заболевания рассматривали как инфекционную трансмиссивную и связывали с укусами иксодового клеща Ixodes scapularis.
Эксперты отнесли возникновение данного заболевания на данной территории на счет изменений окружающей среды под воздействием человеческого фактора — прежде сельскохозяйственный район стал пригородной зоной проживания, что приблизило население к факторам риска дикой природы и увеличило вероятность укусов клещей.
В 1982 г. Вилли Бургдорфер (Willy Burgdorfer) идентифицировал возбудителя данного инфекционного заболевания — им оказалась боррелия из семейства спирохет, названная в честь ученого Borrelia burgdorferi. Во время укуса клеща, инфицированного Borrelia burgdorferi, возбудитель попадает в кровеносное русло человека. Штопорообразная форма боррелии позволяет ей фиксироваться и внедряться в самые разные ткани организма, что является причиной мультиорганного и мультисистемного поражения при боррелиозе. Установлено, что существует 5 основных серотипов Borrelia burgdorferi, насчитывающих более 100 различных штаммов в США и более 300 — по всему миру. У многих из них сформирована резистентность к целому ряду антибактериальных препаратов.
Серологическая диагностика боррелиозов стала доступной с 1984 г. Более чем через 10 лет — в 1997 г. — появилась первая вакцина против болезни Лайма, однако через 4 года производители изъяли вакцину из рынка.
Трансмиссивный путь передачи
Поскольку многие пациенты с болезнью Лайма не упоминают факт укуса клеща, некоторые специалисты полагают, что боррелия может передаваться и другими насекомыми — москитами, пауками, блохами и чесоточными клещами. Центры по контролю и профилактике заболеваний США опровергают данное мнение, кроме того, в настоящий момент отсутствуют достоверные данные о возможности передачи болезни Лайма от человека к человеку — при рукопожатии, поцелуе или сексуальном контакте с больным. В отношении вертикальной трансмиссии (от матери плоду) однозначного мнения нет. Болезнь Лайма, приобретенная во время беременности, может привести к трансплацентарному инфицированию и возможной гибели плода или мертворождению. Однако не выявлено случаев негативного воздействия инфекционного заболевания на плод при соблюдении беременными женщинами назначенной антибактериальной терапии. Отсутствуют также данные о случаях инфицирования через грудное молоко. Получены данные о способности боррелий сохранять жизнеспособность в консервированной донорской крови, в связи с чем лицам с перенесенной болезнью Лайма не рекомендуют сдавать донорскую кровь.
Несмотря на существование болезни Лайма у собак и кошек, отсутствуют данные о возможности прямого инфицирования хозяев от своих питомцев.
Наиболее часто диагноз болезни Лайма базируется на патогномоничных симптомах и информации о возможном контакте с клещами.
Клинические симптомы и диагностика
Так же, как и при других инфекционных заболеваниях, при болезни Лайма серодиагностика в первые недели заболевания ожидаемо дает негативные результаты. Через несколько недель после инфицирования иммуноферментный анализ (ИФА) может выявить антитела к B. burgdorferi. В случае позитивного результата ИФА для подтверждения диагноза применяют вестерн-блоттинг тест. Специфичность и достоверность данных лабораторных тестов зависят от стадии заболевания.
В месте укуса клеща обычно появляются небольшие гиперемированные папулы. Такие папулы являются нормальной реакцией на укус клеща, а не специфическим симптомом болезни Лайма. Однако в течение следующих дней область гиперемии может увеличиваться с формированием патогномоничной для болезни Лайма кожной сыпи в виде кольцевидной мигрирующей эритемы — с наружным ярко-красным кольцом, окружающим участок кожи неизмененного цвета. Сыпь по своему виду напоминает мишень. Вместе с тем у многих больных характер кожной сыпи не носит выраженного патогномоничного характера, у некоторых пациентов элементы высыпания возникают на нескольких участках кожных покровов. Такие гриппоподобные симптомы, как лихорадка, озноб, вялость, чувство ломоты во всем теле и головная боль, могут сопровождать кожную симптоматику.
В случае отсутствия надлежащего лечения инфекционный процесс распространяется на суставы, сердечную мышцу и нервную систему. На данной стадии симптомы болезни включают выраженную боль в суставах и отечность. Наиболее уязвимы коленные суставы, хотя боль может мигрировать. В течение нескольких недель, месяцев или даже лет после инфицирования у больных могут развиться менингит, временные параличи одной половины лица (паралич Белла), слабость в конечностях и различные нарушения двигательных функций.
Через несколько недель после заболевания у ряда больных развиваются менее типичные симптомы, такие как:
- нарушения сердечной деятельности — аритмии, длящиеся, как правило, не более нескольких дней или недель;
- конъюнктивит или эписклерит;
- гепатит;
- выраженная слабость.
Клиническая мимикрия
Лечение
Раннее применение антибактериальной терапии, как правило, приводит к быстрому и полному выздоровлению больных. Большинство пациентов, леченных в поздние сроки болезни, также хорошо реагируют на проводимую антибактериальную терапию, хотя могут длительно сохранять симптоматику со стороны нервной системы и суставов. У 10–20% больных сохраняются такие симптомы как слабость, мышечные боли, диссомния, расстройства мышления, даже после завершения полного курса лечения антибиотиками. При этих симптомах пациенты не подлежат длительному лечению антибактериальными препаратами, однако с течением времени у них отмечают улучшение состояния без дополнительной терапии.
Согласно рекомендациям Клиники Мейо (Mayo Clinic), США, пероральный прием антибиотиков является стандартной терапией болезни Лайма в ранний период заболевания. Взрослым и детям в возрасте старше 8 лет рекомендуют прием доксициклина, у детей младшего возраста, беременных и женщин, кормящих грудью, применяют амоксициллин или цефуроксим. Парентеральное введение антибиотиков рекомендовано при вовлечении в инфекционный процесс центральной нервной системы. Указанная терапия является эффективным методом элиминации инфекционного возбудителя из организма, хотя для полного устранения симптомов болезни может потребоваться некоторое время.
В условиях отсутствия вакцины против болезни Лайма профилактика боррелиозов включает применение специфических репеллентов и немедленное удаление клещей при обнаружении.
Болезнь Лайма, также известная под названием боррелиоз, переносчиками инфекции являются клещи. Болезнь поражает нервную систему человека, опорно-двигательный аппарат, сердце и кожу.
Что такое болезнь Лайма, как ее распознать и лечить – далее в материале Здоровье 24.
Чем опасна болезнь Лайма (боррелиоз)?
Инфекционная болезнь передается человеку во время присасывания черноногих клещей к коже. Активность нападений приходится на апрель-май и август-сентябрь.
Клещей меньше на природе в солнечную жаркую погоду и больше в прохладную и пасмурную. Кроме этого, мизерные насекомые могут попасть в ваш дом вместе с букетом цветов или домашними любимцами.
Болезнь Лайма вызывают боррелии, которых переносят исключительно клещи. Заражение происходит, когда насекомое впрыскивает слюну в ранку. Ежегодно в Украине фиксируют до 1500 случаев заражения боррелиозом.
Начальные симптомы болезни Лайма проявляются в течение 5-11 дней после момента укуса, столько длится инкубационный период. Первые признаки напоминают симптомы гриппа.
Преимущественно, место укуса сильно опухает, появляется красное пятно, может произойти паралич лицевого нерва.
Несвоевременное обращение к медикам может обернуться "букетом" серьезных хронических заболеваний – от боли в суставах и проблем с нервной и сердечно-сосудистой системами до неврологических расстройств. Боррелиоз может привести даже к инвалидности.
Болезнь Лайма лечится антибиотиками, курс длится от 2 недель до 1 месяца, и это при условии, что у вас ранняя стадия.

Болезнь Лайма распространяют клещи / 24 канал
Болезнь Лайма: симптомы
Течение заболевания часто имеет три стадии, и каждая из них проявляется очень разными симптомами. Кроме того, стадии могут протекать с различной степенью тяжести. А иногда интервалы между стадиями заболевания Лайма являются длинными и бессимптомными.
Первая стадия заболевания – стадия локальной инфекции, когда патологический процесс развивается в месте укуса. Проявляются кожные проявления, в частности, возникает покраснение и мигрирующая эритема.
Первая стадия развития болезни (от 3 до 30 дней): симптомы
- опухлость и покраснение в месте укуса
- высыпание на коже
- повышение температуры тела
- головная боль
- боль в суставах и мышцах
- быстрая утомляемость
- ломота в теле
- озноб
У 5-8% людей на 1 стадии наблюдаются признаки поражения головного мозга.
- тошнота и рвота
- сильная головная боль
- повышенная чувствительность кожи
- светобоязнь
- напряжение затылочных мышц
Вторая стадия развития болезни (от 1 до 3 месяцев после укуса): симптомы
Вторая стадия заболевания – стадия диссеминации, когда происходит распространение возбудителя болезни из первичного очага по организму человека. Гематогенная и лимфогенная диссеминация происходит в лимфатические узлы, паренхиматозные органы, суставы, нервную систему, где боррелии захватываются системой мононуклеарных фагоцитов с формированием метастатических очагов воспаления.
- пульсирующая головная боль
- светобоязнь
- повышенная температура тела
- снижение концентрации внимания
- расстройства сна
- резкие перемены настроения
- паралич черепных нервов
- периферическая радикулопатия
- нарушения чувствительности конечностей
- головокружения
- одышка
- тахикардия
- боль в груди
- лимфоцитома на месте укуса
Третья стадия развития болезни (через 1,5-2 года): симптомы
Третья стадия заболевания – стадия персистирующей инфекции и аутоиммунных нарушений. Поражению подвергаются преимущественно суставы, сердце и нервная система, реже – кожа. Эта стадия может развиться через несколько месяцев, а то и лет после инфицирования.
- эпилептические припадки
- нарушения сознания
- деменция
- болезненные спазмы мышц
- расстройства памяти
- синюшно-красные пятна, инфильтраты, узелки на коже конечностей
- кожа атрофируется и становится похожей на смятую бумагу
Симптомы болезни Лайма / 24 канал
Профилактика
Чтобы не стать жертвой клеща, стоит придерживаться нескольких простых советов:
1. В своем дворе дома или на даче регулярно косите траву, так как клещи, как правило, живут неподалеку от лесов и полей.
2. Позаботьтесь об одежде на природу или прогулку в парке. Стоит одевать что-то на голову, светлую однотонную одежду с длинными рукавами и длинные брюки, которые плотно облегают тело – на светлом легче обнаружить клеща, а облегающая одежда защитит от проникновения насекомого на кожу.
3. Ежедневно осматривайте себя, детей и домашних питомцев на предмет клещей. Осмотр следует повторять каждые 2 часа прогулки и после того, как вернулись домой. Также проверьте все вещи, которые принесли с прогулки – сумки, пледы и прочее.
4. На природе для отдыха лучше очистить место от сухой травы, ветвей, хвороста.
5. Используйте для защиты от этих опасных насекомых аэрозоли и кремы, которые отпугивают клещей.
Как уберечься от клещей во время прогулки на природе: видео
Больше новостей, касающихся лечения, медицины, питания, здорового образа жизни и многое другое – читайте в разделе Здоровье.
Клещевой энцефалит — опасное вирусное заболевание, поражающее центральную нервную систему, — вряд ли нуждается в представлении, особенно в связи с недавним всплеском заболеваемости. А вот к проблеме другой, но уже бактериальной, инфекции, также переносимой клещами, внимание врачей и ученых России было привлечено сравнительно недавно
В России боррелиоз (или болезнь Лайма, как ее называют в США) был впервые серологически (т. е. на основе наличия специфических антител) выявлен сотрудниками научно-исследовательского института эпидемиологии и микробиологии им. Н. Ф. Гамалеи РАМН под руководством Э. И. Коренберга в 1985 г. Но только в 1991 г. иксодовые клещевые боррелиозы (ИКБ) были включены в официальный государственный перечень заболеваний, регистрируемых на территории России.
Наиболее распространенным этот недуг признан в США: ежегодно там заболевает более 16 тыс. человек. Рост заболеваемости боррелиозом в настоящее время наблюдается и во многих странах Европы.
Возбудитель — спирохета
Уже из самого названия видно, что переносчиками этой болезни, также как и клещевого энцефалита, являются клещи. В США болезнь Лайма переносят клещи Ixodes scapularis (в 1982 г. американский исследователь В. Бургдорфер именно от этих клещей впервые изолировал самих инфекционных агентов — боррелий); в Европе эту функцию выполняют клещи Ixodes ricinus, а у нас — печально известные таежные клещи Ixodes persulcatus.
Возбудитель боррелиоза — спирохета комплекса под пышным латинским названием Borrelia burgdorferi sensu lato (s. l.) — состоит в близком родстве с трепонемой — возбудителем всем известного сифилиса — и лептоспирой — возбудителем лептоспироза, серьезного заболевания, которому подвержены многие виды животных, и человек в том числе. Все перечисленные спирохеты имеют сходный внешний вид и по форме напоминают извитую спираль.
К сегодняшнему дню на основании генетических и фенотипических различий выделено 12 видов боррелий, но опасными для человека до недавнего времени считалось только три вида: B. burgdorferi sensu stricto (s.s.), B. afzelii и B. garinii. Однако в последнее время появились сообщения, что от больных ИКБ был выделен еще один вид — B. spielmanii, что говорит о возможной патогенности и этого вида.
Боррелии способны не только передвигаться под кожей, но и проникать в кровеносные сосуды, перемещаясь с током крови во внутренние органы. Не является для них преградой и гематоэнцефалический барьер, защищающий кровеносные сосуды мозга
Боррелии распространены по регионам мира неравномерно. В России основное эпидемиологическое значение имеют два вида — B. afzelii и B. garinii, которые обнаружены в обширной лесной зоне от Прибалтики до Южного Сахалина.
В Институте химической биологии и фундаментальной медицины изучение боррелий было начато в 2000 г. Исследования, проведенные совместно с Институтом систематики и экологии животных СО РАН, направленные на выявление видового разнообразия боррелий, циркулирующих в природных очагах ИКБ Новосибирской области, позволили установить ряд фактов. Помимо широко распространенных B. afzelii и B. garinii были обнаружены редко встречающиеся генетические варианты этих видов.
Согласно данным световой микроскопии, зараженность таежных клещей боррелиями на территории Новосибирской области составляет 12—25 %. При микроскопическом исследовании фиксированных и витальных препаратов боррелии были выявлены как у взрослых клещей, собранных с растений, так и у частично или полностью напитавшихся личинок и нимф.
Проникнув в тело млекопитающего вместе со слюною клеща, спирохеты начинают усиленно размножаться в кожных покровах на месте укуса. Они способны не только передвигаться под кожей, но и проникать в кровеносные сосуды, перемещаясь с током крови во внутренние органы. Не является для них преградой и гематоэнцефалический барьер: размножаясь в спинномозговой жидкости, боррелии становятся причиной тяжелых нейроинфекций.
Первая стадия — обратимая
Иксодовый клещевой боррелиоз — полисистемное заболевание, при котором возможны поражения кожи, опорно-двигательного аппарата, нервной и сердечно-сосудистой систем. Характер клинических проявлений заболевания зависит от его стадии. Условно выделяют три стадии боррелиозной инфекции, хотя четко различить их не всегда удается. Заболевание, как правило, развивается последовательно, переходя из одной стадии в другую.
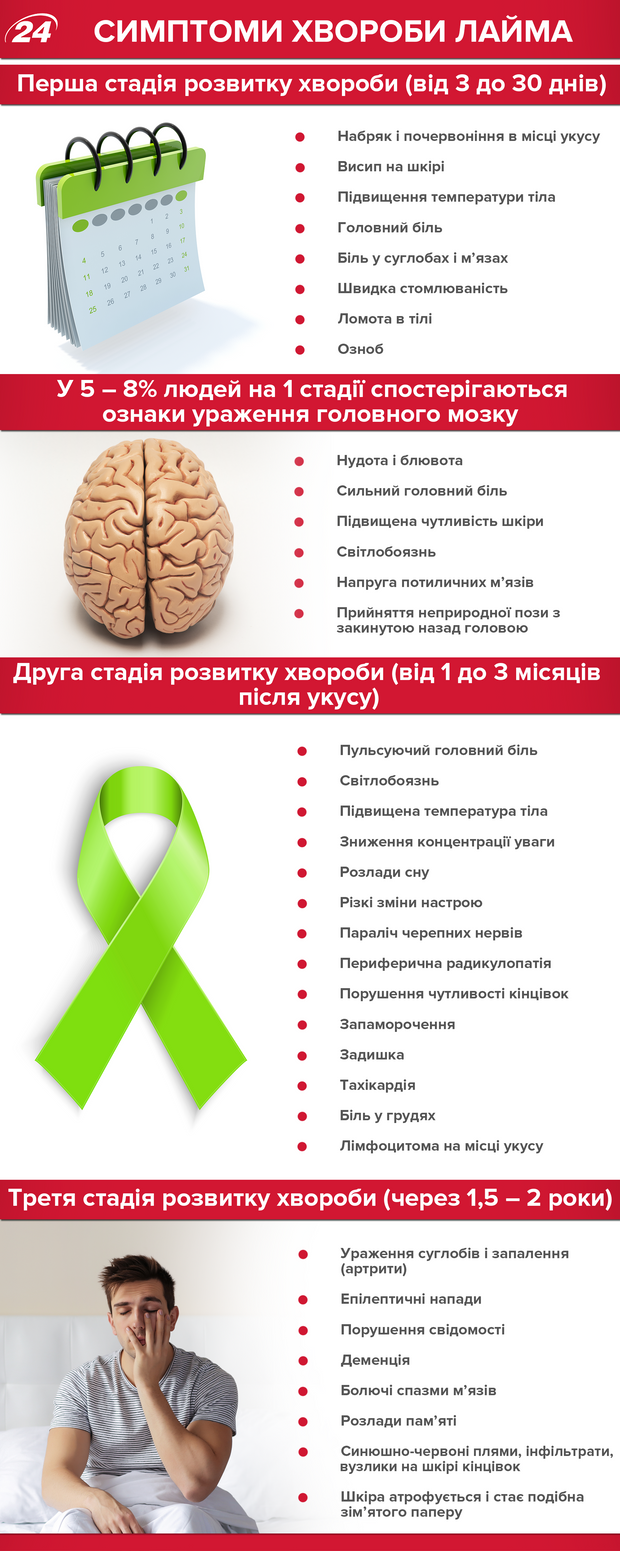
Первая стадия длится от 3 до 30 дней. За этот отрезок времени на коже (в области укуса клеща) вследствие воспалительной реакции может появиться красное кольцо, которое так и называется: кольцевая мигрирующая эритема. Начинается она с небольшого пятна в месте присасывания клеща, которое постепенно мигрирует к периферии. В типичных случаях центр пятна светлеет, а периферические участки образуют яркий красный валик в виде кольца неправильной формы диаметром до 15 см.
Исследования кожных проб, взятых из разных участков эритемы, свидетельствуют о том, что в центре эритемного кольца боррелии практически отсутствуют, но, как правило, они всегда обнаруживаются на периферии. По сравнению с другими воспалительными изменениями эритема может сохраняться на коже в течение достаточно длительного промежутка времени.

Примерно у четверти больных кожные проявления заболевания сопровождаются такими симптомами, как: озноб, сонливость, мышечная слабость, боли в суставах и увеличение лимфатических узлов. Это сигнализирует о том, что боррелии распространяются по организму. Однако у большинства больных с эритемой ранние стадии болезни не сопровождаются симптомами интоксикации. К тому же, существует и так называемая безэритемная форма, которая, как правило, начинается остро и осложнена высокой температурой, болью в суставах и головной болью.

Также нужно отметить, что отсутствие симптомов болезни в первое время после укуса клеща не исключает развития болезни в будущем. При проведении своевременного лечения на первой стадии заболевания возможно полное выздоровление.
Лечение поздней стадии боррелиоза, развивающейся через полгода — год после заражения, требует длительного курса антибактериальной терапии. И борьба с хронической болезнью не всегда бывает успешной
Вторая стадия боррелиоза развивается в среднем через 1—3 месяца после инфицирования. К этому времени боррелии с током крови и лимфы попадают в различные органы и ткани, такие как: мышцы, суставы, миокард, спинной и головной мозг, а также селезенка, печень, сетчатка глаза, — и поражают их. Вот почему данную стадию характеризует столь значительное разнообразие клинических проявлений заболевания: неврологических, сердечных, кожных и т. д.
Признаки поражения нервной системы проявляются в виде менингита, моно- и полиневритов, очень часто — неврита лицевого нерва и др. Многие из этих симптомов могут наблюдаться одновременно. Наиболее частым неврологическим проявлением можно назвать менингополирадикулоневрит (синдром Баннаварта), характеризующийся парезом лицевого нерва. Кроме того, на этой стадии у некоторых больных могут появиться вторичные эритемы.
Наконец, третья стадия боррелиоза развивается через полгода — год после проникновения инфекции в организм. Чаще всего встречаются поражения суставов (хронический артрит), кожи (атрофический акродерматит) и хронические поражения нервной системы (хронический нейроборрелиоз). Лечение поздней стадии боррелиоза требует длительного курса антибактериальной терапии, однако впоследствии у некоторых больных с артритами признаки хронической инфекции наблюдаются в течение месяцев и даже нескольких лет после курса лечения антибиотиками.
Иммунный ответ
В развитие боррелиозной инфекции, как правило, вовлечено несколько патогенных механизмов. Некоторые синдромы, такие как менингит и радикулит, вероятно, отражают результат прямой инфекции органа, а вот артрит и полиневрит могут быть связаны с непрямыми эффектами, вызванными вторичным аутоиммунным ответом.
Иммунный ответ организма на боррелиозную инфекцию проявляется по-разному. Для контроля над распространением инфекции организм использует как врожденный (неспецифическая резистентность), так и адаптивный специфический иммунный ответ, т. е. выработку специфических антител против инфекционного агента. В течение первых двух недель после начала болезни у большинства пациентов действительно обнаруживаются иммуноглобулины против определенных антигенов боррелий — инфекционных белков, запускающих в организме механизм иммунного ответа.
Еще в 90-х гг. прошлого века в США были проведены первые исследования, направленные на разработку антиборрелиозной вакцины. Но и на сегодняшний день эффективной вакцины, предохраняющей от этого опасного заболевания, не существует. Вероятно, трудности с получением безопасных вакцин имеют отношение к особенностям иммунного ответа, наблюдаемого при боррелиозной инфекции. Он может инициировать выработку антител против некоторых собственных белков организма, т. е. вызвать опасные аутоиммунные реакции.
Причиной подобного иммунного ответа является молекулярная мимикрия, сходство (например, между липопротеином боррелий OspA и белком адгезии hLFA-1α), который вырабатывается нашими Т-клетками в синовиальной оболочке, выстилающей внутренние поверхности суставов. Так, осложнения, возникающие после проведения вакцинации вакциной на основе липопротеина OspA, в большинстве случаев проявлялись в виде артритов и аутоиммунных ревматоидных артритов. Работа по созданию приемлемой, безвредной и в то же время эффективной вакцины продолжается до сих пор.
Как диагностировать ИКБ?
Диагностику ИКБ обычно проводят на основании так называемого эпидемиологического анамнеза (установления факта посещения леса, укуса клеща), а также клинических признаков заболевания, главным из которых является наличие мигрирующей эритемы.
Особую сложность для диагностики представляют заболевания, протекающие в безэритемных формах, одновременно с другими инфекциями, переносимыми клещами, например клещевым энцефалитом или анаплазмозом. В клинической практике известны случаи, когда у больного одновременно были выявлены безэритемная форма боррелиоза и клещевого энцефалита, которые привели его к повторной госпитализации по причине осложнений.
Случаи безэритемных форм можно диагностировать только с помощью лабораторных тестов. Выделение боррелий из проб кожи, проб сыворотки крови, спинномозговой или синовиальной жидкостей на специальные среды методом культивирования требует наличия специальных условий, дорогостоящих реактивов, занимает много времени, а главное — малоэффективно.
Первые исследования, направленные на разработку антиборрелиозной вакцины, были проведены еще в 90-х гг. прошлого века.
Но и на сегодняшний день эффективной вакцины против этого опасного заболевания не существует
Микроскопические исследования используются обычно при проведении анализа зараженности боррелиями клещей, но практически не применяются при диагностике ИКБ, поскольку в тканях и жидкостях организма инфицированного человека боррелии не накапливаются в таких количествах, чтобы их можно было обнаружить под микроскопом.
Тем не менее, при проведении совместных работ с Муниципальной инфекционной больницей № 1 г. Новосибирска было показано, что на ранней стадии болезни, до начала лечения, в комплексной диагностике заболевания метод ПЦР вполне применим наряду с иммунологическими методами анализа.
Для своевременного выявления смешанной инфекции определение ДНК необходимо проводить в первые четыре недели после присасывания клещей. Однако отрицательный результат, который при этом может быть получен, не исключает наличия заболевания и через 3—6 недель требует проведения серологических тестов (на специфические антитела).
Выявление антител к белкам боррелий сегодня и является основным способом лабораторной диагностики. В США и в странах Европы для повышения надежности серодиагностики боррелиоза было рекомендовано использовать двухступенчатую схему тестирования сывороток крови, однако в России двухступенчатый подход не применяется из-за отсутствия отечественных тест-систем. Кроме того, иммуноглобулины из сыворотки крови больных ИКБ могут по-разному реагировать с основными белками разных видов боррелий, поэтому критерии тестирования, разработанные для одной страны, могут быть непригодны для другой.
В России сейчас широко применяют серологические методы детекции: иммуноферментный анализ (ИФА) и реакцию непрямой иммунофлюоресценции (РНИФ), диагностическая значимость которых сопоставима. Однако применение второго метода может быть ограничено тем, что существует вероятность перекрестных реакций с близкородственными боррелиям микроорганизмами, в частности с Treponema palladium, возбудителем сифилиса. В целом же эффективность выявления у больных антител даже с помощью применения комбинации современных серологических тестов зависит от стадии заболевания.
Так что же такое боррелиоз — обычная инфекция или болезнь на всю жизнь? В действительности этот недуг не так безобиден, как представляется на первый взгляд.Иногда инфицирование организма боррелиями вызывает тяжелые отдаленные последствия, заболевания, которые только при ближайшем рассмотрении удается связать с боррелиозом, ранее перенесенным пациентами.
Благоприятный исход этого серьезного бактериального заболевания, переносимого клещами, во многом зависит от проведения своевременной, адекватной диагностики и соответствующей терапии. И лечение ИКБ должно заключаться не в бездумном приеме антибиотиков, как это иногда случается. Это — дело профессионалов, которые способны выявить не только клиническую симптоматику, но также индивидуальные особенности течения болезни и наличие сопутствующих заболеваний.
Читайте также:


