Из за инфекции может быть увеличена матка
Патологии шейки матки – это одни из самых распространенных заболеваний в мире. Сегодня мы расскажем, на какие симптомы стоит вовремя обратить особое внимание, кто входит в группу риска и к каким последствиям приводят даже небольшие патологии.
В настоящее время различные заболевания шейки матки затрагивают большое число женщин. Прежде всего, такие патологии отражаются на репродуктивном здоровье. Однако главная их опасность в том, что даже фоновые заболевания могут привести к злокачественным образованиям. По частоте раковых заболеваний органов репродуктивной системы рак шейки матки находится на третьем месте. И хотя считается, что средний возраст женщины, наиболее подверженной раку шейки матки – 52,2 года, в группу риска попадают и другие возрастные группы. Так, пики заболевания также приходятся на 35-39 лет и на 60-64 года.
Виды патологий
Прежде всего, стоит знать, что есть три основных вида патологий шейки матки. Это фоновые заболевания, предраковые и раковые. Все они имеют разный патогенез.
К фоновым относят эрозию шейки матки, эктопию, полипы, лейкоплакию. Важно регулярно посещать гинеколога, чтобы наблюдать состояние шейки матки. Также отметим, что фоновые патологии могут встретиться и у девушек в пубертатном периоде, и у женщин во время климакса, так как иногда причиной развития заболеваний становятся гормональные изменения.
Это уже патологические изменения, которые могут перейти в онкологический процесс. К предраковым относят разные типы дисплазии шейки матки.
Всегда являются следствием предраковых состояний и развиваются обычно тогда, когда женщина нерегулярно посещает врача для наблюдения. Предраковые и раковые состояния имеют схожий патогенез и этиологию, очень часто (в 90% случаев) причиной становится вирус папилломы человека.
В случае эктопии иногда женщины вообще не предъявляют никаких жалоб. Симптомами могут быть кровянистые выделения во время или после полового акта. Также может увеличиваться количество белей.
Лечение назначается в индивидуальном порядке. Неосложненную эктопию, как правило, наблюдают, регулярно делая пробу Шиллера, кольпоскопию и анализы на цитологию. При пробе Шиллера влагалищная порция шейки матки окрашивается препаратами, содержащими йод. Места с патологией в этом случае остаются не окрашенными, а здоровые зоны становятся бурыми.
Эрозия шейки матки бывает двух видов: псевдоэрозия (эктопия) и истинная эрозия. Истинная эрозия встречается не так часто. Иногда эрозия шейки матки возникает после родов или каких-либо внутриматочных вмешательств (в том числе после абортов). Однако причиной ее могут стать и нарушения защитных функций организма, которые могут быть вызваны беспорядочной половой жизнью, большим количеством абортов, инфекциями и воспалениями.
Зачастую эрозию, как и эктопию шейки матки, можно обнаружить лишь на приеме у гинеколога. Симптомы заболевания могут появиться, если, например, к эрозии присоединится воспалительный процесс. Для получения более полной картины необходима диагностика заболевания шейки матки этого типа. В частности, кольпоскопия и иногда биопсия, если какой-то участок показался врачу подозрительным.
В обязательном порядке также сдается мазок на флору, проводится цитологическое исследование шейки матки и берутся анализы на скрытые инфекции.
Опасность эрозии в том, что она может перерасти в рак шейки матки. Усугубить заболевание могут инфекции и вирусы, особенно – вирус папилломы человека определенного типа. Поэтому эрозию рекомендуется лечить. Для этого используются методы криодеструкции, лазерокоагуляции, радиоволновой метод лечения.
Отдельно стоит сказать про лечение эрозии шейки матки у нерожавших и беременных. Дело в том, что многие методы лечения оставляют рубец на шейке матки, из-за чего могут возникнуть проблемы во время родов. Поэтому одни врачи предпочитают никак не лечить эрозию, а только регулярно наблюдать, другие же выбирают щадящие методы лечения – лазерную терапию или радиоволновую деструкцию. Прижигание эрозии шейки матки назначается лишь в крайних случаях.
Папилломы вызываются все тем же вирусом папилломы человека (ВПЧ), которым сегодня инфицирована большая часть сексуально активного населения. Передается он половым путем и проявляется в виде папиллом на коже, кондилом на слизистых или генитальных бородавок (в большинстве случаев). Опасность их в том, что со временем они могут перерасти в рак. Для диагностики ВПЧ делают обследование на наличие ИППП, а также используют метод ПЦР (полимеразной цепной реакции).
ПЦР – метод молекулярной диагностики, направленный на выявление возбудителя заболевания. Метод очень эффективный, обладает высокой чувствительностью и при этом достаточно оперативен.
Лечение ВПЧ индивидуально и зависит от многих факторов. При наличии генитальных бородавок, используется радиоволновая методика, электрокоагуляция, лазерокоагуляция, химическая деструкция.
Это также изменения слизистой оболочки шейки матки и влагалища, однако, в отличие от эрозии, при дисплазии имеются повреждения строения клеток, то есть уже имеет место патологическое изменение тканей. Дисплазия часто становится следствием эктопии или эрозии шейки матки, лейкоплакии вульвы, поражения эпителия вирусом папилломы человека. Она может также развиваться на фоне инфекционных и венерических заболеваний, вагинита, кольпита, вагиноза и т.д.
К факторам, повышающим риск развития дисплазии, также относят:
- Раннее начало сексуальной жизни и ранние роды (до 16 лет);
- Беспорядочные половые связи (в особенности без презерватива);
- Большое количество абортов;
- Курение;
- Снижение иммунитета, недостаток витаминов.
Выделяют три типа дисплазии, отличающихся по степени тяжести (1-й, 2-й и 3-й степени). Очень часто болезнь протекает скрыто (особенно на первых порах). Но при наличии инфекций заболевание может проявиться болевыми ощущениями, зудом, жжением, выделениями.
Для диагностики применяется биопсия, кольпоскопия, эндоцервикальный кюретаж, гистологическое исследование, цервикоскопия и др.
Дисплазия может перейти в рак в течение двух-десяти лет, поэтому так важно как можно раньше диагностировать заболевание и применить соответствующее лечение. Дисплазию в легкой форме часто просто наблюдают, однако это зависит от индивидуальных особенностей. Также при дисплазии 2-ой и 3-ей степени назначается конизация шейки матки, лазервапоризация или используется радиоволновой метод лечения.
Карцинома – это и есть рак шейки матки. Это одно из самых распространенных онкозаболеваний среди женщин (находится на втором месте после рака молочной железы). Причины развития карциномы до сих пор до конца не ясны, однако к факторам, которые могут ее спровоцировать, относят:
- Раннее начало половой жизни;
- Частую смену партнеров;
- Курение;
- Вирусные инфекции;
- Травмы (например, во время родов).
Кроме того, к группе риска, как уже отмечалось выше, относятся женщины, имеющие дисплазию. Коварство этого заболевания в том, что иногда оно может никак не проявляться долгое время. Тем не менее, симптомами рака шейки матки могут быть:
- Болезненные ощущение внизу живота, в пояснице, в крестце;
- Кровянистые выделения после полового акта и боль во время него;
- Отеки конечностей и наружных половых органов.
Диагностика заболеваний шейки матки этого типа подразумевает проведение кольпоскопии, биопсии, теста Папаниколау. Лечение же очень индивидуально. Как правило, применяется хирургическое удаление опухоли. Но, поскольку удаление зачастую происходит вместе с маткой, то для молодых женщин могут делать конизацию шейки матки или радиоволновую деструкцию.
Любое лечение патологий шейки матки должно иметь комплексный характер. И назначается оно только врачом после сдачи всех анализов и проведения диагностики! Ни в коем случае не стоит полагаться на удачу и лечиться народными способами дома, поскольку все заболевания могут иметь серьезные последствия. При патологиях шейки матки назначается медикаментозное лечение и вмешательство, если это необходимо. Вкратце опишем некоторые методы лечения.
Лазерная коагуляция – воздействие на пораженные участки оказывается лазерным лучом. Проводится амбулаторно, занимает 15-40 минут. Считается безопасным для нерожавших женщин.
Диатермокоагуляция – воздействие происходит электрическим током. Как правило, у нерожавших женщин этот способ не применяется, поскольку он приводит к образованию рубцов и к проблемам с вынашиванием и родами.
Радиоволновое лечение – считается наиболее безопасным и щадящим методом даже при обширных патологиях. Проводится амбулаторно под местной или общей анестезией. Процедура безболезненная, бескровная, не оставляет рубцов.
Ножевая конизация – удаление конусовидного фрагмента шейки матки скальпелем. Проводится под анестезией и в стационарном режиме. Это серьезное хирургическое вмешательство, которое применяется при предраковых и раковых состояниях, когда другие методы не дали результата. Как правило, нежелателен для женщин, которые хотят иметь детей в дальнейшем, поскольку может вызвать проблемы с зачатием, беременностью и родами.
Ампутация шейки матки – удаление шейки матки в случае рака. При этом матка, маточные трубы и яичники сохраняются. Данная операция показана на ранних стадиях, когда поражена только шейка матки. Проводится в стационарном режиме: пациенты находится в больнице в течение недели.
Какой бы метод ни был выбран, важна и квалификация врача, ставящего диагноз, и оснащение медицинского центра, где будет проводиться вмешательство. Поэтому так важно найти действительно хорошую клинику.


Любые патологии шейки матки, даже на первый взгляд не очень серьезные, могут привести к злокачественным образованиям. Именно поэтому так важно регулярно посещать гинеколога.

Лечение патологий шейки матки должно иметь комплексный характер.
Кольпоскопия позволяет на ранних стадиях диагностировать рак, лейкоплакию, дисплазию шейки матки, а также вирус папилломы человека.

С возрастом повышается риск развития хронических заболеваний женской репродуктивной системы. Гарантией здоровья женщины после 40 лет является наблюдение врача-гинеколога.
Любое лечение патологий шейки матки должно иметь комплексный характер. И назначается оно только врачом после сдачи всех анализов и проведения диагностики!
Аванесова Марина Шамировна - ветеринарный врач ИВЦ МВА, хирург, эндоскопист, соискатель кафедры анатомии и гистологии животных им. профессора А.Ф. Климова
Гнойное воспаление матки - это инфекционно-воспалительное заболевание сопровождающиеся скоплением гноя в полости матки и воспалением эндометрия. Данная патология возникает у животных преимущественно пожилых ( после 4-5 лет), но есть случаи возникновения и в более раннем возрасте ( с 4х месяцев), так как данная патология бывает неспецифична и варьирует среди пациентов в зависимости от хронизации заболевания .
Пиометра может возникнуть у любой породы собак и кошек. Породистой предрасположеностью к пиометре среди собак являются жесткошерстные колли, ротвейлеры, цвергшнауцеры, кавалер кинг чарльз спаниелей, золотистые ретриверы, бернские горные собаки, английский спрингер спаниелей.
Гнойное воспаление матки (пиометра) может быть смертельно опасным заболеванием, поэтому лечение должно быть своевременным!
Данное заболевание развивается у животных с отклонениями со стороны репродуктивной системы: любые нарушения полового цикла, непродуктивные вязки, имеющиеся в анамнезе патологические роды и послеродовые осложнения, последствием гидрометры или следствием развития атрезии цервикального канала травматического характера, атрофии и десквамации слизистой оболочки, хирургические вмешательства с не соблюдением правил асептики и антисептики ( например кесарево сечение), а так же закрытия цервикального канала неоплазией с дальнейшим развитием гнилостной микрофлоры в полости матки. Так же может быть спровоцировано приемом экзогенных гормонов. Некорректное применение гормональных препаратов для супрессии половой функции – являются основной причиной развития кистозной гиперплазии эндометрия.
Чаще всего данное заболевание возникает во время или после лютеиновой фазы репродуктивного цикла в следствии гиперплазии эндометрия со вторичной бактериальной инфекцией. В результате гормональных нарушений в этот период, когда жёлтое тело активно секретирует прогестерон, под влиянием которого увеличивается секреция маточных желёз, подавляются маточные сокращения и происходит закрытие шейки матки . Гнойное воспаление матки бывает открытое и закрытое, в зависимости от состояния шейки матки. Считается, что существует несколько механизмов, объясняющих то, как прогестерон влияет на развитие этого заболевания:
- подавление иммунной реакции;
- стимуляция секреции маточных желез;
- функциональное закрытие шейки матки.
Однако, самым важным фактором в развитии пиометры является кистозная гиперплазия эндометрия. Еще в 1950-х годах были проведены исследования в результате которых выяснили, что кистозная гиперплазия эндометрия является предпосылкой для развития гнойного воспаления матки. Под влиянием прогестерона на железы, находящиеся в эндометрии, начинается их увеличение и выделяться секрет. Скопление жидкости внутри желез ведет к образованию кист. Кистозная гиперплазия эндометрия и накопление секрета в матке в конечном итоге обеспечивает отличные условия для роста бактерий. Инфицирование происходит во время течки, когда цервикальный канал шейки матки открыт. Таким образом, эта патология развивается тогда, когда в уже измененную под воздействием избыточной реакции на нормальный уровень прогестерона матку попадают бактерии. Прогестерон может также ингибировать реакцию лейкоцитов к бактериальной инфекции. Обычно источником бактериального заражения являются собственная нормальная бактериальная флора влагалища или субклиническая инфекция мочевыводящих путей. И наоборот, послеродовая инфекция (эндометрит) развивается в результате попадания в матку чужеродных бактерий. Наиболее часто из содержимого матки при пиометре выделяют штаммы E. coli, хотя также встречаются представители родов Staphylococcus, Streptococcus, Pseudomonas и Proteus.
Клинические признаки проявляются обычно через 4-8 недель после течки. Большинство клинических признаков не являются специфическими. Но в основном клиническая картина заболевания проявляется пятью основными признаками: анорексия (отсутствие аппетита), полидипсия (усиленная жажда), полиурия(повышенное мочеиспускание), рвота, угнетенное состояние. Так же помимо данных клинических признаков может развиваться заторможенность, гипертермия, диарея особенно в момент развития тяжелого синдрома системной воспалительной реакции. Повышение температуры тела более чем на 20% имеют признаки лихорадки. Температура может повышаться в начале развития болезни, но затем часто снижается до нормальной и субнормальной. Общее состояние и состояние шерстного покрова зависит от быстроты развития процесса. Иногда отмечают признаки интоксикации, серьезной анемии и шока.
Гнойное воспаление матки сопровождается выраженным увеличением объема брюшной полости (у крупных пород собак вес матки может достигать до 10 кг). У некоторых сук и кошек диаметр матки увеличивается незначительно.
В зависимости от состояния цервикального канала и истечений из влагалища, гнойное воспаление матки может быть как открытое так и закрытое.
При открытой помимо выше перечисленных клинических симптомов наблюдаются серозно-геморрагические и слизисто-гнойные выделения из влагалища, в следствии оттока гнойного содержимого снижается риск перерастяжения стенки матки и последующей перфорации с сопутствующим септическим перитонитом.
Более серьезно страдают животные с закрытой пиометрой, у них могут наблюдаться признаки шока, обезвоживания или коллапса. Выделения из влагалища отсутствуют из-за закрытой шейки матки, это препятствует ликвидации гнойного содержимого, тем самым количество гноя в полости матки увеличивается в объеме и развивается эндотоксинемия. Данное течение заболевания более опасно для животного, так как увеличивается вероятность осложнений, таких как сепсис и развитие перитонита в следствии разрыва матки, а так же затрудняет временно постановку диагноза. Симптомы могут быстро прогрессировать до шока и смерти.
Диагноз устанавливается на основании анамнестических данных, клинического осмотра, ультразвукового, рентгенологического, цитологического и гематологического исследований (клинический и биохимический анализы крови). В период патологического состояния животного наблюдается: повышенная жажда, полиурия, полидипсия, снижение или отсутствие аппетита, эпизодическая рвота , иногда диарея, влагалищные гнойные выделения. Если у пациента таковые выделения отсутствуют выделения установка диагноза может быть затруднена.
При физикальном осмотре при пальпации прощупывается увеличенная матка в брюшной полости и умеренная болезненность. Следует избегать агрессивных попыток пальпации для предотвращения самопроизвольного разрыва матки. Необходимо помнить про другие возможные причины выделений из влагалища и/или увеличение матки, включая беременность, течку, гидрометру, гематометру, вагинит, злокачественные новообразования, перекрут матки, все эти признаки должны рассматриваться как дифференциальный диагноз.
Общий анализ крови, биохимический анализ крови и анализ мочи помогает исключить другие причины полидипсии, полиурии и рвоты, также с их помощью возможно оценить функцию почек, кислотно-основного состояния и септицемии.
Общий клинический анализ крови часто отражает наличие воспаления с явлениями интоксикации: лейкоцитоз в 2 раза и более, моноцитоз, повышение СОЭ, анемия, нейтрофилия с регенеративным сдвигом влево, нейтропения со сдвигом влево может быть выявлена у животных с эндотоксикозом. Увеличение СОЭ, эритроцитопения ( вероятно вторичное подавление костного мозга связанное с воспалением матки и токсикозом), олигохромемия. Содержание тромбоцитов в пределах физиологических величин.
Биохимический анализ крови: умеренное повышение общего белка в следствии увеличения в крови белков острой фазы. Концентрация С-реактвного белка выше верхней границы нормы в 3.5 раза. Снижение альбуминов в 2.5 раза в следствии активации иммунологического процесса в острую фазу воспаления. Повышение уровней креатинина, аланинаминотрансферазы и ЩФ .
Общий анализ мочи: Наблюдается снижение плотности мочи, что свидетельствует о нарушении концентрационной способности почек; незначительное повышение белка. При исследовании осадка - большое количество лейкоцитов, эритроцитов, клеток плоского эпителия и бактерий. В связи с пиометрой следствием которой была кишечная палочка возможны нарушения функции почечных канальцев с дальнейшим развитием пиелонефрита.
Цитология: цитология влагалищного мазка с открытой шейкой матки помогает определить количество нейтрофилов, внутриклеточные и внеклеточные бактерии. (Рис 1.) Данное исследование не является обязательным для постановки данного диагноза, так как схожая цитологическая картина возможна при вагините. Отсутствие нейтрофилов и бактерий во влагалищном секрете является основанием для пересмотра причины состояния пациента.
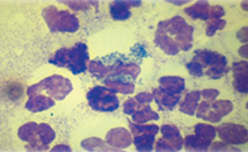
Рис.1 Дегенеративные нейтрофилы с внутриклеточными бактериями, присутствующими в вагинальном отделяемом при открытой пиометре.
Ультразвуковая диагностика брюшной полости: один из самых основных методов постановки данного диагноза. Диаметр рогов и тела матки увеличен в размерах, в полости рогов матки анэхогенное содержимое ( возможны гиперэхогенные мелкие включения. Рис 2). Так же визуализируется утолщение стенок эндометрия, что может свидетельствовать о кистозной гиперплазии в следствии которой развилась пиометра. У животных с разрывом матки наблюдается свободная жидкость в брюшной полости. Так же УЗИ диагностика важна при данной патологии так как возможно увеличение матки при ранней беременности.
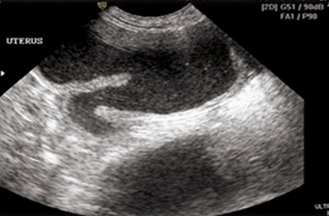
Рис.2 Расширеные рога матки заполненные анэхогенным содержимым.
Лечение данного заболевания возможно исключительно хирургическим путем. Овариогистерэктомия – это единственно возможный по эффективности вариант лечения гнойного воспаления матки. Этот вид оперативного вмешательство заключается в экстрипации (удалении) яичников и матки. Рис.3
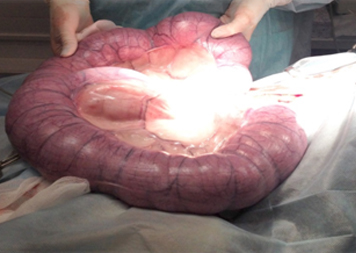
Рис.3 Удаленная матка с яичниками при пиометре у суки весом 65 кг.
Вес удаленной матки с гнойным содержимым 5 кг.
Решение о проведении хирургического вмешательства осуществляется только после согласия владельцев в отношении анестезиологического риска и состояния тяжести животного, а так же проведением стабилизации состояния животного непосредственно перед операцией. Потенциальные осложнения во время операции могут возникнуть у животных с кардиопатологией.
Если животное с клиническими признаками шока, то сначала его необходимо стабилизировать. Цель стабилизации заключается в восстановлении электролитного баланса, снятии интоксикации ( инфузионная терапия) , антибиотикотерапия, обезболивание. После проведения овариогистерэктомии рекомендуется проводить Бак посев из образцов удаленной матки для определения чувствительности к антибиотикам для подтверждения эффективности антибактериальной терапии. Продолжительность терапии от 10 до 14 дней. После операции таким пациентам необходим строгий мониторинг состояния в условия отделения ОРИТ до полной стабилизации общего состояния.
Терапевтический подход лечения гнойного воспаления матки с применением антибиотиков и стимулирующих сократительную функцию матки препаратов, дает лишь временное улучшение, сохраняя высоким уровень риска возобновления заболевания, но с более тяжелыми симптомами и даже летальным исходом. Уровень смертности, связанный с пиометрой составляет около 5%, и большинство этих смертей из-за вторичного эндотоксикоза и шока.
Овариогистерэктомия – это самый эффективный способ лечении гнойного воспаления матки. Профилактику данного заболевания необходимо начинать с первого года жизни. Если животное не планируются в разведение, то целесообразно провести плановую овариогистерэктомию до первой течки. Если же животное планируют вводить в разведение, то необходимо соблюдать строгий контроль гормонального состояния, моциона и питания, а так же не применять препараты влияющие на гормональную функцию животного.
Список литературы:

Выкидыш всегда связан с тяжелыми последствиями для всего организма женщины и для ее репродуктивных органов в особенности, так же он отражается на семейной ситуации, нарушает рабочий график женщины. Неблагоприятный исход беременности требует больших душевных и физических затрат со стороны родителей. Поэтому обращение к врачам за выяснением причин проблемы составляет самый первый и правильный шаг на пути к рождению ребенка.
Любой грамотный гинеколог скажет, что проблему выкидыша можно решить. При грамотной подготовке к беременности и ее ведении в следующий раз у Вас будет благополучное завершение беременности. Большинство девушек после выкидыша впадают в крайность: принимают попытки скорее забеременеть снова. А если это удается, то выкидыш очень часто повторяется. А нужно дать организму отдохнуть 2-3 месяца, затем выявить и устранить причину. И только потом пробовать.
Многие убеждены, что выкидыш происходят из-за падения, ушиба или другого какого-то физического потрясения. Любая женщина, у которой был выкидыш, может вспомнить, что незадолго до этого она или падала, или подняла что-то тяжелое. И уверена, что потеряла будущего ребенка именно из-за этого. Однако падают и поднимают тяжелое и те женщины, беременность которых прошла нормально. Большинство внезапных выкидышей происходит не поэтому. Причина в нарушениях самой беременности. Примерно половина выкидышей происходит по причине неправильного генетического развития плода, которое может быть наследственным или случайным. Милосердная природа, следующая во всем принципам естественного отбора, уничтожает неполноценный и нежизнеспособный плод. Но пугаться этого не стоит. То, что в одном зародыше оказался дефект, вовсе не означает, что и все остальные будут такими.
В другой половине выкидышей почти всегда виноват организм женщины. Они вызываются различными известными и неизвестными факторами, такими как: острые инфекционные заболевания, перенесенные в первом триместре беременности, плохая экология или тяжелые условия труда, чрезмерное психологическое или физическое напряжение, неправильное развитие матки, радиация, алкоголь, курение и некоторые виды лекарств.
Причины выкидыша на ранних и более поздних сроках могут различаться, хотя могут и совпадать. Самое главное - выяснить и устранить или компенсировать Вашу собственную причину невынашивания. Обнаружив причину, гинеколог подскажет, как избежать очередной потери.
Врачи прибегают к хирургическому выскабливанию, которое связано с риском воспалений и осложнений. При таком выкидыше следующую беременность планируют после полного восстановления организма – не раньше года. За этот год придется выяснить причину замершей беременности и провести лечение.
Основными причинами выкидыша на этом строке являются пороки развития самого эмбриона. Статистика гласит, что от 70-90 % эмбрионов имели хромосомные нарушения: они случайны и не возникнут при других беременностях. Возможно, вы приболели, принимали лекарства или были под воздействием иных вредных факторов. Судьба вас уберегла от ребенка с пороками развития.
Организм человека совершенен и сам находит способ исправить ситуацию выкидышем. Сегодня для вас – это трагедия. Настоящей трагедией стало бы сохранение и рождение больного, нежизнеспособного ребенка. Так что не плачьте и поймите: все к лучшему, слезами горю не поможешь. И через тройку месяцев попробуйте повторить попытку – почти наверняка она окажется удачной.
Выкидыш на сроке от 6 до 12 недель
Выкидыш в этом периоде тоже считается ранним. Наиболее частыми его причинами являются:
Эндокринные нарушения, когда яичники синтезируют недостаточно гормонов для удержания плода в утробе матери, либо увеличено количество мужских половых гормонов, – одна из наиболее распространенных причин невынашивания беременности и выкидыша.
Нарушение баланса гормонов в организме женщины с большой вероятностью может привести к прерыванию беременности на раннем сроке. При недостатке главного гормона прогестерона, вырабатываемого яичниками, это случается чаще всего. Еще одна гормональная проблема – повышение тонуса матки, провоцирующее изгнание плода.
Прогестерон обеспечивает подготовку слизистой матки к имплантации, и является гормоном сохранения беременности в первые месяцы. Если же зачатие происходит, зародыш не может должным образом закрепиться в матке. В итоге плодное яйцо отторгается. Но беременность можно спасти с помощью препаратов прогестерона при благовременном обнаружении этой проблемы.
Также причиной раннего выкидыша может быть избыток мужских половых гормонов, подавляющих выработку эстрогенов и прогестерона. Нередко, причиной повторяющихся выкидышей являются андрогены, влияющие на формирование и развитие беременности; так же гормоны щитовидной и железы надпочечников. Следовательно, изменение функции этих желёз может привести к выкидышу.
Эту проблему необходимо решить еще до зачатия. Зачастую причиной выкидыша становятся инфекции, передающиеся половым путём: сифилис, трихомониаз, токсоплазмоз, хламидиоз, цитомегаловирусная и герпетическая инфекции. Их влияние на плод и течение беременности различно у каждой женщины и зависит от сроков инфицирования, активности микроорганизма, степени иммунной защиты и наличия других неблагоприятных факторов. В зависимости от ситуации они могут привести к формированию пороков развития плода, его внутриутробному инфицированию, фето-плацентарной недостаточности, выкидышу на ранних сроках или преждевременным родам. Инфицирование плода и поражение оболочки плода приводит к выкидышу. Во избежание этого, лечение инфекций стоит проводить до беременности. Применение терапии возможно и во время беременности по предписанию врача.
К выкидышу могут привести любые заболевания, сопровождающиеся интоксикацией и повышением температуры выше 38 о С. Краснуха, грипп и вирусный гепатит – занимают лидирующую позицию в этом списке. На сроке 4-10 недель для беременности стать трагичной может и обычная ангина, более серьезный риск несет за собой пневмония. Пиелонефрит и аппендицит может вызвать ранние роды. Планируя беременность, обязательно нужно пройти медицинское обследование, чтобы выявить и пролечить очаги инфекций.
Крайне опасна во время беременности краснуха – она приводит к тяжелейшим порокам развития плода, поэтому заражение ею во время беременности является показанием для медицинского аборта.
Любое заболевание на фоне беременности может привести к нежизнеспособности зародыша. И организм путем выкидыша страхует вас от нежелательного потомства. При таком выкидыше следующая беременность имеет все шансы пройти благополучно.
Иногда в крови беременной образуются антитела, враждебные плоду. Эту причину можно спрогнозировать и устранить заранее. Чаще всего конфликт возникает, когда эмбрион наследует положительный резус-фактор отца, а отрицательный резус-фактор организм матери отторгает чужеродные для него ткани эмбриона. Постоянный контроль титра антител и введение антирезусных иммуноглобулинов позволяет поддержать и сохранить беременность. При иммунном конфликте также используют препараты прогестерона для профилактики невынашивания плода, оказывающего в этом случае иммуномодулирующее действие.
Пониженный иммунитет беременной также относится к иммунным причинам. Организм просто не в состоянии вырастить в себе новую жизнь. Вам нужно позаботиться о себе и восстановиться до следующего зачатия.
Анатомические причины невынашивания – самые трудноразрешимые. Пороки развития матки – серьезное основание выкидыша. Иногда с этим приходится просто смириться.
Выкидыш на сроке от 12 до 22 недель
Такой выкидыш считается поздним. Причины его совпадают с причинами выкидышей на ранних сроках (анатомические, иммунные, инфекционные, эндокринные).
На таком сроке выкидыш случается еще и из-за истмико-цервикальной недостаточности – слабая шейка матки не может удержать плод и раскрывается. По этой причине выкидыш может произойти во 2-3 триместре. Истмико-цервикальная недостаточности наблюдается у 15,0-42,7% женщин, страдающих невынашиванием. Тщательное наблюдение за беременной позволяет вовремя выявить проблему и произвести хирургическую коррекцию шейки до наступления родов.
При истмико-цервикальной недостаточности существует только один метод лечения - это механическое сужение канала шейки матки. Для этого шейку либо зашивают, либо одевают на нее специальное кольцо. Однако последний метод менее эффективный, т.к. кольцо может легко соскальзывать с шейки, тогда оно уже не будет сдерживать процесс ее раскрытия.
После наложения швов, при необходимости, возможно применение антибиотиков и препаратов, нормализующих микрофлору влагалища. Обработку влагалища и контроль за состоянием швов проводят ежедневно в течение 5 дней. Швы снимают в 37-38 недель и при преждевременном начале родовой деятельности.
Истмико-цервикальная недостаточность может быть первичной (без видимых причин), может являться следствием абортов или гормональных нарушений (повышенного уровня андрогенов – мужских половых гормонов или их предшественников).
Такую потерю трудно забыть. Акушеры говорят о преждевременных родах после 28-й недели беременности. Традиционно, жизнеспособным считается ребенок, рожденный именно после этого срока. Но медицине известно немало случаев, когда удавалось сохранить жизнь и более ранним деткам.
Рекомендуем Вам тщательно обследоваться на предмет невынашивания беременности, проверьте вышеперечисленные факторы. Кроме них причиной выкидыша может быть антифосфолипидный синдром, при этом организм женщины воспринимает ребенка, как нечто чужеродное и отторгает его. Это заболевание, как и другие перечисленные поддается коррекции, т.е. у Вас есть вполне реальные шансы выносить ребенка.
Все вышеперечисленные причины составляют лишь 30-40%. До 70% выкидышей обусловлено нарушениями в системе свертываемости крови (гемостаза).
Нарушения свертывающей системы крови, приводящие к потере беременности, можно разделить на тромбофилические (повышенная свертываемость) и геморрагические (склонность к кровотечениям). Обе эти крайности опасны для плода. Различные нарушения, приводящие к формированию мелких тромбов приводят к тому что плод теряет достаточное кровоснабжение, нарушается развитие и плод отторгается.
Основные геморрагические изменения могут проявиться еще в детском возрасте в виде повышенной кровоточивости при порезах, удалении зубов, начале менструации. Но порой они заявляют о себе только при беременности и являются причиной выкидыша. Кровотечения на ранних сроках и отслойку хориона трудно остановить.
Вы можете и не догадываться, но непонятные головные боли, слабость, утомляемость, временное снижение обоняния или слуха могут оказаться симптомами нарушений в свертывающей системе крови.
При планировании беременности нужно пройти генетическое обследование и при необходимости начать лечение.
Желательно обследоваться на скрытые дефекты гемостаза даже тем, кто считает себя здоровым. Это позволит прогнозировать возникновение осложнений и предупредить потерю. Заранее начатая терапия позволяет предупредить выкидыш в 98% случаев. Если дефекты гемостаза обнаружились уже при беременности, сохранить ее бывает сложно.
Выявлять причину! Идеальный вариант – обследоваться будущим родителям: гораздо разумнее отложить зачатие и потратить два-три месяца на выявление причин, чем рискнуть снова забеременеть, провести два месяца в ожидании, а потом все вновь потерять и все равно отправиться к врачам.
Пока вы не поняли причину, она не испариться. В большинстве случаев, ответы лежат на поверхности. Позаботьтесь о своем здоровье и о своем будущем малыше.
Читайте также:


