Инфекция в ранке грудничка
Расширение ассортимента лекарственных препаратов для локальной консервативной фармакотерапии раневого процесса позволяет проводить дифференцированное лечение ран и ожогов, которое осуществляется путем последовательного применения различных лекарственных средств с разнообразным механизмом их действия (Ляпунов Н.А. и соавт., 1995), влияющих на определенные фазы раневого процесса. Активный поиск эффективных лекарственных веществ в разных лекарственных формах является актуальным и в настоящее время.
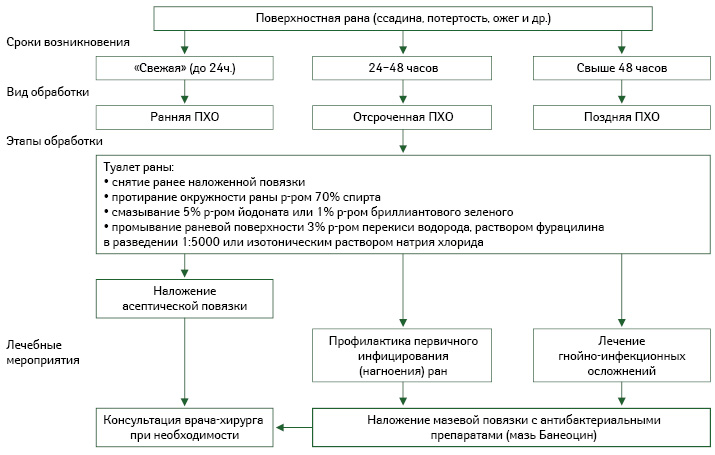
Нанесение лекарственных препаратов для наружного применения на рану определяют как местное медикаментозное лечение. Для успешной терапии ран необходимо комплексное воздействие на раневой процесс (Кузнецов Н.А., 2006) с учетом не только степени тяжести его течения, но и уровня его распространения в глубину, количества вовлеченных в воспалительный процесс анатомических структур и т.д. (таблица; алгоритм обработки поверхностных ран).
| Таблица | Классификация хирургической инфекции мягких тканей (Ahrenholz D., 1991; Блатун Л.А., 2007) |
| Уровень | Поражение | Заболевания |
| I | Собственно кожи | Фурункул |
| Фурункулез | ||
| Рожа | ||
| Эризипелоид | ||
| II | Подкожной клетчатки | Карбункул |
| Гидраденит | ||
| Абсцесс | ||
| Целлюлит | ||
| III | Поверхностной фасции | Некротизирующий фасциит |
| IV | Мышц и глубоких фасциальных структур | Пиомиозит |
| Инфекции мышечных футляров | ||
| Клостридиальный мионекроз | ||
| Неклостридиальный мионекроз |
Терапия включает локальное назначение широкого спектра лекарственных веществ в форме мазей, гелей, порошков, масел и раневых покрытий (Кузин М.И., 1999; Блатун Л.А., 2007).
Поверхностные инфицированные раны лечат дренирующими сорбентами и протеолитическими ферментами. При лечении гнойных глубоких ран в первой фазе проводят терапию мазями под повязками (Блатун Л.А., 2009), причем успех профилактики и лечения ран в данной фазе определяется своевременным назначением различных лекарственных средств с антимикробным действием. А вот во второй фазе — регенерации, образования и созревания грануляционной ткани применяют мази, раневые покрытия, гелевые повязки и масла с активными компонентами, уже способствующими стимуляции этих процессов (алгоритм обработки поверхностных ран).
Неомицин — представитель антибиотиков-аминогликозидов, оказывает бактерицидное действие путем подавления синтеза бактериального белка и угнетения генетического кода бактерий. Для него характерен широкий спектр противомикробного действия (рис. 1).
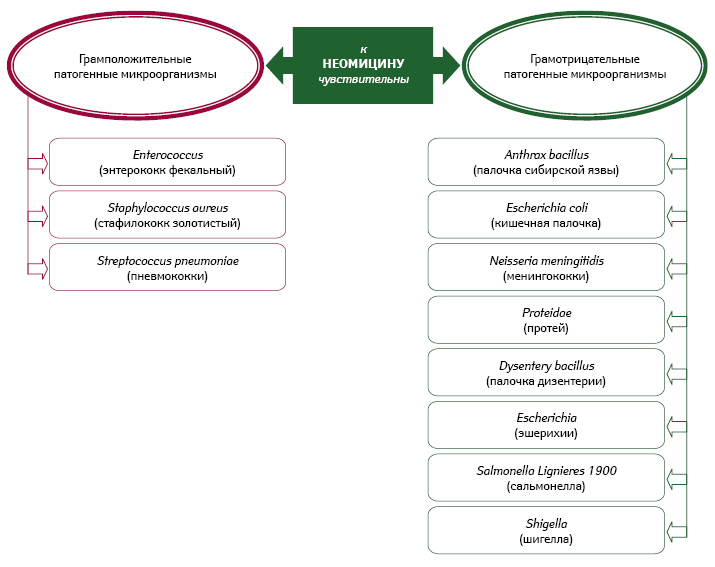
Очевидно, что неомицин проявляет широкий спектр антибактериальной активности, оказывая бактерицидное действие на чувствительную к нему микрофлору (Даценко Б.М. и соавт., 1989). Характерно медленное формирование устойчивости микроорганизмов к неомицину. Наружное применение неомицина в форме порошка или мази не позволяет развиться его токсическим проявлениям, которые могут возникать при парентеральном применении (ото-, нефротоксичность, блокада нейромышечной передачи). Неомицин не применяют перорально ввиду возможности его кумулирования в плазме крови, отмечающееся при нарушенной функции почек (Коваленко В.Н., 2012).
Бацитрацин — полипептидный антибиотик. Он угнетает синтез клеточной стенки путем подавления кругооборота липидных переносчиков субъединиц пептидогликанов (блокада синтеза пептидогликанов), что также реализуется в виде бактерицидного действия. Спектр антибактериального действия бацитрацина представлен на рис. 2.
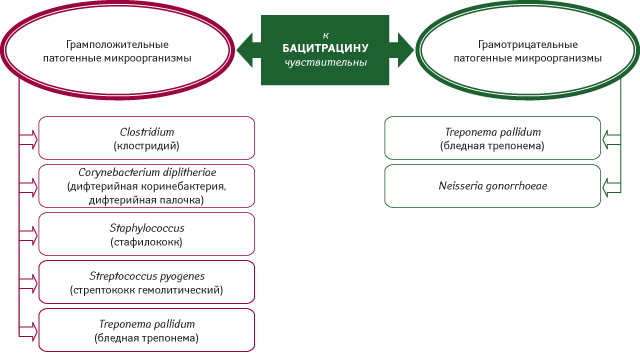
К бацитрацину устойчивость развивается крайне редко, механизмы ее развития не установлены. Он хорошо переносится тканями организма человека и не инактивируется кровью, тканевыми компонентами, биологическими продуктами (Паршина В.Л., 2007). Особенно актуально то, что при локальном его применении снижается риск проявлений повышенной чувствительности к составляющим Банеоцина .
Таким образом, фармацевтическая композиция неомицина и бацитрацина ( Банеоцин ) приводит к синергическому фармакологическому взаимодействию двух лекарственных средств. Такое объединенное действие в итоге превышает сумму действий этих действующих веществ (усиление действия друг друга) по сравнению с их раздельным использованием.
Эта комбинация антибактериальных средств выпускается в виде двух лекарственных форм — порошка и мази.
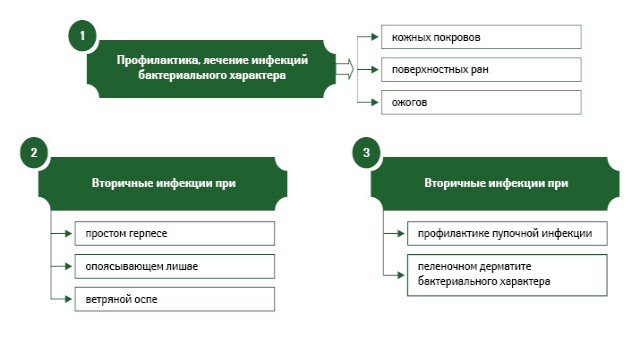
Показания к применению Банеоцина в форме мази и порошка представлены на рис. 3 и 4.

В качестве вспомогательного вещества в состав порошка Банеоцин входит крахмал кукурузный, содержащий не более 2% магния оксида (основа порошковая стерилизованная) (Коваленко В.Н., 2012). Ранее уже были отмечены высокие абсорбционные свойства порошковой основы, которые как раз и проявляются за счет легковесных аморфных порошков — магния оксида и крахмала кукурузного.
Порошок Банеоцин в короткие сроки купирует проявления воспалительного процесса, упреждает возможное возникновение нагноения (Зорин А.Н. и соавт., 2005). При нанесении на кожу порошок Банеоцин обусловливает активное поглощение раневого экссудата, осушение раны и на протяжении нескольких часов обеспечивает дренаж из раны с одновременным образованием защитного антибактериального слоя (Буслаев О.А. и соавт., 2006).
Также порошок Банеоцин обладает замечательными дополнительными действиями: охлаждающим и успокаивающим. Это особенно важно для лечения ран у пациентов детского возраста ввиду их высокой чувствительности к боли и страха перед спиртосодержащими средствами, традиционно используемыми для обработки ран.
Эффективность Банеоцина подтверждена комплексным изучением клинико-лабораторных показателей в лечении пациентов с гнойным поражением кожи и мягких тканей (бактериологическая эффективность составляла 92,5%, а клиническая — 95%) (Блатун Л.А., 2009). Это обусловлено длительным осмотическим действием порошка Банеоцин , что особенно эффективно в лечении гнойных ран в первой фазе раневого процесса, когда происходит активное впитывание раневого отделяемого. Ценным качеством Банеоцина является быстрое разрешение кожных проявлений инфекционных поражений кожи, таких как атопический дерматит, импетиго, фолликулит и т.д., которое отмечается в течение 1 или 2 сут от начала лечения (Шерстобитов А.С., 2008). Банеоцин успешно применяется в лечении пациентов с трофическими язвами и у больных с аллергологическим анамнезом, когда они не могут применять традиционные локальные препараты (Буслаев и соавт., 2006; Блатун Л.А., 2007; 2009). Кроме того, обработка ран, возникших вследствие лазерной деструкции (Соколовский Е.В. и соавт., 2004), порошком Банеоцин с дальнейшим переходом на мазь Банеоцин оказывается более щадящим методом по сравнению с традиционной обработкой (Хорук С.А., 2008).
В свою очередь, мазь Банеоцин представляет собой комбинированный мягкий лекарственный препарат с антибиотиками, введенными в дифильную абсорбционную основу, состоящую из гидрофобного компонента — вазелина, и вещества с дифильными свойствами — ланолина, обладающего эмульгирующей способностью (Хишова О.М., 2009).
Вазелин можно отнести к веществам, которые давно и успешно используют в качестве средства для смягчения кожных покровов, защиты кожи после некоторых косметических процедур и т.д. Это связано с тем, что вазелин способен удерживать влагу в клетках кожи, что, в свою очередь, позволяет смягчить загрубевшие участки кожи, устранить раздражение, защитить слизистую оболочку и саму кожу от агрессивного и вредного воздействия лекарственных препаратов или окружающей среды. При этом вазелин и введенные в него вещества, не проникают в глубокие слои кожи и, тем более, под кожу. Последнее особенно актуально, если рассматривать его в аспекте безопасности применения Банеоцина . Как уже было отмечено выше, использование как неомицина, так и бацитрацина предполагает их исключительно локальное применение с целью предотвращения побочного действия на организм.
Ланолин, относящийся к натуральным вспомогательным веществам, кроме прочего обладает увлажняющими и смягчающими свойствами, позволяющими защищать кожу от неблагоприятных внешних факторов, а также связывать и удерживать в коже влагу. Именно эти позитивные качества ланолина успешно используются в медицине и косметологии с целью обеспечения уменьшения потери влаги и восстановления натуральной мягкости и эластичности кожи. В качестве одного из свойств чистого ланолина отмечают положительное местное его применение у кормящих грудью, помогающее заживлению трещин на сосках и предотвращающее их появление.
Так, учитывая вышеизложенные свойства вспомогательных веществ, входящих в состав мази Банеоцин , можно резюмировать: мазевая основа обладает умеренными абсорбционными свойствами на фоне низких показателей осмотической активности; не нарушает аэрацию кожи и не всасывается в глубокие слои; гидрофобные компоненты, покрывая кожу, препятствуют сухости кожи вследствие исключения излишней потери влаги.
С точки зрения биофармацевтических аспектов создания мягких лекарственных средств, мазевая основа сегодня является не только носителем действующих веществ, поэтому основа мази Банеоцин , отвечая медико-биологическим требованиям к мазям определенного назначения, активно участвует в терапевтическом процессе.
Банеоцин в форме мази эффективен в лечении поверхностных ран, во второй фазе раневого процесса (где может быть использован наряду с порошком) (Буслаев и соавт., 2006). Банеоцин в высоких концентрациях скапливается в гнойном очаге, оказывая бактерицидное действие, не оказывая системного эффекта. При его нанесении образуется тонкая пленка, защищающая молодой эпителий от деструктирующих факторов. Нанесение Банеоцина под повязки приводит к полной эридикации болезнетворных микроорганизмов в короткие сроки и обеспечивает профилактику повторного инфицирования поверхности раны госпитальной инфекцией (Оболенский В.Н., 2013). Уместно использовать мазь Банеоцин в третьей фазе раневого процесса для организации рубца и эпителизации, когда пленка, образуемая мазью, защищает эпителий от повреждения и способствует ускорению эпителизации. Неоспоримые достоинства фармакологического действия Банеоцина объясняют его активное назначение и на этапе стационарного комплексного лечения больных, и в поликлинических условиях.
Доказана высокая клиническая эффективность Банеоцина при распространенной форме акне средней и тяжелой степени (Кунгуров Н.В., 2009; Шабардина О.В., 2010). При локальном применении Банеоцина снижен риск возникновения гиперчувствительности к его компонентам (Ширшов О.Н., 2008). Характерна достаточно хорошая переносимость Банеоцина . Отмечается успешное использование Банеоцина в педиатрии при топическом дерматите, осложненном вторичной инфекцией (Ahrenholz D.H., 1991; Зорин А.Н. и соавт., 2005), а также при сочетании топического дерматита с пиодермией, и даже в неонатологической практике применение порошка Банеоцина позволяет сокращать сроки эпителизации пупочной ранки новорожденных. Назначение Банеоцина предупреждает развитие серьезных гнойно-септических осложнений у новорожденных, позволяет эффективно купировать клинические проявления инфицированного пеленочного дерматита и эксфолиативного дерматита Риттера (Паршина В.Л., 2007).
Таким образом, благодаря комбинации двух антибактериальных компонентов достигается широкий спектр действия препарата и синергизм в отношении широкого ряда микроорганизмов, в который не попадают лишь псевдомонады, нокардии, грибы и вирусы. При местном нанесении на кожные покровы, раневые поверхности Банеоцин переносится хорошо, не вызывая раздражения; через интактную кожу препарат не всасывается, а через поврежденные кожные покровы всасывание незначительно, что позволяет создать максимальную концентрацию препарата непосредственно в месте применения. А две лекарственные формы Банеоцина ориентированы на последовательное его применение на различных стадиях раневого процесса (Буслаев О.А. и соавт., 2006).
Особые указания при применении Банеоцина
- Нельзя допускать попадания мази и порошка Банеоцин в глаза.
- С осторожностью наносить препарат на участки кожных покровов со значительными повреждениями.
- Нельзя применять Банеоцин в наружный слуховой проход в случае, если у пациента нарушена целостность барабанной перепонки и имеется сквозной дефект.
- Кратность нанесения порошка составляет 2–4 раза в сутки.
- Мазь Банеоцин наносится 2–3 раза в сутки.
- Суточная доза не должна превышать 1 г Банеоцина .
- Курс лечения обычно составляет 7 дней.
- При назначении повторного курса максимально допустимая доза снижается в 2 раза.
- Банеоцину присуща фотосенсибилизация. Поэтому рекомендуется предотвращать доступ прямых солнечных лучей к месту нанесения препарата.
Фармацевтическая опека при применении Банеоцина
- Не применять Банеоцин у пациентов с повышенной чувствительностью к бацитрацину, неомицину и другим антибиотикам аминогликозидного ряда.
- Не допускать сочетанного применения антибиотиков аминогликозидного ряда местного и системного действия из-за возможной их кумуляции и, как следствие, — риска развития токсичности.
- С осторожностью применять при миастении и других заболеваниях нервно-мышечной системы, а также при аллергических реакциях в анамнезе.
- При обширных поражениях кожи возникает риск абсорбции бацитрацина и неомицина, что может привести к развитию токсических проявлений у пациентов с нарушенной функцией печени или почек.
- Дисфункция вестибулярной и кохлеарной систем, патология почек с нарушением их выделительной функции является противопоказанием для приема Банеоцина , особенно при возможности его всасывания в системный кровоток.
- При ожоговых поражениях кожи площадью более 20% поверхности тела больного порошок Банеоцин наносится только 1 раз в сутки.
- При развитии аллергии или суперинфекции Банеоцин следует отменить.
- Избегать инсоляции из-за возможности возникновения фотосенсибилизации и фототоксических реакций.
- При лечении в период беременности и кормления грудью фармакотерапию Банеоцином следует проводить с осторожностью.
- Применение мази Банеоцин в педиатрии проводится по показаниям, аналогичным таковым у взрослых.
- Порошок Банеоцин применяется у детей с первых дней жизни при преобладании пользы от применения Банеоцина над риском развития его побочных эффектов.
- Нет сведений о способности Банеоцина изменять скорость реакций при управлении транспортными средствами и работе с другими механизмами.
Список использованной литературы
Информация для профессиональной деятельности медицинских и фармацевтических специалистов
БАНЕОЦИН (BANEOCIN) . Код АТС : D06A X54**. Состав и форма выпуска: мазь, туба 20 г, № 1 (бацитрацин цинк — 250 МЕ/г, неомицина сульфат — 5000 МЕ/г) — р.с. № UA/3951/01/01 от 28.04.2011 г. до 28.04.2016 г.; порошок накожный, контейнер 10 г, № 1 (бацитрацин цинк — 250 МЕ/г, неомицина сульфат — 5000 МЕ/г) — р.с. № UA/3951/02/01 от 11.05.2011 г. до 11.05.2016 г.). Показания . Порошок — бактериальное инфицирование ограниченных участков кожи при герпетических инфекциях, в том числе при ветряной оспе; инфицированные варикозные язвы; экзема; бактериальный пеленочный дерматит; профилактика пупочной инфекции у новорожденных; после хирургических манипуляций: как вспомогательная терапия в послеоперационный период (в том числе лечение разрывов промежности и эпизиотомии, мастита при дренировании, посттравматических инфекций); инфекции при ожогах. Мазь — местное лечение и профилактика бактериальных инфекций кожи, вызванных чувствительными к препарату микроорганизмами: фурункулы, карбункулы (после хирургического вмешательства), абсцессы (после разреза), сикоз, в том числе глубокий, на участке подбородка, гнойный гидраденит, псевдофурункулез, паронихии; бактериальные инфекции кожи ограниченной степени, в том числе контагиозное импетиго, инфицированные варикозные язвы, вторичные инфекции при экземе, инфекции при ожогах, после косметической хирургии и пересадки кожи (также с профилактической целью и при применении повязок); как вспомогательная терапия при лечении послеоперационных инфицированных ран (например при наружном отите, вторичном инфицировании хирургических рубцов). Побочные эффекты . Обычно препарат переносится хорошо. При продолжительном лечении возможно развитие аллергических реакций (гиперемия, сухость и шелушение кожи, сыпь, зуд). Если поражения распространяются или раны не заживают, это может быть следствием аллергической реакции (очень редко — в виде контактной экземы). Для пациентов со значительным поражением кожи следует учитывать возможную абсорбцию препарата и развитие таких побочных эффектов, как нарушения вестибулярной и кохлеарной функции, слуха, нервно-мышечной проводимости. Более детальная информация изложена в инструкции по медицинскому применению.
Что делать, если у ребенка рана, как ее обрабатывать и когда нужно идти к врачу – расскажем в этой статье.
Детский возраст – это время любопытства, которое сопровождается травмами, падениями, ссадинами и ранами. Некоторые из ран не опасны и требуют обычной обработки в домашних условиях, другие нуждаются в серьезном лечении.
Какие бывают раны
Рана – это повреждение ткани, которое характеризуется нарушением целостности кожи или слизистых оболочек. Рана сопровождается болью и кровотечением.
Первый признак – боль. Она возникает из-за повреждения местных нервных окончаний, в дальнейшем – из-за отека, который давит на нерв и раздражает его. При этом боль может распространяться не только по поверхности раны, но и по ходу поврежденного нерва.
Второй обязательный признак раны – кровотечение. Оно возникает в результате повреждения капилляров, вен или артерий. Кровотечение может быть слабым и капельным, например, при небольшом порезе, и сильным при повреждении целостности вены и артерии.
Третий признак раны – зияние. Однако зияние появляется только при глубоких ранах, например, при ссадинах его нет. Зияние – расхождение краев раны по сторонам от оси пореза. При сильном зиянии обычно рану зашивают.
Существует множество разновидностей ран. Для человека в бытовых условиях необходимо знать несколько классификаций. Первая базируется на том, есть ли в ране инфекция. Раны могут быть асептическими, загрязненными и инфицированными.
Асептическая рана – это чистое повреждение кожных покровов. Обычно это операционные раны, которые выполняются для того, чтобы проникнуть к внутренним органам. У детей чаще всего возникают загрязненные раны. Это значит, что в область повреждения кожи попали микробы. Сначала это относительно безопасные раны: местные защитные механизмы сдерживают развитие микроорганизмов. Если не обработать загрязненную рану, она становится инфицированной: развивается инфекционный процесс, который сопровождается воспалением, сильными болями и нагноением. Инфицированная рана может вызвать сильную реакцию у организма ребенка: повышается температура тела, появляется озноб, сонливость и апатия.
По характеру повреждения бывают следующие раны:
- колотые – они возникают при проколе узким и колющим предметом, например, при падении ребенка на гвоздь. Обычно колотая рана слабо кровоточит и болит. Внешне может показаться, что это безопасная рана, но это не так: нередко повреждаются крупные сосуды, нервы и даже заносится инфекция;
- резаные – возникают при контакте с острым продолговатым предметом: ножом, бритвой, острыми ножницами, осколком стекла и бумагой. При резаной ране ткани обычно повреждаются незначительно. Рана сильно кровоточит, болит умеренно;
- рубленые раны возникают при повреждении тяжелым острым предметом, например, топором. Обычно кровотечение умеренное, но рана сильно болит и зияет. Может привести к тяжелому состоянию;
- ушибленная рана появляется при ударе тупым предметом или падении на асфальт. Чаще всего ушибленная рана располагается на голове, локтях и коленях. Края раны при ушибе неровные, пропитанные кровью. Слабо кровоточит и умеренно болит.
Также существуют укушенные раны, которые возникают при укусе животными или другими детьми. Сложность этой раны в том, что она в большинстве случаев содержит инфекцию из ротовой полости животного. Таким образом передается бешенство, яд насекомых и змей, гнилостная инфекция.
Раневой процесс состоит из нескольких стадий:
- В первые секунды после повреждения кожи рефлекторно сужаются местные сосуды и вырабатываются биологически активные вещества – тромбоциты, которые прилипают к области раны и закрывают поврежденный сосуд. Включается система свертывания крови, которая останавливает кровотечение. У здорового ребенка кровотечение останавливается самостоятельно в течение 15 минут.
- Воспаление. Продолжается 3 дня с момента ранения. Воспаление проявляется болью, покраснением и местным повышением температуры. Также на ране в течение двух часов появляется отек в виде опухоли.
- Спустя 2–4 часа после ранения в область повреждения мигрируют лейкоциты. Они поглощают чужеродные частички и очищают рану от микроорганизмов.
- Фаза заживления. Начинается спустя 3–5 дней после ранения. К поврежденным тканям прибывают биоактивные вещества, которые восстанавливают ткань сосудов и кожи.
- Фаза эпителизации. Начинается спустя 2 недели после ранения. След от раны становится бледным, формируется рубец. Фаза эпителизации может задерживаться, если в ране присутствуют бактерии.
Алгоритм обработки ран
Что делать, если ребенок упал, порезался или ударился:
- Убедитесь, что находитесь в безопасности: вы отогнали собаку, убрали нож, выключили бензопилу, убрали осколки стекла.
- Обычно в ситуации ранения ребенок испуган: болью или фактом пореза. Успокойте его и скажите, что ничего страшного не произошло. Дайте ему почувствовать себя защищенным.
- Перед обработкой раны сначала вымойте свои руки с мылом.
- Освободите место ранения от одежды: закатайте рукав рубашки, поднимите футболку или штанину. Осмотрите рану. Старайтесь не трогать рану грязными руками.
- При повреждении капилляров кровотечение незначительно. Промойте рану теплой водой, нанесите перекись водорода и перевяжите марлевой повязкой.
- Аккуратно очистите рану от осколков и грязи под теплой водой. Для этого используйте ватные тампоны или марлю, смоченные в дезинфекционном средстве.
- Проведите дезинфекцию раны. Обычно дома всегда есть спиртовой раствор йода, одеколон, перекись водорода, спирт или крепкие напитки. Спирт разведите с водой, чтобы не обжечь рану. Если рана обширная, спирт и йод применять нельзя, они приведут к химическому ожогу и рана будет заживляться медленнее.
- Наложите стерильный материал на рану и перебинтуйте ее. Бинтовать нужно так, чтобы повязка прикрывала место ранения. Она не должна быть тугой или слишком мягкой.
Что делать, если у ребенка сильное кровотечение:
- Оцените силу кровотечения. Если рана сильно кровоточит темной или алой кровью, бьет струей и выбросы крови синхронны с ударами сердца, кровотечение нужно остановить любой ценой.
- Вызовите скорую помощь. Один человек оказывает доврачебную помощь, второй вызывает бригаду. Обратите внимание, что если рана проникающая, то есть в тело воткнута отвертка или нож, вынимать самостоятельно предмет нельзя. Обязательно дождитесь скорую помощь.
- Найдите в сумке или домашней аптечке салфетку или любую другую ткань, которую можно приложить к ране.
- Если ранение на конечностях, положите ребенка на спину и приподнимите поврежденную конечность выше уровня сердца, согните их в локте или колене. Это временно неудобно, но замедляет ток крови.
- Наложите жгут. Если его нет, используйте ремень, галстук, подтяжку или провод. Под жгут нужно подложить салфетку или тряпочку, чтобы не травмировать кожу. При артериальных кровотечениях жгут накладывается выше места ранения, при венозных кровотечениях накладывается давящая повязка на ранение. Отметьте время наложения жгута, запишите его ручкой или фломастером (но не красного цвета) на коже возле жгута. Помните, что летом максимальное время наложения жгута 90 минут, зимой – 60 минут. Если спустя это время скорая не приехала, а вы еще не добрались до больницы, аккуратно ослабьте жгут, чтобы ткани конечности получили кровь, при этом прижмите место кровотечения марлей. Если повязка пропиталась кровью, снова зажмите жгут до полной остановки крови и запишите новое время на коже.
Не рекомендуется давать ребенку обезболивающие средства. Это мешает тем, что у каждого препарата есть срок действия и врачам нужно пересчитывать дозы нового обезболивающего или ждать окончания действия предыдущего, чтобы избежать передозировки. Но если без обезболивания не обойтись, запишите время и название препарата, который вы дали ребенку. Сохраните пустые ампулы лекарств и отдайте их бригаде скорой помощи, чтобы они знали, что именно вы давали пострадавшему.
Обработка ссадин у детей
Как правильно обработать ссадины у детей:
- Вымойте свои руки.
- Очистите кожу вокруг раны от грязи, пыли, осколков и других предметов.
- Продезинфицируйте рану: ссадину можно обработать следующими средствами: мазью с оксидом цинка, кремом с бензалкония хлоридом, кремом с декспантенолом, хлоргексидином, метиловым синим, перекисью водорода, зеленкой и 5% раствором йода.
- Обычно при ссадинах возникают слабые капиллярные кровотечения. К поврежденной коже достаточно приложить сухую салфетку или марлю.
Что делать, если рана долго не заживает
Рана может долго не заживать. Это происходит из-за нескольких факторов: кожа после ранения не очищена, осложнен кровоток из-за воспаления или нарушен механизм регенерации. Из-за этого возникают осложнения:
- серома – это скопление воспалительной жидкости (экссудата) в полости раны. Чаще всего серомы возникают, если в ране осталась грязь, микроорганизмы или инородные тела;
- раневая гематома. Она появляется из-за того, что после ранения кровотечение остановилось не полностью, и капли крови постепенно пропитывали окружающую ткань. Также гематомы возникают вследствие заболеваний, при которых нарушается свертывание крови;
- омертвение мягких тканей. Возникает из-за сильного и массивного повреждения ткани или перерезания сосудов. Ранние признаки некроза: в первые дни после ранения кожа бледная, имеет синеватый оттенок и холодная на ощупь;
- малигнизация – это процесс, когда клетки ткани приобретают признаки опухоли. Малигнизация возникает при хронически незаживающей ране.
Кроме того, рана может долго не заживать при плохом иммунитете, сахарном диабете, долговременном приеме глюкокортикоидов и авитаминозе. Единственный правильный вариант – обратиться к хирургу: в домашних условиях невозможно оценить состояние раны и оказать правильную медицинскую помощь.
Когда нужно обратиться к врачу
Чтобы обезопасить ребенка от осложнений, нужно знать, в каких ситуациях обращаться к врачу:
- если спустя 15 минут рана не перестала кровоточить даже при применении давящей повязки;
- если за пределами раны кожа начала неметь, охлаждаться, приобретать бледный или синеватый оттенок;
- если вы не уверены, что рана полностью очищена от осколков, ржавчины, грязи и других инородных предметов;
- если ранение произошло на шее;
- если ребенка укусило животное;
- рана не заживает в течение 10 дней.
К тревожным признакам также относится: повышение температуры тела ребенка, увеличение отека, усиление болей, появление чувства жжения и сильное покраснение раны.
Рана – это повреждение тканей, которое нуждается в первой помощи. Однако если обработать рану согласно алгоритму, уже спустя 10–15 минут останавливается кровь, а к концу дня или на следующий день боль уходит. Главное при ранении у ребенка – не поддаваться эмоциям, успокоить ребенка, действовать быстро и вызвать скорую помощь или обратиться к врачу.

Оглавление:
В норме любое повреждение кожи проходит 4 стадии: остановку кровотечения, воспаление с противостоянием инфекции, образование новых клеток и восстановление кожи. Однако эти процессы могут быть нарушены многими факторами. В таком случае одна из фаз, чаще воспалительная, затягивается, и рана не заживает 1 .

Что влияет на скорость заживления ран?
Все факторы, влияющие на заживление тканей, делят на локальные и системные. Локальные факторы влияют непосредственно на процессы в ране. Это, во-первых, достаточный доступ кислорода, который важен для всех клеточных процессов. Во-вторых, инфекция, которая может замедлить заживление. Когда естественный защитный барьер нарушен, в ткани попадают микроорганизмы, вызывающие инфекцию. Воспаление – нормальный процесс, благодаря которому организм избавляется от микробов. Но, если рану плохо продезинфицировали, воспаление затягивается 1 .
Другие факторы, влияющие на восстановление тканей, зависят от самого человека:
- Возраст. В 85% случаев хронические раны встречаются у людей старше 65 лет. С возрастом воспаление идет менее активно, замедляется эпителизация и синтез коллагена 1 ;
- Пол. Острые раны у мужчин заживают медленнее, чем у женщин. Женские гормоны помогают регенерации тканей, а мужские, наоборот, замедляют ее;
- Стресс. Он подавляет иммунный ответ организма и затягивает фазу воспаления;
- Диабет нарушает все восстановительные механизмы: из-за поражения кровеносных сосудов клетки получают меньше кислорода, снижается выработка воспалительных агентов, замедляется восстановление кожи;
- Лекарства, например, глюкокортикостероиды, нестероидные противовоспалительные средства и препараты для химиотерапии, тормозят восстановление тканей;
- Ожирение отрицательно влияет на заживление ран как на местном уровне (плохая сопоставимость краёв раны, склонность к отекам, постоянное присутствие инфекции) инфекции;
- Питание тоже влияет на клеточные процессы. При дефиците витаминов А, Е, С, омега-3 кислот порезы и ссадины затягиваются медленнее;
- Курение. У курильщиков выше риск развития инфекции, образования рубцов, некроза и других осложнений.

Как ускорить заживление ран
Главное условие нормального ранозаживления – здоровый образ жизни, отсутствие серьезных заболеваний и правильная обработка раны.
Чтобы предотвратить инфекцию, травмированный участок нужно сразу промыть антисептиком или чистой водой. Когда появляется риск заражения или явные признаки инфицирования (болезненность, гной, увеличение площади воспаления), необходимо прибегнуть к антибактериальным средствам: мазям или порошкам. Конечно, сам препарат и схему лечения в этом случае назначает врач 2 .
На этапе деления клеток помогут ранозаживляющие средства с декспантенолом, например, Бепантен. Декспантенол регулирует многие процессы 3 :
- помогает коже сохранить влагу;
- активирует синтез фибробластов – клеток соединительной ткани, с помощью которых создается кожный каркас;
- облегчает зуд и раздражение, которые появляются, когда ранка затягивается.
Крем Бепантен Плюс, помимо декспантенола, содержит антисептик хлоргексидин, который усиливает защиту от инфекции.
Кремы и мази на основе декспантенола обладают небольшим количеством побочных эффектов, риск появления раздражения и аллергии крайне мал. Но перед использованием лучше посоветоваться с врачом и изучить инструкцию Бепантен Плюс.
Читайте также:


