Инфекция у женщины от которой умирают дети в год
№ 741 - 742
25 сентября - 8 октября 2017
Понравилась статья? Поделитесь с друзьями:
Смертность от инфекционных социально значимых заболеваний в России
Введение
Некоторые инфекционные и паразитарные болезни относятся к классу I МКБ-10[2] (код А00-В99). В структуре смертности от них ведущими являются: туберкулез (код А15-А19), вирусные гепатиты (код В15-В19), ВИЧ-инфекция (код В20-В24), а также сепсис — патологический процесс, в основе которого лежит реакция организма в виде генерализованного (системного) воспаления на инфекцию различной природы (бактериальную, вирусную, грибковую — разные виды септицемии: А40, А41.0, А41.1, А41.5, А41.8, А41.9, В00.7, В37.7).
Инфицированный ВИЧ (код Z21) заболевает туберкулезом не вследствие заражения ВИЧ. Если такой пациент умирает от туберкулеза, то причиной смерти регистрируется туберкулез (код А15-А19). У пациентов с клиническим развитием ВИЧ-инфекции (имеются вторичные заболевания — В20-В24) при наличии инфицирования МБТ и (или) контакте с пациентами с туберкулезом снижение иммунитета может привести к развитию заболевания туберкулезом. Оценка числа смертей, вызванных туберкулезом у пациентов с ВИЧ-инфекцией, представляется как смерть от ВИЧ-инфекции (B 20.0, В20.7). Практическим врачам часто трудно установить причину смерти при наличии коинфекции.
Ухудшение эпидемической ситуации за счет роста числа новых случаев ВИЧ-инфекции, распространения ВИЧ-инфекции за пределы ключевых групп населения, а также высокого риска развития осложнений и смерти от заболеваний, ассоциированных с ВИЧ-инфекцией, и синдрома приобретенного иммунодефицита (СПИД) явились причиной разработки и утверждения Правительством России стратегии противодействия распространению ВИЧ-инфекции в Российской Федерации на период до 2020 года и дальнейшую перспективу[5]. Целью стратегии является предупреждение развития эпидемии, связанной с распространением ВИЧ-инфекции на территории Российской Федерации, путем снижения числа новых случаев заражения ВИЧ- инфекцией среди населения и снижения смертности от СПИДа.
Мы считаем важным, чтобы государственная статистика отражала объективную реальность, что позволит сделать правильные выводы и сможет повлиять на принятие верных решений, которые и приведут к улучшению ситуации.
Материалы и методы
Результаты и обсуждение
Некоторые инфекционные и паразитарные болезни (код А00-В99) в структуре смертности от всех причин составляют небольшую часть: 1,7 % (2011-2014) — 1,8 % (2015). При этом их доля очень существенно отличается в разных возрастах (2015): дети в возрасте 0-17 лет — 3,7 %; молодой трудоспособный возраст 1844 года — 10,9 % (мужчины — 10,4 %; женщины — 12,4 %), средний возраст 45-64 года — 1,9 %; старший возраст 65 лет и более — 0,2 %.
Структура смертности от некоторых инфекционных и паразитарных болезней представлена на рис. 1.
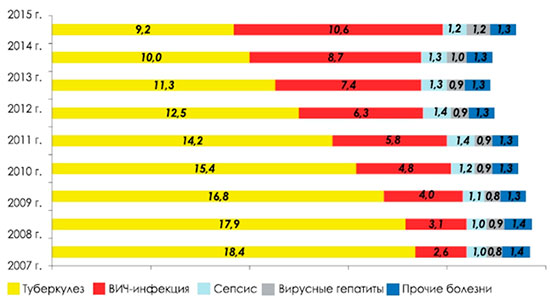
Рисунок 1. Смертность от некоторых инфекционных и паразитарных болезней в России на 100 тысяч человек (с 2015 года с Республикой Крым)
Показатель смертности от туберкулеза снизился в 2015 году по сравнению с 2005-м, когда отмечался пик показателя (22,6 на 100 тысяч человек), на 59,7% или в 2,5 раза. Одновременно вырос показатель смертности от ВИЧ-инфекции — с 1,1 на 100 тысяч человек в 2005 году до 10,6 в 2015-м.
Доля туберкулеза как причины смерти в структуре смертности населения России от инфекционных и паразитарных болезней сокращается: 2005 год — 82,8%; 2014-й — 45,0%; 2015-й — 39,2% (рис. 1). Доля туберкулеза как причины смерти в структуре смертности населения России от всех причин также сокращается: 2005 год — 1,40%; 2014-й — 0,77%; 2015-й — 0,71%.
Одновременно растет доля умерших от ВИЧ-инфекции как причины смерти в структуре смертности населения России от инфекционных и паразитарных болезней: 2005 год — 3,9%; 2014-й — 39,1%; 2015-й — 45,2%. В структуре смертности населения России от всех причин доля ВИЧ-инфекции также увеличивается: 2005 год — 0,07%; 2014-й — 0,66%; 2015-й — 0,81%.
В 2015 году показатель смертности от ВИЧ-инфекции (10,6 на 100 тысяч человек) впервые превысил показатель смертности от туберкулеза (9,2 на 100 тысяч человек).
ВИЧ-инфекция в молодом трудоспособном возрасте (18-44 года) выходит на одно первых мест в структуре смертности населения России. От ВИЧ-инфекции (2015) в возрасте 18-44 года умирают больше (6,9%), чем от заболеваний органов дыхания (4,0%) и нервной системы (1,9%), ишемической болезни сердца (5,4%), цереброваскулярных болезней (2,9%), туберкулеза (3,1%).
Мужчины (рис. 2) от ВИЧ-инфекции умирают чаще (6,4%), чем от злокачественных новообразований (4,5%), ишемической болезни сердца (6,0%), цереброваскулярных болезней (2,7%), болезней органов дыхания (3,9%) и нервной системы (1,7%), туберкулеза (3,2%). Женщины (рис. 3) от ВИЧ-инфекции в данном возрасте умирают чаще (8,4%), чем от заболеваний органов дыхания (4,3%), ишемической болезни сердца (3,7%), цереброваскулярных болезней (3,6%), болезней нервной системы (2,4%), туберкулеза (2,8%).
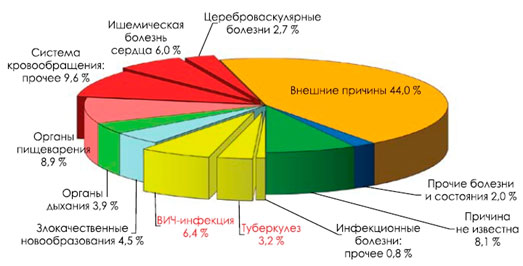
Рисунок 2. Структура смертности в России (2015 год) мужчин молодого трудоспособного возраста (18-44 года)
Каждый второй пациент, зарегистрированный как умерший от ВИЧ- инфекции, умирает от прогрессирования туберкулеза (2014 год — 53,3%; 2015-й — 47,6%) при наличии ВИЧ-инфекции в поздних стадиях (4Б, 4В и 5, когда число клеток CD 4 ниже 200 в 1 мл крови). В 2015 году в смертность от ВИЧ-инфекции также включали пациентов с удовлетворительными показателями иммунитета, когда число клеток CD 4 было больше 350 и даже больше 500 в 1 мл крови, если у пациента был активный туберкулезный процесс.
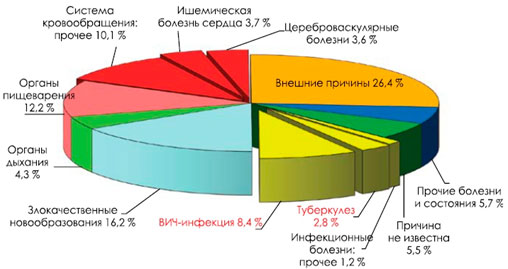
Рисунок 3. Структура смертности в России (2015 год) женщин молодого трудоспособного возраста (18-44 года)
Среди состоявших на учете пациентов, зарегистрированных как умерших от туберкулеза, сокращается число инфицированных ВИЧ. Параллельно растет число пациентов с туберкулезом, которые были инфицированы ВИЧ и умерли от других причин: 2009 год — 2562 человека, 2012-й — 4140, 2013-й — 4917 (+777 человек), 2014-й — 5965 (+1048), 2015-й — 6768 (+803) человек.
Снижение показателя смертности от туберкулеза в 2015 году по сравнению с 2014-м (умерло меньше на 1332 человека) произошло более чем в половине случаев (709 человек) за счет увеличения регистрации смерти от ВИЧ-инфекции в поздних стадиях пациентов, умерших фактически от туберкулеза.
В 2015 году в 24 субъектах России зарегистрированы все случаи смерти как ВИЧ-инфекция, если пациент с туберкулезом умирал от туберкулеза, но был инфицирован ВИЧ, даже если снижения иммунитета при причине инфицирования ВИЧ не наблюдалось. В результате в восьми субъектах России пациенты с туберкулезом умерли от ВИЧ-инфекции в поздних стадиях в большем числе случаев, чем регистрировалась смерть от туберкулеза по Росстату.
Если сложить числа умерших от туберкулеза (по данным Росстата) и умерших от ВИЧ-инфекции в стадиях 4Б, 4В и 5 при наличии микобактериальной инфекции, а затем пересчитать полученные данные, то получится, что с 2005 года по 2015-й отмечается ежегодное снижение данного показателя (с 23,4 до 14,3 на 100 тысяч человек). Но в последующем он может нарастать в связи с ростом числа и доли пациентов с поздними стадиями ВИЧ-инфекции. В 2015 году по сравнению с 2014-м смертность от туберкулеза и от туберкулеза, зарегистрированного как смерть от ВИЧ-инфекции в поздних стадиях, снизилась на 2,7% (с 14,7 до 14,3 на 100 тысяч человек). При этом отмечается рост показателя в Сибирском ФО (+6,0 %) и 24 субъектах Российской Федерации.
Пик смертности от туберкулеза (2015) приходится на возраст 35-44 года среди женщин (7,1 на 100 тысяч женщин данного возраста) и 45-54 года среди мужчин (29,5 на 100 тысяч мужчин данного возраста). Большинство пациентов, умерших от туберкулеза, имеют трудоспособный возраст (78,1%): как мужчины (81,1%), так и женщины (67,1%). Значительная часть умирает в молодом возрасте до 45 лет (43,5%) и в среднем возрасте 45-64 года (45,4%). В пожилом возрасте умирают редко (10,2%).
Среди умерших пациентов, зарегистрированных как умерших от ВИЧ-инфекции, преобладают молодые люди (2015): в возрасте 25-34 года — 38,1%; 35-44 года — 45,0%. Пик смертности от ВИЧ-инфекции приходится на возраст 25-34 года (24,0 на 100 тысяч человек) и 35-44 года (33,0 на 100 тысяч человек). Каждый второй из этих молодых людей фактически умер от туберкулеза.
Если основной причиной смерти умерших от ВИЧ-инфекции (зарегистрированных Росстатом как умерших от ВИЧ-инфекции) является туберкулез, то понятно, что для того, чтобы снизить показатель смертности от ВИЧ-инфекции, что заложено в цель стратегии противодействия распространению ВИЧ-инфекции в Российской Федерации[6], необходимо прежде всего снизить смертность инфицированных ВИЧ от туберкулеза. А для этого необходимо проводить серьезные мероприятия для снижения заболеваемости туберкулезом инфицированных ВИЧ. Но в стратегии нет даже намека на это.
Заболеваемость туберкулезом пациентов с ВИЧ-инфекцией среди постоянного населения, вставшего на учет, в 2015 году составила 2043,1 на 100 тысяч пациентов, что в 43,5 раза больше, чем в среднем по России (47,0 на 100 тысяч человек); а заболеваемость детей в возрасте 0-14 лет больше в 58 раз (соответственно 683,9 на 100 тысяч пациентов с ВИЧ-инфекцией и 11,8 на 100 тысяч детей в среднем по России).
Важна своевременность выявления туберкулеза. При этом, несмотря на то, что охват обследованиями на туберкулез среди пациентов с ВИЧ-инфекцией, состоящих на учете, растет (2007 год — 54,6%; 2014-й — 81,7%; 2015-й — 81,3%), можно сделать вывод: не выполняются федеральные документы[7], в соответствии с которым пациенты с ВИЧ-инфекцией должны осматриваться на туберкулез два раза в год.
В 2015 году существенно выросла доля инфицированных ВИЧ, которым проводилась химиопрофилактика туберкулеза: среди впервые вставших на учет — в 31,1% случаев (2014 год — 7,7%); в контингентах пациентов, состоящих на учете,— в 14,3% случаев (2014 год — 5,3%). Стадия заболевания или ее классификация определяют стратегию проведения химиопрофилактики туберкулеза лицам, инфицированным ВИЧ. Химиопрофилактика назначается пациентам, инфицированным ВИЧ, со снижением иммунитета и регистрации CD 4 менее 350 клеток/мкл. О результатах химиопрофилактики будет судить по уровню заболеваемости туберкулезом инфицированных ВИЧ в 2016-2017 годах.
Лечились от туберкулеза в 2015 году 8,6% впервые вставших на учет пациентов, инфицированных ВИЧ (2014 год — 6,9%) и 6,5% контингента пациентов, наблюдавшихся в течение года (2014 год — 6,5%). При этом одновременно с противотуберкулезными препаратами пациенты с туберкулезом и ВИЧ-инфекцией в 4Б, 4В и пятой стадиях получали лечение высокоактивной антиретровирусной терапией в 95,1% случаев (2014 год — 82,2%). Создание специализированных отделений для лечения пациентов с туберкулезом, инфицированных ВИЧ, где можно получать квалифицированную диагностику и лечение — важное государственное решение. В штатах этих отделений должны быть как врачи фтизиатры, так и инфекционисты.
Из 9532 детей в возрасте 0-17 лет, инфицированных ВИЧ (на окончание 2015 года), от матерей, инфицированных ВИЧ, родились 8794 ребенка (92,3%). Профилактика ВИЧ-инфекции у детей — это прежде всего профилактическая работа с инфицированными ВИЧ матерями. Профилактика ВИЧ-инфекции — это и профилактика туберкулеза среди детского населения, так как инфицированные ВИЧ дети болеют туберкулезом в 58 раз чаще, о чем уже говорилось ранее.
Проведение иммунизации против туберкулеза детей, рожденных от матерей, инфицированных ВИЧ — важный фактор профилактики туберкулеза среди таких детей. Трехэтапная химиопрофилактика антиретровирусными препаратами в настоящее время осуществляется чаще: 2007 год — 79,9%; 2012-й — 85,1%; 2014-й — 84,3%; 2014-й — 87,2%. Тем не менее часть детей, родившихся от инфицированных ВИЧ матерей, вакциной БЦЖ в роддоме до сих пор не прививаются. Национальный календарь профилактических прививок[8] в полном объеме не выполняется, сокращается доля детей, привитых вакциной БЦЖ в роддомах России: 2005 год — 89,1%; 2012-й — 85,5%; 2015-й — 84,6%.
Необходимо подумать и о необходимости существующего законодательного разрешения на анонимное обследование на ВИЧ без предъявления документа, подтверждающего личность. После проведения анонимного обследования при выявлении ВИЧ-инфекции невозможно выявить контакты человека и обследовать их для дальнейшего нераспространения ВИЧ. Пациент будет знать о своем заболевании, но не сообщит о нем другим, в том числе медицинским работникам; если появится необходимость в госпитализации, не будет состоять на учете и не сможет получить лечение антиретровирусными препаратами. Рано или поздно пациенту придется вставать на учет в центре СПИДа, и тогда будет повторная регистрация случая инфицирования ВИЧ.
В существующем федеральном законе от 30.03.1995 № 38-ФЗ[11] есть права, но нет обязанностей перед обществом инфицированных ВИЧ. Необходимо внести в закон обязательное диспансерное наблюдение за инфицированными ВИЧ, которое устанавливается независимо от согласия таких пациентов или их законных представителей. Решение о необходимости диспансерного наблюдения или его прекращении должно приниматься комиссией врачей, назначенной руководителем медицинской организации, которая оказывает помощь инфицированным ВИЧ в амбулаторных условиях, и оформляться в медицинской документации записью об установлении диспансерного наблюдения или о его прекращении, о чем в письменной форме извещать лицо, подлежащее диспансерному наблюдению
Таким образом, бессимптомный инфекционный статус, вызванный ВИЧ, не входит в заболеваемость (таб. 1000) и распространенность (таб. 2000) ВИЧ-инфекции: показатели снижаются методом статистики в 4-5 раз. Бессимптомного статуса нет в таб. 3000 (обследование контингентов центров СПИДа), таб. 4000 (диспансерное наблюдение пациентов с коинфекцией. При этом у пациентов с бессимптомным статусом туберкулез имеется в 1,6% случаев, и эти пациенты подлежат антиретровирусной терапии), таб. 5000 (беременные и роженицы, инфицированные ВИЧ. У них, как правило, выявляется Z21. Нет пары мать — дитя, так как нет данных о матерях, инфицированных ВИЧ), таб. 6000 (лечение антиретровирусными препаратами. Пациенты с Z21 имеют число лимфоцитов CD 4 менее 350-500 в 1 мл крови примерно в 30 % случаев и подлежат лечению).
В новой форме ФСН №61 нет данных об иммунологическом статусе на всех инфицированных ВИЧ пациентов, без чего невозможно планировать потребность в антиретровирусных препаратах. Нет путей передачи ВИЧ-инфекции, что важно для прогноза развития эпидемического процесса при ВИЧ инфекции и соответственно при туберкулезе. Недостаточно данных по лечению инфицированных ВИЧ. Неизвестно, сколько пациентов имеют лекарственную устойчивость к антиретровирусным препаратам. Нет данных об аварийных ситуациях и заражениях ВИЧ медицинских работников. Неизвестно, сколько пациентов заболели и находятся на лечении в местах лишения свободы, сколько жителей сельской и городской местности и т.д.
Что касается вирусных гепатитов, то говорить о смертности от них на основании данных Росстата невозможно, хотя мы и отмечаем ежегодный рост показателя смертности от гепатитов (2005 год — 0,75; 2015-й — 1,21 на 100 тысяч человек; рост показателя за 10 лет на 61,3%). На самом деле смертность от них спрятана в смертности от ВИЧ-инфекции. Среди всех зарегистрированных случаев инфицирования ВИЧ каждый третий пациент (2015 год — 33,0%) имеет гепатиты В и С. Но если пациент умирает, то при поздних стадиях ВИЧ-инфекции смерть регистрируется как смерть от ВИЧ-инфекции.
В России есть формы ФСН на все социально значимые заболевания, представляющие опасность для окружающих[16] (туберкулез, ВИЧ-инфекция, инфекции, передающиеся преимущественно половым путем), кроме вирусных гепатитов.
- гепатиты А и Е характеризуются фекально-оральным механизмом передачи, реализуемым водным, пищевым и контактно-бытовым путями распространения;
- гепатиты В, С, D и G распространяются преимущественно парентеральным путем, но возможен половой путь передачи инфекции, а также от матери ребенку. Данные гепатиты характеризуются хронизацией патологического процесса.
Кроме общих методов лечения вирусных гепатитов, есть специфические методы лечения гепатита С. При этом данных о численности пациентов, страдающих гепатитом С, нет. Следовательно, невозможно планировать обеспечение лекарственными средствами, потребность в стационарных койках. Данные Роспотребнадзора по вирусным гепатитам и другим инфекционным социально значимым заболеваниям носят мониторинговый характер и не могут служить для расчета показателей заболеваемости (прерогатива форм ФСН) и смертности (прерогатива Росстата).
В форме ФСН №12 есть не все данные на случаи заболевания в целом по России: нет данных о численности пациентов в местах лишения свободы, в организациях здравоохранения, которые не относятся к системе Минздрава России, а также в случае посмертной диагностики.
Таким образом, необходимо решить следующие задачи:


Старики, мужчины, гипертоники: кого убивает коронавирус
Старики, мужчины и хронически больные люди находятся в группе риска смерти от китайского коронавируса, предупреждают ученые. На детей, однако, COVID-19 практически не действует.
Сегодня коронавирусом COVID-19 заражены свыше 75 тыс. человек, преимущественно в Китае. Почти 15 тыс. уже вылечились, 2012 человек умерли. Китайские исследователи разобрались, для кого COVID-19 смертельно опасен, а у кого болезнь пройдет легко и не нанесет серьезного вреда здоровья. Результаты они изложили в статье в журнале Chinese Journal of Epidemiology.
Ученые проанализировали свыше 70 тыс. случаев заражения. Это исследование стало наиболее крупным с начала эпидемии.
В 80,9% случаев болезнь протекает с легкими или умеренными симптомами, отмечают исследователи.
Тяжелых случаев насчитывается около 13,8%, и лишь 4,7% — критические.
В группе риска — пожилые люди. Среди них самый высокий процент смертности — 14,8%. Среди детей в возрасте до девяти лет смертей не зарегистрировано. При этом известно как минимум два случая инфицирования новорожденных — они подхватили вирус от матерей.
В возрастной группе до 39 лет уровень смертности составляет всего 0,2% и с возрастом увеличивается: у сорокалетних риск умереть от коронавируса составляет 0,4%, у пятидесятилетних — 1,3%, к 70 годам доходит до 8% и продолжает расти.
Мужчины умирают чаще женщин — 2,8% против 1,7%.
Также чаще жертвами становятся пациенты с сердечно-сосудистыми заболеваниями, диабетом, хроническими респираторными заболеваниями.
Общая смертность от вируса составила 2,3%. Это весьма скромный показатель по сравнению с атипичной пневмонией 2002-2003 годов, смертность от которой составила почти 10% при гораздо меньших масштабах заражения. Однако смертность выше, чем при сезонном гриппе: в октябре 2019 — феврале 2020 года в США от гриппа скончались 0,1% зараженных.
Почти 86% зараженных — жители Уханя либо посещали его в период эпидемии. С 23 января границы города закрыты.
Среди медработников заразились 1716 человек, пятеро скончались. 64% зараженных работали в Ухане.
Эпидемия достигла пика 24-26 января и пошла на спад, уточняют исследователи. К середине февраля уже наблюдался спад числа заражений. Специалисты предполагают, что на ситуации благотворно сказалось решение закрыть границы Уханя и ввести строгие ограничения в других пораженных районах.
Распространению вируса способствовал отток людей из Китая в связи с праздниками, считают исследователи. По мере того, как они будут возвращаться, возможна новая вспышка эпидемии.
Коронавирусы могут адаптироваться к условиям и становиться более вирулентными, предупреждают авторы работы и призывают врачей сохранять бдительность.
Ранее было установлено, что COVID-19 практически не действует на детей — к середине января не было известно ни об одном случае заражения людей младше 15 лет. Исследователи предположили, что дети менее подвержены заражению или в случае болезни меньше страдают от симптомов.
Новый коронавирус очень схож с тем, что в 2002-2003 годах вызвал вспышку атипичной пневмонии. Тогда среди более чем 8 тыс. пациентов оказалось лишь 80 лабораторно подтвержденных случаев болезни среди детей и еще у 55 были симптомы атипичной пневмонии, но анализы не проводились. Позднее было установлено, что атипичная пневмония у детей младше 12 лет протекала значительно легче, чем у взрослых, детей и подростков не было среди умерших от болезни, а случай передачи вируса от ребенка другому лицу был зафиксирован всего один.
У ученых есть два объяснения такому повороту событий и в 2002 году, и сегодня —
либо дети менее подвержены заражению, либо их организм более эффективно борется с вирусом.
Кроме того, нынешняя вспышка коронавируса началась с заражений на рынке морепродуктов, куда ходит не так уж много детей. Взрослые, зная о возможности заражения, внимательно следят за гигиеной и при появлении симптомов держатся подальше от детей, что сдерживает распространение вируса среди них.
Исследователи отмечают, что не собирали данные специально из детских больниц, поэтому данные могут быть не совсем точными. Однако если бы дети находились в группе риска по заражению коронавирусом, уже было бы известно о куда большем числе случаев.
Основные факты
- В 2017 году 2,5 миллиона детей в мире умерли в течение первого месяца жизни — приблизительно 7 000 случаев смерти новорожденных в день. При этом около 1 миллиона умерли в первый день после рождения, и почти 1 миллион — в течение следующих 6 дней.
- Дети, которые умирают в течение первых 28 дней после рождения, страдают от нарушений здоровья и болезней в сочетании с отсутствием качественной помощи при рождении или квалифицированного ухода и лечения сразу после рождения и в течение первых дней жизни.
- Причиной большинства случаев смерти среди новорожденных выступают преждевременные роды, осложнения интранатального периода (родовая асфиксия или отсутствие дыхания при рождении), инфекции и врожденные пороки.
- У женщин, получающих патронажную помощь от профессиональных акушерок, прошедших обучение и действующих в соответствии с международными стандартами, вероятность потерять ребенка снижается на 16%, а вероятность преждевременных родов — на 24%.
В 2017 году 2,5 миллионов детей в мире умерли в течение первого месяца жизни. Ежедневно умирают приблизительно 7 000 новорожденных, что составляет 47% всех случаев смерти детей в возрасте до 5 лет, по сравнению с 40% в 1990 году. Приблизительно столько же детей родились мертвыми (по данным 2015 года).
С 1990 года в мире был достигнут значительный прогресс в обеспечении выживания детей. В мировом масштабе смертность среди новорожденных уменьшилась с 5,0 миллионов случаев в 1990 году до 2,5 миллионов в 2017 году. Однако снижение смертности в неонатальный период шло с 1990 по 2017 год более медленными темпами, чем снижение постнеонатальной смертности среди детей в возрасте до 5 лет: 51% по сравнению с 62% во всем мире. В странах Африки к югу от Сахары, которые остаются регионом с наиболее высокими показателями смертности среди детей в возрасте до 5 лет, доля смертей в неонатальный период относительно низка (37%). Напротив, в Европе, где отмечается самый низкий региональный показатель смертности среди детей до 5 лет, 54% всех случаев смерти детей в возрасте до 5 лет приходится на неонатальный период.
Подавляющее большинство всех случаев смерти в неонатальный период (75%) приходится на первую неделю жизни, причем порядка 1 миллиона новорожденных умирают в течение первых 24 часов. В 2016 году причинами большинства случаев смерти среди новорожденных выступали преждевременные роды, осложнения интранатального периода (родовая асфиксия или отсутствие дыхания при рождении), инфекции и врожденные пороки. По завершении неонатального периода и в течение первых 5 лет жизни основными причинами смерти становятся пневмония, диарея, врожденные пороки и малярия. Основополагающим содействующим фактором при этом выступает неполноценное питание, из-за которого дети становятся более уязвимыми для тяжелых болезней.
Подавляющее большинство случаев смерти новорожденных приходится на страны с низким и средним уровнем дохода. Можно повысить выживаемость и укрепить здоровье новорожденных, а также избежать предотвратимых случаев мертворождения, если обеспечить высокий уровень охвата матерей и детей качественной дородовой помощью, квалифицированной помощью при рождении, помощью после рождения, а также охват помощью маленьких и больных новорожденных. Там, где успешно действуют программы патронажной акушерской помощи, обеспечиваемый акушерками патронаж может способствовать снижению числа преждевременных родов на 24%. Программы патронажной акушерской помощи представляют собой модель оказания помощи, в рамках которой акушерка или группа акушерок оказывают помощь одной и той же женщине в течение беременности, родов и в послеродовой период, при необходимости обращаясь за поддержкой к врачам. Увеличение числа родов, проходящих в медицинских учреждениях (почти 80% во всем мире), создает прекрасную возможность для обеспечения базового ухода за новорожденными, а также для выявления и ведения новорожденных, подвергающихся повышенному риску. Однако лишь немногие женщины и новорожденные остаются в медицинском учреждении в течение рекомендованных 24 часов после рождения, которые представляют собой наиболее критический период с точки зрения возникновения осложнений. Кроме того, многие новорожденные умирают дома из-за ранней выписки из больницы, трудностей с доступом к помощи и задержек с обращением за помощью. Важнейшую роль в обеспечении охвата новорожденных и их семей играют четыре рекомендуемых осмотра в целях оказания послеродовой помощи в медицинском учреждении или посредством посещений на дому.
Чтобы ускорить прогресс в отношении выживания новорожденных и укрепления их здоровья и благополучия, необходимо повысить качество помощи, а также обеспечить наличие качественных медицинских услуг для маленьких и больных новорожденных.
Всем новорожденным необходимо обеспечить следующее:
- содержание в тепле (обеспечение контакта кожа к коже между матерью и ребенком);
- гигиенический уход за пуповиной и кожей;
- раннее и исключительное грудное вскармливание;
- оценка на предмет выявления признаков серьезных проблем со здоровьем или потребностей в дополнительном уходе (например, новорожденные с низкой массой тела, больные новорожденные или дети ВИЧ-инфицированных матерей);
- профилактическое лечение (например, вакцинация с использование вакцины БЦЖ, вакцинация против гепатита B, выдача витамина k и офтальмологическая профилактика)
Семьи должны получить следующие рекомендации:
- в случае необходимости обращаться за неотложной медицинской помощью (опасные симптомы включают в себя проблемы с кормлением, снижение активности новорожденного, затрудненное дыхание, лихорадка, судороги или конвульсии либо охлаждение тела);
- зарегистрировать рождение ребенка;
- приходить с ребенком на своевременную вакцинацию в соответствии с национальным графиком.
Некоторым новорожденным в целях уменьшения опасности для здоровья требуются дополнительное внимание и уход в условиях стационара или на дому.
Дети с низкой массой тела при рождении и недоношенные дети:
- При выявлении на дому новорожденного с низкой массой тела необходимо оказать помощь его семье в поисках больницы или другого медицинского учреждения, которое сможет обеспечить ему уход.
- повышенное внимание содержанию новорожденного в тепле, включая обеспечение контакта кожа к коже, если нет веских медицинских оснований для того, чтобы отсрочить контакт с матерью;
- помощь с началом грудного вскармливания, например, помощь матери в сцеживании грудного молока для кормления ребенка из чашки или других приспособлений в зависимости от необходимости;
- особое внимание к соблюдению правил гигиены, особенно в отношении мытья рук;
- особое внимание к признакам опасности и возникновению потребности в помощи; и
- дополнительная помощь в отношении грудного вскармливания и отслеживания развития.
- Необходимо как можно скорее выявлять признаки опасности в медицинских учреждениях или на дому и направлять детей в соответствующую службу для дальнейшего определения диагноза и обеспечения ухода;
- при выявлении больного ребенка на дому необходимо оказать его семье помощь в поисках больницы или другого медицинского учреждения, которое сможет обеспечить ему уход.
- профилактическая антиретровирусная терапия (АРТ) для матерей и новорожденных в целях предупреждения оппортунистических инфекций;
- тестирование на ВИЧ и уход за грудными детьми, подвергшимися воздействию инфекции;
- консультирование и поддержка матерей в вопросах кормления грудных детей. Участковые работники здравоохранения должны быть знакомы с особыми проблемами питания детей грудного возраста. Многие ВИЧ-инфицированные новорожденные рождаются преждевременно и в большей степени подвержены инфекциям.
ВОЗ сотрудничает с министерствами здравоохранения и партнерами для достижения следующих целей: 1) укрепление помощи и инвестиции в нее, особенно в период до и после рождения и в течение первой недели жизни, так как большинство новорожденных умирают в этот период; 2) повышение качества помощи матерям и новорожденным с начала беременности до окончания всего послеродового периода, включая укрепление акушерской помощи; 3) расширение качественных услуг для маленьких и больных новорожденных, в том числе путем укрепления сестринской помощи новорожденным; 4) сокращение неравенства в соответствии с принципами всеобщего охвата услугами здравоохранения, включая удовлетворение потребностей новорожденных в гуманитарных и уязвимых ситуациях; 5) содействие вовлечению матерей, семей и общин, а также расширению их прав и возможностей в том, что касается участия в качественном уходе за новорожденными и обращения за качественным уходом; и 6) совершенствование методов оценки, более четкое отслеживание программ и укрепление подотчетности, с тем чтобы обеспечить учет каждого новорожденного и каждого случая мертворождения.
Читайте также:


