Инфекция осложнение на голеностоп
Появление в ХХ веке возможности по эндопротезированию голеностопного сустава предопределило дальнейшее развитие хирургии стопы и голеностопного сустава. Прогресс, совершенный медицинской промышленностью в производстве конструкций для имплантации и хирургического инструментария, привел к значительным позитивным изменениям в эффективности эндопротезирования голеностопного сустава, но настороженность в отношении осложнений сохраняется и в наши дни.
Ключевые слова: эндопротезирование, голеностопный сустав, осложнения, классификация, результаты
Введение. Эндопротезирование голеностопного сустава продолжает сложный путь в системе современной ортопедо-травматологической помощи со значительным запозданием по сравнению с эндопротезированием тазобедренного и коленного суставов в результате ряда характерных особенностей: малый размер сустава, высокая компрессирующая сила, падающая на него во время функционирования, потенциальная нестабильность и деформация сустава, частое наличие контрактуры мягких тканей голеностопной области объясняют техническую и клиническую значимость решения данной проблемы, а также определяют вероятность возникновения постимплантационных осложнений.
Цель исследования: анализ существующих видов осложнений при выполнении эндопротезирования голеностопного сустава с использованием эндопротезов различных поколений.
Материал и методы. Для систематизации материала по рассматриваемой проблеме нами был проведен контент-анализ отечественных и зарубежных литературных источников, посвященных эндопротезированию голеностопного сустава и связанными с этим осложнениями.
Результаты исследования. В наши дни накоплено достаточное количество результатов эндопротезирований голеностопного сустава, анализируя которые, можно констатировать то, что за 40 лет существования эндопротезирования голеностопного сустава, как метода лечения деформирующего остеоартроза голеностопного сустава (ДОА), по-прежнему сохраняется высокая ожидаемая вероятность развития осложнений.
Подробное изучение причин неудовлетворительных результатов эндопротезирования голеностопного сустава позволяет выделить следующие группы осложнений:
1. Осложнения, связанные с хирургическим вмешательством, как методом агрессивного воздействия на морфологический субстрат патологического процесса.
1.1. Некроз краев хирургического доступа и инфекция области хирургического вмешательства.
1.2. Осложнения в области контакта кости с эндопротезом.
2. Интраоперационные повреждения костей и мягкотканых образований.
3. Осложнения, специфичные для определенных поколений эндопротезов.
Ряд авторов предлагает собственные классификации осложнений, в частности, Glazebrook M. A. et al. (2009) [4] разработали собственную градацию осложнений: высокозначимые, умереннозначимые и малозначимые, при этом к числу первых они относят инфекции области хирургического вмешательства (ИОХВ) и асептическую нестабильность протеза, к умеренно значимым — технические ошибки в ходе имплантации, осадку протеза и послеоперационные переломы костных структур, а к малозначимым — интраоперационные переломы костных структур и сложности в ходе заживления послеоперационных ран.
В настоящее время частота развития ИОХВ при эндопротезировании голеностопного сустава в ведущих клиниках не превышает что сопоставимо с количеством гнойных осложнений при выполнении операций по замене тазобедренного и коленного суставов [1].
Наилучшими эндопротезами по своим конструкционным качествам общепризнанно являются модели, имеющие вкладыши, изготовленные из сверхвысокомолекулярного полиэтилена в сочетании с компонентами эндопротеза из хром-никеливых сплавов, как имеющих способность к оптимальному удержанию смазки и, следовательно, скольжению [2]. При отступлении от этой комбинации материалов и некорректной установки компонентов эндопротеза неизбежны остеолиз, смещения компонентов эндопротеза и, как следствие, неудовлетворительные результаты лечения.
Интраоперационные повреждения костей и мягкотканых образований. Распространенным осложнением операции эндопротезирования голеностопного сустава является ятрогенное повреждение анатомических важных структур стопы — нервов и сухожилий и, что чаще, — переломы лодыжек, что бывает в случаев [10]. Учитывая невозможность выполнения широкого хирургического доступа к голеностопному суставу в связи с высоким риском гнойно-некротических осложнений, оперирующий хирург вынужден манипулировать инструментами в очень узком пространстве, часто полностью закрытым резекционными блоками.
Нельзя недооценивать и значение интраоперационного ятрогенного перелома лодыжек — современная тактика предполагает прерывание эндопротезирования и выполнение стабильного остеосинтеза сломанной лодыжки, после чего будет возможным продолжение этапов эндопротезирования. При этом распространено мнение, что по мере накопления хирургом опыта операций количество данных осложнений уменьшается.
Хирургические инструменты, используемые при проведении артропластики голеностопного сустава в период использования эндопротезов первого поколения, были в определенной степени несовершенны, что вело к интраоперационным осложениям в результате работы импровизированными приемами с помощью общехирургических инструментов. Отмечено, что ортопеды того времени уделяли недостаточное внимание состоянию баланса связок голеностопного сустава, что является одним из основных требований в наше время.
Поскольку эти эндопротезы требовали обширной костной резекции и фиксации с помощью костного цемента, то оказалось невозможным не только заменять компоненты эндопротеза, но в самых тяжелых случаях даже производить артродезирование пораженного сустава [8].
Проблемы эндопротезирования голеностопного сустава, связанные с эндопротезами второго поколения. Хотя усовершенствование конструкций эндопротезов первого поколения, нашедшее место в тотальных эндопротезах второго поколения, позволило частично преодолеть трудности, что выразилось в уменьшении нагноений до [8], появились новые проблемы, связанные с несовершенством инструментария и пренебрежением принципами биомеханики при разработке конструкций эндопротеза:
Показанные нами выше осложнения, связанные с техникой имплантации протезов, послужили стимулом к дальнейшему проведению исследований, результатом которых стало появление эндопротезов следующего, третьего поколения, опыт применения которых пока что свидетельствует о благоприятных средне- и долгосрочных результатах имплантации — возможно, что исследования ближайших десяти лет продемонстрируют какие-либо присущие именно конструкциям третьего поколения недостатки и связанные с ними осложнения.
Этапы развития конструкций эндопротезов голеностопного сустава, насчитывающие к сегодняшнему дню три поколения инструментария, демонстрируют постепенное совершенствование имплантируемых конструкций, что соответствующим образом сказывается на характере осложнений и их количестве и позволяет надеяться на их значительное снижение при использовании современных имплантатов последнего, третьего поколения.
Список литературы
- Опыт эндопротезирования голеностопного сустава в российском научно-исследовательском Институте травматологии и ортопедии им. Р. Р. Вредена / Р. М. Тихилов, Н. А. Корышков, В. Г. Емельянов [и др.] // Вестн. травматологии и ортопедии им. Н. Н. Приорова. — 2009. — № 3. — С. 56.
- Buechel F. F. Ten year evaluation of cementless Buechel-Pappas meniscal bearing total ankle replacement / F. F. Buechel, F. F. Buechel, M. J. Pappas // Foot Ankle Int. — 2003. — Vol. 24. — Num. 6. — P.
- Carlsson A. Radiometric analysis of the double-coated STAR total ankle prosthesis: a year follow-up of 5 cases with rheumatoid arthritis and 5 cases with osteoarthrosis / A. Carlsson, P. Markusson, M. Sundberg // Acta Orthop. — 2005. — Vol. 76. — P.
- Glazebrook M. A. Evidence-based classification of complications in total ankle arthroplasty / M. A. Glazebrook, K. Arsenault, M. Dunbar // Foot Ankle Int. — 2009. — Vol. 30. — Num. 10. — P.
- Gill L. H. Avascular necrosis of the talus secondary to trauma, disease, drugs, and treatment / L. H. Gill // Foot Ankle Clin. — 1999. — Vol. 4. — P.
- Hintermann, B. Total ankle arthroplasty : монография / B. Hintermann. — New York, Springer, 2005. — 200 р.
- Surgeon training and complications in total ankle arthroplasty / C. L. Saltzman [et al.] // Foot Ankle Int. — 2003. — Vol. 24. — P.
- Stauffer R. N. Total ankle joint replacement / R. N. Stauffer // Arch. Surg. — 1977. — Vol. 112. — P.
- Waugh T. R. Irvine ankle arthroplasty / T. R. Waugh [et al.] // Clin. Orthop. — 1976. — Vol. 114. — P.
- Wood P. L. Total ankle replacement. The results in 200 ankles / P. L. Wood, S. Deakin // J. Bone Joint. Surg Br. — 2003. — Vol. 85. — P.
Государственная лицензия ФГБОУ ВО НГМУ Минздрава России
на образовательную деятельность:
серия ААА № 001052 (регистрационный № 1029) от 29 марта 2011 года,
выдана Федеральной службой по надзору в сфере образования и науки бессрочно
Свидетельство о государственной аккредитации ФГБОУ ВО НГМУ Минздрава России:
серия 90А01 № 0000997 (регистрационный № 935) от 31 марта 2014 года
выдано Федеральной службой по надзору в сфере образования и науки
на срок по 31 марта 2020 года
Адрес редакции: 630091, г. Новосибирск, Красный проспект, д. 52
тел./факс: (383) 229-10-82, адрес электронной почты: mos@ngmu.ru
Средство массовой информации зарегистрировано Федеральной службой по надзору в сфере связи, информационных технологий и массовых коммуникаций (Роскомнадзор) —
Свидетельство о регистрации СМИ: ПИ № ФС77-72398 от 28.02.2018.
 |
|
08.02.2016 11.01.2016 28.12.2015 Реактивный артрит - воспалительное негнойные заболевание суставов, которое развивается одновременно или после инфекции (не в суставе, а в другом участке тела). Инфекция, вызывающая развитие реактивного артрита, обычно поражает носоглотку, мочевыводящие пути и половые органы, желудочно-кишечного тракт. Обычно артрит развивается через 2-4 недель после возникновения инфекции. Чаще всего болезнь поражает людей в возрасте от 20 до 40 лет. Мужчины в девять раз чаще женщин заболевают реактивным артритом, связанным с инфекциями, передающимися половым путем (хламидиоз или гонорея), в то время как при пищевых отравлениях реактивный артрит одинаково часто встречается у мужчин и у женщин. Причины реактивного артрита
Чаще всего реактивный артрит связан с микроорганизмами, называемыми хламидиями. Обычно хладимии передаются при половых контактах. Часто инфекция не имеет никаких симптомов, а самые частые симптомы (если они присутствуют) - боли или неприятные ощущения при мочеиспускании и выделения из полового члена или влагалища. Кроме этого, реактивный артрит могут вызывать бактерии, поражающие желудочно-кишечный тракт: сальмонеллы, шигеллы, иерсинии и кампилобактерии. Симптомами поражения желудочно-кишечного тракта являются нарушение стула (жидкий стул). Инфицирование происходит из-за приёма неправильно приготовленной пищи, при контакте с инфицированными людьми или фекалиями (микроорганизма должен попасть в желудочно-кишечный тракт). Реактивный артрит развивается далеко не у всех людей после перенесённой инфекции. Причины такой избирательности неясны. Показано, что чаще болезнь развивается у людей, имеющих ген - HLA B 27. Симптомы реактивного артрита Проявления реактивного артрита могут быть разнообразными. Как правило за 1-4 недели до появления суставных изменений перенес ОРЗ, кишечное расстройство или было учащенное и болезненное мочеиспускание. Три классических симптома реактивного артрита: воспаление суставов (артрит - боли в суставах, их покраснение, отёк, суставы горячие, подвижность ограничены), воспаление глаз (конъюнктивит - покраснение глаз, чувство жжения в глазах, слезотечение) и воспаление мочевыводящих путей (уретрит - боль, жжение или рези при мочеиспускании; простатит - боли или неприятные ощущения в промежности, неприятные ощущения при мочеиспускании и при дефекации, во время которой могут отмечаться незначительные выделения из мочеиспускательного канала, цистит - частое мочеиспускание, непреодолимые позывы и ощущение жжения или болезненность в нижней части живота во время мочеиспускания, частое мочеиспускание ночью). Кроме того, на коже ладоней рук и/или подошв ног могут образовываться крошечные, заполненные жидкостью пузырьки, которые иногда наполняются кровью. Пораженная кожа может шелушиться и напоминать псориаз. В ротовой полости могут образоваться изъязвления на твердом, мягком небе, языке. Они могут быть не замечены пациентом, так как часто безболезненны. В большинстве случаев симптомы конъюнктивита и уретрита выражены очень слабо и воспалены лишь 1-2 сустава. У некоторых пациентов, однако, реактивным артрит может быть острым и тяжёлым, ограничивать их физическую активность. Диагностические признаки:
Лечение реактивного артрита должно быть индивидуальным и в условиях стационара, так как развитие его может быть связано с различными инфекциями. Целью терапии является устранение инфекции, излечение или устранение прогрессирования болезни. Если сохраняются признаки активной инфекции, то оправдано назначение антибиотиков (выбор антибактериальных средств определяется возбудителем инфекции), чтобы устранить бактерии и убрать первопричину воспаления. Нестероидные противовоспалительные препараты уменьшают боль и воспаление суставов. При тяжёлом воспалении суставов иногда выполняют инъекции глюкокортикостероидов непосредственно в воспаленный сустав. Во время активного воспаления сустав следует избегать нагрузок. Однако после купирования воспаления рекомендовано постепенное восстановление физической активности. Прогноз В большинстве случаев прогноз реактивного артрита благоприятен, полное выздоровление в течение 6-12 месяцев наблюдается у 80 % пациентов. Лишь у небольшого процента пациентов симптомы могут вернуться или состояние может носить хронический характер.
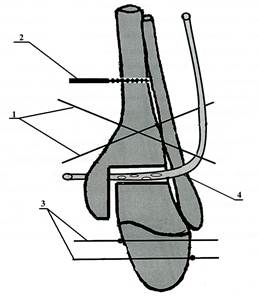
Не вызывает сомнения тот факт, что необходимым элементом излечения гнойно-некротического процесса является активное дренирование воспаленного очага. Дренирование голеностопного сустава в связи с особенностями его анатомического строения осуществить практически невозможно, лишь при астрагалэктомии создаются хорошие условия для дренирования сустава. Особенностью предлагаемой нами медицинской технологии оперативного лечения гнойных артритов голеностопного сустава является искусственное создание полости в суставе и активная ее санация, с последующей компрессией суставных поверхностей таранной и большеберцовых костей в аппарате внешней фиксации. Цель исследования. Разработка и клиническая апробация новой технологии лечения гнойных артритов с формированием костного анкилоза голеностопного сустава. Материалы и методы Клиническую группу наблюдения составили 22 пациента с последствиями травм голеностопного сустава, осложнившихся воспалительным процессом, которые в период с 2010 по 2016 год проходили стационарное лечение в отделении гнойной хирургии НИИТОН. Среди пациентов было 18 мужчин и 4 женщины в возрасте от 28 до 62 лет. В предоперационном периоде проводили клинический осмотр больного, оценивали степень вовлечения в воспалительный процесс мягких тканей, проведена лабораторная диагностика (общий анализ крови, биохимия крови и коагулограмма), рентгенография пораженного голеностопного сустава для определения степени разрушения костных структур. Для уточнения пространственного положения костных структур, формирующих голеностопный сустав, оценки степени вовлечения в воспалительный процесс таранной и большеберцовых костей, выявления гнойных полостей обязательна компьютерная томография. При наличии свищевого хода проводится контрастное исследование. Для определения чувствительности патогенной микрофлоры к антибиотикам и проведения рациональной антибактериальной терапии в послеоперационном периоде проводится бактериологическое исследование отделяемого свищевого отверстия (при отсутствии последнего производится пункция голеностопного сустава). Техника оперативного вмешательства Оперативное вмешательство при гнойных артритах голеностопного сустава осуществляли следующим образом. Больного укладывали на спину на ортопедический стол, операцию выполняли под проводниковой или внутривенной анестезией. После обработки операционного поля, через свищевое отверстие прокрашивали зону гнойно-некротического очага голеностопного сустава раствором бриллиантовой зелени и выполняли доступ к голеностопному суставу. Для обнажения голеностопного сустава использовали передний доступ, из этого разреза хорошо обнажаются межберцовый синдесмоз, передняя поверхность большеберцовой кости, шейка таранной кости и вся суставная щель голеностопного сустава. Если свищевое отверстие располагается в проекции разреза, его иссекают в момент доступа к суставу, если свищевое отверстие располагается вне проекции разреза, то оно иссекается отдельным разрезом на всю глубину поражения мягких тканей. После вскрытия полости сустава осуществляли хирургическую обработку гнойно-некротического очага с некрсеквестроэктомией и резекцией большеберцовой и таранной костей в пределах здоровой костной ткани, после чего производили наложение аппарата Илизарова, как правило, состоящего из трёх внешних опор. На рисунке 1 представлена схема оперативного вмешательства. Для формирования проксимальной базовой опоры аппарата внешней фиксации через дистальные метаэпифизы большеберцовой и малоберцовой костей перекрёстно проводили две спицы 1 и закрепляли их в первой кольцевой опоре, через диафиз большеберцовой кости - чрескостный стержень 2 и фиксировали его во второй кольцевой опоре. Для формирования дистальной базовой опоры аппарата внешней фиксации, через пяточную и плюсневые кости во встречном направлении – проводили спицы с упорными площадками 3 и фиксировали их в третьей кольцевой опоре. Дистракцией в зоне резекции большеберцовой и таранной костей, искусственно одномоментно создавали полость в голеностопном суставе. В последнюю через дополнительные проколы, выполненные в проекции наружной и внутренней лодыжек, в мягких тканях помещали перфорированную полихлорвиниловую трубку 4, закрепляли её на коже с помощью узловых швов. Производили сближение опилов большеберцовой и таранной костей до размеров дренажной трубки (рис. 1).
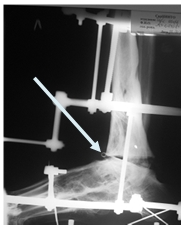
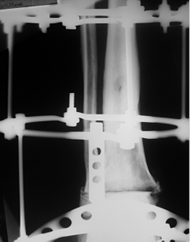
Рис. 1. Схема оперативного вмешательства при лечении гнойных артритов голеностопного сустава Рану зашивали узловыми швами. Санацию созданной полости через дренажную трубку на операционном столе осуществляли антисептическими растворами в течение 10-15 минут. Объем жидкости до 1-2 литров. В течение 7-10 дней после оперативного вмешательства проводили антибактериальную терапию, выбор препаратов зависел от результатов, полученных при бактериологическом исследовании патогенных микроорганизмов на чувствительность к антибиотикам. В послеоперационном периоде осуществляли санацию гнойно-некротического очага путём постоянного дренирования сформированной полости растворами антисептиков в течение 10-14 дней. Для промывания полости использовали 0,5% водный раствор хлоргексидина или 5% водный раствор арговита. Дважды в течение суток дренажную трубку перекрывали и в полость сустава вводили на 20-30 минут 10% раствор бетадина или раствор антибиотика. Каждые 3 дня проводили бактериологический контроль путем взятия промывочной жидкости на бактериологический посев. При получении 3-кратных стерильных посевов перфорированную трубку удаляли. После удаления дренажной трубки осуществляли постепенное сближение большеберцовой и таранной костей в аппарате внешней фиксации. Аппарат внешней фиксации переводили в режим устойчивой стабилизации с возможностью обеспечения опоры на поврежденную конечность. Фиксацию в аппарате продолжали до формирования рентгенологической картины костного анкилоза в голеностопном суставе. Показаниями для завершения фиксации в чрескостном аппарате являются рентгенологические признаки формирования костного блока, отсутствие подвижности в области сустава и боли при клинической пробе. Сроки снятия аппарата определяли индивидуально в зависимости от рентгенологической динамики формирования костного регенерата [5]. Результаты исследования и их обсуждение Предлагаемая технология лечения гнойных остеартритов голеностопного сустава с исходом в артродез применена у 22 пациентов. Во всех случаях использования способа удалось добиться стойкой ремиссии воспалительного процесса и формирования прочного костного анкилоза в голеностопном суставе. Сроки нахождения пациента в стационаре в связи с необходимостью длительной санации гнойно-некротического очага составили 14-16 дней. Со 2-х суток оперированные больные мобильны, способны к самостоятельному передвижению и обслуживанию. После удаления дренажной трубки и компрессии в аппарате внешней фиксации пациентам разрешалось передвижение на костылях с умеренной нагрузкой на оперированную конечность. Сроки фиксации в аппарате колебались: 16-20 недель. После демонтажа аппарата больные передвигались в течение 4 недель с помощью костылей, постепенно увеличивая нагрузку на оперированную конечность, до полной к концу месяца. Основная экономическая эффективность технологии базируется на отсутствии рецидивов воспаления голеностопного сустава в течение 5 лет, а вследствие этого отсутствует необходимость повторного стационарного лечения. В процессе лечения у 2 пациентов отмечен краевой некроз в области послеоперационной раны, что было связано с дефицитом мягких тканей, вовлеченных в воспалительный процесс с заживлением вторичным натяжением. При использовании предложенной технологии мы в 3 случаях наблюдали поверхностное воспаление мягких тканей в зоне введенных спиц; профилактикой данных осложнений является рациональный выбор места введения чрескостных элементов или использование титановых спиц с биокерамическим покрытием [6]. Для иллюстрации методики приводим клинический пример лечения длительно протекающего, рецидивирующего воспалительного процесса в области голеностопного сустава, развившегося как осложнение открытого перелома лодыжек голени. Рис. 2. Рентгенография голеностопного сустава больного А.: А - после установки дренажной трубки в полость сустава; Б – после удаления дренажа и компрессии опилов таранной и большеберцовых костей
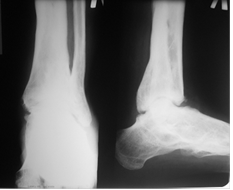
Через 3,5 месяца на контрольной рентгенограмме было отмечено формирование костного анкилоза в области суставных поверхности таранной и большеберцовых костей (рис. 3). Рис. 3. Рентгенография голеностопного сустава больного А. через 5 месяцев после оперативного вмешательства Аппарат демонтировали. Больной был адаптирован к ходьбе при помощи костылей с постепенным увеличением нагрузки на левую стопу. Через 5 месяцев больной начал передвигаться без дополнительной опоры. Болевой синдром отсутствовал. Рецидива воспаления не было отмечено в течение 5 лет. Заключение. Предложенная технология лечения гнойных артритов голеностопного сустава показала свою высокую эффективность в клинической практике в связи с отсутствием рецидивов воспаления у пролеченных пациентов на протяжении 5 и более лет. Методика обеспечивает купирование воспалительного процесса за счет формирования оптимальных условий для санации септического очага путем создания искусственной полости сустава и обеспечивает оптимальные условия для формирования костного анкилоза, в области голеностопного сустава обеспечивая управляемую компрессию в аппарате внешней фиксации. Необходимо отметить, что использование нашей методики в клинической практике не требует дополнительных экономических затрат, для ее выполнения применяются стандартные детали аппарата внешней фиксации и общедоступные медицинские расходные материалы. Высокая клиническая эффективность, простота и доступность разработанной нами технологии позволяет рекомендовать ее использование не только в профильных НИИ, но и травматологами городских, областных, краевых, республиканских больниц. Артродез – операция на голеностопе по сращению поверхностей сустава в правильном положении. Процедура направлена на придание прочности за счет блокирования подвижности. Кости жестко соединяются для полного обездвиживания и скрепляются металлическими фиксаторами. Используются специальные винты, спицы, штифты. В результате суставные поверхности срастаются друг с другом под заданным углом – сочленение становится полностью неподвижным, уходит сильная боль, решается проблема нестабильности стопы.
Операцию по артродезу голеностопного сустава проводят двумя способами:
Показания к операцииАртродезирование голеностопного сустава назначают при обнаружении следующих патологий:
С помощью оперативного вмешательства устраняется стойкий болевой синдром, восстанавливается двигательная функция после продолжительного ограничения. ПротивопоказанияАртродез голеностопного сустава не рекомендуется в следующих ситуациях:
Виды артродезирования
ПодготовкаПеред операцией пациенту назначают прохождение диагностических мероприятий:
За неделю до хирургического вмешательства временно прекращают принимать препараты для разжижения крови. Ужин накануне должен быть за 6-8 часов до операции. Ход хирургического вмешательстваВ соответствии с традиционной методикой артродез голеностопного сустава выполняют под общим наркозом открытым способом. Процедура длится 2-3 часа.
При сильной деформации прибегают к остеотомии малой берцовой кости. Потери костной ткани восполняют трансплантатами – биологическим материалом, который берут у пациента. Если применяются системы наружной фиксации (аппарат Илизарова), гипсование не требуется. При использовании внутренних имплантатов из металла на конечность накладывают гипс. Скорость сращения костей зависит от индивидуальных особенностей пациента. Полное сращение происходит через 3-6 месяцев. Артроскопический артродез выполняется с помощью артроскопа через небольшие разрезы. Метод характеризуется малой травматизацией тканей, быстрым периодом реабилитации, сниженными рисками осложнений. Хирургическое вмешательство выполняют под спиральной анестезией или общим наркозом. Хирург удаляет гиалиновый хрящ и суставные части. Стопу ставят в нейтральное положение и фиксируют винтами. Первый винт соединяет таранную и большеберцовую кость, второй – таранную и малоберцовую кость. После операции на разрезы накладывают швы, раны закрывают повязками, обеспечивают обездвиживание. РеабилитацияПосле артродеза голеностопа, начиная с первых суток, назначают занятия ЛФК. Упражнения препятствуют атрофии мышечной массы, являются профилактикой тромбообразования, исключают застой в легких. При длительном обездвиживании и малой активности пациента результаты будут плачевными. В первое время ЛФК заключается в дыхательной гимнастике. Также больной выполняет изометрические упражнения, которые способствуют укреплению бедренных и голенных мышц. Занятия проводятся под контролем специалиста. Со временем нагрузка увеличивается, добавляются новые упражнения. Во время реабилитации назначают медикаментозное лечение:
Начиная со вторых суток, пациенту разрешено занимать вертикальное положение. Ходить можно с опорой на костыли, нагрузка на поврежденную поверхность не допускается. Только при появлении первых признаков сращения костей (примерно через 6 недель) возможна осевая нагрузка на ногу. Нормально ходить человек сможет спустя 4-6 месяцев после операции. Через 6-12 месяцев назначают снятие металлических конструкций. Внутренние фиксаторы не требуют извлечения. Полное восстановление происходит через 15-18 месяцев. Чтобы ускорить заживление тканей назначают физиотерапевтические процедуры: УВЧ, электрофорез, магнитотерапию, лазеротерапию. Возможные осложненияПосле артродезирования голеностопа могут возникнуть гематомы, инфекционные осложнения, флеботромбоз, тромбоэмболия, некроз окружающих тканей, нарушение чувствительности. Последствия после стандартной операции возникают чаще, чем после артроскопических операций. Сравнительная таблица негативных реакций после артродеза и артроскопии в течение первых 3 недель: Читайте также:
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу. Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Copyright © Иммунитет и инфекции
|