Инфекционный мононуклеоз освобождение от физкультуры
Несмотря на то, что эта болезнь даже не имеет специфического лечения, родителям следует продолжать следить за здоровьем ребенка, недавно переболевшего мононуклеозом. Рассказываем, какого режима нужно придерживаться и как правильно питаться после болезни.
28 февраля 2016 · Текст: Ирина Ломанова · Фото: GettyImages


Можно ли повторно заболеть мононуклеозом
Нет. Однажды справившись с инфекцией, снова заболеть этим недугом ребенок не сможет. Однако даже если больной выздоровел, необходимо пристально следить за его состоянием. Почему? Потому что мононуклеоз опасен своими возможными последствиями.
последствия мононуклеоза у ребенка
Дело в том, что вирус Эпштейна-Барр имеет онкогенную природу. Иными словами, он может стимулировать возникновение онкологического заболевания. А потому даже после того как симптомы мононуклеоза сошли на нет, необходимо проводить исследования крови. Если атипичные клетки в ее составе остаются, значит, инфекция жива. Поэтому желательно, чтобы в течение полугода ребенок состоял на учете у врача-инфекциониста или врача-гематолога и проходил регулярное обследование.
Есть и другая причина, заставляющая проявлять повышенную бдительность. Мононуклеоз поражает лимфатическую систему организма. А она является важной частью иммунитета. Поэтому на фоне основной болезни дети оказываются восприимчивыми к бактериальным инфекциям. Каковы частые последствия мононуклеоза у ребенка? Это ангина, пневмония, отит. Иммунитет восстанавливается не быстро, в среднем в течение года, а потому именно на этот период врачи рекомендуют придерживаться особого режима.
Особый режим
Даже после полного выздоровления у ребенка в течение года может сохраняться слабость, быстрая утомляемость. Сократите физическую нагрузку, активные занятия физкультурой в школе и занятия в спортивных секциях ребенку противопоказаны.
В течение года после болезни нужно отказаться от резкой смены климата, поездка в середине зимы на морской курорт может стать стрессом для иммунной системы. Следите, чтобы ребенок не переохлаждался и не перегревался (поэтому загорать также нельзя). Врачи рекомендуют также приостановить плановые прививки.
Ребенку нужно больше времени для сна, показаны неспешные прогулки на свежем воздухе и легкое сбалансированное питание.

Диета после мононуклеоза
Большое значение для восстановления иммунитета имеет диета. Малыш может отказываться от еды, жаловаться на плохой аппетит. Давайте еду ребенку 6-7 раз в день небольшими порциями. Так организм не будет тратить слишком много энергии на переваривание пищи. В течение полугода после болезни необходимо соблюдать специальный режим питания.
Что нельзя есть после мононуклеоза:
- жареные, жирные и копченые блюда;
- сладкие газированные напитки;
- колбасу, сосиски, чипсы и другие канцерогенные продукты;
- белый хлеб, макароны (любые рафинированные углеводы);
- чеснок, лук, щавель, редис, репу, горох, фасоль, мороженое (нарушают микрофлору кишечника);
- большое количество сладостей. Сахар подавляет активность лейкоцитов крови, а ведь именно они выполняют главную роль в борьбе с вирусом.
- большое количество сливочного масла, сметаны, сыров. Эти продукты увеличивают нагрузку на систему пищеварения, что мешает восстановлению организма.
Что рекомендуется после мононуклеоза:
- овощные супы, свежие овощи и фрукты;
- молочные продукты;
- нежирную говядину, рыбу, птицу, яйца, бобовые. Количество белковой пищи нужно увеличить, эти продукты ускорят процесс реабилитации. Однако употреблять их нужно не в жареном, а в отварном виде. К каждой порции белков следует добавлять овощи.
- блюда из цельного зерна (например, кашу и выпечку);
- травяной чай (например, настой зверобоя, ромашки). Он способствует выводу токсинов из организма.
- антиоксиданты: спаржу, цитрусовые, ягоды шиповника, яйца, орехи, рыбий жир, томаты, черную и красную смородину, черноплодную рябину, морковь. Антиоксиданты не позволяют клеткам разрушаться, препятствуя развитию онкозаболеваний. А мы теперь уже знаем, что мононуклеоз - болезнь онкогенная.
Инфекционный мононуклеоз, он же - болезнь Филатова, железистая лихорадка, моноцитарная ангина, болезнь Пфейфера. Представляет собой острую форму Эбштейн-Барр вирусной инфекции (ЭБВИ или ВЭБ – вирус Эпштейна-Барр), характеризующуюся лихорадкой, генирализованной лимфаденопатией, тонзиллитом, гепатоспленомегалией (увеличение печени и селезёнки), а также специфическими изменениями в гемограмме.
Инфекционный мононуклеоз впервые был обнаружен в 1885г Н.Ф.Филатовым, он заметил лихорадочное заболевание, сопровождающееся увеличением большинства лимфоузлов. 1909-1929г – Бернс, Тайди, Шварц и другие описывали изменения в гемограмме при этом заболевании. 1964г – Эпштейн и Барр выделили из клеток лимфомы один из возбудителей семейства герпесвирусов, этот же вирус выделили при инфекционном мононуклеозе.
Вирус Эпштейна-Барр
В результате пришли к выводу, что этот вирус (вирус Эпштейна-Барр) в зависимости от формы течения даёт различные заболевания:
- острый или хронический мононуклеоз,
- злокачественные опухоли (лимфома Брекита, назофарингеальная карцинома, лимфогранулематоз),
- запуск аутоиммунных заболеваний (рассматривают причастность вируса к красной волчанке и саркоидозу),
- СХУ (синдром хронической усталости).
Вирус Эпштейна-Барр – ДНК содержащий вирус, капсула которого окружена липидной оболочкой. Относится к группе Y-герпесвирусов (вирус герпеса человека 4 типа) и имеет антигенные компоненты, общие с другими вирусами из семейства герпесвирусов (Herpesviridae). ВЭБ обладает тропностью (выборочное повреждение) к В-лимфацитам, в этом и особенность возбудителя, т.к он размножается в клетках иммунной системы, заставляя эти клетки клонировать свою, вирусную ДНК, что в последствии ведёт к вторичному иммунодефициту! Также тропность ВЭБ есть к некоторым тканям – к лимфоидной и ретикулярной, этим объясняется генерализованный лимфаденит и гепатоспленомегалия (увеличение печени и слезёнки). Возможно, что особенности строения и наличие тропности к клеткам иммунной системы обуславливают длительную персистенцию и создают риск озлокачествления заражённых клеток.
Во внешней среде не устойчив, чувствителен к высокой температуре (более 60?С) и дезинфектантам, но сохраняется при замораживании и высушивании.
Распространённость повсеместная. Подъём заболеваемости наблюдается чаще в весеннюю и осеннюю сезонность. Периодичность эпидемических подъёмов регистрируется каждые 7 лет.
Причины заражения инфекционным мононуклеозом
Возрастные особенности заражения: чаще болеют дети 1-5 лет. До года не болеют из-за наличия пассивного иммунитета, который создаётся за счёт иммуноглобулинов, перешедших от матери трансплацентарно (через плаценту во время беременности). Взрослые не болеют, т.к 80-100% уже иммунизированы, т.е либо переболели, либо болеют в стертой клинической форме.
Источник заражения – больные люди с различной клинической симптоматикой (даже со стёртой), выделение возбудителя может сохранять длительность до 18 месяцев.
- воздушно-капельный (из-за неустойчивости возбудителя этот путь имеет место быть при тесном контакте),
- контактно-бытовой (заражение предметов обихода слюной больного),
- парентеральный (переливание крови, трансплантационный – при пересадке органов),
- трансплацентарный (внутриутробное заражение, от матери к ребёнку)
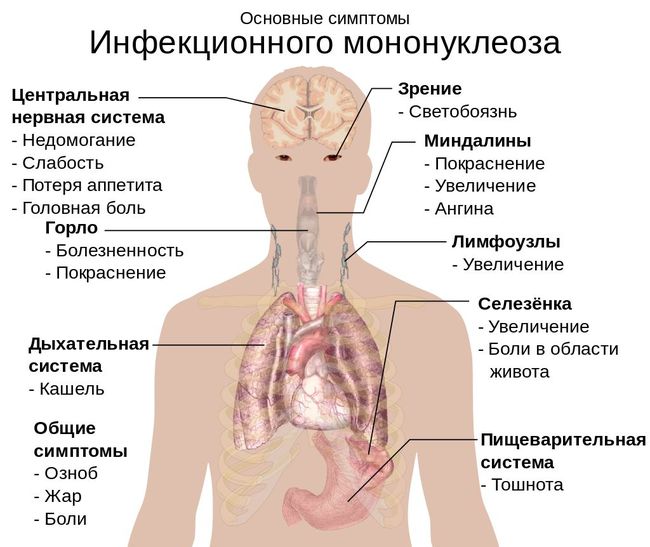
Симптомы инфекционного мононуклеоза
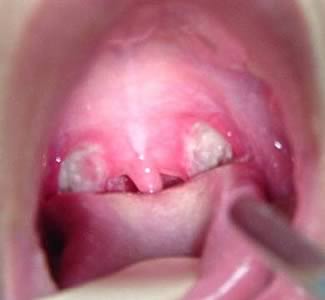

Период заражения и симптомы можно разделить на несколько периодов:
2. Лимфогенный занос вируса в регионарные лимфоузлы, проявляется увеличением некоторых групп лимфоузлов (на 2-4 день и держется до 3-6 недель), вблизи которых было первичное заражение (воздушно-капельное заражение – шейные/ подчелюстные и затылочные лимфоузлы, половое – паховые). Лимфоузлы увеличены 1-5 см в диаметре, безболезненны, не спаяны между собой, расположены в виде цепочки – особенно это заметно при повороте головы. Лимфаденит сопровождается интоксикацией и лихорадкой до 39-40 С (появляется одновременно с увеличением лимфоузлов и держится до 2-3 недель).
3. Распространение вируса по лимфотическим и кровеносным сосудам будет сопровождаться генерализованной лимфаденопатией и гепатоспленомегалией – появление на 3-5 день. Это связано с распространением заражённых клеток, их гибелью, и как следствие этого, выход вируса из погибших клеток с последующим заражением новых, а текже дальнейшим заражением органов и тканей. Поражение лимфоузлов, а также печени и селезёнки, связаны с тропностью вируса к этим тканям. Как следствие этого, могут присоединиться и другие симптомы:
желтушность кожи и склер,
высыпания различного характера (полиморфная экзантема),
потемнение мочи и осветление кала.
4. Имунный ответ: в качестве линий первой защиты выступают интерфероны, макрофаги. После, им в помощь, активируются Т-лимфоциты – они лизируют (поглощают и переваривают) заражённые В-лимфоциты, в том числе и там, где они оседают в тканях, а вышедшие из этих клеток вирусы образуют с антителами ЦИК (циркулирующие иммунные комплексы), которые очень агрессивны для тканей – этим объясняют участие в формировании аутоиммунных реакций и риском возникновения волчанки, сахарного диабета и т.д, формирование вторичного ИДС (иммунодефицитного состояния) – из-за повреждения В-лимфоцитов, т.к они являются родоначальниками IgG и M, как следствие этого заражения нет их синтеза, а также из-за истощения Т-лимфоцитов и усиленного их апоптоза (запрограммированная гибель).
5. Развитие бактериальных осложнений формируется на фоне ИДС, из-за активации нашей бактериальной микрофлоры или присоединения чужеродной. В результате развиваются ангина, тонзиллит, аденоидит. Эти симпомы развиваются к 7 дню от начала возникновения интоксикации.
6. Стадия выздоровления или в случае тяжёлого ИДС – хронический мононуклеоз. После выздоровления формируется стойкий иммунитет, а при возникновении хронического течения – множественные бактериальные осложнения с сопутствующим астеновегетативным и катаральным синдромом.
Диагностика инфекционного мононуклеоза
1. Вирусологический (выделение возбудителя из слюны, мазков ротоглотки, крови и ликвора), результаты приходят через 2-3 недели
2. Генетический – ПЦР (полимеразная цепная реакция) – обнаружение ДНК вируса
3. Серологический: реакция гетерогемагглютинации (не используется, т.к является низкоспецифичным и малоинформативным) и ИФА (иммуноферментный анализ) – наиболее используемый, т.к позволяет определить специфичные IgG и M именно к вирусу Эпштейна-Барр, даже при их небольшом количестве, что позволяет определить стадию заболевания (острую или хроническую)
4. Иммунологическое обследование (иммунограмма):
Т-лимфоцитов (CD8, CD16, IgG/M/A) и ЦИК – это говорит об иммунном ответе и хорошей компенсации;
CD3, CD4/CD8
5. Метод концентрации лейкоцитов позволяет определить наличие атипичных мононуклеаров и гетерофильных антител, которые выделяются мононуклеарами. Обнаружение этих атипичных клеток может быть зарегестрировано ещё в инкубационном периоде.
6. Биохимические методы: будут указывать на декомпенсацию со стороны органов и систем:?прямого билирубина, АЛТ и АСТ, тимоловой пробы, трансаминаз и ЩФ.
7. Гематологическое исследование
Лечение инфекционного мононуклеоза
1. Этиотропное лечение (против возбудителя): изопринозин, арбидол, валцикловир, ацикловир
2. Патоненетическое (блокирует механизм действия возбудителя): иммуномодуляторы (интерферон, виферон, тимолин, тимоген, ИРС-19 и др) и иммуностимуляторы (циклоферон) – но назначение под контролем иммунограммы, т.к при этом заболевании очень высок риск развития аутоиммунных заболеваний, которые могут быть скомпроментированы этими препаратами,
3. Антибиотикотерапия при присоединении вторичной бактериальной микрофлоры, чаще назначаются широкоспекторные антибиотики из группы цефалоспоринов до выявления чувствительности возбудителя к антибиотику, а после уже более узкая направленность.
4. Симптоматическая терапия: жаропонижающие, местные антисептические и др, т.е в зависимости от доминирующей симптоматики.
Реабилитация
Диспансерное наблюдение в течении 6 месяцев и более с участием педиатра, инфекциониста, специалистов узких направлений (ЛОР, кардиолог, иммунолог, гематолог, онколог), с применением дополнительных клинико-лабораторных исследований (приведены в разделе диагностика + ЭЭГ, ЭКГ, МРТ и т.д). Также освобождение от физической культуры, ограждение от эмоциональных стрессов – соблюдение охранного режима около 6-7 месяцев. Следует всегда оставаться на чеку, т.к любая компрометация может вызвать запуск аутоиммунных реакций.
Осложнения инфекционного мононуклеоза
Гематологические: аутоиммунная гемолитическая анемия, тромбоцитопения, гранулоцитопения; возможен разрыв селезёнки.
Неврологические: энцефалит, паралич черепных нервов, менингоэнцефалит, полиневрит. ЖКТ: развитие сахарного диабета 1 типа, поражение печени.
Органы дыхания: пневмония, обструкция дыхательных путей.
Сердце и сосуды: системный васкулит, перикардит и миокардит.
Профилактика инфекционного мононуклеоза
Соблюдение гигиены. Изоляция больного на 3-4 недели с учётом клинико-лабораторных данных. Также использование диагностических мероприятий до и во время беременности. Специфической профилактики не разработано.


Слово – нашему эксперту, старшему научному сотруднику Центрального научно-исследовательского института эпидемиологии, врачу-инфекционисту высшей категории, кандидату медицинских наук Василию Шахгильдяну.
Мнение. Распознать инфекционный мононуклеоз очень сложно.
На самом деле. Это не совсем так. Хотя стертых форм этой болезни, возбудитель которой вирус Эпштейна–Барр (ВЭБ) относится к семейству герпесвирусов, действительно значительно больше, особенно в детском возрасте. У детей инфицирование ВЭБ часто не проявляется клинически.
Заражение вирусом в юношеском возрасте в 75% случаев приводит к развитию инфекционного мононуклеоза. Наиболее тяжелое течение острой ВЭБ-инфекции наблюдается у лиц старше 25 лет. Для болезни характерны повышение температуры до 38–39 °C, общее недомогание, боль в горле, выраженное увеличение передних и боковых шейных, реже заднешейных и затылочных лимфоузлов, признаки тонзиллита или фарингита с яркой гиперемией (покраснением) слизистой оболочки мягкого неба, отеком небных и глоточных миндалин, при котором возникают характерное затруднение дыхания, гнусавость голоса. Возможно также наличие длительно сохраняющегося налета на миндалинах, увеличение печени и селезенки, развитие отечности мягких тканей вокруг шейных лимфоузлов, что приводит к одутловатости лица.
Однако столь острые проявления бывают лишь у 20–30% заболевших мононуклеозом, который врачи нередко ошибочно принимают за фолликулярную ангину и начинают лечить антибиотиками.
Мнение. Инфекционный мононуклеоз – заразное заболевание.
Инфицирование ВЭБ может произойти с первых месяцев жизни, но инфекционный мононуклеоз наиболее часто регистрируется у детей 3 –14 лет, подростков и взрослых до 30 лет. Пик частоты инфекционного мононуклеоза приходится на возраст 14–18 лет.
Совет. Запретить подросткам целоваться, конечно, невозможно. И оградить малышей от заражения вирусом через игрушки в детском саду сложно. Но ограничить тесный контакт с болеющим взрослым или ребенком необходимо. Специалисты не перестают повторять: соблюдайте бытовую культуру!
Мнение. Инфекционный мононуклеоз опасен.
На самом деле. Инфекционный мононуклеоз – доброкачественное заболевание, которое чаще всего проходит и без лечения. Но иногда мононуклеоз может привести к выраженной ангине, напоминающей стрептококковую, клинически выраженному гепатиту, значительному увеличению размеров селезенки. Иные осложнения мононуклеоза редки, но возможны. Среди них: пневмония, миокардит, поражение нервной системы (энцефалит, менингит, миелит).
И, наконец, очень важно отличить мононуклеоз от так называемого мононуклеозоподобного синдрома, который возможен при других, более серьезных и опасных заболеваниях: острой ВИЧ-инфекции, острой цитомегаловирусной инфекции, фолликулярной ангине, дифтерии, дебюте острого лейкоза.
Совет. При подозрении на наличие у вас или вашего ребенка мононуклеоза необходимо пройти всестороннее обследование, которое, помимо упомянутых анализов крови, должно в себя включать обязательный осмотр лор-врачом, повторные клинический и биохимический анализы крови, УЗИ органов брюшной полости.
Мнение. При лечении мононуклеоза без антибиотиков не обойтись.
На самом деле. Как и при других вирусных заболеваниях, применение антибиотиков при инфекционном мононуклеозе не показано (за исключением тех случаев, когда у пациента развилось бактериальное осложнение). Антибиотики снижают иммунитет, тем самым лишь утяжеляя течение заболевания.
При мононуклеозе нет смысла и в приеме иммуномодуляторов и индукторов интерферона, которые сплошь и рядом назначают больным инфекционным мононуклеозом педиатры и терапевты. Эффективность этих небезобидных (особенно для детей) средств не доказана.
Совет. В большинстве случаев инфекционный мононуклеоз не требует лечения. Однако при тяжелом течении заболевания есть смысл начать прием противогерпетических препаратов (ацикловира и его аналогов) в максимально возможных высоких дозах. Лечение следует продолжать не менее двух недель.
Мнение. После мононуклеоза полгода нельзя делать операции и прививки.
На самом деле. Из-за астенического синдрома (слабости. – Ред.), который нередко возникает после перенесенной болезни, а также возможного поражения печени, нарушений в иммунной системе целесообразно в течение трех месяцев после перенесенного инфекционного мононуклеоза ограничить физические нагрузки, по возможности перенести на более поздний срок плановые операции и прививки.


Всё началось прошлым летом. Наш восьмилетний старший сын читал вслух. Я обратила внимание на то, что его голос звучал как-то глухо и непривычно. Я даже спросила, не болит ли у него горло. Оно не болело. Но к вечеру поднялась температура. Градусник показал безрадостные 39,8. Жаропонижающее подействовало, но, как оказалось, ненадолго.

Симптомы мононуклеоза. Фото - фотобанк Лори
Спустя всего лишь три часа, ночью, я, зайдя в детскую, ощутила под ладонью ставший опять невыносимо горячим лоб. На следующее утро сын чувствовал себя ещё хуже, шея его не то чтобы опухла, а как-то раздулась, стала похожей на шею тяжелоатлета, поскольку сравнялась в диаметре с головой. Красное горло и общее недомогание дополняли картину. Оставив младших детей на попечение бабушек, мы срочно вернулись с дачи в город.
Пока ехали, ребёнок покрылся мелкой ярко-красной сыпью. Моя подруга, узнавшая о состоянии сына, сказала:
- Не хочу тебя пугать, но это очень похоже на мононуклеоз.
Тот же диагноз предварительно поставил и врач детской неотложки. Подтвердили предположения и результаты анализов.
Дальше были пять дней сильнейшего жара, с которым не справлялись жаропонижающие, слабость и долгое лечение. Наконец через несколько месяцев мы услышали от инфекциониста долгожданные слова о том, что всё позади, пострадавшие печень и селезёнка пришли в норму и можно жить обычной жизнью, разве что стараться, чтобы ребёнок поменьше находился на солнце.
Общаясь с другими мамами, я поняла, что о мононуклеозе знают далеко не все родители. И я была в числе тех, кто только слышал про эту напасть, да и то вскользь. А жаль, ведь заболевание это довольно распространённое. Знать о нём должны все родители.
В этой статье собраны 10 фактов о мононуклеозе. Очень надеюсь, что они помогут если не избежать заражения, то хотя бы сделать так, чтобы болезнь причинила детям как можно меньше вреда.
Факт первый. Мононуклеоз – не новое заболевание
Факт второй. Мальчики болеют чаще
Возбудитель заболевания передаётся воздушно-капельным путём (при общении с вирусоносителем, использовании общей посуды, полотенец и т. д.). К сожалению, мононуклеоз может протекать в скрытой или стёртой форме (примерно в половине случаев), и тогда не изолированный больной способен заразить большое число людей. Вот почему детские сады, школы, лагеря отдыха, общежития становятся теми местами, где победно шествует мононуклеоз.
Факт третий. Симптомы мононуклеоза похожи на другие болезни
- повышение температуры тела
- возникновение боли в горле при глотании
- серый налёт на миндалинах (сходный с тем, что появляется при ангине) с образованием фиброзных плёнок, как при дифтерии
- низкий глухой голос, частое сухое подкашливание, как будто ребёнку что-то мешает в горле
- увеличение и болезненность лимфатических узлов (не только шейных и подчелюстных, но и подмышечных, паховых и других)
- слабость
- головная боль
- головокружение
- сыпь (появляется примерно у 30 % заболевших), нередко мелкая сыпь покрывает буквально всё тело больного, она может появляться постепенно, меняя цвет от бледной и не выраженной до ярко-красной, напоминает высыпания при скарлатине
- покраснение нёба
- повышенное потоотделение
- увеличение печени и/или селезёнки
Имейте в виду, что не все симптомы появляются одномоментно, что, конечно, затрудняет диагностику.
Плохо и то, что мононуклеоз может протекать в атипичной форме, например, с отсутствием или чрезвычайно яркой выраженностью некоторых симптомов.
Факт четвёртый. Больного следует изолировать
Далеко не всех детей, у которых диагностировали мононуклеоз, госпитализируют. Болезнь не обязательно лечить в условиях стационара. Всё зависит от состояния ребёнка. Но вот изолировать заболевшего необходимо. Если в семье есть другие дети, постарайтесь свести к минимуму их общение, следите за тем, чтобы чада строго соблюдали правила личной гигиены: почаще мыли руки, пользовались индивидуальными полотенцами и т.д.
Факт пятый. Выздоравливать надо под контролем инфекциониста
Ребёнок, переболевший мононуклеозом, требует продолжительного врачебного контроля. Это тот случай, когда придётся регулярно посещать инфекциониста, сдавать кровь и делать УЗИ органов брюшной полости. Лечить мононуклеоз самостоятельно или не посещать врачей после кажущегося выздоровления нельзя категорически, ведь последствия такого легкомысленного отношения могут быть очень серьёзными.
Факт шестой. После выздоровления может потребоваться диета
В зависимости от того, были ли поражены внутренние органы, какие именно и как сильно, ребёнку может быть показана диета (её назначают большинству заболевших мононуклеозом). И тут уж родителям придётся неукоснительно следить за рационом выздоравливающего чада. К счастью, в наших детских садах и школах кормят вполне щадяще, и это позволяет переболевшим мононуклеозом детям посещать сады и школы и спокойно есть практически всё, что там дают.
Рекомендуемая при мононуклеозе диета создаёт щадящие условия для печени и способствует нормализации работы других внутренних органов (желудка, поджелудочной железы, двенадцатиперстной кишки). При такой диете благодаря стимуляции синтеза белка, желчевыведения и выработки ферментов активизируются восстановительные процессы в печени, что необходимо выздоравливающим после мононуклеоза.
Обратите внимание! В соответствии с рекомендациями этой диеты питаться необходимо 5 раз в сутки.
- Хлеб пшеничный (из муки 1-2 сорта), ржаной, из обойной муки (муки самого грубого помола). Несдобное и сухое печенье. Важно! Никакого свежеиспечённого хлеба, только вчерашний или даже подсушенный.
- Овощи и картофель отварные, запечённые или тушёные.
- Каши из разных круп, особенно гречневая и овсяная. Макароны.
- Молочные продукты: натуральные нежирные молочные и кисломолочные продукты.
- Фрукты и сухофрукты.
- Нежирная рыба и котлеты, фрикадельки, суфле из неё (отварные, запечённые, тушёные)
- Нежирное мясо и блюда из фарша.
- Яйца (не более одного желтка в день для приготовления блюд, омлет из белков)
Важно! Продолжительность соблюдения диеты определяет лечащий врач, и самовольно отказываться от неё и допускать послабления нельзя.
Факт седьмой. Осторожно, солнце!
К сожалению, осложняет жизнь ребёнка, перенёсшего мононуклеоз, и его близких необходимость остерегаться солнца на протяжении долгого (до года!) периода. Но врачи единодушны: инсоляция (облучение солнечным светом) при мононуклеозе опасна.
Дело в том, что массивная инсоляция может приводить к иммунодефициту, который и так грозит тем, кто перенёс мононуклеоз. Чтобы не усугублять ситуацию, и рекомендуют избегать прямых солнечных лучей, не принимать солнечные ванны. Тем более не показаны поездки в жаркие страны.
Но это не значит, что ребёнок вовсе не должен выходить на улицу или что ему придётся все тёплые месяцы гулять исключительно по ночам, будто он вампир какой, или носить костюм химзащиты. Просто следите за тем, чтобы самые жаркие часы переболевший мононуклеозом проводил в тени или помещении, не забывайте про головной убор и лёгкую одежду из натуральных тканей (она убережёт ребёнка от излишней инсоляции и при этом не даст запариться).
Факт восьмой. Заразен, но не слишком
Многие считают, что мононуклеоз очень заразен. Однако это не так: вирус, вызывающий заболевание, быстро гибнет при попадании в окружающую среду. Так в нашем случае двое младших сыновей от старшего брата не заразились, хотя первые два дня острой фазы болезни провели с ним бок о бок. Чтобы убедиться, что они не переболели в скрытой форме, у них взяли кровь на анализ. Но результаты показали: вируса Эпштейна-Барр у них нет.
Тем не менее проявлять осторожность, конечно, необходимо. Имейте в виду, что инкубационный период (с момента попадания возбудителя болезни в организм до появления первых симптомов) по разным данным длится от пяти дней до полутора месяцев, но чаще всё же составляет 21 день.
Факт девятый. Никакой физкультуры и спорта
Что касается осложнений, то они встречаются довольно редко. К наиболее распространённым из них относятся синусит, пневмония, отит.
Помимо осложнений, мононуклеоз крайне неприятен и опасен тем, что даже после видимого выздоровления может навредить ребёнку. Происходит это из-за того, что при мононуклеозе поражаются внутренние органы заболевшего (печень, селезёнка), ухудшается общая сопротивляемость организма. В течение долгого времени выздоравливающему нельзя заниматься физкультурой, спортом, танцами и другими видами деятельности, требующими активного движения. И если переболевший мононуклеозом взрослый понимает, что ему в ближайшие недели или даже месяцы придётся быть очень осторожным, избегать падений и резких движений, переохлаждения или прямых солнечных лучей, то ребёнку это объяснить сложно. Почувствовав себя лучше, чадо начинает навёрстывать упущенное: бегать, прыгать, возиться в воде или снегу, нежиться на солнышке, в общем, совершать всё то, что ему противопоказано.
Поэтому родители должны быть начеку, а если ребёнок посещает детский сад или школу, то следует обязательно предупредить воспитателей и учителей о том, что ему нужен особый режим. Кроме того, необходимо внимательно наблюдать за состоянием ребёнка в первые несколько месяцев после перенесённого мононуклеоза и в случае малейших сомнений обращаться к врачам.
Зловредный герпесоподобный вирус может вызывать не только мононуклеоз, но и целый ряд других заболеваний, в числе которых болезнь Ходжкина, различные лимфомы, системный гепатит и рассеянный склероз.
Факт десятый. Под ударом иммунитет
Кроме всего вышеперечисленного, мононуклеоз опасен ещё и тем, что наносит сильнейший удар по иммунитету. Нередко, перенеся мононуклеоз, ребёнок начинает без конца хворать, а заболевания переносит тяжелее, чем обычно. Поэтому необходимо давать ребёнку прописанные врачом поливитаминные комплексы, следить за тем, чтобы он получал с пищей необходимые полезные вещества, одевать его по погоде, не допускать переохлаждения.
В нашем случае сын чаще болеть не стал. Честно говоря, не знаю, благодаря чему. Возможно, потому, что, как только разрешили врачи, он стал посещать бассейн. Помимо этого мы старались следовать всем рекомендациям, придерживались диеты и режима дня, много гуляли.
Специалисты утверждают, что мононуклеоз хотя и неприятное, но вполне излечимое заболевание. И, несмотря на то, что вирус Эпштейна-Барр, как и другие герпесоподобные вирусы, останется в крови переболевшего навсегда, при правильном подходе отравлять жизнь он не будет.
Читайте также:


