Инфекционный колит у месячного ребенка
Признаки спастического колита и других его форм, лечение
Колитом называется воспаление слизистой любого из отделов толстого кишечника. Признаки хронической формы этой болезни имеются у половины пациентов, у которых были диагностированы болезни желудочно-кишечного тракта. В основном болеют мужчины от 40 до 60 лет и женщины от 20 до 60 лет.
Причины колитов. Виды, классификация
Лечение язвенного колита у взрослых и его других форм разное. Для их разграничения разработана классификация, систематизирующая колиты.
По течению колиты бывают:
- острый – симптоматика яркая, нарастает быстро, ее не спутать с симптомами других заболеваний;
- хронический – развивается медленно, симптомы не выражены. Периоды ремиссии (отсутствия признаков) чередуются с периодами обострения.
В зависимости от причины различают такие колиты:
- язвенный – его причины не ясны. Такой колит связывают с наследственными факторами, аутоиммунным и инфекционным поражением;
- инфекционный – развивается под влиянием инфекционных агентов – неспецифических (стафилококки, стрептококки) и специфических (палочка Коха, бледная трепонема). Симптомы неспецифического колита у ребенка и взрослого похожи;
- ишемический – возникает из-за нарушения микроциркуляции в кишечной стенке и ее кислородного голодания;
- токсический – формируется из-за влияния на слизистую толстого кишечника разных токсических веществ. Разновидностью является лекарственный колит;
- радиационный – развивается из-за влияния на кишечную слизистую радиационных факторов.
В зависимости от локализации поражения различают такие колиты:
- тифлит – воспаляется слепокишечная слизистая;
- трансверзит – страдает слизистая поперечной ободочной кишки;
- сигмоидит – воспаляется слизистая сигмовидной кишки;
- проктит – воспаляется прямокишечная слизистая;
- панколит – затронута слизистая оболочка всех отделов толстого кишечника (например, при катаральном колите у мужчин или женщин).
Признаки катарального колита у мужчин и женщин
Клиника зависит от формы колита.
Проявления острого колита:
- периодические резкие боли в животе. Возможны боли в спине и пояснице при колите;
- постоянные позывы на дефекацию;
- урчание в толстом кишечнике;
- вздутие живота;
- выраженный понос.
Проявления хронического колита:
- чувство переполнения и тяжести в животе;
- боли в виде колик (схваток) – в основном это признаки спастического колита;
- позывы к дефекации;
- понос – при поражении правой половины толстого кишечника;
- запор – при поражении его левой половины;
- зловонность кала – наблюдается при активизации гнилостной флоры;
- метеоризм (вздутие живота) – наблюдается при активизации бродильной флоры;
- кровь в кале – выявляется при эрозивном или язвенном колите. Это признак, требующий серьезного подхода в лечении – так, обычные антибиотики или свечи при глубоком эрозивном колите просто не помогут.
При длительно текущем колите наблюдаются:
- существенное похудение;
- общая слабость;
- проявления нехватки витаминов – сухость кожи и слизистых, ухудшение зрения и так далее.
Также могут изменяться месячные при колите у женщин – могут стать болезненными.
Острый и затянувшийся хронический колит требует стационарного лечения. Легкие формы хронического колита можно лечить в домашних условиях.
Диагностика
Диагноз ставят по жалобам, истории болезни, результатам дополнительных методов исследования.
Данные физикального обследования такие:
- при пальпации – болезненность и вздутие живота;
- при перкуссии – тупой звук над петлями кишечника, переполненными калом;
- при аускультации – усиление перистальтики из-за поноса.
Наиболее информативными являются такие инструментальные методы диагностики:
- ректороманоскопия – обследование прямой и начальных отделов сигмовидной кишки с помощью ректороманоскопа;
- колоноскопия – изучение толстокишечной слизистой с помощью колоноскопа (гибкого зонда с оптической системой);
- ирригоскопия – рентгенобследование после введения в кишечник контрастного вещества.
Лабораторные методы, применяемые в диагностике колита:
- бактериологическое исследование – делают посев кала на питательные среды, по колониям идентифицируют возбудителя, также определяют его чувствительность к антибактериальным препаратам (важно для выбора антибиотиков при обострении хронического колита или его острой форме);
- бактериоскопическое исследование кала – под микроскопом выявляют возбудителей, вызвавших воспаление толстокишечной слизистой;
- анализ кала на яйца гельминтов – с его помощью выявляют гельминтов в толстом кишечнике;
- общий анализ крови. Повышение количества лейкоцитов и СОЭ свидетельствует о наличии воспаления. Уменьшение количества эритроцитов и гемоглобина сигнализирует про кишечные кровотечения (в основном при язвенном колите).
Какие препараты при атрофическом колите и его других формах назначают
В лечении колита используют консервативный и оперативный методы.
Больных интересует, какие препараты при атрофическом колите или других его формах следует принимать. Это определяет врач в каждом конкретном случае. В основе назначений:
- диета;
- антибактериальные или противопаразитарные препараты;
- средства, улучшающие кровоток в кишечной стенке;
- кишечные адсорбенты;
- слабительные или противодиарейные средства;
- средства, улучшающие состояние нормальной микрофлоры кишечника;
- дезинтоксикационная терапия;
- иммуномодуляторы;
- купирование болей. Какие препараты применять, чтобы обезболить при остром колите прямой кишки или других локаций, решает врач.
Применяется при выраженных осложнениях в виде язвенного колита или прогрессирующей ишемии толстого кишечника.
При существенном поражении проводят резекцию (удаление) части кишечника. Это чревато ухудшением его функций:
- всасывания витаминов;
- всасывания жидкости и формирования каловых масс.
Профилактика
В основе профилактики колита:
- ликвидация инфекционных очагов в организме;
- рациональное питание;
- избегание радиационного влияния на толстый кишечник;
- контроль за действием медпрепаратов на толстый кишечник.
Диета. Питание при колите у беременных
Диета – важная составляющая лечения колитов (разработано специальное меню при колите с запорами у детей и взрослых). Принципы диеты – механическое, термическое и химическое щажение. Исключают жирные, жареные, продукты, которые тяжело перевариваются. Полезным для кишечника является потребление растительной клетчатки – она улучшает его перистальтику. Особенно важным является рациональное питание при колите у беременных.
Энтероколит у детей представляет собой патологический процесс поражающий одновременно слизистую тонкого и толстого кишечника. Это заболевание считается одной из распространенных патологий воспалительного характера пищеварительного тракта у детей.
При патологии отмечается развитие воспаления и отека слизистой кишечника с нарушением его нормального функционирования – моторики, нарушение всасывания и переваривания питательных веществ и неправильное выведения шлаков и продуктов обмена.
В детском возрасте болезнь протекает значительно тяжелее, а при отсутствии правильного лечения может осложняться опасными для здоровья и жизни состояниями:
- некротическим или язвенным колитом;
- прободением кишечника и перитонитом;
- сепсисом.
Наиболее тяжело энтероколит протекает у детей раннего возраста – новорожденных и грудничков.
Для полного и эффективного устранения неприятных симптомов необходима своевременная диагностика и назначение лечения.
Лечение энтероколита у детей назначается только специалистом – педиатром, инфекционистом или детским гастроэнтерологом.
Причины и факторы риска
Основные факторы, вызывающие развитие энтероколита у детей подразделяют:
- патогенные бактерии ( стафилококк , кишечная палочка, возбудители сальмонеллеза, дизентерии);
- вирусы (энтеровирусная, аденовирусная и ротавирусная инфекция);
- простейшие и внутриклеточные микроорганизмы;
- гельминты.
- механическое раздражение плотными каловыми массами, горячей или острой пищей или токсическое поражение энтероцитов;
- аллергическая реакция;
- неоправданный прием антибиотиков или других лекарственных средств;
- аутоиммунный процесс.
К предрасполагающим и провоцирующим факторам, увеличивающим риск возникновения воспаления в кишечнике, относят:
- незрелость внутренних органов;
- внутриутробное инфицирование плода;
- врожденные аномалии пищеварительного тракта;
- функциональные расстройства пищеварения у грудничков на фоне нарушения режима кормления;
- фоновые заболевания у ребенка ( диатезы, нарушения обменных процессов, частые запоры );
- нестабильность иммунной системы у ребенка;
- употребление вредной, острой, раздражающей пищи;
- неблагоприятная экология.
Энтероколит у грудничков
Наиболее тяжело протекает энтероколит у новорожденных и детей первых шести месяцев жизни в связи с отсутствием адаптации органов пищеварения к новым условиям жизни и частые функциональные сбои желудочно-кишечного тракта.
Возбудителями энтероколита у детей раннего возраста является стафилококк или другая патогенная микрофлора, попадающая в организм малыша при не соблюдении гигиенических норм ухода, нахождении его в антисанитарных условиях, внутриутробного инфицирования малыша или врожденных аномалий желудка или кишечника.
Энтероколит может быть первичным или вторичным.
Особенности течения патологии у новорожденных зависят от возбудителя инфекционного процесса и наличия усугубляющих воспалительный процесс факторов.
Наиболее неблагоприятно инфекционный энтероколит протекает у недоношенных и ослабленных новорожденных.
Симптомы заболевания
Симптомы энтероколита, как и его терапия воспалительного процесса в кишечнике у детей зависит от вида заболевания, его причины, течения и осложнений.
Энтероколит у детей в большинстве случаев проявляется признаками похожими на кишечную колику – схваткообразными периодическими болями в животе, поэтому родители определенное время ждут пока проблема пройдет сама собой.
При этом важно знать, что при появлении болевого синдрома с определенной периодичностью и в сочетании с другими симптомами необходимо обратиться к специалисту и исключить вероятность наличия воспалительного процесса в кишечнике.
Энтероколит у ребенка проявляется:
- схваткообразными болями в животе, чаще в области пупка и левой подвздошной области, иногда ребенок не может уточнить локализацию болевого синдрома;
- учащение стула (поносом) более 8-10 раз в течение 12 часов считается неблагоприятным признаком;
- изменение характера испражнений: водянистые, с примесью зелени, слизи, крови, пенистый кал с неприятным запахом;
- повышение температуры тела ;
- срыгивания или рвота ;
Дополнительными признаками болезни являются:
- нарастающая вялость, слабость;
- пульсирующая головная боль;
- боли в мышцах и суставах;
- диспепсические расстройства – отрыжка, изжога, метеоризм;
- диарея чередуется с запорами.
Лечение
Терапия данной патологии направлена на уменьшение воспалительного процесса в кишечнике, восстановлении его нарушенных функций и устранении причины болезни.
Лечение энтероколита у детей включает:
- диету.
- медикаментозную терапию;
- применение народных средств.
Диета при воспалении кишечника у детей
Правильное питание при развитии энтероколита у ребенка – основа терапии и залог скорейшего улучшения состояния ребенка.
При нарушениях диеты симптомы энтероколита усугубляются и терапия как медикаментозными, так и народными средствами и терапия болезни малоэффективна.
Из рациона ребенка полностью исключаются:
- цельное молоко и молочные продукты, кроме протертого творога;
- острые и пряные блюда;
- жареная и жирная пища;
- продукты, провоцирующие газообразование и гниение;
- макаронные изделия;
- насыщенные бульоны и крупяные супы;
- жирные сорта колбас и копчености;
- перловая, пшеничная и ячневая каши;
- яйца сваренные вкрутую
Все блюда должны быть теплыми и гомогенными и пюреобразными, пища принимается небольшими порциями.
Наиболее значимым моментом является отпаивание ребенка, при остром энтероколите в первые несколько часов от 6 до 8 назначается водно-чайная пауза для разгрузки кишечника.
Какие продукты разрешены при энтероколите:
- нежирные сорта мяса и рыбы в виде пюре или суфле;
- сухарики;
- блюда на пару или в отварном виде, овощи - отварные или печеные;
- супы на легком бульоне с добавлением риса, овсяной крупы;
- каши на воде (рисовая, гречневая, овсяная);
- омлет на пару;
- кисели, компоты из сухофруктов, зеленый чай, отвар шиповника.
Для грудничков наиболее приемлемой пищей считается грудное молоко, но его количество несколько ограничивается, а мама должна соблюдать диету.
Если малыш находится на искусственном вскармливании – применяют специальную лечебную смесь с уменьшением объема в первые дни болезни.
Медикаментозные препараты
Для лечения энтероколита у ребенка назначаются лекарственные средства направленные:
- на устранение причины (антибиотики, противовирусные, антигельминтные или антигистаминные препараты);
- на нормализацию функции кишечника (снижающие или активирующие перистальтику, энтеросорбенты , пробиотики, ферменты)
- на устранение симптомов (жаропонижающие, спазмолитики, противорвотные, антидиарейные средства);
- при выраженной интоксикации и обезвоживании малышу назначают инфузионную терапию.
Длительность курса лечения определяется лечащим врачом.
Самолечение при данной патологии неприемлемо и может усугубить состояние малыша, вызвать осложненное течение болезни и спровоцировать тяжелые последствия для здоровья ребенка, а также переход воспалительного процесса в хроническую форму.
Как дополнительные средства широко используют методы народной медицины:
- отвары лекарственных трав и их сборы;
- настойка прополиса;
- соки овощей и трав, отвары сухих ягод.
врач-педиатр Сазонова Ольга Ивановна
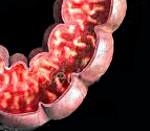
Колит у детей - полиэтиологическое заболевание толстой кишки, сопровождающееся ее воспалительно-дистрофическими изменениями. Колит у детей протекает с болями в животе, тошнотой, изменением частоты и характера стула, недомоганием. Диагностика колита у детей включает копрологическое и бактериологическое исследование кала, проведение ирригографии, ректосигмоскопии и колоноскопии, эндоскопической биопсии слизистой кишки. Лечение колита у детей во многом зависит от его патогенетической формы и включает диетотерапию, антибактериальную и симптоматическую терапию, фитотерапию, восстановление нормальной кишечной микрофлоры.
Общие сведения
Колит у детей - воспаление толстого кишечника, характеризующееся болями и функциональными нарушениями со стороны толстой кишки. Не менее 10% всех случаев хронического колита начинается в детском возрасте, поэтому заболевания толстой кишки, их диагностика и лечение составляют одну из сложных проблем детской гастроэнтерологии. В силу анатомо-физиологических особенностей пищеварительной системы детей раннего возраста, воспалительный процесс, как правило, протекает с одновременным вовлечением тонкой и толстой кишки (энтероколит). У детей школьного возраста обычно встречается изолированное поражение различных отделов кишечника – энтерит и колит.

Причины колита у детей
Острый колит у детей, как правило, развивается на фоне кишечной инфекции (сальмонеллеза, шигеллеза, эшерихиоза, иерсиниоза, пищевой токсикоинфекции, ротавирусной инфекции и др.) и в большинстве случаев сочетается с острым гастритом, острым энтеритом или гастроэнтеритом. Иногда причиной острого колита у детей выступают индивидуальная непереносимость некоторых компонентов пищи, грубые нарушения диеты, радиационное воздействие.
Хронический колит может являться исходом острого колита (например, при дизентерии у детей), а также развиваться вследствие глистных и паразитарных заболеваний (аскаридоза, лямблиоза), систематического нарушения пищевого режима, воздействия бытовых ядовитых агентов, нерационального применения лекарственных препаратов (НПВС, антибиотиков, слабительных и др.), секреторной недостаточности пищеварительных желез (врожденных и приобретенных энзимопатий - целиакии и дисахаридазной недостаточности), дисбактериоза и пр.
Реализации воспаления слизистой кишечника способствуют психогенные факторы, вегето-сосудистая дистония у детей, отягощенная наследственность, врожденные особенности развития кишечника (долихосигма, мегаколон), малоподвижный образ жизни, вредные привычки в подростковом возрасте. Вторичные колиты у детей встречаются при эндокринных заболеваниях (гипотиреозе, микседеме), заболеваниях ЦНС (миастении, детском церебральном параличе).
Классификация
Воспалительные изменения в толстой кишке могут быть распространенными либо ограниченными одним или несколькими сегментами. В соответствии с этим выделяют изолированное воспаление слепой кишки (тифлит); воспаление слепой и восходящей кишки (тифлоколит); воспаление поперечно-ободочной кишки (трансверзит); воспаление перехода поперечно-ободочной кишки в нисходящую (ангулит); воспаление сигмовидной кишки (сигмоидит); воспаление прямой и сигмовидной кишки (проктосигмоидит); воспаление прямой кишки (проктит); генерализованное воспаление (панколит).
С учетом этиологического фактора колиты у детей бывают инфекционными, алиментарными, паразитарными, токсическими, медикаментозными, лучевыми, невротическими, вторичными, невыясненной этиологии.
На основании эндоскопической картины и морфологических признаков выделяют катаральный, атрофический и эрозивно-язвенный колит у детей. По характеру клинического течения колиты у детей делятся на острые и хронические; по типу течения — на монотонные, рецидивирующие, прогрессирующие, латентные; по тяжести течения — на легкие, средней тяжести, тяжелые.
В зависимости от состояния моторики толстой кишки и преобладающих функциональных нарушений кишечника различают колиты у детей с преобладанием запоров или поносов, сменой запоров и поносов. В клиническом течении колита у ребенка выделяют фазу обострения, клинической ремиссии, клинико-эндоскопической (гистологической) ремиссии.
Основные клинические формы колитов, встречающиеся у детей, представлены острым колитом, хроническим колитом, неспецифическим язвенным колитом, спастическим колитом.
Симптомы колита у детей
Острый инфекционный колит протекает на фоне выраженного токсикоза и эксикоза: повышенной температуры, анорексии, слабости, рвоты. В результате спазма кишечника ребенка беспокоят боли в подвздошной области, тенезмы. Стул учащается от 4-5 до 15 раз в сутки; испражнения имеют водянистый, пенистый, характер; зеленоватый цвет, примесь слизи и прожилок крови. Во время дефекации может отмечаться выпадение прямой кишки. При осмотре ребенка с острым инфекционным колитом обращают внимание признаки обезвоживания: снижение тургора тканей, сухость слизистых, заострение черт лица, олигурия.
Хронический колит у детей имеет волнообразное течение с чередованием обострений и ремиссий. Основными клиническими проявлениями колита у детей служат болевой синдром и нарушение стула. Боли локализуются области пупка, правой или левой подвздошной области; имеют ноющий характер; возникают после приема пищи, усиливаются во время движений или перед дефекацией.
Дети с хроническим колитом жалуются на вздутие и распирание живота, урчание в кишечнике, усиленное отхождение газов. Иногда в клинике колита у детей доминируют психовегетативные расстройства: слабость, утомляемость, раздражительность, нарушение сна, головная боль. Длительное течение колита у детей может приводить к задержке прибавки массы тела и роста, анемии, гиповитаминозу.
Диагностика
Постановка диагноза основывается на данных анамнеза, клинической картины, физикального, лабораторного, инструментального (рентгенологического, эндоскопического) обследования.
При исследовании крови у детей, страдающих колитами, обнаруживается анемия, гипоальбуминемия, снижение уровня электролитов в сыворотке крови. Копрологическое исследование выявляет наличие в кале лейкоцитов, слизи, стеатореи, амилореи, креатореи. Бактериологическое исследовании кала позволяет исключить инфекционную природу острого и хронического колита у детей. Анализ кала на дисбактериоз, как правило, демонстрирует изменение микробного пейзажа кишечника за счет возрастания условно-патогенных агентов – стафилококков, протея, кандид.
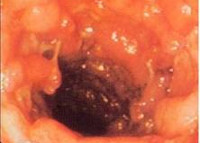
При эндоскопическом исследовании кишечника (колоноскопии, ректоскопии) у детей чаще выявляется картина катарального колита: слизистая оболочка толстой кишки гиперемирована, отечна; лимфоидные фолликулы увеличены; обнаруживается большое количество слизи, точечные кровоизлияния, ранимость слизистой при контакте. Эндоскопическая биопсия слизистой кишки и морфологическое исследование биоптата способствуют дифференциальной диагностике различных форм колита у детей.
С целью уточнения степени и тяжести воспаления при колите у детей выполняется ирригография. Для изучения функционального состояния толстой кишки проводится рентгенография пассажа бария.
Лечение колита у детей
Лечение колита у детей направлено на элиминацию возбудителя, восстановление функции кишечника, предупреждение рецидива или обострения. Во всех случаях колита у детей назначается механически и химически щадящая диета: некрепкие бульоны, слизистые отвары, паровые блюда, омлеты, каши, кисели. Терапия острого инфекционного колита у детей проводится по правилам лечения кишечных инфекций (антибиотикотерапия, оральная регидратация, прием бактериофагов, энтеросорбентов и т. д.).
При хроническом колите у детей, кроме лечебного питания, показан прием ферментных препаратов (панкреатин), пребиотиков и пробиотиков, энтеросорбентов, прокинетиков (лоперамид, тримебутин). Антибактериальные препараты назначаются по строгим показаниям. В рамках терапии колита детям рекомендуется употребление минеральной воды без газа, настоев и отваров лекарственных трав. При необходимости в комплекс терапевтических мероприятий включают ИРТ, физиотерапию (электрофорез, грязелечение, согревающие компрессы на область живота), массаж живота и лечебную гимнастику.
Прогноз и профилактика
В случае своевременного лечения и полноценной реабилитации острый колит у детей заканчивается клинико-лабораторным выздоровлением. При хроническом колите у детей соблюдение рекомендуемого режима обеспечивает продолжительную ремиссию. Частые обострения колита нарушают физическое развитие детей, их психосоциальную адаптацию.
Профилактика колита у детей предполагает соблюдение возрастной диеты и режима питания, полноценное лечение острых кишечных инфекций, глистных инвазий, дисбактериоза. Диспансерное наблюдение детей проводится педиатром и детским гастроэнтерологом. Проведение профилактических прививок разрешается в период стойкой ремиссии хронического колита у детей.
17.05.2017 в 16:59, просмотров: 7286
Сегодня воспалительные заболевания кишечного тракта (ВЗК) стали настоящим бичом современности. Ежедневно с этими тяжелыми недугами только в Европе борются около 3 млн пациентов, в том числе детей. В канун Всемирного дня борьбы с ВЗК наш обозреватель побеседовал с главным внештатным детским специалистом гастроэнтерологом Департамента здравоохранения Москвы, заведующей отделением гастроэнтерологии Центра детской гастроэнтерологии Морозовской ДГКБ, профессором Эльмирой Алиевой о том, как распознать заболевание, чем опасны ВЗК для взрослых и маленьких пациентов и какие современные методы лечения существуют.

— Эльмира Ибрагимовна, что такое воспалительные заболевания кишечника и почему они возникают?
– Воспалительные заболевания кишечника (ВЗК) — это группа хронических воспалительных и зачастую прогрессирующих заболеваний желудочно-кишечного тракта, наиболее распространенные среди которых — болезнь Крона и язвенный колит. Болезнь Крона может поражать любой участок желудочно-кишечного тракта, но чаще всего — окончание тонкой кишки и начало толстой кишки. Без лечения болезнь прогрессирует, и в кишечнике возникают необратимые повреждения. Язвенный колит поражает слизистую оболочку толстой кишки, на которой из-за воспалительного процесса появляются кровоточащие язвы. К сожалению, причина этих заболеваний остается до конца невыясненной.
— Чем опасны ВЗК для детей и взрослых?
– Очень неприятны уже сами симптомы заболевания — диарея, повышенная температура тела, анемия и повышенная утомляемость, наличие крови в стуле, боли и спазмы в животе, потребность чаще обычного (до 20 раз в день) посещать туалет. Они должны насторожить любого человека, заставить его обратиться к врачу. Но у пациента могут быть не все признаки заболевания: например, боли в животе или стоматит при болезни Крона могут быть единственным симптомом. У ребенка единственным симптомом может быть воспаление около ануса — и этот перианальный дерматит родители будут упорно и безуспешно лечить. В этом случае, к сожалению, к врачу попадают поздно, когда уже начинаются осложнения. При болезни Крона может произойти сужение одного из отделов пищеварительного тракта, а значит, возникнет кишечная непроходимость, формируются свищи. А осложнением язвенного колита может стать массивное кровотечение, перфорация кишечника, а затем и перитонит — угрожающее жизни состояние.
— Какие еще симптомы могут насторожить врача?
– Безусловно, любой уважающий себя специалист не оставит без внимания пациента с таким симптомом, как кровь в стуле, и отправит его на дополнительное обследование. Кроме того, и болезнь Крона, и язвенный колит часто протекают с внекишечными проявлениями (артритом, узловатой эритемой, поражением глаз и т.д.) Если при этом отмечаются и боли в животе — у такого больного возможен диагноз ВЗК. Немотивированные задержки роста и отставание в физическом развитии у детей при отсутствии эндокринных патологий также могут натолкнуть педиатра на мысль о наличии болезни Крона.
Наш центр сейчас активно проводит лекции для врачей по тематике воспалительных заболеваний кишечника, так как это серьезные и тяжелые заболевания, про которые должен помнить каждый специалист. Необходимо, чтобы врачи вовремя распознавали ВЗК и направляли пациентов на обследование, тем самым они улучшат качество их здоровья и жизни, и можно будет избежать осложнений и хирургического вмешательства.
— У детей и взрослых чем-то отличается течение заболевания?
– Дети переносят заболевания тяжелее. При язвенном колите у них отмечается в большинстве случаев тотальное поражение толстой кишки, в отличие от взрослых. ВЗК у детей приводят к серьезным осложнениям, особенно при поздней диагностике. Детский организм должен расти и развиваться, данные заболевания ставят под угрозу этот физиологический процесс. В отличие от взрослых, дети и в психологическом плане трудно справляются с данной проблемой.
— В каком возрасте может возникнуть ВЗК у детей?
– Воспалительные заболевания кишечника могут проявиться в любом возрасте. Язвенный колит может проявиться еще в возрасте до 1 года. Болезнь Крона чаще всего встречается после 4-летнего возраста, но может проявиться и после первого года жизни. Так что педиатры должны быть очень внимательны к симптомам детских болезней — ведь легкие формы ВЗК проявляются только подъемом температуры, болями в животе, нерегулярным стулом.
—А как сейчас проводится диагностика этих заболеваний?
– Диагностика воспалительных заболеваний кишечника сейчас общедоступна, и ею прекрасно владеют российские специалисты. Она включает УЗИ, которое позволяет увидеть, например, сужение просвета кишечника, утолщение стенок, кровоток органов и т.д. Главное эндоскопическое исследование – колоноскопия и ректороманоскопия с взятием биопсии. Применяются рентгенологические методы, МРТ, компьютерная томография. К более современным методам исследования относится видеокапсульная эндоскопия, которая проводится по показаниям. Так как болезнь может сопровождаться внекишечными проявлениями, мы привлекаем коллег смежных специальностей — окулистов, ревматологов, дерматологов.
— Как сейчас лечатся эти заболевания?
– В первую очередь, нашим пациентам необходима диетотерапия, направленная на купирование диареи и воспалительных процессов в кишечнике. Из рациона питания исключаются молоко и молочные продукты, ограничиваются свежие овощи и фрукты, глютенсодержащие продукты. В дополнение используется специальное энтеральное питание для заживления слизистой оболочки кишечника, которое поможет пациенту набрать вес. После постановки диагноза для лечения используются препараты 5-аминосалициловой кислоты, гормонотерапия, цитостатики, биологическая терапия. Но, конечно, к лечению каждого больного врач подходит индивидуально.
— Поддается ли ВЗК полному излечению?
— Если заболевание протекает в легкой форме и лечение начато вовремя, то мы добиваемся длительной ремиссии, даже 10-летней. Сейчас дети, которых мы успешно лечили, и у которых смогли добиться ремиссии, уже закончили школы, институты, создали свои семьи, полноценно работают. Многие из них приходят к нам в центр с благодарностью, и мы видим, что они веселы и счастливы.
— Есть ли какие-то профилактические меры борьбы с ВЗК?
– Если у человека не диагностировано ВЗК, то можно только посоветовать ему вести здоровый образ жизни. Если пациент находится в стадии ремиссии, то ему стоит соблюдать диету, избегать кишечных инфекций, тяжелых физических нагрузок, резкой смены климатических зон, а также приема противовирусных и иммуномодулирующих препаратов, добавок, не стоит загорать на солнце — все эти несложные меры помогут избежать повторного проявления заболевания и его осложнений.
Читайте также:


