Инфекционные заболевания почек виды
ОПРЕДЕЛЕНИЕ , ЭТИОЛОГИЯ И ПАТОГЕНЕЗ наверх
Инфекция мочевой системы (ИМС) характеризуется наличием микроорганизмов в мочевом тракте выше сфинктера мочевого пузыря, которые в обычных условиях являются стерильными.
Значительная бактериурия — это указывающее на ИМС количество живых бактерий (т. н. колониеобразующих единиц — КОЕ) одного штамма в мл мочи. В зависимости от формы ИМС это:
1) ≥10 3 КОЕ/мл у женщины с симптомами воспаления мочевого пузыря в образце мочи из средней порции;
2) ≥10 4 КОЕ/мл у женщины с симптомами острого пиелонефрита (ОП) в образце мочи из средней порции;
3) ≥10 5 КОЕ/мл в случае осложненной ИМС в образце мочи из средней порции;
4) ≥10 2 КОЕ/мл в порции мочи, забор которой произведен одноразовым введением катетера в мочевой пузырь;
5) любое количество КОЕ в моче, полученной при надлобковой пункции мочевого пузыря.
Бессимптомная бактериурия — это значительная бактериурия (≥10 5 КОЕ/мл в средней порции мочи или ≥10 2 КОЕ/мл в порции мочи, забор которой произведен одноразовым введением катетера в мочевой пузырь) у человека без субъективных и объективных симптомов ИМС. Наличие лейкоцитурии у пациента без клинических симптомов недостаточно для диагностики ИМС.
Осложненная ИМС это:
1) каждая ИМС у мужчины;
2) ИМС у женщины с анатомическим или функциональным нарушением, препятствующим оттоку мочи, или со снижением уровня системных или местных защитных механизмов;
3) ИМС, вызванная атипичными микроорганизмами.
Неосложненная ИМС встречается у женщин с нормальной мочеполовой системой и без нарушений местных и системных защитных механизмов (то есть без факторов риска ИМС →см. ниже) и вызвана типичными для ИМС микроорганизмами.
Рецидив ИМС — это повторная ИМС, возникающая после антимикробной терапии, из-за выживания в мочевых путях микроорганизма, который был причиной первичной ИМС. На практике диагностируется рецидив ИМС, если его симптомы возникли Повторная ИМС (реинфекция) — это ИМС вызванная микроорганизмом, поступающим извне мочевой системы, который является новым этиологическим фактором. На практике повторная ИМС диагностируется, если симптомы возникли после 2 недель по окончании предыдущего лечения ИМС, даже если этиологическим фактором является тот же самый микроорганизм.
В нормальных условиях мочевые пути являются стерильными, за исключением дистальной части мочеиспускательного канала, в которой обитают в основном сапрофитные коагулазонегативные стафилококки (напр. Staphylococcus epidermidis ), влагалищные палочки ( Haemophilus vaginalis ), негемолитические стрептококки, коринебактерии и молочнокислые бактерии ( Lactobacillus ). Болезнетворные микроорганизмы колонизируют мочевую систему в основном восходящим путём. Первым этапом развития ИМС восходящим путём является колонизация уропатогенными бактериями устья мочеиспускательного канала. Это чаще происходит у женщин, у которых резервуаром уропатогенных микроорганизмов является преддверие влагалища; меньшим является также расстояние от устья уретры до ануса. Следующим этапом является проникновение микроорганизмов в мочевой пузырь у женщин часто во время полового акта. У людей с эффективными механизмами защиты колонизация заканчивается на уровне мочевого пузыря. Вероятность инфицирования почек возрастает со временем пребывания бактерий в мочевом пузыре. Гематогенные и лимфогенные инфекции составляют ≈2 % всех ИМС, но это чаще всего тяжелые случаи, встречающиеся у больных в тяжелом клиническом состоянии, с ослабленным иммунитетом.
Факторы риска осложненной ИМС : задержка мочи, мочекаменная болезнь, пузырно-мочеточниковый рефлюкс, катетер в мочевом пузыре, сахарный диабет (особенно декомпенсированный), пожилой возраст, беременность и роды, госпитализация по другим причинам.
а) неосложненный и рецидивирующий цистит — Escherichia coli (70–95 % случаев), Staphylococcus saprophyticus (5–10 %, в основном у сексуально активных женщин), Proteus mirabilis , Klebsiella spp ., Enterococcus spp . и др. (≤5 %);
б) острый неосложненный пиелонефрит (ОП) →см. выше, но большее участие E . coli без S . saprophyticus ;
в) осложненная ИМС — E . coli (≤50 %), чаще, чем при неосложненных ИМС участие бактерии из видов Enterococcus (20 %), Klebsiella (10–15 %), Pseudomonas (≈10 %), P . mirabilis и инфицирований более чем одним микроорганизмом;
г) бессимптомная бактериурия — у женщин чаще всего E . coli ; у больных с длительно установленным катетером в мочевом пузыре обычно присутствует несколько микроорганизмов, в том числе часто Pseudomonas spp . и уреазоположительные бактерии (напр. Proteus spp .);
2) микроорганизмы, не обнаруживаемые стандартными методами — Chlamydia trachomatis , гонококки ( Neisseria gonorrhoeae ), вирусы (в основном Herpes simplex ); передаваемые почти исключительно половым путем, вызывают до 30 % инфекций нижней части мочевой системы у сексуально активных женщин (разд. 14.8.10 и разд. 14.8.11);
3) грибы — чаще всего Candida albicans и другие виды рода Candida , Cryptococcus neoformans и Aspergillus ; являются причиной ≈5 % осложненных ИМС. Грибковая ИМС чаще всего возникает у больных сахарным диабетом, получающих антибиотики, с катетером в мочевом пузыре, у больных после манипуляций на мочевых путях, прежде всего у больных, получавших иммунодепрессанты. Дрожжевые грибы могут находиться в моче, не являясь причиной ИМС →разд. 14.8.9.
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ наверх
В зависимости от естественного течения, а также необходимых диагностических и лечебных процедур различают:
1) острый цистит у женщин →разд. 14.8.1;
2) рецидивирующий цистит у женщин →разд. 14.8.2;
3) неосложненный ОП у женщин →разд. 14.8.3;
5) бессимптомную бактериурию (бессимптомная ИМС) →разд. 14.8.5.
Диагноз ИМС определяется на основании субъективных и объективных симптомов и результатов дополнительных методов исследований.
Дополнительные методы исследования
1. Общий анализ мочи : лейкоцитурия, лейкоцитарные цилиндры (свидетельствуют о пиелонефрите), гематурия (часто при цистите у женщин).
1) можете предположить, что неосложненный цистит у женщины, не находящейся в больнице, вызван E . coli или S . saprophyticus и приступить к лечению без проведения посева мочи;
2) следует выполнить бактериологическое исследование мочи во всех остальных случаях ИМС и у женщин с симптомами воспаления мочевого пузыря, если стандартное эмпирическое лечение было неэффективным, подозреваете осложненную ИМС или, если текущая ИМС произошла в течение 1 мес. от предыдущего эпизода;
3) тест-полоски предназначены только для предварительного исследования при диагностике ИМС на основании обнаружения в моче нитритов, которые продуцируются из нитратов кишечными палочками ( Enterobacteriaceae ). Их чувствительность позволяет обнаружить бактерии в количестве >10 5 КОЕ/мл. По этой причине и потому, что не обнаруживают бактерий, не производящих нитриты, тест-полоски не могут заменить посев мочи, если имеются показания для его проведения.
4) в ≈30 % случаев дизурии, вызванной инфекцией, результат стандартного бактериологического исследования (посева) мочи является отрицательным (т. н. небактериальное воспаление мочевого пузыря или мочеиспускательного канала →см. ниже).
3. Анализы крови : лейкоцитоз, повышение СОЭ, повышение концентрации СРБ.
4. Посев крови : возможен положительный результат при тяжелых формах ИМС.
5. Визуализирующие исследования : показаны при осложненных ИМС, а также неосложненном ОП у женщин, если симптомы инфекции сохраняются или усиливаются, несмотря на стандартное лечение. УЗИ мочевой системы — позволяет обнаружить аномалии мочевой системы (напр. нефролитиаз, задержку мочи, кисты, пороки развития) и осложнения ИМС (почечный и околопочечный абсцесс). Урография — показана в основном в случае подозрения на аномалии чашечно-лоханочной системы или мочеточников. КТ с введением контрастного вещества — имеет самую высокую чувствительность при обнаружении околопочечных абсцессов, позволяет визуализировать фокальное бактериальное воспаление почек. Сцинтиграфия почек с использованием DMSA — исследование, обладающее очень высокой чувствительностью при обнаружении ОП.
ИМС диагностируется на основании клинических симптомов; всегда надо пытаться их подтвердить, делая посев мочи (за исключением неосложненного цистита у женщин, который диагностируется на основании только клинических симптомов). Значительная бактериурия подтверждает наличие ИМС у лица с клиническими симптомами.
Другие заболевания, которые могут быть причиной нарушений мочеиспускания и болевых жалоб, локализованных в области таза (заболевания половых органов, заболевания простаты), почечная колика, воспаление органов брюшной полости.
Лечение клинически выраженной ИМС заключается в устранении болезнетворных микроорганизмов из мочевой системы посредством применения соответствующих противомикробных препаратов, подобранных эмпирически в начальном периоде лечения, а затем на основании результатов посева мочи (если были показания к его проведению). В любом случае следует пытаться устранить известные факторы риска ИМС.
1. Постельный режим при инфекциях верхних отделов мочевой системы с умеренно тяжелым и тяжелым течением.
2. Соответствующее потребление жидкости п/o или в/в с целью надлежащей гидратации пациента.
3. В случае лихорадки или боли → напр. парацетамол.
Зависит от формы ИМС →см. ниже.
1. Неосложненная ИМС : хороший прогноз.
2. Хроническая или рецидивирующая ИМС у лиц с сохраняющимися анатомическими или функциональными нарушениями мочевых путей (напр. нефролитиаз, пузырно-мочеточниковый рефлюкс): могут привести к хронической почечной недостаточности.
3. Осложнения ИМС (→разд. 14.8.13): некоторые (напр. уросепсис, особенно у людей в пожилом возрасте) ассоциируются с высокой смертностью.
Рецидивирующие ИМС — это чаще всего неосложненный цистит, гораздо реже неосложненный ОП. Ниже приведены методы профилактики рецидивирующей неосложненной ИМС. Рецидивы неосложненной ИМС являются отдельной клинической проблемой, связанной с аномалиями мочевых путей, нарушениями иммунитета или устойчивостью уропатогенных микроорганизмов к противомикробным препаратам.
Следует рекомендовать всем женщинам с рецидивами ИМС:
1. Увеличить объём употребляемой жидкости (в том числе дополнительного стакана жидкости перед половым актом).
2. Мочеиспускание сразу после возникновения позыва или регулярно через каждые 2–3 ч, а также непосредственно перед сном и после полового акта.
3. Избегать использования интимных дезодорантов, шеечных колпачков и вагинальных спермицидов.
4. Избегать пузырьковых ванн и добавления в ванну химических веществ.
1. Влагалищное использование препаратов с Lactobacillus .
2. Влагалищное применение крема с эстрогеном (у женщин после менопаузы).
3. Профилактическое антибактериальное лечение (варианты):
1) лечение, при возникновении клинических симптомов , предпринимаемое женщиной самостоятельно согласно правилам, как при неосложненном воспалении мочевого пузыря →см. ниже. Эта стратегия рекомендуется, когда количество эпизодов ИМС в течение года составляет ≤3. Порекомендуйте пациентке, чтобы обязательно связалась с врачом, если симптомы не исчезнут в течение 48 ч или являются необычными.
2) профилактика после полового акта — разовая доза после полового акта. Лекарства и дозы, так как в случае непрерывной профилактики или ципрофлоксацин 250 мг или цефалексин 250 мг. Эта стратегия рекомендуется, когда количество эпизодов ИМС в течение года >3 и существует четкая временная связь с половым актом.
3) непрерывная профилактика — каждый день перед сном или 3 раз в нед., п/o котримоксазол 240 мг, триметоприм 100 мг или норфлоксацин 200 мг; первоначально в течение 6 мес. Если по истечении этого срока, все ещё возникают рецидивы ИМС → продолжайте профилактику в течение ≥2 лет.
4. Правила профилактики ИМС, ассоциированной с катетеризацией мочевого пузыря → разд. 24.13.

Чтобы ответить на вопрос, как вылечить заболевания почек и какие меры предпринять для их предупреждения, нужно подробнее в них разобраться. В данной статье рассмотрены основные симптомы и причины возникновения почечных заболеваний.
Многие привыкли считать, что боли в спине свидетельствуют о наличии почечных заболеваний. Однако это не так. Прежде чем разбираться в причинах появления почечных заболеваний, необходимо понять, действительно ли болевой синдром обусловлен почечной патологией. Симптомы, проявляющиеся при заболеваниях почек:
Полностью натуральное средство, которое избавит вас от почечных заболеваний без побочных эффектов.
- Озноб. На начальной стадии развития больной ощущает озноб, общий дискомфорт и усталость, отчего на данном этапе ее легко перепутать с простудой. При игнорировании симптомов у человека повышается температура.
- Боли в спине. Если обычно заболевания позвоночника дают о себе знать после физической нагрузки, то боль в почках проявляется в состоянии покоя, особенно в ночное время суток. К тому же, центр боли сконцентрирован не в самой пояснице, а смещен чуть выше или ниже к тазобедренным суставам.
- Повышение артериального давления. С развитием почечных заболеваний жидкости становится больше, чем требуется кровеносной системе.
- Нарушение мочеиспускания. Почечные болезни сопровождаются изменениями в мочеиспускании: появляются частые позывы в туалет, в некоторых ситуациях доходит до недержания мочи. При развитии определенных болезней может наблюдаться очень редкое мочеиспускание. Выделения мутнеют и приобретают резкий запах, могут содержать примеси (иногда присутствует кровь).
- Отеки. Нарушение работы почек всегда сопровождается отеками, которые локализуются в верхней части туловища, на лице, веках и вокруг глаз. Спутниками отеков являются непреодолимая жажда и сухость во рту.
При наличии описанных выше симптомов не стоит заниматься самолечением, сразу же нужно обратиться к специалистам, которые установят точный диагноз и выберут подходящий метод лечения.
Болезни почек и мочевыделительной системы составляют обширную группу патологий и развиваются в результате воздействия различных факторов.
Монастырский чай эффективно выводит почечные конкременты, восстанавливает функциональную работоспособность почек, способствует выздоровлению.
Первичная диагностика болезней почек и мочевыводящих путей заключается в осмотре врача и опросе пациента о его самочувствии. Диагностическое обследование почек позволит выявить заболевание на ранней стадии развития. На сегодняшний день существует несколько видов обследования, способных предоставить точные результаты в кротчайшие сроки:
Методы лечения заболевания зависят от его формы и степени развития. Отметим, что грамотное лечение патологий мочевыводящих путей должен назначать только врач-специалист, основываясь на различных методах исследования.
Заболевания, причиной которых является инфекция, лечат при помощи антибиотиков. Выбор определенного лекарства зависит от заболевания.
Цистит, уретрит и пиелонефрит лечат с применением мочегонных средств, которые помогают организму выводить болезнетворные бактерии. При незначительных воспалительных процессах назначаются лекарственные средства, снимающие спазмы.
Как уже было отмечено выше, заболевания почек сопровождаются повышением температуры. В данном случае на помощь придут жаропонижающие препараты.
Для повышения иммунитета применяются иммуномодуляторы. Они оказывают организму помощь в борьбе с недугом.
При лечении заболеваний мочевыделительной системы необходимо соблюдать диету, ограничивающую потребление соли и кофеина, так как они обезвоживают организм.
В его состав входят только натуральные компоненты, эффективность которых доказана при лечении почечных болезней, заболеваний мочевыводящих путей и очищении организма в целом.
На сегодняшний день медикаментозные способы лечения проводятся в комплексе с фитотерапией. Большинство симптомов, характерных для патологий мочевыделительной системы, лечатся народными средствами.
Фитотерапия незаменима как в лечении хронических форм, так и на ранней стадии развития заболеваний. Растительные средства уменьшают вероятность рецидива.
Прием растительных отваров поможет укрепить организм после приема антибиотиков, защитит кишечник от их негативного воздействия.
- Липа. Мочегонными свойствами обладают листья, цветы и соцветия этого дерева.
- Чабрец. Это растение обладает не только мочегонным и иммуностимулирующим действием, но и отлично успокаивает и обезболивает.
- Шалфей. Настой из листьев шалфея рекомендуют при заболеваниях желчного пузыря, печени и почек. Он обладает мочегонным, кровоостанавливающим, противовоспалительным и дезинфицирующим свойствами.
- Пустырник. Это растение входит в состав большинства мочегонных отваров. Также применяется в качестве спазмолитика и антисептика.
- Березовый сок не только оказывает мочегонное действие, но и стимулирует обмен веществ, помогает при разных болезнях печени и воспалениях.
- Семена льна также производят сильный мочегонный эффект, поэтому их нужно принимать в сочетании с большим количеством жидкости. Рекомендуется принимать по одной чайной ложке с утра.
Прием отваров и настоев противопоказан при отеках и состояниях, когда нужно ограничить потребление жидкости. Прием некачественных растений может привести к химическому отравлению, поэтому важно обращать внимание на то, где и как были собраны травы.
Патологий можно избежать, если вовремя начать заниматься профилактикой, которая включает в себя ряд мероприятий:
- Отказ от пагубных привычек, которые заставляют работать фильтрующие органы на износ.
- Регулярная физическая активность минимизирует риск образования застоев крови в организме.
- Повышение иммунитета.
- Правильное питание. Рацион питания должен быть сбалансирован. Не стоит налегать на соленую и жирную пищу.
- Соблюдение личной и интимной гигиены.
- Соблюдение питьевого режима. Из напитков предпочтение лучше всего отдавать воде, зеленому чаю, отварам на основе трав или компотам.
- Избегать необоснованного приема лекарственных препаратов
Почечные заболевания могут возникнуть у каждого из нас. Бережное отношение к организму и выполнение всех рекомендаций специалиста помогут справиться с болезнью и предотвратить ее переход в хроническую стадию.
Важно помнить, что от работы мочевыделительной системы зависит здоровье всего организма. Профилактика почечных заболеваний поможет почкам лучше работать и продлить их здоровье.
У вас две почки. Они имеют бобовидную форму и каждая размером с кулак. Они расположены по обе стороны от позвоночника, примерно посередине спины. Большинство людей думают, что их почки отвечают только за выработку мочи. На самом деле, почки выполняют гораздо более важные функции
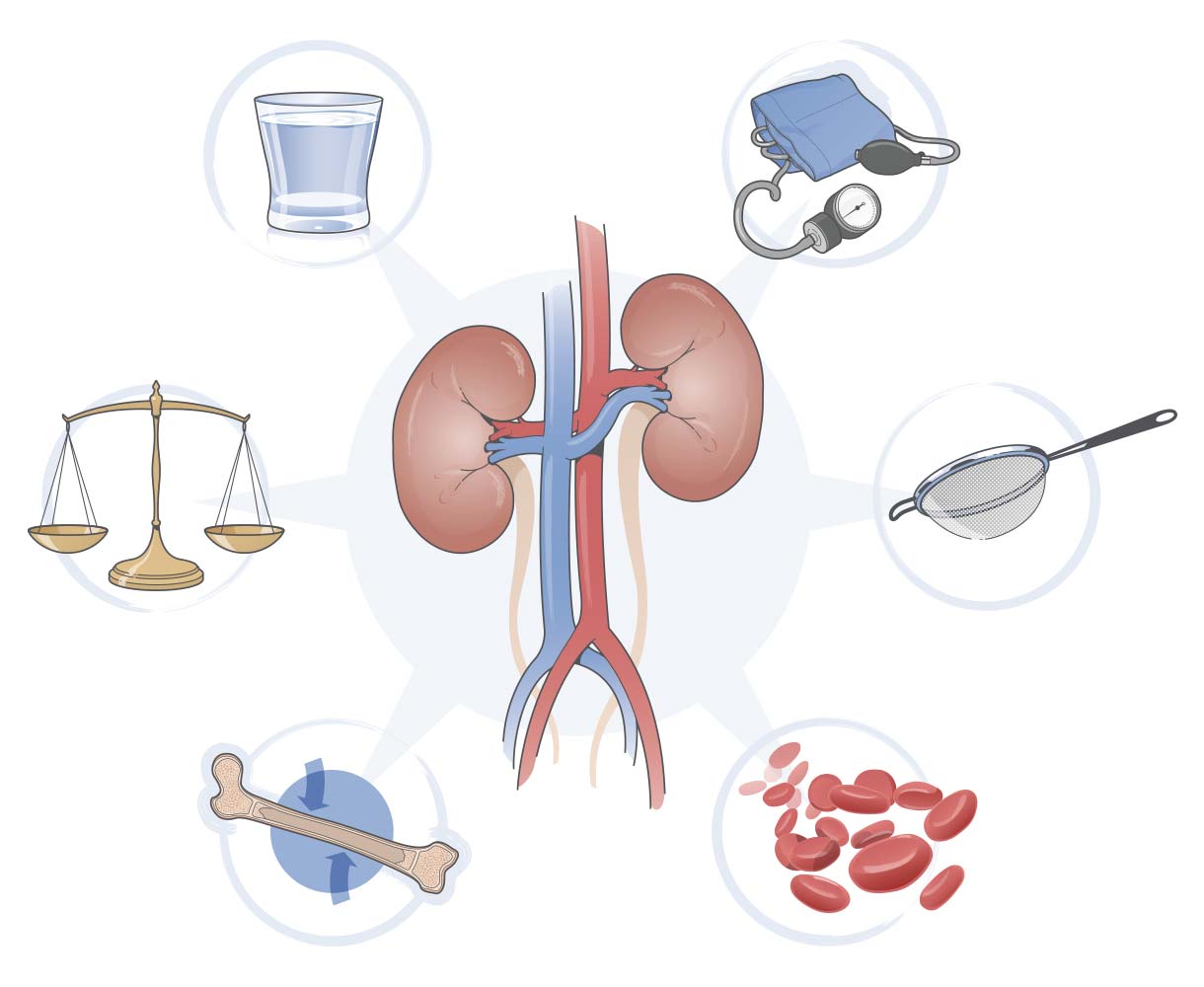
Почки производят мочу и избавляются от нее с помощью мочевых путей. Избыток жидкости и токсинов, накапливающихся в результате процессов обмена веществ, выводится из организма, фильтруясь вместе с мочой. Кроме того, почками регулируется кислотно-щелочной баланс, позволяя предотвратить избыточную кислотность крови.
Почки также играют важную роль в регуляции артериального давления, вырабатывая гормоны. Гормоны почек, такие как эритропоэтин, контролируют выработку клеток крови в костном мозге. Почки также влияют на количество кальция в крови и выработку витамина D. Этот витамин необходим для минерализации, которая помогает обеспечить прочность костей.
Вы знали?
- Почки выводят избытки влаги и отходы обмена веществ 24 часа в сутки
- Здоровые почки очищают кровь около 300 раз за сутки
- Это означает, что в среднем 1500 литров крови проходит через почки каждый день
Что лежит в основе хронических заболеваний почек?
Хроническая болезнь почек (ХБП) является продолжительным, как правило, медленно текущим процессом, при котором почки постепенно теряют способность функционировать. В начале вы можете не замечать, что вы страдаете от хронической болезни почек. Ранние признаки могут быть незаметны, так что вы можете не знать, что у вас все же имелись определенные симптомы.
Диагноз почечной недостаточности ставится, как правило, после анализа крови с измерением уровня азота мочевины, креатинина и скорости клубочковой фильтрации (СКФ). Анализ крови показывает, сколько крови проходит через клубочки каждую минуту. Клубочки – это крошечные фильтры в почках, которые выводят отходы из крови.
Развитие хронической болезни почек может быть разделено на 5 стадий. Могут пройти годы, прежде чем болезнь разовьется в полной мере и функция почек снизится (от ХБП стадии 1) до выраженной хронической почечной недостаточности (ХБП 5 стадии). Хроническая форма является постоянным повреждением почек, вызванным, например, диабетом, повышенным артериальным давлением (гипертония), различными процессами в самой ткани почек (гломерулонефрит) и чрезмерным использованием некоторых лекарств, которые могут негативно повлиять на функцию почек в долгосрочной перспективе.
Поскольку возможно замедлить прогрессирование заболевания на ранних стадиях, важна ранняя диагностика и тесное сотрудничество с врачом, чтобы корректно подобрать необходимое лечение
Признаки и симптомы хронического заболевания почек
Признаки и симптомы хронической болезни почек не всегда очевидны. Много пациентов могут страдать хронической болезнью почек, даже не подозревая об этом.
Каковы возможные признаки?
- Снижение выработки мочи
- Отеки: рук, лица и ног
- Одышка
- Проблемы со сном
- Потеря аппетита, тошнота, рвота
- Высокое артериальное давление
- Чувство холода и усталость
Чем раньше вы распознаете эти признаки, тем быстрее врач сможет подобрать необходимое лечение. Необходимая своевременная помощь может повлиять на ход заболевания почек.
Какие изменения образа жизни могут помочь?
В дополнение к различным методам лечения, изменение образа жизни может замедлить прогрессирование хронического заболевания почек.
- Контролируйте высокое артериальное давление, уровень сахара в крови
- Ешьте здоровую пищу (пищу с пониженным содержанием белка и/или низким содержанием соли)
- Снижайте вес
- Начните делать аэробные тренировки 3 раза в день по 30 мин
- Бросайте курить
- Избегайте приема некоторых обезболивающих лекарств
Всегда следуйте советам своего врача и советуйтесь с ним прежде, чем приступать к каким-либо серьезным изменениям.
- Сильное переохлаждение, резкое чередование температурного режима
- Новообразования опухолевого вида
- Чрезмерное употребление алкогольных напитков любой крепости
- Неправильно составленный ежедневный рацион – образование кальциевых камней
- Злоупотребление определенными лекарственными средствами
- Присутствие инфекционных очагов в организме
- Снижение функции фильтрации за счет резкой потери в весе
- Постоянная усталость, отсутствие должного отдыха ведет к снижению работы защитного механизма, возникает высокая вероятность развития воспаления в почках
- Сопутствующие онкологические заболевания
- Чрезмерно наполненный мочевой пузырь
- Нарушения в работе ЖКТ – запоры
- Присутствие в организме инфекций с выделением гноя
- Пиелонефрит
- Почечная недостаточность острого и хронического характера
- Гломерулонефрит
- Мочекаменная (аналогичное название – почечнокаменная)
Первое представляет собой наличие воспаления в связи с возникновением в организме инфекции. Возникает из-за кишечной палочки. Болезнь, в большинстве случаев, проявляется одновременно с другими опасными отклонениями – формами сахарного диабета, камнями в почках. У больного повышается температура, болит поясница, мутнеет моча. Такое заболевание, как недостаточность, является опасным не только для здоровья органа, но и жизни больного. Нарушается выделительная функция, что вызывает отравление шлаками. Особую угрозу представляет двусторонняя почечная недостаточность.
При появлении воспаления вырабатываются антитела, которые атакуют сосуды этих клубочков.
Является следствием появления стрептококка (после ангины или же запущенной ОРЗ, аллергии на пищевые продукты, отравления алкогольными напитками). Моча резко меняет цвет, появляются отеки, увеличивается артериальное давление.
К основной болезни почек и мочевыводящих путей относится мочекаменное заболевание. Это результат резкого нарушения обмена жизненно-важными веществами. По статистике, диагностируется у людей, достигших возрастной отметки в 20-25 лет. Опасна незаметным протеканием, выявляется лишь при проведении диагностики.
При незначительных размерах камня и его высокой подвижности проявляются боли в пояснице, нередки случаи попадания крови в мочу.
Путаница начинается с самого начала развития недуга. Признаки сводятся к тому, что человека слегка знобит и он чувствует некий дискомфорт. Согласитесь чем-то это напоминает простуду. Обычно мы можем даже просто проигнорировать подобное, хотя именно в этот период с недомоганием управиться легче всего.
Из-за взаимосвязи ног и почек, рекомендуют набрать хорошо теплой воды и прогреть их. Будет идеально, если Вы одновременно с этим укутаетесь и запасетесь горячим чаем, чтобы можно было расслабиться. Напоследок можно согреться горчичниками для ног, а после проспаться в теплой постели.
При отсутствии такого рода первой помощи, общее состояние будет только ухудшаться, а болезнь почки прогрессировать.
При многих болезнях почек и мочевыводящих путей проявления схожи. Поэтому очень важно своевременно обращаться за консультацией и диагностированием к специалисту. Только профессионал может правильно поставит диагноз на основе того, какие показания характерны для конкретного больного.
Общая клиническая картина отклонений выглядит следующим образом:
- Затрудненное мочеиспускание или же, наоборот, непроизвольное
- Неприятные ощущения при опорожнении
- Отечность лица, ног
- Возникновение цистита
- Частые позывы к мочеиспусканию, особенно, в ночное время суток
- Необъяснимая потеря аппетита
- Появление в моче кровяных выделений
- Повышение температуры и давления
С вопросом того, как определить болезнь, если кроме боли никаких проявлений нет, можно, зная, что при отклонениях в работе органа возможно 2 типа болевых ощущений. Первое – острая и ноющая, отдающая в поясницу.
Другие признаки могут быть менее выраженными, один или несколько из списка. Большинство из них у мужчин и женщин совпадают, однако, есть незначительные отличия.
Симптомы всегда одинаковые, но некоторые из них могут вызвать скопление микробов, другие – генетические предрасположенности, еще одни – внезапное отравление организма токсинами.
Поэтому определить тяжесть болезни и назначить правильное лечение может только профессиональный нефролог. Способы лечения не обязательно предусматривают пересадку или полное удаление.
Современная медицина предлагает эффективную терапию медикаментами, где особое место занимают антибиотики. Обязательно при обнаружении проблемы соблюдение диеты, благодаря которой белок и калий в организме значительно уменьшатся.
(Пиелонефрит)
, MD, University of Riverside School of Medicine
Инфекция может распространиться по мочевыводящим путям до почек, или, в редких случаях, почки могут быть инфицированы бактериями из кровотока.
В качестве симптомов могут наблюдаться озноб, лихорадка, боль в спине, тошнота и рвота.
Если врачи подозревают наличие пиелонефрита, проводятся анализы мочи и иногда крови, а также визуализирующие обследования.
Для лечения инфекции обычно дают антибиотики.
Причины
Пиелонефрит чаще встречается у женщин, чем у мужчин. Кишечная палочка Escherichia coli, бактерия, которая обычно находится в толстой кишке, вызывает около 90% случаев пиелонефрита среди пациентов, которые не госпитализированы или живут в доме престарелых. Инфекции обычно поднимаются из области гениталий через мочеиспускательный канал в мочевой пузырь и по мочеточникам в почки. У человека со здоровыми мочевыводящими путями инфекция, как правило, лишена возможности продвигаться вверх по мочеточникам в почки, так как поток мочи выводит микроорганизмы, а мочеточники закрываются при входе в мочевой пузырь. Однако любое физическое препятствие (обструкция) оттоку мочи, например, структурные аномалии, камни в почках или увеличенная предстательная железа, либо обратный ток (рефлюкс) мочи из мочевого пузыря в мочеточники увеличивает вероятность развития пиелонефрита.
Риск пиелонефрита увеличивается во время беременности. Во время беременности увеличенная матка оказывает давление на мочеточники, что частично препятствует нормальному нисходящему оттоку мочи. Беременность также повышает риск обратного потока мочи в мочеточники (рефлюкса), вызывая их расширение и уменьшение мышечных сокращений, способствующих движению мочи вниз по мочеточникам в мочевой пузырь. Катетер, находящийся в мочевом пузыре, может иногда вызывать пиелонефрит, давая возможность бактериям проникнуть в мочевой пузырь или оставаться там.
Примерно в 5% случаев инфекции переносятся в почки из других частей организма через кровоток. Например, стафилококковая кожная инфекция может переноситься в почки через кровь.
Риск и степень тяжести пиелонефрита увеличиваются у пациентов с сахарным диабетом или ослабленной иммунной системой (что снижает способность организма бороться с инфекцией). Пиелонефрит обычно вызывается бактериями, но в редких случаях причиной может быть туберкулез (редкая бактериальная причина пиелонефрита), грибковые инфекции и вирусы.
У некоторых пациентов развиваются продолжительные инфекции (хронический пиелонефрит). Почти все они имеют серьезные первопричинные патологии, такие, как непроходимость мочевыводящих путей, крупные камни в почках, которые не удаляются, или чаще рефлюкс мочи из мочевого пузыря в мочеточники (что происходит в основном у маленьких детей). Хронический пиелонефрит может вызвать попадание бактерий в кровоток, что иногда приводит к инфицированию противоположной почки или другого органа. Иногда хронический пиелонефрит в конечном итоге может серьезно повредить почки.
Симптомы
Симптомы пиелонефрита зачастую начинаются внезапно с озноба, лихорадки, боли в нижней части спины с обеих сторон, тошноты и рвоты.
Около трети пациентов с пиелонефритом также имеют симптомы цистита (инфекции мочевого пузыря), включая частое болезненное мочеиспускание. Одна или обе почки могут быть увеличенными и болезненными, может отмечаться болезненность при пальпации в пояснице с пораженной стороны. Иногда сильно сокращаются мышцы живота. Раздражение от инфекции или прохождения камня в почках (при наличии такового) может вызвать спазмы мочеточников. Если происходит спазм мочеточников, пациенты могут испытывать приступы острой боли (почечная колика). У детей симптомы инфекции почек часто незначительны и распознать их труднее. У пожилых людей пиелонефрит может не вызывать никаких симптомов, которые указывают на проблему в мочевыводящих путях. Вместо этого у пожилых пациентов может быть снижение психической функции (делирий или дезориентация), повышение температуры или инфекция кровотока (сепсис).
При хроническом пиелонефрите боль может быть неопределенной, лихорадка может появляться и исчезать или ее может не быть вовсе.
Диагностика
Общий анализ мочи
Бактериологическое исследование мочи
Иногда визуализирующие обследования
Типичные симптомы пиелонефрита требуют от врачей провести два общих лабораторных анализа, чтобы определить, инфицированы ли почки: (1) исследование образца мочи под микроскопом для определения числа эритроцитов, лейкоцитов и бактерий, а также (2) посев мочи, в котором бактерии из образца мочи выращивают в лаборатории для определения количества и вида бактерий (см. также Анализ мочи и посев мочи). Чтобы проверить наличие повышенного числа лейкоцитов (что дает основания заподозрить инфекцию), бактерий в крови или поражения почки, можно сделать анализы крови.
Визуализирующие обследования проводятся пациентам с интенсивной болью в спине, типичной для почечной колики, тем, кто не реагирует на лечение антибиотиками в течение 72 часов, пациентам с рецидивом симптомов вскоре после окончания лечения антибиотиками, пациентам с длительным или рецидивирующим пиелонефритом, а также мужчинам (поскольку у них пиелонефрит развивается редко). Ультразвуковое исследование или спиральная компьютерная томография (КТ), проводящаяся в таких ситуациях, может выявить камни в почках, структурные аномалии и другие причины обструкции мочевыводящих путей.
Прогноз
В большинстве случаев больные полностью выздоравливают. Задержка выздоровления и вероятность осложнений выше, если человек нуждается в госпитализации, инфицирующий микроорганизм устойчив к наиболее часто используемым антибиотикам, или у человека есть заболевание, ослабляющее иммунную систему (например, некоторые онкологические заболевания, сахарный диабет или СПИД), или камни в почках.
Профилактика и лечение
В некоторых случаях хирургическое вмешательство (для коррекции патологии мочевыводящих путей)
При первом подозрении на пиелонефрит лечение антибиотиками начинается сразу же после взятия образцов для лабораторных исследований. Выбор препарата или его дозировка могут быть изменены на основании результатов лабораторных исследований (включая результаты посева), состояния пациента и от того, появилась ли инфекция в больнице, где бактерии имеют тенденцию быть более устойчивыми к антибиотикам. Другие факторы, которые могут повлиять на выбор или дозу лекарственных препаратов, включают наличие у человека ослабленной иммунной системы и аномалий мочевыводящих путей (таких как обструкция).
Амбулаторное лечение антибиотиками, назначенными перорально, как правило, эффективно, если у пациента:
нет тошноты или рвоты;
нет признаков обезвоживания;
нет никаких других заболеваний, которые ослабляют иммунную систему, например, некоторых онкологических заболеваний, сахарного диабета или СПИДа;
нет никаких признаков очень тяжелой инфекции, например, сниженного артериального давления или спутанности сознания;
присутствует боль, которая контролируется лекарственными препаратами, принимаемыми перорально.
В противном случае пациент обычно проходит лечение в стационарном отделении больницы. Если необходима госпитализация и антибиотики, то их вводят внутривенно в течение 1–2 дней, затем обычно переходят на пероральный прием.
Терапия пиелонефрита антибиотиками проводится в течение 5–14 дней, чтобы инфекция не появилась повторно. Однако у мужчин, у которых причиной инфекции является простатит, трудно поддающийся излечению, антибиотикотерапия может продолжаться до 6 недель. Последний образец мочи обычно берут вскоре после окончания лечения антибиотиками, чтобы убедиться, что инфекция была вылечена.
Хирургическое вмешательство необходимо только в редких случаях, если анализы показывают, что что-то хронически блокирует мочевыводящие пути, например, структурные аномалии или камень особенно больших размеров. Удаление инфицированной почки также может быть необходимо пациентам с хроническим пиелонефритом, которым будет проведена трансплантация почки. Распространение инфекции в пересаженную почку особенно опасно, поскольку пациент принимает иммунодепрессанты, которые предупреждают отторжение пересаженной почки и ослабляют способность организма бороться с инфекцией.
Пациентам с частыми эпизодами пиелонефрита или с рецидивом инфекции после лечения антибиотиками рекомендуется длительный прием небольшой дозы антибиотика. Идеальная продолжительность такой терапии неизвестна. Если инфекция возвращается, профилактическое лечение может быть продолжено на неопределенный срок. Если женщина детородного возраста принимает антибиотик, она должна пользоваться средствами контрацепции или проконсультироваться с врачом о возможности приема антибиотика, который разрешен для беременных, если она забеременела.
Читайте также:


