Инфекционные заболевания лимфатической системы
Основные факты
- Лимфатический филяриоз приводит к нарушениям в работе лимфатической системы и может вызывать аномальное разрастание некоторых частей тела, причиняя боль, приводя к тяжелой инвалидности и социальной стигматизации.
- В 49 странах 893 миллиона человек подвержены угрозе лимфатического филяриоза и им требуется профилактическая химиотерапия для предотвращения распространения паразита.
- В 2000 г. более 120 миллионов человек были инфицированы, а около 40 миллионов человек обезображены и стали инвалидами в результате этого заболевания.
- Лимфатический филяриоз можно ликвидировать посредством прекращения распространения инфекции за счет курсов профилактической химиотерапии безопасными комбинированными препаратами, которые должны проводиться ежегодно. С 2000 г. для прекращения распространения инфекции было проведено более 7,7 миллиарда курсов лечения.
- Благодаря успешному проведению стратегий ВОЗ 597 миллионов человек больше не нуждаются в профилактический химиотерапии.
- Комплекс базовых рекомендованных мероприятий для помощи больным может уменьшить страдания и предотвратить развитие инвалидности среди людей, живущих с заболеванием, вызванным лимфатическим филяриозом.
Заболевание
Лимфатический филяриоз, известный под названием "слоновость" относится к числу забытых тропических заболеваний. Инфицирование происходит, когда паразит попадает в организм человека с укусом комара. Инфекция, обычно приобретаемая в детстве, наносит скрытый вред лимфатической системе.
Позднее в жизни проявляются болезненные и крайне обезображивающие симптомы болезни, лимфатический отек, слоновость и опухание мошонки, которые приводят к стойкой инвалидности. Такие пациенты страдают не только от физической инвалидности, но и от психических, социальных и финансовых проблем, что усугубляет их стигматизацию и нищету.
В 2018 г. более 893 миллиона человек в 49 странах жили в регионах, где требуется профилактическая химиотерапия для предотвращения распространения паразита.
По оценкам числа людей, затронутых лимфатическим филяриозом в глобальных масштабах, 25 миллионов мужчин живут с гидроцеле и более 15 миллионов людей — с лимфатическим отеком. В мире остается, по меньшей мере, 36 миллионов человек с такими хроническими проявлениями болезни.
Причины и передача инфекции
Лимфатический филяриоз вызывается заражением нематодой (круглым червем) семейства Filarioidea. Имеется 3 разновидности этих нитеподобных червей:
- Wuchereria bancrofti, на которых приходится 90% случаев заболевания.
- Brugia malayi, которые вызывают большую часть остальных случаев.
- Brugia timori, которые также вызывают заболевание.
Взрослые черви живут в лимфатических сосудах и нарушают нормальное функционирование лимфатической системы. Продолжительность их жизни составляет 6-8 лет и в течение этого времени они производят миллионы микрофилярий (небольших личинок), которые циркулируют в крови.
Комары инфицируются микрофиляриями, содержащимися в крови, поглощаемой при укусе инфицированного носителя. В организме комара микрофилярии развиваются в инфекционных личинок. При укусах людей инфицированными комарам зрелые личинки паразита откладываются на коже, откуда они могут проникать в организм. Затем личинки мигрируют в лимфатические сосуды, где они развиваются во взрослых червей, продолжая, таким образом, цикл передачи инфекции.
Лимфатический филяриоз передается различными видами комаров, например комаром Culex, широко распространенным в городских и пригородных районах; Anopheles — главным образом в сельских районах, а Aedes в основном на эндемичных островах в Тихом океане.
Симптомы
Инфекция лимфатического филяриоза вызывает бессимптомные, острые и хронические состояния. Большинство инфекций бессимптомны, внешних признаков инфекции не наблюдается. Эти бессимптомные инфекции тем не менее причиняют вред лимфатической системе и почкам, а также иммунной системе организма.
Когда лимфатический филяриоз развивается в хроническое состояние, он переходит в лимфатический отек (опухание тканей) или слоновость (разрастание кожи/тканей) конечностей и водянку (скопление жидкости). Нередко поражаются молочные железы и гениталии.
Такие деформации тела часто вызывают социальную стигматизацию, ухудшают психическое здоровье, приводят к потере возможностей для заработка средств к существованию и к повышенным медицинским расходам для пациентов и тех, кто осуществляет за ними уход. Социально-экономическое бремя изоляции и нищеты очень велико.
Острые приступы локальных воспалений кожных покровов, лимфатических узлов и лимфатических сосудов нередко наблюдаются на фоне хронического лимфатического отека или слоновости. Некоторые из этих приступов вызваны иммунной реакцией организма на паразита. Такие острые приступы подрывают силы и здоровье, могут длиться неделями и являются основной причиной потери заработка среди людей, страдающих лимфатическим филяриозом.
Деятельность ВОЗ
Всемирная ассамблея здравоохранения в резолюции 50.29 призывает государства-члены принимать меры к ликвидации лимфатического филяриоза как проблемы общественного здравоохранения.
В качестве ответной меры в 2000 году ВОЗ приступила к проведению Глобальной программы по ликвидации лимфатического филяриоза (GPELF). В 2012 году Программа Департамента ВОЗ по борьбе с забытыми тропическими болезнями (NTD) вновь подтвердила, что ликвидацию намечено осуществить к 2020 году.
Стратегия ВОЗ опирается на два основных компонента:
- прекращение передачи инфекции путем ежегодного проведения широкомасштабного лечения среди всех людей, отвечающих критериям лечения, в областях и районах, где присутствует инфекция;
- облегчение страданий, причиняемых лимфатическим филяриозом, при обеспечении рекомендованного базового медицинского пакета услуг.
Ликвидация лимфатического филяриоза возможна путем прекращения распространения инфекции с помощью профилактической химиотерапии. Рекомендуемая ВОЗ стратегия профилактической химиотерапии для ликвидации ЛФ заключается в массовом применении лекарств (МПЛ). МПЛ заключается в ежегодном применении одноразовой дозы двух лекарственных препаратов среди всего населения, подвергающегося риску. Используемые препараты имеют ограниченное воздействие на взрослых паразитов, но эффективно уменьшают плотность микрофилярий в кровотоке и предотвращают передачу паразитов комарам.
Рекомендуемая схема МПЛ зависит от присутствия наряду с лимфатическим филяриозом других эндемичных филяриозных инфекций. ВОЗ рекомендует следующие схемы МПЛ:
- только альбендазол (400 мг), дважды в год для районов с эндемичным лоаозом
- ивермектин (200 мкг/кг) с альбендазолом (400 мг) в странах, где присутствует онхоцеркоз
- цитрат диэтилкарбамазина (DEC) (6 мг/кг) и альбендазол (400 мг) в странах, где не имеется онхоцеркоза
Полученные в последнее время данные говорят о том, что сочетание всех трех препаратов может за несколько недель надежно устранить почти все микрофилярии из кровотока инфицированных людей, в то время как при использовании обычной комбинации из двух препаратов на это требуется несколько лет.
Теперь ВОЗ рекомендует применять следующую схему МПЛ в странах без онхоцеркоза:
- ивермектин (200 мкг/кг) в сочетании с цитратом диэтилкарбамазина (DEC) (6 мг/кг) и альбендазолом (400 мг), при определенных условиях.
Воздействие МПЛ зависит от эффективности схемы и его охвата (доли всего населения, получающей препараты). МПЛ по двухкомпонентной схеме прерывает цикл передачи инфекции при ежегодном повторении в течение 4–6 лет и обеспечении эффективного охвата всего населения, подвергающегося риску. В некоторых особых местах для прерывания цикла передачи инфекции используется также соль, обогащенная DEC.
В начале МПЛ 81 страна приступила к проведению широкомасштабного лечения путем массового применения лекарств (МПЛ). Следуя эпидемиологическим данным, пересмотренным впоследствии, были сделаны выводы, что 10 из этих стран не нуждались в профилактической химиотерапии.
С 2000 по 2018 год более 910 миллионов человек целевого населения в 68 странах получили 7,7 миллиарда лекарственных доз, что значительно снизило передачу паразита во многих районах. Численность населения, для которого требуется МПЛ, уменьшилась на 42% (597 миллионов человек) там, где уровни распространенности инфекции стали ниже пороговых уровней, необходимых для ликвидации. Общая экономическая польза от Программы в течение 2000-2007 годов по скромным оценкам составляет 24 миллиарда долларов США.
Посчитано, что благодаря лечению, проведенному до 2015 года, удалось предотвратить экономические потери в размере, как минимум, 100,5 миллиарда долларов США, которые предполагалось потратить на протяжении жизни групп людей, получивших лечение.
Шестнадцать стран и территорий (Валлис-и-Футуна, Вануату, Вьетнам, Египет, Камбоджа, Кирибати, Мальдивские Острова, Маршалловы Острова, Ниуэ, Острова Кука, Палау, Шри-Ланка, Таиланд, Того, Тонга и Йемен) были признаны странами, ликвидировавшими лимфатический филяриоз как проблему общественного здравоохранения. Еще 7 стран успешно осуществили рекомендуемые стратегии, прекратили массовое лечение и осуществляют наблюдение, чтобы доказать, что болезнь ликвидирована. Профилактическая химиотерапия все еще требуется в 49 странах, но по состоянию на конец 2018 г. не доставлялась во все эндемичные районы.
Лечение заболевших и предупреждение инвалидности жизненно важны для улучшения ситуации в общественном здравоохранении и должны быть обеспечены системой здравоохранения. Водянку (скопление жидкости) можно лечить хирургическими методами. Клиническую тяжесть лимфатического отека и приступы острого воспаления можно облегчить при помощи простых мер гигиены, ухода за кожей, упражнений и движений пораженных конечностей.
Глобальная программа по ликвидации лимфатического филяриоза направлена на обеспечение доступа к минимальному пакету медико-санитарных услуг для каждого человека с острым дерматолимфангиоденитом (ADLA)/острыми приступами, лимфедемой/слоновостью или гидроцеле во всех районах, эндемичных по лимфатическому филяриозу, содействуя, тем самым, смягчению страданий и улучшению качества жизни этих людей.
Борьба с комарами является еще одной дополнительной стратегией, поддерживаемой ВОЗ. Она используется для снижения уровней передачи лимфатического филяриоза и других инфекций, переносимых комарами. В зависимости от типа паразита и переносчика инфекции такие меры, как надкроватные сетки, обработанные инсектицидами, распыление внутри помещений инсектицидов остаточного действия или личные меры защиты могут помочь людям защититься от инфекции. Использование обработанных инсектицидом сеток в районах, где Anopheles является основным переносчиком филяриоза, усиливает воздействие на передачу инфекции во время и после МПЛ. Исторически сложилось так, что в некоторых районах борьба с переносчиками инфекции способствовала ликвидации лимфатического филяриоза при отсутствии широкомасштабной профилактической химиотерапии.
Пациентам с любым типом лимфедемы получить в России квалифицированную помощь непросто. Новосибирску в этом смысле повезло: здесь работает единственный за Уралом Научно-исследовательский институт клинической и экспериментальной лимфологии (НИИКЭЛ), где не только лечат пациентов с заболеваниями лимфатической системы с помощью новейших медицинских технологий, но и занимаются фундаментальными исследованиями, направленными на поиски причин этого заболевания и разработкой эффективных профилактических мер.
Вадим Валерьевич Нимаев – д.м.н., руководитель лаборатории оперативной лимфологии и лимфодетоксикации НИИ клинической и экспериментальной лимфологии:
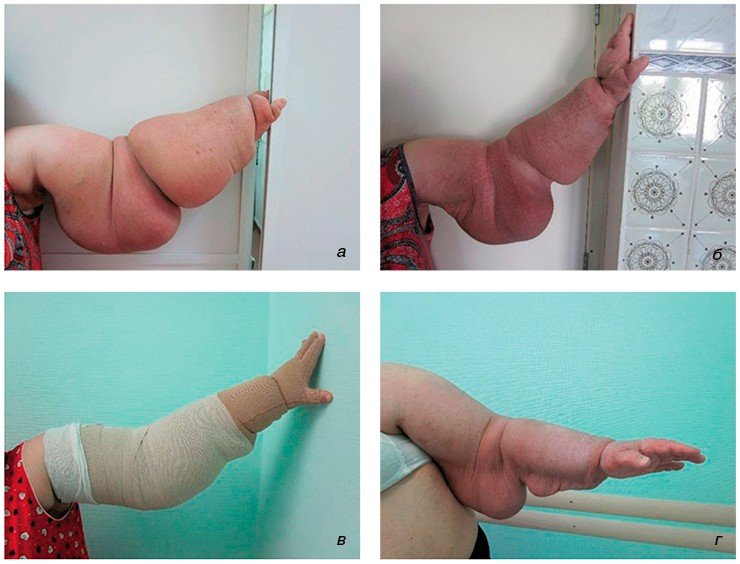
Первичная лимфедема по данным американских исследователей встречается с частотой примерно 1,15 случаев на 100 тыс. населения. В России нет точной статистики по этому заболеванию, так как специализированных центров мало, а лечиться в муниципальных поликлиниках такие больные зачастую отказываются, потому что не чувствуют улучшения после терапии.
В мире число больных лимфедемой достигает 140—250 млн человек, но основной вклад в эту статистику дают больные филяриозной лимфедемой в Юго-Восточной Азии, которую вызывают паразитические черви. На территории средних широт в большинстве случаев причиной лимфедемы является поражение лимфатических сосудов в результате их функциональной или органической неполноценности
Эффективного метода хирургического лечения лимфедемы до сих пор не найдено, хотя работа в этом направлении идет. Так, предлагается использовать микро- и даже супермикрохирургические вмешательства с целью создание анастомозов (перемычек) между лимфатическими сосудами и венами, удаление измененных тканей. Многие виды хирургического лечения лимфедемы апробировались и в клинике нашего института, включая перемещение пахового лимфатического узла в устье вены. Однако в последние годы мы применяем преимущественно консервативное лечение – комплексную противоотечную терапию, которая является базовым видом лечения и профилактики прогрессирования лимфедемы и дает неплохие результаты.
В институте мы помогаем и пациентам и с синдромом диабетической стопы, который развивается у 80% больных сахарным диабетом 1 и 2 типа как результат нарушения кровоснабжения и иннервации ног из-за повышения уровня глюкозы в крови Поражения нервных волокон, которое проявляется болями и снижением чувствительности, и сосудистых нарушений (склеротизации артерий) приводит к развитию гнойно-некротических процессов: появляются трофические язвы и костно-суставные изменения стопы. Одним из факторов, вызывающих эту тяжелую патологию, является бактериальная инфекция, с трудом поддающаяся обычному лечению. Тяжелая степень болезни нередко заканчивается гангреной и ампутацией.
Изучая патогенез синдрома диабетической стопы, мы разрабатываем и апробируем различные инновационные методы его коррекции. Среди самых оригинальных – клеточная терапия на основе собственных клеток костного мозга пациента, которые при внутримышечном введении стимулируют образование новых сосудов. Этот метод терапевтического ангиогенеза показал свою эффективность в случае критической ишемии, и позволяет сохранить конечность.
Благодаря сочетанию хирургических и консервативных методов восстановления артериального кровотока нам удается значительно уменьшить число высоких ампутаций конечностей у пациентов с диабетической гангреной пальцев и стоп. Все такие вмешательства проводятся как по программе оказания высокотехнологичной медицинской помощи, так и в рамках поисковых научных исследований (для пациента – бесплатно).
Андрей Юрьевич Летягин – д.м.н., профессор, ВРИО директора НИИ клинической и экспериментальной лимфологии:
Научную школу функциональной лимфологии в Сибири фактически создал основатель нашего института, академик Ю. И. Бородин. НИИКЭЛ существует уже четверть века, но изучением лимфатической системы и связанных с ней патологий мы стали заниматься еще с 1970-х гг. – на площадках Новосибирского государственного медицинского университета и Сибирского филиала АМН СССР.
Искусственный лимфатический узел представляет собой комплекс частиц гемосорбента СУМС-1 (разработан в Институте катализа им. Г.К. Борескова СО РАН), на поверхности которых адсорбированы живые ксенолимфоциты свиньи, который накладывают на патологический очаг. Сорбент извлекает из крови токсины, в том числе бактериальные, а лимфоциты выполняют иммунную функцию
Несмотря на то, что некоторые из патологий, с которыми мы работаем, достаточно редки, мы не можем оставлять этих пациентов без помощи. Например, в случае лимфедемы полное выздоровление невозможно, поэтому болезнь нужно постоянно контролировать. В муниципальных поликлиниках таким пациентам практически ничем не могут помочь, для этого нужны специализированные учреждения – такие, как наш институт. И государство начало это понимать, финансируя наши исследования. К нам приезжают пациенты не только из Новосибирска и области, но и из других регионов России, а также из Казахстана, Узбекистана.
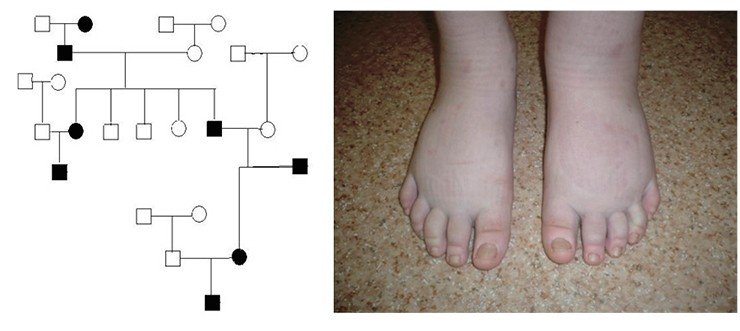
Изучение таких заболеваний, как лимфедема, работа с этими больными – тяжелый труд. Приходится долго и упорно работать с пациентами, заниматься ведением родословных. К тому же таких пациентов немного, а известные модели вторичной лимфедемы довольно прямолинейны, модели же лимфедемы с выключением генов лимфангиогенеза описаны лишь на мышах и, как ни странно, на рыбках Danio (zebrafish). Так что создание моделей, в том числе генно-инженерных, не облегчает задачу. Тем не менее прогресс есть, и благодаря терапевтическим технологиям, которые мы сегодня применяем, качество жизни людей можно повысить.
Горшков С.З., Мусалатов Х.А. Слоновость конечностей и наружных половых органов. М.: Медицина, 2002. 208 с.
Лавренюк О.В., Чернявский А.М., Волков, Терехов И.Н., Нимаев В.В. Состояние лимфатического русла нижних конечностей после открытого и эндоскопического выделения большой подкожной вены при операции коронарного шунтирования. Ангиология и сосудистая хирургия. 2013. т. 19. № 3. с. 46-51.
Летягин А.Ю., Тулупов А.А., Савелов А.А и др. Использование МР-томографии для оценки лимфатической системы // Вестник НГУ (Биология, клиническая медицина). 2005. Т. 3. №.4. С. 71—83.
Любарский М.С., Шевела А. И., Смагин А. А. Лимфедема конечностей. Новосибирск: СО РАМН, 2001. 123 с.
Любарский М.С., Шевела А.И., Смагин А.А. и др. Отеки конечностей. Очерки по клинической лимфологии. Новосибирск. СО РАМН, 2004. 188 с.
Повещенко А.Ф., Нимаев В.В., Любарский М.С., Коненков В.И.Медицинские и генетические аспекты лимфедемы. Медицинская генетика. 2010. Т. 9. № 9. С. 30.
Smeltzer DM, Stickler GB, Schirger A.Primary lymphedema in children and adolescents: a follow-up study and review //Pediatrics. 1985 Aug;76(2):206-18.
Moffatt CJ1, Franks PJ, Doherty DC, Williams AF, Badger C, Jeffs E, Bosanquet N, Mortimer PS. Lymphoedema: an underestimated health problem. QJM. 2003 Oct;96(10):731-8.
Медицинский справочник → Заболевания лимфатической системы
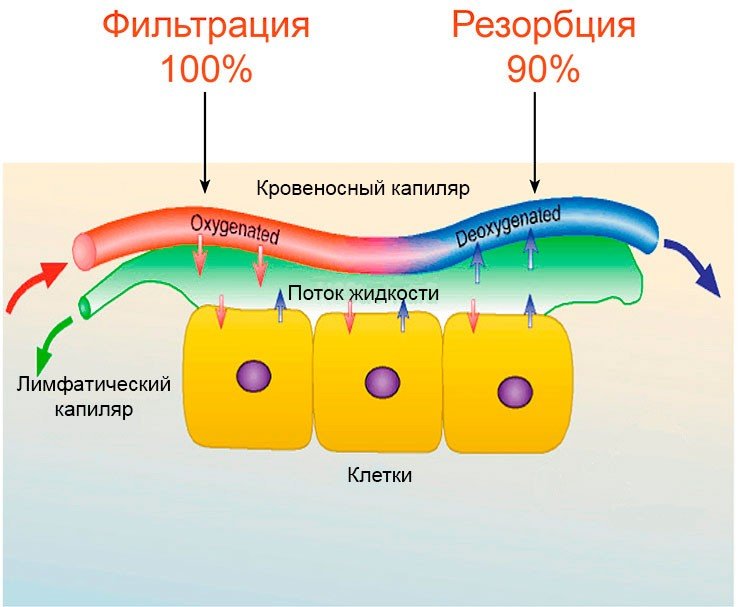
– под лимфоидным синдромом понимают патологические состояния, развивающиеся в лимфоидных образованиях организма, которая наряду с венозной связана не только анатомически, но и функционально (дренаж тканей, выведение продуктов обмена, лимфопоэз, защитная функция) вследствие заболевания лимфатической системы. Лимфоидные сосуды и узлы сопровождают вены и лимфа через протоки, снабженные клапанами, выводится в венозную кровь.
Виды Заболеваний лимфатической системы
Лимфадениты – вторичные болезни, развивающиеся как осложнения различных гнойно-воспалительных процессов и специфических инфекций. Различают острый и хронический, специфический и неспецифический.
Первичными очагами могут быть гнойники любой локализации и этиологии. Микрофлора в лимфоузлы, которые являются фильтрами, поступает лимфогенным, гематогенным и контактным путем. Воспаление развивается по общему типу. По характеру экссудата различают серозный, геморрагический, фибринозный, гнойный лимфаденит. Прогрессирование гнойного воспаления может привести к деструктивным изменениям с развитием абсцесса, флегмоны (аденофлегмоны), ихорозному распаду.
При остром процессе отмечается боль в зоне регионарных узлов, они увеличены, плотные, болезненные при, пальпации, подвижные, кожа над ними не изменена. При переходе в гнойный процесс боли становятся резкими, появляется отек, кожа над лимфоузлами гиперемирована, пальпация вызывает резкую болезненность, ранее четко пальпировавшиеся узлы сливаются между собой, образуя пакеты, становятся резко болезненными при пальпации, неподвижными. При формировании аденофлегмоны на фоне обширного инфильтрата и гиперемии появляются очаги размягчения. Общее состояние изменяется в зависимости от вида заболевания лимфатической системы.
Хронический неспецифический лимфаденит формируется в основном в результате хронического процесса, когда в лимфоузлы поступает слабовирулентная микрофлора, например при тонзиллитах, кариесах, отитах, грибковых поражениях ног и, др. Процесс носит характер пролиферативного. Узлы плотные, безболезненные или слабоболезненные, подвижные. Они долго остаются увеличенными, но по мере разрастания соединительной ткани уменьшаются в размерах. В некоторых случаях пролиферация лимфоузлов может привести к развитию лимфостаза, отекам или слоновости. По типу хронических протекают и специфический лимфаденит: туберкулезный, сифилитический, актиномикозный и др. Все формы хронического заболевания лимфатической системы должны быть дифференцированы с лимфогранулематозом и метастазами опухолей по клинической картине и методом биопсии.
Лимфангииты – воспалительные заболевания лимфатической системы, осложняющее течение различных гнойно-воспалительных болезней. Различают серозный и гнойный, острый и хронический, сетчатый (капиллярный) и трункулярный (стволовой) лимфангиит. Формирование болезни указывает на утяжеление основного патологического процесса.
При сетчатом лимфангиите наблюдается отек и выраженная гиперемия кожи, напоминающая гиперемию при рожистом воспалении, но без четкой границы, иногда можно выявить сетчатый рисунок с более интенсивной или, наоборот, бледной окраской. При стволовом лимфангиите отмечаются отек и гиперемия в виде полос, идущих от очага воспаления к регионарным узлам. Практически во всех случаях заболевания лимфатической системы сочетается с развитием лимфаденита. Причем при лимфангиите глубоких сосудов отек не выражен, но по ходу сосудов отмечается боль и резкая болезненность при пальпации, с ранним развитием лимфаденита. Лимфангииты довольно часто сопровождаются развитием тромбофлебитов.
Доброкачественные опухоли – лимфангиомы – встречаются крайне редко, являются промежуточным состоянием между опухолью и пороком развития, с преимущественной локализаций в коже и подкожной клетчатке, чаще в зоне локализации лимфоузлов, в виде пузырьковой (тонкостенные пузырьки до 0,5-2,0 см, заполненные лимфой) и кавернозной (мягкие на ощупь опухолевидные подкожные образования, часто с образованием пузырьков на коже и резкой деформацией пораженных участков), кистозной (мягкое, полусферическое, безболезненное образование, не спаянное с кожей, кожа может быть не изменена или иметь синюшный вид) форм. Никогда не малигнизируется. Злокачественные опухоли может быть двух видов: первичное с поражением вначале одного лимфоузла с последующим вовлечением в процесс других узлов (отмечается только при лимфоме и лимфогранулематозе); вторичное вследствие метастазирования из первичной опухоли или при гемобластозах. Отличительной особенностью является развитие онкосиндрома. Во всех случаях диагноз должен быть подтвержден биопсией.
Лечение Заболеваний лимфатической системы
В первую очередь, при остром лимфангите необходима ликвидация первичного очага, поддерживающего воспаление в лимфатических сосудах. Производится обработка инфицированных ран, вскрытие абсцессов, флегмон, панарициев, их дренирование и санация. Пораженная конечность фиксируется в приподнятом положении; пациенту рекомендуется двигательный покой. При лимфангите недопустимы массаж и самостоятельное прогревание участка воспаления, втирание мазей. Медикаментозное лечение включает антибиотики (полусинтетические пенициллины, цефалоспорины 1-2-го поколения, аминогликозиды, линкозамиды), противовоспалительные и антигистаминные препараты, проведение инфузионной терапии, лазерное (ВЛОК) или ультрафиолетовое облучение крови (УФОК).
В случае хронического вялотекущего лимфангита назначаются местные мазевые повязки, компрессы полуспиртовые или с диметилсульфоксидом, грязелечение, УФО; при упорном течении воспаления показана рентгенотерапия.
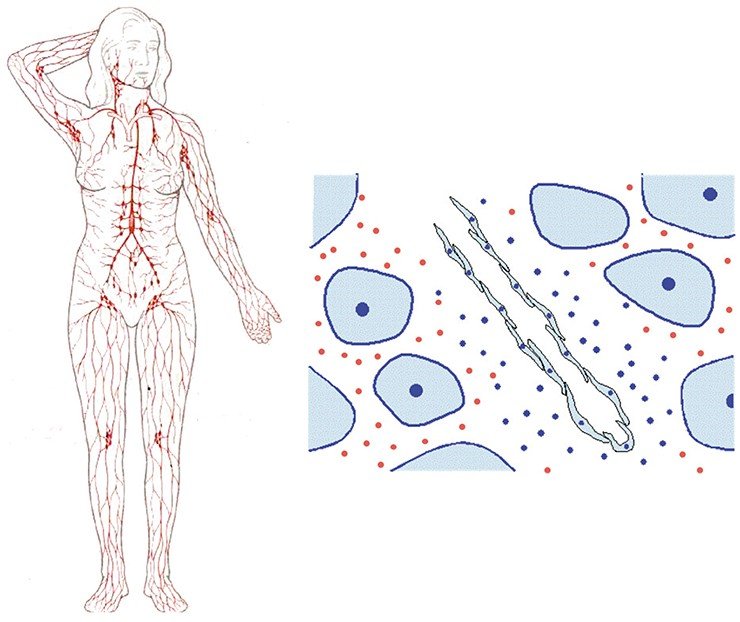
Лимфатическая система - одна из самых сложных и хитро устроенных систем человека.
Ее основное предназначение состоит в том, чтобы своим напором смывать в лимфатические капилляры отмершие клетки организма, а также бактерии, вирусы и токсины, попавшие в организм с пищей, водой и воздухом.
Всегда на страже
В теле человека насчитывается более 500 лимфатических узлов.
Эти крохотные железы являются как бы промежуточными насосными станциями на пути движения лимфы и в то же время - фильтрующими элементами. Они выполняют обязанности часовых, самоотверженно охраняющих наш организм от посягательств различных вредоносных вирусов и бактерий.
В качестве санитаров этой системы выступают защитные белые тельца (лимфоциты), которые в огромном количестве хранятся в лимфоузлах и не пускают патогенные микроорганизмы, а также раковые клетки в кровеносную систему, сдерживая развитие болезни.
Если "врагов" оказывается слишком много и обычное число лимфоцитов с ними не справляется, белые кровяные тельца начинают активно размножаться, чтобы ликвидировать инфекцию. Такая нагрузка сказывается на состоянии лимфоузлов: они увеличиваются, твердеют, над ними появляется покраснение кожи и возникают болевые ощущения. На медицинском языке это явление называется лимфаденитом.
Так что воспаление лимфоузлов - это не самостоятельное заболевание, а сигнал тревоги, свидетельствующий о том, что в организме что-то не в порядке. Причем в зависимости от того, какие лимфатические узлы воспалены, можно достаточно точно определить, где и какой именно инфекционный процесс возникает.
Дело в том, что лимфатические железы сконцентрированы группами в определенных областях тела и каждая группа отвечает за свои участки организма. Увеличение лимфатических узлов в том или ином месте свидетельствует о неблагополучии в той зоне, которую "обслуживает" узел. Вот что подсказывает нам это "узелковое письмо" организма:
Шейные и подчелюстные узлы набухают при простуде, гриппе, инфекционных заболеваниях горла и уха.
Воспаление нижнечелюстных лимфатических узлов может говорить о заболевании зубов или полости рта.
Увеличенные узлы на шее порой оказываются единственным симптомом токсоплазмоза - болезни, которой можно заразиться от зверей или при употреблении недоваренной свинины.
Бугорок, ощущаемый под мышкой, может свидетельствовать о воспалительном процессе в молочной железе.
Увеличение локтевых лимфатических узлов оказывается признаком инфекции на кисти или предплечье.
Узлы в области паха увеличиваются при воспалительном заболевании нижних конечностей, проблемах с желудочно-кишечным трактом, а также при воспалительных процессах в половых органах.
Реакция лимфатических узлов в брюшной полости может свидетельствовать об обострении аппендицита.
Есть инфекции, которые вызывают воспаление нескольких групп лимфоузлов. К ним относятся, например, туберкулез, тиф, некоторые заразные кожные заболевания, краснуха, ветрянка, инфекционный мононуклеоз, артрит, красная волчанка и другие.
По некоторым данным, СПИД также может являться одной из причин, провоцирующих комплексное воспаление лимфатических узлов.
Это явление может стать индивидуальным ответом организма у гиперчувствительных людей на некоторые медикаменты.
Чаще всего увеличение лимфоузлов связано с инфекцией, но иногда (пусть и в достаточно редких случаях) оно свидетельствует об опухолевом поражении. И уже одно это обстоятельство не должно позволять относиться к воспалению лимфатических узлов легкомысленно. Ведь диагностика онкологических заболеваний на ранней стадии может стать залогом успешного лечения. Каждый, даже самый маленький узелок, если он воспален больше, чем две недели, следует показать врачу. Если специалиста что-то насторожит, он назначит дополнительные исследования, чтобы поставить правильный диагноз.
Как правило, воспаление лимфоузлов сопровождается такими симптомами:
увеличение размеров (воспалившиеся узелки выпирают из-под кожи, достигая размеров горошины, маслины, а иногда и грецкого ореха);
болевые ощущения в лимфоузлах;
общее недомогание, слабость;
В таком состоянии лимфоузлы могут находиться от нескольких дней до нескольких недель.
После того как инфекция побеждена, они должны вернуться к нормальному состоянию, то есть стать незаметными и неощутимыми. Если же эти симптомы становятся более выраженными, кожа в районе лимфоузла краснеет, появляется сильная боль, значит, начался гнойный процесс.
В этом случае может понадобиться срочное хирургическое вмешательство, пока в гнойный процесс не вовлеклись соседние участки.
Как правило, воспаление лимфоузлов протекает тем тяжелее, чем ярче выражена вызвавшая его инфекция.
Однако нередко увеличение лимфатического узла может быть абсолютно безболезненным и внешне, казалось бы, совершенно не связанным с каким-либо заболеванием. Это свидетельствует о скрыто протекающей инфекции или о том, что лимфатический узел успел обезвредить вредоносного микроба до появления начальных признаков патологии.
Поскольку воспаление лимфоузлов - явление вторичное, а не самостоятельное заболевание, то нет особого смысла его лечить. Исключение составляют лишь гнойные лимфадениты.
Воспаленный лимфоузел нельзя греть, массажировать или воздействовать на него каким-либо другим способом. Прежде всего следует избавиться от первопричины, вызвавшей лимфаденит. Но не самостоятельно, а с помощью врача.
Появление заложенности носа, насморка и кашля - тоже показатель нагрузки на лимфу. Перед тем как попасть в кровь, она должна сбросить остатки токсинов и делает это через слизистые оболочки, кожу. Поэтому нельзя мешать ей, долго спасаясь от насморка сосудосуживающими каплями.
Может нарушить работу лимфоузлов и дезодорант, который перекрывает выход поту и ядам из организма. При постоянном применении таких средств яды будут скапливаться в этой зоне, постепенно пропитывая близлежащие ткани.
Печень, которая очищает организм от токсинов, полноценно включается в работу только в ночное время. Поэтому и не стоит много есть на ночь, чтобы не мешать организму обезвреживать яды, полученные днем.
Помогают улучшить работу лимфосистемы хорошо известные в народе процедуры: парная баня с веником и обильное питье чая со смородиновым листом.
Читайте также:


