Целлюлит это кожное инфекционное заболевание
Целлюлит (воспаление) – инфекционное заболевание, при котором происходит поражение подкожно-жировой клетчатки. Поскольку весь кожный покров имеет под собой подкожно-жировую клетчатку в той или иной степени выраженности, то логично предположить, что целлюлит может появиться на любом участке тела. Однако, наиболее часто заболевание развивается на нижних конечностях, в частности поражаются голени.
Целлюлит развивается в том случае, если условно-патогенные и патогенные бактерии попали под кожу.
Причины развития целлюлита
Целлюлит – это прежде всего инфекционное заболевание, возникающее от проникновения микроорганизмов в подкожно-жировую клетчатку. Проникнуть туда они могут в результате появления на коже микротравм – трещин, порезов, ожогов, проколов, а также укусов животных и насекомых.
Первичный воспалительный процесс может располагаться на коже – при наличии язв, эрозий, где кожа теряет свои защитные свойства развивается инфекция, которая в последствии распространяется в глубь кожи.
Последнее время часто распространены случаи развития целлюлита у пациентов, которым был поставлен венозный периферический катетер с нарушениями технологии постановки, используя нестерильные катетеры и инструментальный.
В таком случае целлюлит может сопровождаться развитием флебита и тромбофлебита, что осложняет течение целлюлита.
Помимо причин, вызывающих заболевание еще имеются предрасполагающие факторы, не могут стопроцентно вызвать заболевание, но спровоцировать развитие патологии.
- Вредные привычки, алкоголь, курение – снижают защитные силы организма.
- Значительное снижение иммунитета – первичные иммунодефициты, а также иммунодефициты, вызванные инфекциями (ВИЧ-инфекция). Хронические недостаточности внутренних органов, нарушения работы органов кровообращения.
- Укусы животных, человека, насекомых. Особенно если укус провоцирует развитие зуда – расчесы повышают риск инфицирования места поражения.
- Прием некоторых лекарственных препаратов – например стероидов.
- Хирургические вмешательства в анамнезе.
- Контакт с некоторыми продуктами, а именно – с сырым мясом, рыюой, загрязненными фруктами и овощами (контакт бактерий с продуктов и поврежденного участка кожи).
Симптомы целлюлита
Заболевание начинается остро, как правило, спустя несколько часов после проникновения бактерий под кожу. Инкубационный период также может длиться несколько дней. В период разгара заболевания, когда заболевание активно себя проявляет, появляются следующие клинические симптомы:
- Появление локальной гиперемии. Со временем покраснение усиливается, площадь поражения возрастает.
- Пальпация в месте гиперемии вызывает болезненные ощущения. Интенсивность боли зависит от площади поражения.
- На пораженной коже появляется припухлость, местный отек. Иногда отмечается появление красных полос – это связано с переходом инфекции на лимфатические сосуды, которые воспаляются, вызывая гиперемию (по ходу сосудов).
- Далее увеличиваются лимфатические узлы.
- Развивается синдром интоксикации, слабость, озноб, недомогание.
В тяжелых случаях целлюлит развивается далее, переходя уже в более серьезное заболевание, которое называется гангрена. В свою очередь, гангрена часто осложняется некрозом, при котором происходит отмирание пораженной кожи и подкожно-жировой клетчатки.
Диагностика целлюлита
При обращении за помощью к врачу с подобной проблемой следует знать, что врач должен будет не только опросить пациента, но и провести осмотр. Собирая анамнез врач вероятнее всего спросит о случаях купания в незнакомых местах в ближайшем прошлом, возможные травмы, оперативные вмешательства, укусы животных или насекомых.
При осмотре врач проводит пальпацию, оценивает размеры и площадь целлюлита, определяет симптомы флюктуации.
Далее, необходимо провести лабораторную диагностику – общий анализ крови, мочи, бактериальный посев для определения возбудителя и его чувствительности.
Лечение целлюлита
Основное лечение – антибактериальная терапия с учетом чувствительности возбудителя к препаратам. Симптоматическое лечение направлено на снижение болевого синдрома и воспаления. В сложных тяжелых случаях может потребоваться оперативное вмешательство по поводу удаления гангрены, некроза.
Как наилучшим образом вести пациента со стафилококковой инфекцией кожи? Как врач общей практики может диагностировать и лечить рожистое воспаление? Какое лечение эффективно при эритразме? B норме кожа человека заселена огромным
B норме кожа человека заселена огромным количеством бактерий, мирно сосуществующих на ее поверхности или в волосяных фолликулах.
Однако кожа обладает определенными свойствами, защищающими ее от инфицирования патогенами. К ним относятся плотный и сухой ороговевающий слой, практически непроницаемый для микроорганизмов, и клейкое межклеточное вещество — сложная смесь липидов, плотно соединяющая клетки мальпигиевого слоя и также защищающая кожу, закупоривая вход в волосяные фолликулы.
Другие факторы, останавливающие проникновение патогенных микроорганизмов, включают постоянное обновление клеток кожи, кислое значение pH, наличие иммуноглобулинов в составе пота и различные виды кожной флоры.
Кожные инфекции, как правило, развиваются только тогда, когда травма, избыточная гидратация или воспалительные заболевания кожи нарушают эти защитные свойства. Организмы, вызывающие кожные инфекции, могут быть частью постоянной кожной флоры или ближайших слизистых оболочек или происходить из внешних источников, таких как другой человек, окружающая среда или зараженные объекты.
Импетиго — наиболее поверхностная кожная инфекция, вызываемая S. aulreuls и S. pyogenes. Различают два основных клинических варианта: буллезное импетиго, считающееся стафилокковым заболеванием, и небуллезное импетиго, вызываемое S. aulreuls или S. pyogenes либо обоими организмами.
Заболевание встречается у детей гораздо чаще, чем у взрослых, развиваясь на открытых частях тела, лице и конечностях, в местах царапин, ссадин и укусов насекомых.
Вначале появляются красные пятна, которые превращаются в пузырьки и гнойнички, легко вскрывающиеся и образующие толстые, слипшиеся желтовато-коричневые чешуйки на эритематозном основании (см. рис. 1). Они часто многочисленны, могут вызывать зуд, но, как правило, безболезненны.
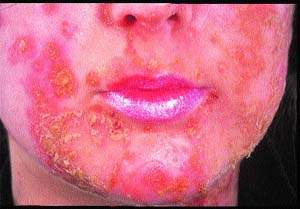 |
| Рисунок 1. Толстые желтые корки в основании эритемы и поверхностных эрозий у пациента со стрептококковым импетиго |
При буллезной форме могут развиваться большие пузырьки и волдыри диаметром 1-2 см. Они вскрываются медленнее и сохраняются в течение двух-трех дней. Возбудители, как правило, определяются культивированием, но в клинически очевидных случаях в этом нет необходимости.
Наиболее серьезным осложнением импетиго является постстрептококковый острый гломерулонефрит, общая заболеваемость которым в последние годы снизилась.
Буллезное импетиго обусловлено исключительно S. aulreuls, который выделяет токсин эксфолиатин, вызывающий расщепление межклеточного вещества в поверхностных слоях эпидермиса. Абсорбируясь в большом количестве в кровоток, этот токсин вызывает стафилококковый синдром обожженной кожи, который в 5% случаев заканчивается летально.
При инфекциях средней тяжести и локализованных формах используют местный антибиотик, например мупироцин или фузидовую кислоту, эффективно также местное применение неомицина и бацитрацина. Очень действенно использование ликацин-геля.
При тяжелых и распространенных формах назначают системный антибиотик. Обычно достаточно эритромицина или цефалоспорина первого поколения, например цефалексина.
Эктима относится к инфекциям, напоминающим импетиго, но затрагивающим более глубокие слои кожи. Она характеризуется формированием толстых слипшихся чешуек (см. рис. 2), покрывающих области изъязвлений кожи, которым предшествует образование гнойничков и пузырьков. Чаще всего поражаются ягодицы, бедра и ноги. Заболевание распространено в тропиках, где его развитию способствуют плохие гигиенические условия и недостаточное питание. Возбудителями могут быть S aulreuls или S pyogenes либо оба микроорганизма, но вызываемые ими изъязвления достигают дермы и заживают рубцеванием, что не свойственно импетиго. Лечение — системные антибиотики, воздействующие на S. aulreuls и S. pyogenes.
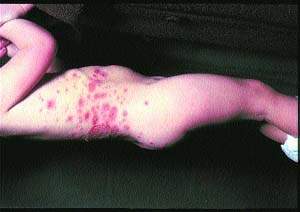 |
| Рисунок 2. Ребенок с обширными очагами буллезного (стафилококкового) импетиго на туловище |
Поверхностный фолликулит, фурункулы и карбункулы. Фолликулит (воспаление эпителия волосяных фолликулов) — распространенное дерматологическое заболевание, не всегда первично только инфекционной природы. Физическая или химическая травма, а также связанное с профессиональным занятием воздействие продуктов смолы, применяемых также в лечебных целях, — все это вызывает фолликулит.
При проникновении стафилококков в более глубокие слои волосяных фолликулов воспаление захватывает дерму, вызывая образование фурункулов и карбункулов. Развивается воспалительный пузырек с гнойной головкой (фурункул) или инфекция охватывает несколько близлежащих волосяных фолликулов и образуется воспалительный конгломерат, из которого высвобождается гной (карбункул).
Фурункулы чаще всего встречаются на лице и ногах, а типичная локализация карбункулов — задняя часть шеи; как правило, они сопутствуют сахарному диабету. Крупные фурункулы и карбункулы вскрывают и дренируют, назначая пенициллиназо-устойчивый антибиотик.
Рецидивирующие стафилококковые инфекции кожи. Некоторые пациенты подвержены рецидивам стафилококковых инфекций кожи.
Предрасполагающими факторами здесь служат сахарный диабет, хроническая почечная недостаточность и некоторые иммуннодефицитные состояния, но у большинства пациентов перечисленные выше заболевания отсутствуют: вероятно, эти больные являются хроническими носителями стафилококков, и при мельчайшей травме кожи патогены вызывают инфекцию.
Рецидивы таких инфекций пытаются предотвратить различными способами: путем омывания кожи различными антисептиками, лечения других членов семьи антистафилококковыми антибиотиками и пролонгированной терапии другими местными или системными антибактериальными препаратами. Все эти методы направлены на уничтожение стафилококкового “шлейфа”.
К сожалению, эти меры, как правило, неспецифичны и малоэффективны, так как бактерии появляются вновь вскоре после отмены антимикробного препарата. Поэтому предпочтительнее длительное использование местных антисептиков.
Рожа и целлюлит — это острые, быстро распространяющиеся инфекции кожи и подлежащих тканей.
Отличительной чертой рожистого воспаления является четко очерченный, приподнятый край, отражающий вовлечение более поверхностных (дермальных) слоев (см. рис. 3). Однако целлюлит может располагаться поверхностно, а рожа глубже, так что во многих случаях эти два процесса сосуществуют и различить их практически невозможно.
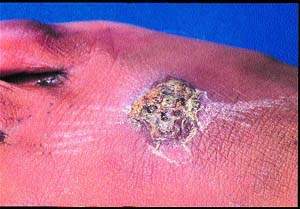 |
| Рисунок 3. Типичный очаг эктимы на тыльной стороне стопы мальчика. Множественные очаги появились у него во время каникул, проведенных в Бангладеш |
Считается, что рожистое воспаление вызывается стрептококками, как правило, группы A и иногда — группами G и C. При целлюлите высевается либо только S. aulreuls, либо совместно со стрептококком. H. influlenzae типа b — важный этиологический фактор лицевого целлюлита у детей младше двух лет.
Рожа, в типичном случае поражающая лицо, — болезнь пожилых, развивающаяся без видимых причин или иногда после травмы лица.
Целлюлит поражает нижние конечности, в особенности область икр. Ему часто предшествует травма, язва или другое повреждение кожи, откуда и исходит инфекция.
Как и при рожистом воспалении, целлюлит может сопровождаться или предваряться лихорадкой и ознобом, но у многих пациентов температура не повышается, и они не выглядят серьезно больными.
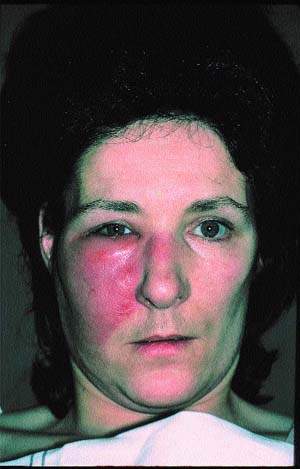 |
| Рисунок 4. Четко очерченный эритематозный отек при роже лица; чаще это поражение двустороннее |
Кожа красная, горячая и отечная, края воспаленного участка неровные, на поверхности могут развиваться пузырьки и волдыри (см. рис. 4). В редких случаях обнаруживается лимфангит и региональный лимфаденит.
Без лечения могут развиваться такие осложнения, как фасциит, миозит, подкожный абсцесс и септикопиемия. Периорбитальный целлюлит, вызванный обычно травмой, может осложняться тромбозом пещеристого синуса, формированием орбитального, субпериостального или церебрального абсцессов или менингитом.
Пациентов с этими состояниями необходимо госпитализировать.
Описанные здесь стафилококковые и стрептококковые пиодермии составляют большую часть кожных бактериальных инфекций. Нужно уметь различать инфекционные процессы, присущие трем клиническим ситуациям:
- инфекция не укладывается в рамки типичной клинической картины пиодермии или не поддается полностью стандартной терапии;
- организм пациента ослаблен и не может выдержать борьбу с инфекцией;
- в эпидемиологическом анамнезе есть возможность контакта с необычными кожными патогенными микроорганизмами.
- Инфекции, вызываемые резидентными коринебактериями
Для эритразмы характерны красно-коричневые шелушащиеся участки кожи, расположенные в паху, в подмышечных впадинах и межпальцевых промежутках (см. рис. 5).
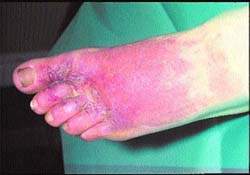 |
| Рисунок 5. Пузырьки и волдыри, развившиеся на фоне эритематозного отека области целлюлита стопы у пациента-диабетика |
Corynebacteriulm minultissimulm считается этиологическим фактором этого заболевания, протекающего бессимптомно и развивающегося, как правило, у диабетиков, тучных и пожилых людей, а также у тех, кто проживает в тропическом климате.
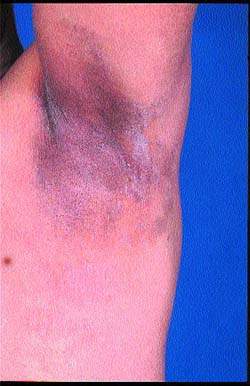 |
| Рисунок 6. Коричневый, шелушащийся гиперпигментированный участок эритразмы в подмышечной впадине у мужчины из Средней Азии. У пациента имеются очаги в паху и на межпальцевых промежутках ноги |
Благодаря тому что данные микроорганизмы продуцируют порфирины, в ультрафиолетовом свете лампы Вуда пораженные участки флюоресцируют от кораллово-розового до оранжево-красного оттенка, что подтверждает диагноз. Как правило, культивирования не требуется.
Иногда для излечения достаточно интенсивного мытья с мылом. Другой подход — местное лечение эритромицином и клиндамицином или местными азолями, например клотримазолом, которые активны в отношении некоторых грам-положительных бактерий и грибов. При обширных поражениях наиболее эффективен, вероятно, эритромицин.
Оспенный кератолиз — это поверхностная кожная инфекция, очевидно вызываемая штаммами Corynebacteriulm и характеризующаяся наличием оспинок диаметром 1-7 мм на подошвах стоп. Оспинки, сливаясь, могут образовывать поверхностные эрозии.
Заболевание обычно протекает бессимптомно, но иногда пациенты жалуются на зудящую, как от ожога, боль или сырный запах.
Похоже, оспенный кератолиз связан с избыточным увлажнением ног из-за тесной обуви, частых контактов с водой или повышенной потливости.
Лечение гипергидроза вкупе с методами, описанными для эритразмы, как правило, эффективно.
Подмышечный трихомикоз проявляется восковыми узелками, формирующимися в волосах подмышки. Желтые, красные или черные, они образуются большими колониями коринеформных бактерий, покрывающих кутикулу волоса.
Прежде всего заболевание поражает пациентов, которые мало внимания уделяют личной гигиене и страдают избыточным потоотделением.
Для успешного лечения, как правило, достаточно брить волосы и пользоваться дезодорантами для подмышек. Эффективно также местное применение эритромицина и клиндамицина.
Литература
1. Noble W. C. Microbal Skin Disease: its Epidemiology. Arnold, London, 1983.
2. Hoor E. W., Hooton T. M., Horton C. A. et al. Mircroscopic evalulation of cultaneouls cellulitis in adults // Arch. Intern. Med. 1986; 146: 295-297.
Если вы не знали, то существуют две болезни под названием целлюлит.
От одной (косметической) чаще всего страдают женщины; вторая же болезнь (флегмона) представляет инфекцию глубоких слоев кожи и подкожной клетчатки, сообщает Health .

Помимо этого, такие бактерии, как стафилококк, гемофильный грипп и клостридия перфрингенс, также могут привести к развитию инфекции.
Обычно инфекция проникают под кожу в местах царапин, ран и повреждений на коже. Даже незначительная ссадина может привести к развитию заболевания.
Воспалительный целлюлит обычно поражает руки, ноги и стопы. Однако может появляться и на других частях тела.

Заболевание сопровождается покраснением, болью, отеком и жаром в местах заражения. Высокий шанс подхватить целлюлит именно в летние месяцы, так как жара может привести к аномалиям на коже.
Если вы подозреваете, что у вас воспалительный целлюлит, то как можно скорее обратитесь к врачу.
Любой человек может заразиться опасной кожной инфекцией. Однако существуют определенные условия, которые подвергают вас повышенному риску развития целлюлита:

Слабая иммунная система
Когда иммунитет слабеет, способность контролировать инфекцию снижается, что может привести к размножению вредоносных микроорганизмов.
Люди, болеющие раком и СПИДом, должны принимать особые меры предосторожности для поддержания чистоты кожи.

Диабет
Если у вас диабет, есть два способа заразиться целлюлитом. Первый связан с осложнениями, возникающими в результате высокого уровня глюкозы. Диабетическая невропатия (повреждение нервов) иногда приводит к потере чувствительности, особенно в стопах.
Второй способ заболевания: высокий уровень сахара в крови отрицательно влияет на функционирование иммунной системы, обеспечивая процветание бактерий и других инфекционных микроорганизмов.

Состояние кожи
Спортсмены также находятся в группе риска. Иногда в результате тренировок выскакивают волдыри, появляются трещины или шелушения кожи.
Экзема также повышает вероятность развития флегмона.

Хронические отеки
В этом случае лимфатическая жидкость, которая переносит инфекционные лейкоциты, накапливается в ногах и руках. Вероятность заболевания воспалительным целлюлитом увеличивается.
Лимфатическая жидкость также является плодородной почвой для процветания бактерий.

Раны и травмы
Все, что приводит к повреждению кожи, например, рана или ссадина, позволяет кожным бактериям проникнуть глубже в ткани организма. Необходимо регулярно промывать порезы царапины, а также следить за ними на предмет признаков инфекции.

Проблемы с венами
Это приводит к скоплению крови в ногах. Возникают боль, отеки и, в некоторых серьезных случаях, язвы. Все эти повреждения увеличивают вероятность, что бактерии глубже проникнут в ткани конечностей.
Целлюлит – это дистрофические изменения в подкожной жировой клетчатке, которые приводят к нарушению процессов кровообращения и лимфооттока. Данный процесс можно описать, как застойные явления в жировой ткани, которые приводят к дистрофическим нарушениям в адипоцитах (жировых клетках).
Симптомы целлюлита зависят от стадии заболевания:
- 1 стадия – предцеллюлитная, видимых патологических изменений на коже еще нет, но можно отметить некоторую склонность к появлению синяков, отечность периферических тканей
- 2 стадия – начальная, увеличивается отечность тканей, при сжатии кожи и подкожной клетчатки в складку или при напряжении мышц появляется “апельсиновая корка” (неровности и бугорки на коже), кожа в пораженных участках становится бледной, снижается ее эластичность
- 3 стадия – микронодулярная, пораженные адипоциты “склеиваются” в конгломераты, появляются соединительнотканные перепонки, симптом “апельсиновой кожуры” наблюдают и без специальных тестов, в толще тканей можно прощупать узелки, ткани отекают, появляются сосудистые звездочки, при сильном надавливании появляется боль
- 4 стадия – макронодулярная, узлы в толще тканей становятся большими, спаянными между собой и с окружающими тканями, их можно увидеть и глазом, при пальпации кожи отмечается ее болезненность, ткани очень отекают.
Причины развития целлюлитных изменений до сих пор точно не изучены. В исследованиях показана роль таких факторов, как генетическая предрасположенность, эндокринные нарушения, характер питания, этническая принадлежность.
Предрасполагающие факторы развития целлюлита:
- Нарушение нормального периферического кровообращения
- Заболевания эндокринной системы и разные дисгормональные состояния
- Неполноценное и несбалансированное питание
- Частые колебания веса
- Курение
- Хронический стресс
- Гиподинамия (недостаточная физическая активность).
Для постановки диагноза используют субъективные методы – визуальный осмотр и пальпацию (ощупывание) и объективные специальные методы.
Специальные методики в диагностике целлюлита:
- Контактная термография, такой метод диагностики позволяет выявить участки жировой ткани, где нарушен кровоток – “холодные зоны”. Термографическая система имеет вид пластины, в основе которой находятся жидкие кристаллы. Для выявления различий температур необходимо только приложить пластину к подозрительному участку, при этом зоны с нарушенным кровотоком будут иметь синий цвет.
- Безконтактная термография – используют специальный аппарат – термограф, с его помощью изображение выводится на экран компьютера, что позволяет его детально изучить.
- УЗИ позволяет с большой точностью визуализировать все изменения в подкожной клетчатке и в самой коже. С помощью ультразвука можно отслеживать динамику заболевания и эффективность проводимой терапии.
- КТ и МРТ. Необходимость в таких методах диагностики практически нет, используется редко.
Целлюлит редко сопровождается какими-то тяжелыми осложнениями. В некоторых случаях при 4 стадии могут появляться такие осложнения:
- Развитие слоновости (нарушение лимфооттока с застоем лимфы в периферических тканях)
- Трофические изменения пораженных участков – изъязвления, кровоизлияния
- Наслоение гнойной инфекции.
Сегодня существует много методик лечения целлюлита. Правильную и эффективную терапевтическую программу сможет составить только специалист после обследования.
Методы лечения целлюлита:
- Антицеллюлитный массаж
- Косметические средства с антицеллюлитным действием
- Талассотерапия (лечение песком, морской водой, грязями и водорослями)
- Антицеллюлитные обертывания
- Вакуумный массаж
- Мезотерапия (инъекции в проблемную зону антицеллюлитных препаратов)
- Липолиз – расщепление жиров путем инъекций липолитических средств
- Лимфодренаж
- Лечение с помощью ультразвука
- Гормональная терапия.
Повышенный риск развития целлюлита имеют:
- Люди, которые имеют генетическую предрасположенность к целлюлиту
- Лица, которые ведут нездоровый образ жизни (гиподинамия, неправильное питание, вредные привычки)
- Люди с частыми колебаниями веса
- Лица, которые страдают заболеваниями эндокринной системы и кровеносных сосудов.
Избежать целлюлита можно, выполняя несколько простых рекомендаций:
- Следите за своим весом
- Занимайтесь регулярно спортом
- Вовремя диагностируйте и лечите заболевания эндокринных органов
- Придерживайтесь рационального и здорового питания
- Избавьтесь от вредных привычек
- Выполняйте массаж проблемных участков 2 раза в неделю.
Особой диеты при целлюлите соблюдать не нужно. Необходимо только следить за своим питанием, увеличить количество свежих овощей и фруктов, не употреблять вредной пищи. Образ жизни при целлюлите и для его профилактики необходимо вести здоровый – заниматься спортом, не курить, много двигаться, правильно питаться.
Кожа — это самый большой, выносливый и в то же время хрупкий орган человека. Как и сердце, печень или желудок, она имеет сложную структуру, выполняет жизненно важные функции, а ее здоровье является непременным условием хорошего самочувствия человека в целом. И точно так же, как и другие органы, кожа чрезвычайно уязвима перед патологическими процессами.
Особенность кожных заболеваний состоит в том, что они становятся очевидны с самых ранних стадий. Отчасти это помогает больному приступить к лечению незамедлительно. С другой стороны, кожные заболевания доставляют людям выраженный психологический дискомфорт, особенно когда быстро устранить симптомы не представляется возможным. Поэтому диагностика и лечение любых дерматологических болезней — это необходимое условие возвращения к полноценной жизни.
Это интересно!
Кожа — действительно самый большой по протяженности орган человека. Она занимает почти 2 м 2 , содержит более трех миллионов потовых желез по всему телу, а микробиом кожи в несколько тысяч раз превышает численность всего человечества [1] .
Виды заболеваний кожи
Причин, по которым возникают болезни кожных покровов, множество. Это могут быть как внешние факторы — сюда относится травмирующее влияние окружающей среды, так и внутренние, когда на коже сказываются проблемы иммунной и эндокринной систем, желудочно-кишечного тракта и так далее.
Справка
Каждый слой кожи подвержен специфическим заболеваниям. Так, к патологиям эпидермиса можно отнести чесотку и псориаз, к болезням дермы — фурункулез и гидраденит, а подкожно-жировая клетчатка может страдать от целлюлита и липомы. Некоторые болезненные состояния, например ожоги, могут затрагивать сразу все слои кожи.
Патологии кожи можно разделить на инфекционные и неинфекционные, но деление это справедливо не всегда. Например, себорейный дерматит вызывает грибок, который обитает на поверхности эпидермиса у абсолютно всех людей, но проявляет себя только при нарушении иммунитета. К тому же инфекции часто присоединяются уже в разгаре патологического процесса: у больных с псориазом нередко возникают гнойные язвочки, являющиеся следствием бактериального поражения кожи.
Особое значение в дерматологии имеют хронические кожные заболевания. В отличие от острых инфекционных процессов, они сопровождают человека в течение продолжительных периодов жизни и требуют последовательной терапии. Чаще всего развиваются под воздействием самых разных внешних и внутренних факторов: от паразитарной инвазии до перенесенного стресса.
Предрасположенность к некоторым заболеваниям кожи может наследоваться: многие отмечают, что такие проблемы, как юношеские угри, у детей и их родителей проявляются сходным образом. Статистически наиболее распространенной группой кожных заболеваний, которые становятся причиной для обращения к доктору, являются дерматозы и дерматиты — болезни неинфекционной природы, сопровождающиеся зудом, шелушением и изменением цвета кожи. Они наблюдаются и у детей, и у взрослых, которые страдают аллергиями и иммунодефицитами.
Заподозрить у себя или у ребенка кожное заболевание просто. В норме покровы тела имеют равномерную окраску, умеренную влажность и гладкую поверхность, а нарушение любого из этих критериев или появление неприятных ощущений, зуда и боли — уже повод для тревоги. Еще до визита к врачу хочется выяснить, насколько это состояние опасно и как обезопасить себя и близких.
Дерматиты и дерматозы, а также псориаз, не заразны, но способны значительно ухудшить физическое и психологическое состояние человека, поэтому при первых признаках недуга стоит показаться дерматологу.
- Атопический дерматит, или нейродермит, — патология аллергической природы, которая проявляется приступами зуда, сухостью, шелушениями, покраснениями и высыпаниями, локализованными на лице и шее, на волосистой части головы и в естественных кожных складках — в подмышках, в локтевых и коленных ямках, в паху, на ягодицах и так далее. Выделяют младенческий — от двух месяцев, детский — от двух лет, и подростковый или взрослый — старше 13 лет, атопический дерматит. Он может протекать как в легкой, так и в тяжелой форме, причиняя серьезные страдания. В лечении атопического дерматита важен комплексный подход: очищение организма, нормализация пищеварения, диетотерапия, исключение провоцирующих факторов (из рациона и из внешней среды), наружная терапия для устранения видимых симптомов, а в некоторых случаях и системная фармакотерапия. Если атопический дерматит не удается вылечить в младенчестве, то он будет сопровождать человека всю жизнь в легкой, среднетяжелой или тяжелой форме с периодическими рецидивами [3] .
- Аллергический дерматит часто возникает и у взрослых, и у детей как реакция на пищевой или контактный раздражитель. Пищевая аллергия проявляется в виде зуда, отечности, мелких и крупных пузырей, наполненных жидкостью, и наступает в течение 24 часов с того момента, как аллерген попал в организм. Иногда пузыри лопаются, образуя обширные мокнущие очаги, которые могут нагнаиваться вследствие присоединения вторичной инфекции. Локализация аллергической сыпи может быть индивидуальной, но обычно сыпь проявляется в одних и тех же местах, с той же интенсивностью и площадью высыпаний.
При контактной аллергии подобная воспалительная реакция и изменения на коже наблюдаются лишь в той части тела, которая непосредственно контактировала с аллергеном. Например, при реакции на краску для волос покраснение, зуд и отечность возникнут на голове, а при непереносимости определенных металлов — на шее, где человек носит цепочку, или в области живота, которая соприкасалась с пряжкой ремня. Также аллергеном могут быть лекарственные препараты, косметика и парфюмерия, мыло, растения, резиновые изделия, клей. Некоторые вещества вызывают повышение чувствительности кожи к воздействию солнечных лучей — фотосенсибилизацию, и при этом возникает фотодерматит, являющийся разновидностью аллергического. В этом случае высыпания возникают на открытых участках кожи, не защищенных одеждой от солнца [4] . Ключевым фактором в лечении аллергических дерматитов является выявление и устранение аллергена, а также терапия местными средствами для устранения зуда, воспалительной реакции, для защиты от инфекции и восстановления поврежденной кожи.
Дерматозы
Его не случайно выделяют в отдельную группу: это одно из самых тяжелых хронических кожных заболеваний, которое отличается непредсказуемым течением и туманным механизмом возникновения. Эта болезнь встречается у 1–2% населения развитых стран вне зависимости от возраста, пола, социального статуса и образа жизни (хотя отмечено, что чаще псориаз возникает на фоне сильного стресса) [8] . Псориатические бляшки проявляются практически повсеместно — на локтевых и коленных сгибах, волосистой части головы, подошвах и ладонях, в области крестца и поясницы. Отметины имеют размер от нескольких миллиметров до нескольких сантиметров и нередко сливаются в единые пятна. Бляшки при псориазе имеют чешуйчатую структуру, при отделении чешуек кожа под ними блестит и иногда кровоточит. Кроме обыкновенного (вульгарного) псориаза распространен себорейный псориаз, при котором чешуйки имеют желтоватый оттенок. Болезнь может поражать не только кожу, но также ногти и суставы, вызывая псориатический артрит.
Кожных заболеваний много, но лечебные принципы при каждом из них сходны: для победы над недугом требуется сочетание системной и местной терапии. Первая подразумевает прием таблетированных препаратов и инъекции, направленные на устранение внутренних патологических механизмов: подавляются воспалительные и аллергические реакции, нормализуется работа эндокринной и нервной систем и так далее. Системное лечение каждого из перечисленных выше заболеваний имеет свои особенности и, как правило, назначается в периоды тяжелых обострений.
Местная терапия направлена непосредственно на устранение симптомов недуга, сокращение частоты рецидивов и улучшение качества жизни больного — устранение зуда, шелушений, болезненных ощущений и косметических дефектов. Ее преимущество заключается в отсутствии системных побочных эффектов, а также в направленном действии. Местно применяемые средства подразделяются на лекарственные и уходовые.
Наружная терапия применяется в первую очередь для того, чтобы как можно быстрее сделать кожу более привлекательной. Некоторые вещества, используемые с этой целью, подойдут и для людей со здоровой, но сухой и чувствительной кожей, страдающей от трещин и шелушения. Оптимальным вариантом считаются средства с эмолиентами. Эмолиенты — это жироподобная составляющая косметики, вещества, способные создавать защитный липидный слой на поверхности кожи. По составу эмолиенты являются эмульсиями, где жировые компоненты составляют от 3% до 25%. Традиционно с этой целью используются масло жожоба, касторовое масло, пчелиный воск, ланолин и многие другие.
На аптечных прилавках сегодня представлено множество средств, способных помочь вам облегчить зуд и снять воспаление на коже. Однако не забывайте, что начинать лечение лучше с консультации у специалиста, это поможет установить точную причину заболевания кожи и разработать курс терапии, направленный на скорейшее выздоровление.
Благодаря своему составу крем способствует глубокому увлажнению кожи, повышению ее защитных функций и восстановлению гидролипидного барьера. Основные действующие вещества — ключевые липиды кожи (линоленовая и линолевая кислоты) и важные структурные элементы рогового слоя: холестерол и керамиды (церамиды). Именно эти элементы скрепляют между собой ороговевшие чешуйки верхнего слоя кожи и обеспечивают ее прочность.
- Витамин F (комбинация полиненасыщенных жирных кислот: линоленовая, линолевая и арахидоновая) смягчает, увлажняет и повышает защитные свойства кожи.
- Керамиды, или церамиды (Ceramide NP, Ceramid AP, Ceramid EOP) — воскообразные липиды, которые удерживают влагу в коже, препятствуя ее испарению, и участвуют в обновлении естественного защитного слоя.
- Холестерол (Cholesterol) — один из основных структурных элементов липидного барьера кожи — гидролипидной пленки, который, будучи эмолиентом и увлажнителем, препятствует сухости, вялости, тусклости кожи.
Среди других компонентов, помогающих коже поддерживать необходимый уровень влаги длительный период времени, — гидроксиэтилмочевина (Hydroxyethyl Urea), которая способна удерживать влагу в количестве до 82% своего веса. Она занимает первое место по степени увлажнения поверхностных слоев кожи, опережая в этом даже гиалуроновую кислоту.
Сквален (Squalene) — еще один высококачественный эмолиент, источник жирных кислот для кожи. Обладая высокой проникающей способностью, он нормализует кожное дыхание, препятствует потере влаги и обеспечивает приятные тактильные ощущения. А аллантоин (Allantoin) способствует заживлению и восстановлению кожи, поддержанию защитного барьера, обладает вяжущим и противовоспалительным эффектом. Он ускоряет процессы регенерации тканей, одновременно смягчая роговой слой и ускоряя отделение отмерших клеток.
Читайте также:


