Вирус кавасаки у детей в турции
В течение последних нескольких лет интернет буквально заполонили удручающие фото детей, подхвативших вирусное заболевание на турецких курортах. И если в 2016-ом году данный факт не сильно сказался на загруженности отелей, то в 2017-ом многие семьи, пытаясь оградить своих малышей от опасного недуга, стали массово отменять поездки, теряя деньги. Попробуем разобраться, по каким симптомам можно распознать вирус Коксаки у детей в Турции в 2020 году и как обстоит ситуация с заболеваемостью сегодня.
Что представляет собой данное заболевание
Вирус Коксаки, или турецкий грипп, является разновидностью энтеровирусной (кишечной) инфекции. Распространению ее по территории турецкого государства способствует влажный и жаркий климат. Признаки заболевания очень сильно напоминают обычный грипп.
Различные штаммы вируса могут поражать плевру, кожу, слизистые оболочки, поджелудочную железу, печень, сердце.
Практический совет. Перед тем как оформлять визу или покупать билеты в другую страну, рекомендуем проверить наличие запрета на выезд из страны. Сделать это быстро, безопасно и в режиме онлайн можно при помощи проверенного сервиса Невылет.рф
В группе риска часто находятся дети, поскольку именно эта категория туристов чаще всего пренебрегает нормами личной гигиены. На сегодняшний день вакцин против этого заболевания не существует, собственно, как и особых мер предосторожности. Сегодня российский МИД утверждает, что массовой эпидемии в Турции нет. Все отели, откуда поступали жалобы от туристов в прошлом году, перед началом текущего сезона прошли строгие проверки.
Чтобы заразиться вирусом, достаточно просто поднять с пола предмет, к которому ранее прикасался переносчик инфекции. То есть подхватить болезнь можно как от уже инфицированного человека, так и от предметов, побывавших в его руках.
Кроме того, частицы вируса могут находиться в песке, на постельном белье, полотенцах, фруктах и продуктах питания. Заболеть малыш может в любом месте: в бассейне, на пляже и даже в воде. Способы передачи заболевания:
- воздушно-капельный;
- контактно-бытовой;
- пищевой.
Следует отметить, что вирус Коксаки в Турции опасен для беременных. Вернее, для будущей мамы болезнь не представляет большой угрозы (взрослые легче и быстрее справляются с недугом), а вот для детского организма она может иметь серьезные последствия. Заражение малыша происходит внутриутробно, через околоплодные воды.
Сложность диагностики вируса осложняется его умением маскироваться под другие заболевания. К тому же некоторые из характерных для него признаков вообще никоим образом не связаны с энтеровирусной природой.
Типичные симптомы Коксаки у детей проявляются следующим образом:
- температура выше 39 градусов, которая не падает после приема жаропонижающих средств;
- головная боль;
- недомогание и слабость;
- ломота в мышцах.
При типичном гриппе основные симптомы могут сопровождаться:
- появлением на глотке и мягком небе везикул, боли в горле;
- макулопапулезными высыпаниями. У детей сыпь на руках и ногах больше напоминает аллергическую реакцию;
- болями в верхней части живота и в груди.
Инкубационный период данного заболевания длится 3-6 дней. Реже бывают случаи, когда до появления первых признаков проходит 10 дней.
Если у пациента наблюдается хотя бы один из этих симптомов в комбинации с основными, велика вероятность того, что речь идет именно о вирусе Коксаки.
О том, что произошло заражение малыша, многие родители узнают уже дома, привезя заболевание на родину. При этом следует иметь в виду, что отсрочка диагностики и лечения чревата страшными последствиями в виде таких осложнений, как:
- нарушение работы головного мозга;
- патологии сердца и сосудов.
По этой причине, если у ребенка поднялась температура и появилась сыпь на коже, необходимо немедленно принять меры.
Лечение вируса Коксаки у детей в Турции проходит в два этапа:
- детоксикация организма;
- снятие симптомов болезни.
В первую очередь применяется медикаментозная терапия. Она подразумевает прием следующих препаратов:
- энтеросорбентов (выводят токсины);
- анестетиков (обезболивающие);
- противовоспалительных средств (стероидные или нестероидные);
- антигистаминных (снятие зуда и высыпаний);
- наружных антисептиков (лечение ранок на коже).
Причем многие специалисты полагают, что прием противовирусных лекарств не является эффективным.
Курс лечения занимает 7-10 дней. Его продолжительность будет зависеть от скорости, с которой организм будет избавляться от инфекции. В ходе лечения очень важно соблюдать некоторые правила:
Профилактические меры
Первые вспышки вируса Коксаки зафиксированы в 2020 году. На сегодняшний день вакцин против этого заболевания не существует, собственно, как и особых мер предосторожности. Чтобы обезопасить себя и детей от возможной инфекции, соблюдайте несложные правила в обычной жизни и особенно во время путешествия:
- первое правило, как уберечь ребенка от вируса Коксаки в Турции, касается личной гигиены. Главное регулярно мыть руки и пользоваться антисептическими средствами;
- правильно обрабатывать продукты, в частности мясо;
- если вы заметили на территории отеля кашляющих и чихающих детей, лучше ограничить общение с ними;
- не допускайте ребенка в комнату, в которой находится инфицированный человек, даже если это близкий родственник;
- для питья используйте исключительно фильтрованную бутилированную воду;
- меньше времени проводите в бассейне — он также является источником заражения;
- если эпидемия была зарегистрирована в том регионе страны, куда вы направляетесь, лучше сменить локацию.
И обязательно купите страховой полис , который позволит покрыть медицинские расходы, поскольку обращения к врачу в случае заражения избежать не удастся.
Вирус Коксаки относится к семейству энтеровирусов (кишечные вирусы). Он представляет собой РНК-содержащий вирус. Впервые он был выделен в США в 1950 году.
На сегодняшний вирус Коксаки разделяется на две группы — вирус А и В, каждая из которых содержит серогруппы, отличающиеся по антигенным свойствам. В окружающей среде они достаточно устойчивы, но являются чувствительными к действию солнечных лучей и растворов дезинфицирующих веществ (хлорная известь, хлорамин), которые уничтожают их практически мгновенно. При кипячении воды погибают в течение 20 минут.
Восприимчивыми к инфекции являются дети в возрасте от трех до 10 лет, инфицирование происходит чаще всего в четыре-шесть лет. Эта инфекция распространена в странах с умеренным климатом, где заболеваемость выше летом и осенью. После перенесенной инфекции устойчивый иммунитет не формируется.
Вирус Коксаки является возбудителем синдрома "рука-нога-рот" (или энтеровирусный везикулярный стоматит с экзантемой) — симптомокомплекс, состоящий из поражения слизистой ротовой полости — энантемы и появления сыпи на верхних и нижних конечностях — экзантемы.
Инкубационный период с момента инфицирования до появления первых признаков синдрома длится четыре-семь дней.
Преимущественно вирус Коксаки проявляется нарушением работы кишечника, диареей, общей интоксикацией и характерной сыпью. Течение инфекционного процесса в целом благоприятное, но бывают случаи развития осложнений.
Человек может заразиться от другого больного человека, а нередко — от вирусоносителя. Часто люди подхватывают инфекцию в отелях Турции, Кипра или в других местах отдыха. Передается вирус Коксаки, так же как и вирус гриппа, воздушно-капельным путем. Второй способ попадания в организм — алиментарный. Общая посуда, грязные руки могут стать источником заражения. Не исключено инфицирование от немытых фруктов и овощей. Наиболее вероятный способ попадания вируса в организм — через верхние дыхательные пути.
Вирус Коксаки — внутриклеточный паразит. Вначале вирусные частички накапливаются в слизистых оболочках и лимфоидной ткани носовой полости, глотки, тонкого кишечника. Затем он выходит в кровь и перемещается по кровяному руслу к разным органам. Распространяясь в организме, вирусные частицы оседают в различных органах, проникают в их клетки, где приводят к развитию воспалительного процесса.
Наибольшее количество вируса паразитирует в нервных клетках (нейроциты), поперечнополосатых мышцах, коже и внутренних органах (печень, почки). На последней стадии включается иммунная система, и ее Т-лимфоциты уничтожают вирус и зараженные им клетки.
В зависимости от преимущественной локализации вируса болезнь может развиваться в различных направлениях.
Гриппоподобная форма
Ее называют летним гриппом или трехдневной лихорадкой. Это самое легкое течение болезни. Признаки болезни очень похожи на ОРВИ. Период развития инфекции около трех-четырех дней. Температура тела может подняться до 39-40˚ С, но за короткое время все проходит без последствий, и ребенок выздоравливает.
Энтеровирусная экзантема
Главный отличительный признак этой формы — сыпь на руках, груди и голове. Появляющиеся пузырьки лопаются с образованием корок. На этих местах может шелушиться и отслаиваться кожа. Одновременно у ребенка повышается температура тела. Это проявление болезни нередко путают с краснухой или ветряной оспой. Но проходит она, как и гриппоподобная форма, довольно быстро — от трех до пяти дней и без последствий.
Герпетическая ангина
Инкубационный период у такой инфекции одна-две недели. В этом случае вирус поражает слизистую глотки. Признаки заболевания: высокая температура, слабость, боль в горле. Хоть и назвали эту форму ангиной, симптомов привычной большинству формы тонзиллита не наблюдается. Состояние усугубляется головной болью. Могут увеличиться лимфоузлы и начаться насморк. В отличие от классической ангины, на слизистой миндалин и ротовой полости появляются пузырьки с жидкостью. Через некоторое время они лопаются. При осмотре можно наблюдать скопление маленьких эрозий, покрытых белым налетом. Болезнь даже больше похожа на стоматит, чем на ангину. Все симптомы проходят примерно через неделю.
Геморрагический конъюнктивит
Развивается молниеносно — от момента заражения до первых признаков проходит не более двух дней. Эта форма инфекции характеризуется ощущением песка в глазах, болью, светобоязнью, слезотечением, отечностью век, многочисленными кровоизлияниями, гнойными выделениями из глаз. Обычно вначале поражается один глаз, затем симптомы появляются и в другом глазу. При этом чувствует себя больной относительно неплохо. Болезнь продолжается в течение двух недель.
Кишечная форма
Симптомы типичные для кишечных инфекций: понос темного цвета (до восьми раз в сутки), рвота. Состояние усугубляется болью в животе, лихорадкой. У маленьких детей, кроме кишечной симптоматики, может начаться насморк, заболеть горло. Обычно диарея продолжается от одного до трех дней, полное восстановление кишечных функций происходит через 10-14 дней.
Полиомиелитоподобная форма
Все проявления как при полиомиелите. Но в отличие от него параличи развиваются молниеносно, не такие тяжелые, пораженные мышцы восстанавливаются быстро. При этой форме, как и при других, могут отмечаться все классические симптомы поражения вирусом Коксаки: сыпь, лихорадка, диарея.
Гепатит
Вирус Коксаки может атаковать клетки печени, которая увеличивается в размерах, отмечается чувство тяжести в правом боку.
Плевродиния
Болезнь проявляется в виде мышечных поражений. При оседании вируса в мышцах развивается миозит. Боль отмечается в разных частях тела. Очень часто болезненные проявления локализуются в межреберных мышцах. В этом случае может затрудняться дыхание, однако плевра не повреждается. При ходьбе или выполнении каких-то других движений боли усиливаются. Обычно они носят волнообразный характер (повторяются через определенный промежуток времени). Эта форма встречается довольно редко.
Нарушения в работе сердца
Могут развиться эндокардит, перикардит, миокардит. Отмечаются боль в груди, слабость. Болезнь развивается при заражении вирусами типа В. Очень тяжелая форма. Может понизиться артериальное давление, повыситься температура, ребенку постоянно хочется спать. Также часты проявления тахикардии, одышки, аритмии, отеков и увеличения печени.
Серозный менингит
По-другому этот вид менингита называют вирусным, так как возникает в результате вирусного поражения. Вызывать его могут различные вирусы, в том числе и вирус Коксаки.
В основном инфицирование вирусом Коксаки проходит без осложнений. Но в некоторых случаях заболевание имеет последствия.
На сегодняшний день вакцины от вируса Коксаки, впрочем, как и от других энтеровирусов, не получено. Единственная профилактика — соблюдение личной гигиены. Желательно, чтобы ребенок меньше бывал в людных местах, особенно в эпидемический период.
(Болезнь Кавасаки)
, MD, Sidney Kimmel Medical College at Thomas Jefferson University
Last full review/revision February 2017 by Christopher P. Raab, MD



Болезнь Кавасаки (БК) – это васкулит средних артерий и в частности, что наиболее важно, коронарных артерий, которые повреждаются у около 20% пациентов, не получавших лечения. Ранние проявления включают острый миокардит с сердечной недостаточностью, аритмию, эндокардит и перикардит. Впоследствии может сформироваться аневризма коронарных артерий. Гигантские аневризмы коронарных артерий ( > 8 мм внутреннего диаметра по данным эхокардиографии), хотя и редко образуются, но имеют наибольший риск развития тампонады сердца, тромбоза или инфаркта. Болезнь Кавасаки является ведущей причиной приобретенных заболеваний сердца у детей. Экстраваскулярные ткани также могут вовлекаться в воспалительный процесс, включая верхние дыхательные пути, поджелудочную железу, желчевыводящие пути, почки, слизистые оболочки и лимфатические узлы.
Этиология
Этиология болезни Кавасаки неизвестна, но эпидемиология и клинические проявления предполагают инфекционную природу или атипичный иммунный ответ на инфекцию у генетически предрасположенных детей. Аутоиммунный характер заболевания также возможен. У детей японского происхождения отмечается особенно высокая частота этого заболевания, но болезнь Кавасаки встречается во всем мире. В США диагностируют 3 000–5 000 случаев заболевания в год. Соотношение мужчин и женщин составляет примерно 1,5:1. Восемьдесят процентов пациентов младше 5 лет (пик приходится на 18–24 мес.). Случаи болезни у подростков, взрослых и детей младше 4 мес. редки.
Случаи возникают круглый год, но чаще всего весной или зимой. Группы заболевших были зарегистрированы в общинах, без четких доказательств передачи от человека к человеку. Около 2% больных имеют рецидивы, обычно спустя месяцы или даже несколько лет. Профилактика заболевания неизвестна.
Клинические проявления
Болезнь имеет тенденцию к этапному прогрессированию, начинается с лихорадки > 39 ° С и продолжительностью не менее 5 дней, обычно неослабевающей (однако, без жаропонижающих препаратов температура не нормализуется). Заболевание ассоциируют с раздражительностью, иногда вялостью или периодической болью в животе по типу колик. Обычно в течение одного или двух дней от начала лихорадки появляются двусторонние инъекции конъюнктивы глаз без экссудата.
В течение 5 дней появляется полиморфная макулярная эритематозная сыпь, в основном на туловище, нередко с преобладанием в области промежности. Сыпь может быть уртикарной, кореподобной, мультиформной эритемой или скарлатиноподобной. Она сопровождается инъецированием глотки; красными, сухими, потрескавшимися губами и малиновым языком.
В течение первой недели может возникнуть бледность проксимальной части ногтей на руках или ногах (частичная лейконихия). Эритема или пурпурно-красное изменение цвета и различной выраженности отек ладоней и подошв обычно появляются на 3–5-й день. Хотя отеки могут быть небольшие, они часто напряженные, жесткие и симптом вдавления отсутствует. В околоногтевой, ладонной, подошвенной области и промежности начинается шелушение на 10-й день. Поверхностный слой кожи иногда слущивается крупными пластинами, открывая новую нормальную кожу.


Болезненная, негнойная лимфаденопатия в области шеи ( ≥ 1 узла ≥ 1,5 см в диаметре) выявляется на протяжении заболевания примерно у 50% больных. Болезнь может длиться 2–12 нед. или дольше. Могут возникать неполные или атипичные случаи, особенно у маленьких детей, которые имеют более высокий риск развития ишемической болезни сердца. Эти симптомы выявляются примерно у 90% больных.

Другие, менее специфичные симптомы указывают на вовлечение многих систем организма. Артрит или артралгии (в основном, с вовлечением крупных суставов) встречаются примерно у 33% больных. Другие клинические симптомы включают уретрит, асептический менингит, гепатит, отит, рвоту, понос, отек (водянку) желчного пузыря, катаральные явления верхних дыхательных путей и передний увеит.
Проявления со стороны сердца обычно начинаются в подострой фазе синдрома примерно на 1–4-й нед. от начала заболевания, когда сыпь, лихорадка и другие ранние острые клинические симптомы начинают уменьшаться.
Диагностика
Динамика ЭКГ и эхокардиография
Тестирование для исключения других заболеваний: общий анализ крови, СОЭ, С-реактивный белок, антинуклеарные антитела (AНA), ревматоидный фактор (РФ), альбумин, ферменты печени, посев мазка из зева и посев крови, анализ мочи, рентгенография органов грудной клетки
Диагноз болезни Кавасаки ставят на основании клинических критериев ( Критерии диагностики болезни Кавасаки). Подобные симптомы могут быть при скарлатине, стафилококковом эксфолиативном синдроме, кори, реакциях на медикаменты и ювенильном идиопатическом артрите. Менее распространенными являются лептоспироз и пятнистая лихорадка скалистых гор.
Диагноз ставят, если лихорадка длится ≥ 5 дней и выявлены 4 из следующих 5 критериев:
1. Двусторонние неэкссудативные инъекции конъюнктивы
2. Изменения губ, языка или слизистой оболочки полости рта (инъецирование, высыхание, растрескивание, красный малиновый язык)
3. Изменения периферических отделов конечностях (отек, эритема, десквамация эпителия)
4. Полиморфная экзантема на туловище
5. Шейная лимфаденопатия (по крайней мере 1 узел ≥ 1,5 см в диаметре)
У некоторых детей с фебрильной температурой, которые имеют менее четырех из пяти диагностических критериев, все же развиваются осложнения, характерные для васкулита, в том числе, аневризмы коронарных артерий. У таких детей диагностируют так называемую атипичную (или неполную) форму болезни Кавасаки. Следует заподозрить атипичную форму БК и назначить проведение соответствующих анализов, если у ребенка ≥ 5-ти дней была лихорадка > 39 °C, а также при наличии ≥ 2-х из 5-ти критериев БК.
Лабораторные исследования не являются диагностическими, но могут быть сделаны для исключения других заболеваний. Пациентам обычно проводят полный анализ крови, определение антинуклеарных антител, ревматоидного фактора, СОЭ и посев мазка из горла и крови. Лейкоцитоз, часто с значительным увеличением незрелых клеток, обычно острый. Другие признаки включают умеренную нормоцитарную анемию, тромбоцитоз ( ≥ 450000/мкл) на 2-й или 3-й нед. болезни и повышенные СОЭ или С-реактивный белок. Тесты на антинуклеарные антитела, ревматоидный фактор и культуральные исследования отрицательные. Другие аномалии, в зависимости от вовлеченных органов, включают стерильную пиурию, повышение уровня печеночных ферментов, протеинурию, снижение уровня сывороточного альбумина и плеоцитоз ЦСЖ.
Важна консультация детского кардиолога. Для постановки диагноза необходимо проведение ЭКГ и эхокардиографии. Поскольку нарушения могут проявиться позже, эти исследования повторяют через 2–3 нед, 6–8 нед. и, по необходимости, через 6–12 мес. после начала заболевания. ЭКГ может выявить аритмии, снижение вольтажа или гипертрофию левого желудочка. Эхокардиография должна выявить аневризмы коронарных артерий, регургитацию сердечных клапанов, перикардит или миокардит. Коронарография иногда информативна у пациентов с аневризмами и аномальными результатами стресс-тестов.
Прогноз
Без лечения смертность может достигать 1% и, как правило, случается в течение 6 нед. от начала заболевания. При адекватной терапии уровень смертности в США составляет 0,17%. Длительная лихорадка увеличивает риск со стороны сердца. Смерть наступает наиболее часто в результате сердечно-сосудистых осложнений и может быть внезапной и непредсказуемой: более 50% случается в течение 1 месяца от начала заболевания, 75% – в течение 2 месяцев, и 95% – в течение 6 месяцев, однако может произойти и 10 лет спустя. Эффективная терапия уменьшает острые симптомы и, самое главное, снижает частоту аневризм коронарных артерий с 20% до менее, чем 5%.
При отсутствии ишемической болезни сердца прогноз для полного выздоровления хороший. Примерно две трети коронарных аневризм подвергаются регрессу в течение 1 года, но неизвестно, сохраняется ли остаточный стеноз коронарных артерий. Гигантские аневризмы коронарных артерий подвергаются регрессу с меньшей вероятностью и требуют более интенсивного наблюдения и лечения.
Лечение
Высокие дозы внутривенного иммуноглобулина (ВВИГ)
Высокие дозы аспирина
Опытный детский кардиолог, детский инфекционист или детский ревматолог должен назначать лечение или консультировать лечение детей с таким заболеванием. В связи с тем, что дети с атипичной формой болезни Кавасаки подвергаются высокому риску возникновения аневризм коронарных артерий, лечение не следует откладывать. Терапию начинают как можно раньше, оптимально в течение первых 10 дней заболевания, с комбинации высоких доз ВВИГ (разовая доза 2 г/кг в течение 10–12 ч) и перорально высоких доз аспирина (АСК) – 20–25 мг/кг четыре раза в день. Дозы аспирина снижают до 3–5 мг/кг 1 раз/день после того, как у ребенка не отмечается фебрильная температура на протяжении 4–5 дней; некоторые специалисты предпочитают не продолжать применение высоких доз аспирина (АСК) до 14-го дня болезни. Метаболизм аспирина (АСК) неустойчив во время острого периода болезни Кавасаки, что отчасти объясняет потребность в высоких дозах. Некоторые специалисты осуществляют контроль сывороточного уровня аспирина (АСК) во время терапии высокими дозами, особенно если терапия длится 14 дней и/или лихорадка сохраняется, несмотря на лечение внутривенными иммуноглобулинами.
У большинства пациентов развивается оживленный ответ в течение первых 24 ч терапии. Небольшая часть продолжает страдать от лихорадки в течение нескольких дней и требует повторного внутривенного введения иммуноглобулина. Альтернативная схема, которая может привести к несколько более медленному излечениюю, может быть полезна пациентам с сердечной недостаточностью, т. е. тем, кто не может переносить инфузию внутривенных иммуноглобулинов в объеме 2 г/кг; такая схема включает инфузию внутривенных иммуноглобулинов в объеме 400 мг/кг 1 раз/день в течение 4 дней (опять же в сочетании с высокими дозами аспирина). Эффективность терапии внутривенным иммуноглобулином/аспирином при ее применении через > 10 дней после начала заболевания неизвестна, но терапию все же следует проводить.
При отсутствии симптомов у ребенка на протяжении 4–5 дней, аспирин (АСК) по 3–5 мг/кг 1 раз/день следует продолжать в течение по крайней мере 8 нед. от начала заболевания, пока не будет завершен эхокардиографический контроль. При отсутствии аневризмы коронарных артерий и признаков воспаления (уровень СОЭ и содержание тромбоцитов в пределах нормы) применение аспирина (АСК) может быть прекращено. Из-за наличия антитромботического эффекта аспирин (АСК) применяют у детей с аномалиями коронарных артерий постоянно. Детям с гигантскими аневризмами коронарных артерий может потребоваться дополнительная терапия антикоагулянтами (например, варфарином, антитромботическими препаратами).
У детей, получающих терапию внутривенным иммуноглобулином, может быть снижена скорость иммунного ответа на живые вирусные вакцины. Поэтому прививки против кори, паротита и краснухи, как правило, должны быть отложены на 11 месяцев после окончания терапии внутривенным иммуноглобулином и вакцинация против ветряной оспы также должна быть отложена ≥ 11 мес. Если риск заражения корью высок, вакцинацию можно провести, но ревакцинация должна быть проведена позднее 11 месяц
У детей, длительно принимающих аспирин во время вспышек гриппа или ветряной оспы, существует небольшой риск развития синдрома Рейе; таким образом, ежегодная вакцинация против гриппа особенно важна для детей ( ≥ 6 мес.), получающих длительную терапию аспирином. Кроме того, родители детей, получавших аспирин (АСК), должны быть проинструктированы о необходимости сразу же связаться с врачом, если ребенок контактировал с больным гриппом или ветряной оспой или у него появились симптомы этих заболеваний. Можно рассмотреть временное прекращение терапии аспирином (АСК) (с заменой на дипиридамол для детей с выявленной аневризмой).
Ключевые моменты
Болезнь Кавасаки является детским системным васкулитом неизвестной этиологии.
Наиболее серьезные осложнения развиваются со стороны сердца и включают острый миокардит с сердечной недостаточностью, аритмии и аневризмы коронарных артерий.
Дети имеют длительную лихорадку, кожную сыпь (которая позже становится дескваматозной), воспаление полости рта и конъюнктивы и лимфаденопатию; могут встречаться атипичные случаи с меньшим количеством этих классических симптомов заболевания.
Диагноз ставят на основании клинических критериев; с включением многократно проведенных ЭКГ и эхокардиографии и консультаций со специалистами.
Раннее использование высоких доз АСК и внутривенных иммуноглобулинов эффективно ликвидирует симптомы и помогает предотвратить сердечно-сосудистые осложнения.

Вирус Коксаки из Турции перекинулся в Украину. Под угрозой - дети и люди в возрасте. Особая опасность заражения Вирусом Коксаки - на пляжах у воды. Что нужно знать про заболевание - читай на Без Табу.
В Украину пришел вирус Коксаки, которым сначала заражались на курортах Турции. Сейчас вирус Коксаки свирепствует на курортах Украины. В 2017 году активизация вируса произошла чуть позже - тогда тревогу забили пользователи соцсетей
Есть вероятность, что Вирус Коксаки после курортов Турции может распространиться в Украине, в особенности на популярных курортах страны. Заразиться можно, купаясь в водоемах, куда попадают сточные воды. Кроме того, вирус передается воздушно-капельным и тактильным путем.
Об этом предупреждает заведующий клинико-диагностической лабораторией инфекционной больницы Института эпидемиологии и инфекционных болезней имени Громашевского Александр Карловский.
"Распространение вируса зависит от социально-бытовых условий. На наших украинских курортах не так много отелей и гостиниц с нормальной канализацией и питьевой водой. В Советском Союзе эта болезнь была распространена – когда у нас вместо нормальных канализаций стояли сортиры, а недалеко – сбор воды", – пояснил он.
Также специалист отметил, что основную опасность вирус составляет для пожилых людей и детей.
"Смертность не большая, но все зависит от ослабленности организма. Если он сопровождается какими-то другими болезнями – можем иметь летальный исход. Вирус сопровождается температурой, высыпаниями на теле. Лечится он временем. Специфической терапии нет, если имеем обезвоживание организма – компенсируют водой", – рассказал врач.
Нардеп Виталий Куприй рассказал историю товарища, семья которого столкнулась с опасным вирусом Коксаки в 2017 году.
"Сейчас в Турции, приехали 20.07, на третий день младший ребенок заболел вирусом Коксаки, но тогда врачи не сказали, что это. После этого переболели все, болею сейчас я, форма болезни страшная: 4 дня температура 40, потом сыпь размером с горох по всему телу и лопается, не сплю третий день плюс диарея. И такое было со всеми членами семьи", - пишет больной отдыхающий.
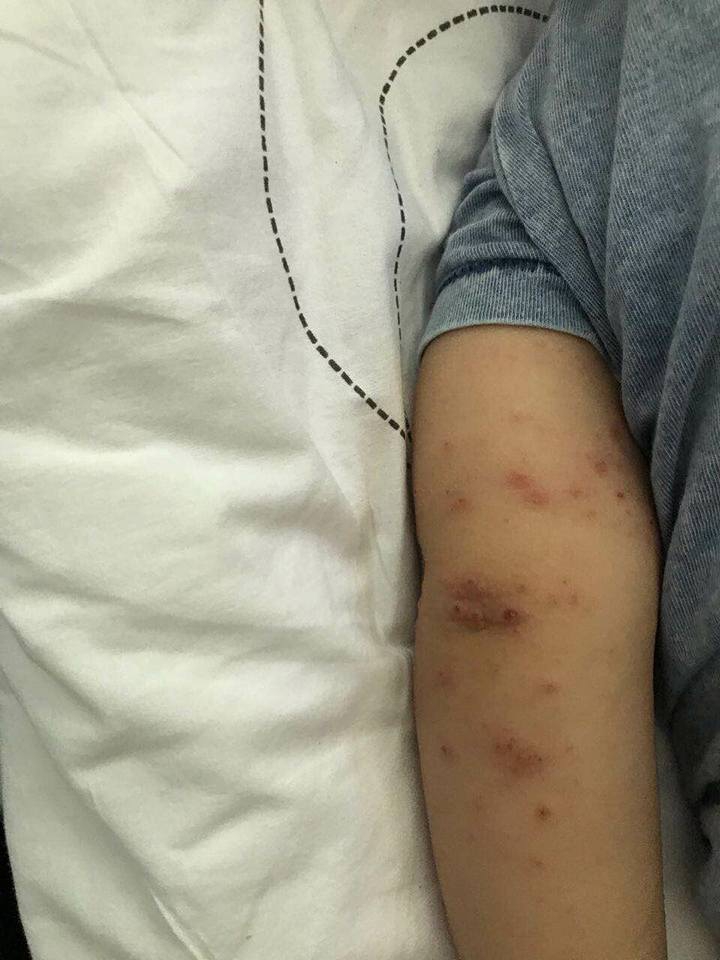
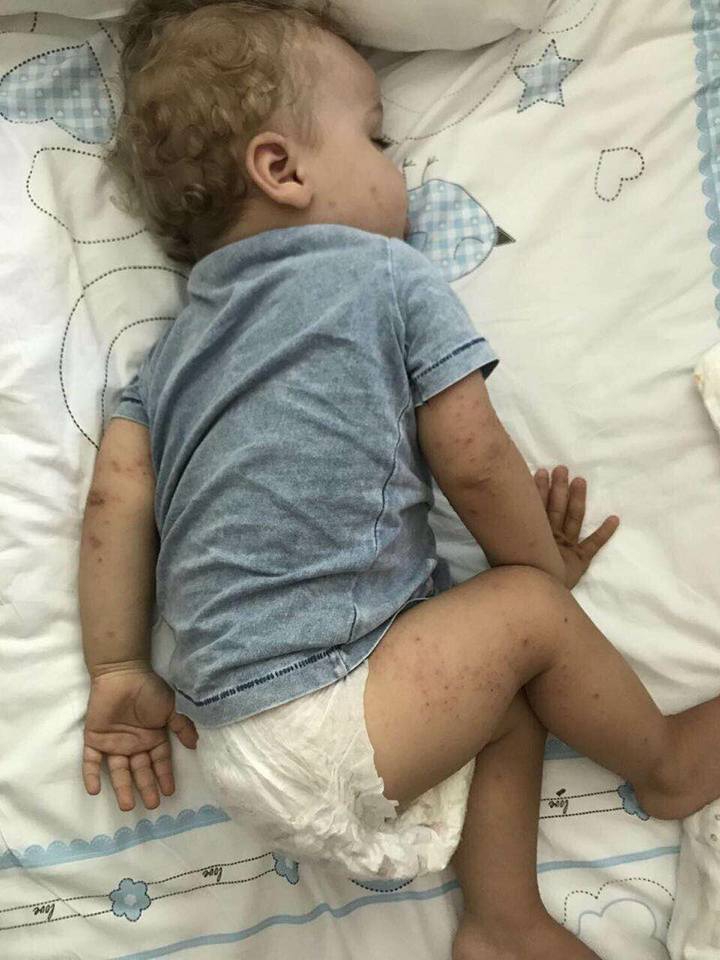
Он также добавляет, что "отель выкручивается и не признает ничего".
"Эта хрень заразна. Инкубационный период от 10 дней до месяца и заразиться можно воздушно-капельным путем. И мы едем в Киев 03.08", - предупреждает пострадавший.
Мужчина отмечает, что отель отказывается содействовать и помогать.
"В отеле около тысячи человек, каждый третий ребенок болеет или переболел, но никто не признает этого", - сообщает он.
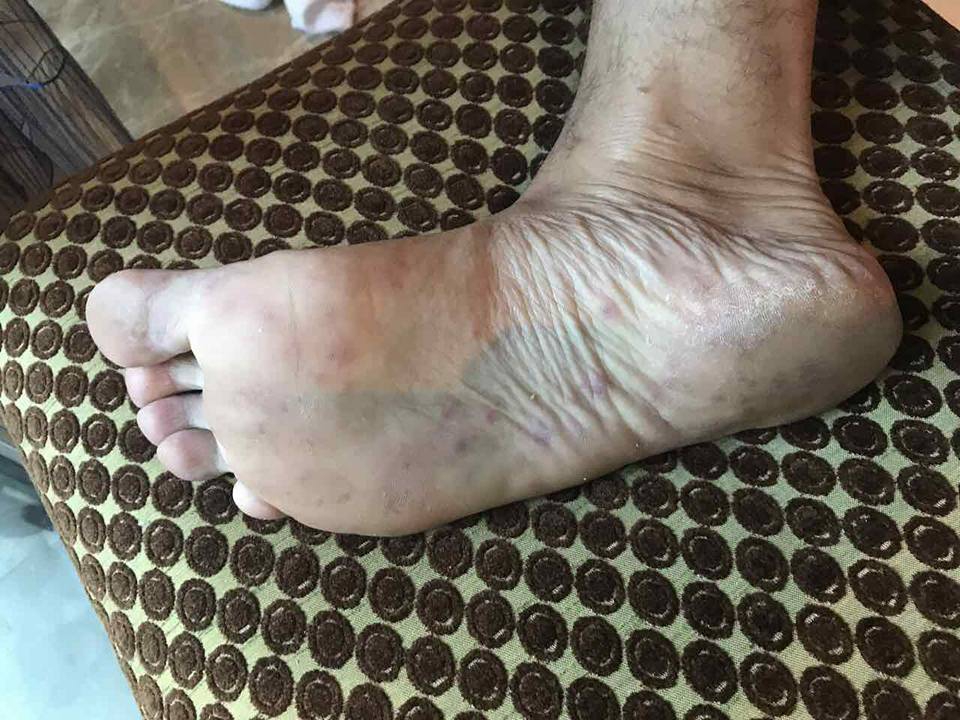
"Поскольку вирус может массово попасть в Украину просто на общем самолете и никто ничего не делает. Обращаюсь к консулу за помощью, но хочу чтобы все также знали о проблеме", - добавляет пострадавший.
Мужчина также добавил фото, где видно, как распространяется вирус и какими симптомами проявляется.
Тут же активизировались комментаторы, которые то советовали вообще не ехать туда, то вызывать консула. Впрочем, многие отмечают, что этим вирусом заразились в Украине, не выезжая на турецкие курорты.
Вирус Коксаки относится к возбудителю детских инфекций. Он вызывает вирусный инфекционный процесс – энтеровирусный стоматит с экзантемой. Преимущественно проявляется нарушением работы кишечника, диареей, общей интоксикацией и характерной сыпью. Течение инфекционного процесса в целом благоприятное, но бывают случаи развития вялых параличей, поражения оболочек головного мозга.
Время от заражения до развития первых симптомов составляет от 2 до 10 дней. Начало заболевания обычно острое, с подъемом температуры тела до 39° С, резким ухудшением общего самочувствия, болью в мышцах и головной болью. Обычно такая симптоматика соответствует вирусемии – массовый выход вирусных частиц в системный кровоток. Общая интоксикация в детском возрасте характеризует практически все инфекционные заболевания.
Симптомы вируса Коксаки, развиваются уже через день от начала заболевания, они включают:
1. Появление маленьких болезненных пузырьков и язвочек (до 2 мм в диаметре) на слизистой оболочке рта и на внутренней поверхности щек. Также возможно заболевание горла с появлением пузырьков на миндалинах.
2. Формирование небольших везикул (пузырьки с жидкостью) на ладонях, подошвенных поверхностях стоп, между пальцами. Такие элементы сыпи напоминают ветрянку. Затем они в небольшом количестве могут появляться на коже рук (предплечья) и ягодиц.
3. Зуд на коже при инфекции вирусом Коксаки отсутствует.
4. Температура сохраняется несколько дней, затем нормализуется (при условии классического течения инфекции).
5. Диспепсический синдром – развитие поноса, рвоты. Понос может быть до 5-10 раз в день, стул при этом жидкий, водянистый без патологических примесей (кровь, слизь или гной).
Наши коллеги подоготовили инфографику, в которой лаконично рассказали какие бывают симптомы вируса Коксаки, кто в группе риска для него и основные моменты лечения Вируса Коксаки.


Подпишитесь на наш канал в Telegram и получайте подборку только важных новостей!
Читайте также:


