Вирус бешенства молекулярный вес
Как работает российская программа вакцинирования диких животных с воздуха

Фото: Wally Santana / AP
Ученые атакуют пока неизлечимую вирусную инфекцию бешенства с двух сторон. Молекулярные биологии создают ДНК-вакцину против вируса бешенства. Зоологи массово вакцинируют диких животных — природных носителей вируса путем массового разбрасывания приманки с вакциной в местах их обитания.
Летальность при заражении вирусом бешенства у человека — 100%. Единственный способ спасения — своевременная вакцинация. Сейчас ведутся работы по созданию ДНК-вакцин от бешенства как для человека, так и для животных. Животных тоже надо лечить, потому что человек всего лишь промежуточный и случайный хозяин вируса при его циркуляции в природе, а без ликвидации природных очагов вируса борьба с бешенством будет бесконечной.
Пастеровские прививки
134 года назад впервые пациенту, укушенному бешеной собакой, была введена вакцина на основе препарата мозга зараженного кролика. Это был большой риск для уже знаменитого ученого Луи Пастера, опыты на животных были в самом разгаре, и гарантировать исход вакцинации человека не мог никто. Ясно было только одно — без лечения укушенный ребенок умрет. Вакцина сработала, это стало выдающимся событием в медицинской науке. Пастер был удостоен беспрецедентных почестей, стал членом академий, кавалером более 200 орденов разных стран мира, в его институте проходили вакцинацию тысячи пациентов ежегодно.
Сложно поверить, но и спустя столько лет человечество все еще находится под угрозой страшного заболевания. Несмотря на ежегодную вакцинацию более 15 миллионов человек, потенциальную угрозу этот вирус несет для 3,3 млрд человек в 100 странах мира. 99% случаев заболевания связаны с укусами больных собак, но источником заражения могут быть и другие плотоядные (кошки, ежи и др.), в некоторых регионах мира переносчиком заболевания могут стать летучие мыши.
Для человека нет спасения, если уже появились симптомы заболевания. По оценкам Всемирной организации здравоохранения (ВОЗ), из-за отсутствия лечения ежегодно от бешенства погибает до 60 тыс. человек, 40% из них — дети в возрасте от 5 до 15 лет.
До настоящего времени бешенство остается одним из самых опасных заболеваний, от которого в мире ежегодно погибает около 50 тыс. человек. Из этого числа 35–45 тыс. (от 70 до 90%) приходится на азиатский континент, в основном Индию. В Африке насчитывается от 500 до 5 тыс. летальных исходов ежегодно, в Латинской Америке — 200–400, в Северной Америке — 4–8, в Европе — 10–20. Доля детской смертности составляет 30–50% от общего числа.
Случаи заболевания бешенством среди людей в Европе достаточно редки (в большинстве случаев от укусов собак). Чаще выявляются случаи заболевания в европейских странах пациентов, пострадавших от укусов в эндемичных по бешенству странах Азии и Африки.
Современная ситуация по бешенству на американском континенте характеризуется как чрезвычайно сложная и постоянно меняющаяся. Если до 1970-х годов большинство случаев бешенства регистрировалось среди домашних животных, то в последующие десятилетия более 90% случаев встречается среди популяций диких животных. В эпизоотии бешенства вовлечены популяции енотов, лис, скунсов и койотов. Важную роль в трансмиссии классического бешенства в США играют и летучие мыши. В 1990-е годы в США отмечается расширение эпизоотии бешенства среди енотов.
В странах Латинской Америки ситуация по бешенству более напряженная. Основным резервуаром бешенства в этих странах остаются собаки, но не менее важную роль играют летучие мыши, особенно кровососущие. Они являются активными переносчиками этого заболевания, передающими его человеку и животным. Паралитическое бешенство, переносимое от кровососущих летучих мышей крупному рогатому скоту, представляет очень серьезную проблему для сельского хозяйства. В последние годы в Латинской Америке отмечается рост числа случаев бешенства человека, передающегося летучими мышами, при снижении числа случаев, передающихся собаками.
На большей части территории Африки доминирует собачье бешенство (более 90%, по 5% приходится на шакалов и гиен). Ежегодно регистрируется 100–200 случаев заболевания бешенством человека, в большинстве из них диагнозы являются клиническими. На африканском континенте серьезную озабоченность Всемирной организации здравоохранения вызывает нарастающая частота бешенства среди популяций диких животных, в плане как угрозы самим животным, так и появления новых резервуаров.
На современном этапе самая сложная ситуация в мире с бешенством сохраняется в Азии, где основным переносчиком являются собаки. Приблизительное число ежегодных летальных исходов в Азии составляет 40 тыс., наибольшее число случаев отмечено в Индии. Ежегодно в Индии около 700 тыс. человек получают постэкспозиционное (профилактическое) лечение в связи с укусами, причем не только собак, но и кошек, коров, лошадей, свиней, верблюдов, обезьян.
Случаев бешенства нет, но специалистов Всемирной организации здравоохранения беспокоят случаи выявления здесь вируса бешенства в популяциях летучих мышей.
Единственный материк, на сегодня свободный от природных очагов вируса бешенства.
Необычный энцефалит
Вирус бешенства относится к роду Lyssavirus семейства Rhabdoviridae. Помимо вируса бешенства другие 11 представителей этого рода тоже вызывают прогрессирующий энцефалит. Можно считать бешенство энцефалитом, вызываемым лиссавирусами, а вирус бешенства — основным вирусным видом этого рода.
Заражение обычно происходит через повреждение кожи после царапины или укуса зараженным животным. Вирус содержится в его слюне. В зависимости от удаленности места укуса от основных нервных окончаний, от количества попавшего в рану вируса период скрытого развития заболевания занимает от недели до года, в среднем три месяца, особенно опасны укусы в область головы и шеи.
Вирус распространяется по нервной системе, организм не вырабатывает к нему антитела, и заражение невозможно диагностировать на ранней стадии. Разработаны эффективные способы определения вируса только на стадии клинических его проявлений и при посмертном обследовании.
Но бешенство отличается от многих других инфекций тем, что вакцинация оказывается эффективной после заражения: вирус распространяется по организму скрытно, неуклонно, но очень медленно.
Современные вакцины
До сих пор миллионы людей получают вакцину этого типа. Она опасна своими побочными эффектами, поскольку кроме вируса бешенства содержит остатки тканей животного, что может вызвать аллергическую реакцию. Но такая вакцина проста в производстве и относительно дешева. ВОЗ рекомендует в ближайшее время отказаться от вакцин этого типа и перейти на работу с вакцинами, полученными из культуры тканей.
В 1956 году было предложено выращивание вируса в тканях эмбриона утки, а к концу 1960-х годов развитие методов культивирования тканей позволило размножать вирус в биореакторе, что значительно повысило чистоту препарата и снизило побочные эффекты.
Сейчас на рынке предлагаются препараты на основе разных штаммов вируса, полученные в разных культурах клеток. Главное условие: все они должны отвечать стандартам по иммуногенной активности: не менее 2,5 международных единиц в разовой дозе для внутримышечного введения.
Бешенство в России
В России за медицинской помощью после нападения животных обращаются от 250 тыс. до 450 тыс. человек в год. Все группы риска проходят постэкспозиционную (профилактическую) вакцинацию, причем в связи с опасностью заболевания без ограничения для детей, беременных женщин и людей с иммунодефицитом.
Несмотря на это, в России с начала этого века регистрируется от четырех до 22 смертей от бешенства в год. Потребность России в антирабической вакцине оценивается в 1,5 млн доз, срок хранения таких препаратов составляет до трех лет при температуре от +2°С до +8°С в защищенном от солнечного света месте.
Все это делает актуальным поиск вариантов вакцин нового типа — более дешевых (цена дозы в $45 в некоторых регионах мира оказывается для многих недоступной), более стабильных и менее капризных к условиям хранения (не везде можно обеспечить температурный режим хранения), более иммуногенных при меньшем количестве побочных эффектов.
Природные очаги вируса бешенства существовали в природе в течение всей истории человека, в том числе и на территории современной России. Здесь тоже с незапамятных времен люди заражались и умирали от бешенства (водобоязни). Но первое документальное свидетельство о заражении бешенством человека в Московском княжестве было сделано в 1534 году при правительнице-регенте Елене Глинской (матери Ивана IV Грозного). С тех пор можно с достаточной достоверностью проследить, какие животные заражали людей на территории нашей страны.
Гибель людей от бешенства при контактах с собаками постоянно регистрировалась с XVI века. Удельный вес собак в заражении человека с конца XIX до середины XX веков достигал 85%. В 1960–1970-е годы показатель снижался до 30–35%, а в начале XXI века вновь увеличился — до 43%.
Заражал людей на протяжении всех пяти веков. До Второй мировой войны эпидемическое значение волка доходило до 19%, а со второй половины XX и в XXI веке гибель людей от укусов волков варьировала в пределах 2–7% случаев.
Инфицировал человека на протяжении всех пяти веков, но не часто — 0,3–2% случаев.
О случаях заражения от лисиц до конца XVIII века в России не известно. Первые свидетельства гибели людей от бешенства после укусов этих животных датируются началом XIX века. Но с 1825 года случаи бешенства у людей при контактах с лисицами отмечать перестали. Снова лисицы начали заражать людей с 1940-х годов. В отдельные годы в период 1970–1990-х лисица была источником гидрофобии в 50–52% случаев. В XXI веке ее роль в инфицировании человека снижалась до 16%, но удельный вес вида в структуре зарегистрированных бешеных животных периодами возрастал почти до 50%.
Роль кошек в заражении людей достоверно прослежена с конца XIX века и за последние 130 лет возросла с 2 до 18%.
Начала заражать людей после Второй мировой войны (0,4%). Ее эпидемическая роль медленно возрастала и в XXI веке достигла 11%.
Не менее 130 последних лет, то есть с конца XIX века представляли крайне редкую эпидемическую опасность.
Заражали людей редко, но участвуют в эпидемическом процессе уже не менее 50 лет, а песец — 100 лет.
На территории России зафиксировано два случая смерти человека от бешенства после укуса летучей мыши — в 1985 и 2008 годах.
В России люди никогда не заражались бешенством от насекомоядных, а от грызунов только в трех случаях: от двух сусликов и одной белки.
ДНК-вакцины
ДНК-вакцины интересны тем, что в их составе можно комбинировать белки разных представителей рода лиссавирусов, их проще хранить, дешевле производить. ДНК-вакцины уже проходят испытания в животноводстве.
Но в случае ДНК-вакцин для человека существенным ограничением для их внедрения становится смертельный характер заболевания.
Нет ни малейшего шанса на ошибку, иммунный ответ и его стабильность должны соответствовать международным стандартам, которые написаны кровью пациентов, не получивших должного лечения за прошедшие 134 года.
Ген белка, на который нужно вызвать иммунный ответ (например, ген белка оболочки вируса бешенства), клонируется в плазмиду, которая нарабатывается в большом количестве и вводится человеку или животному.
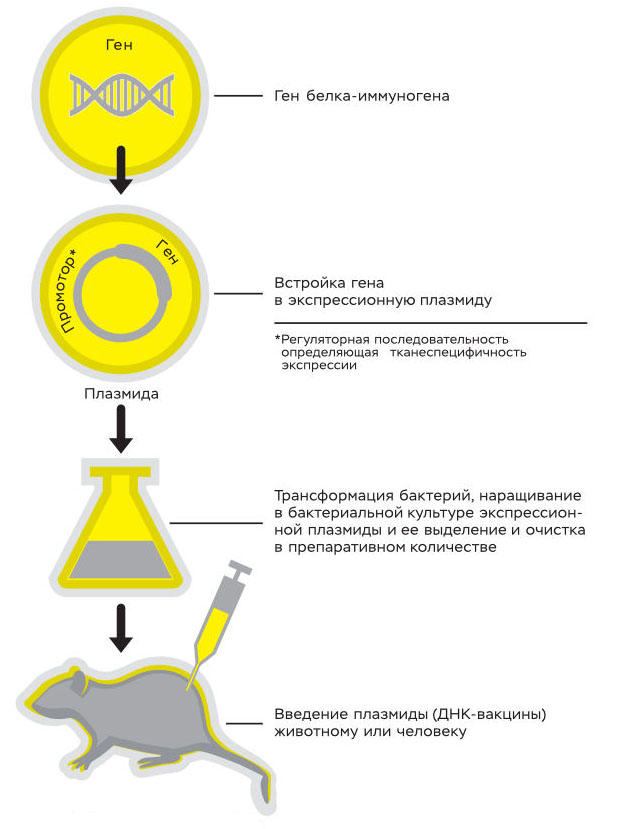
Попадая в клетку, плазмида экспрессирует ген и нарабатывается белок вируса бешенства. Иммунная система распознает чужеродный белок, и к нему, а значит, и к вирусу бешенства вырабатывается иммунитет.
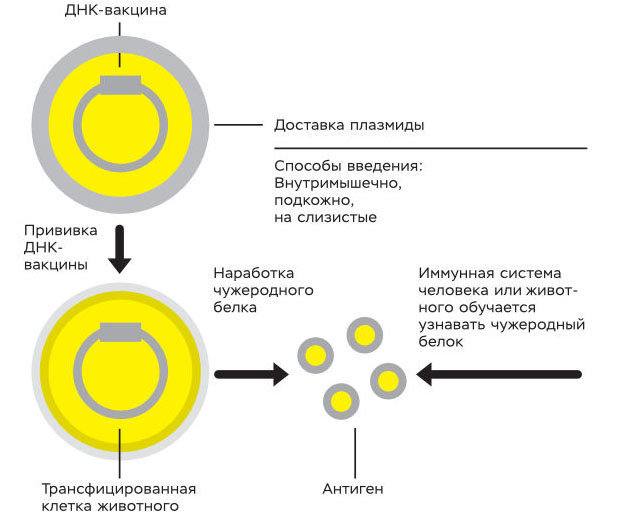
Накормить вакциной
Но даже при полном охвате групп риска постэкспозиционной вакцинацией проблема бешенства не будет решена до конца. В природе останутся ее зоонозные очаги, и придется постоянно ждать, не произойдет ли там какой-нибудь мутации вируса, против которой даже самые продвинутые ДНК-вакцины окажутся бессильными. Требуется вакцинация диких животных — носителей вируса, желательно поголовная. Основные целевые виды вакцинируемых животных: лисица, енотовидная собака, песец, корсак, шакал.
Ее проводят с помощью специальных кормовых добавок или кормовых брикетов с дозой вакцины, которые распространяются в дикой природе или в зонах, граничащих с поселениями, на неблагополучных и угрожаемых по бешенству территориях. При поедании приманки животное раскусывает блистер с вакциной, вирус контактирует со слизистой оболочкой ротовой полости и глотки в области окологлоточного лимфоидного кольца, проникает в организм и, проходя ограниченное количество циклов репродукции, инициирует иммунный ответ к вирусу бешенства через 21 сутки.
Методика не нова. В странах Западной Европы она применятся с конца 1970-х годов. Пионером была Швейцария, где в 1978 году была применена массовая оральная вакцинация лис, после того как ученые в опытах продемонстрировали, что орально введенный аттенуированный штамм вируса бешенства SAD может защищать лис от заболевания. Через пять лет после первого испытания в Швейцарии по этому пути пошла Германия, где использовали вакцину SADD 19, производную от швейцарского вакцинного штамма. Еще через три года к вакцинации диких животных присоединилась Франция.
В начале 1990-х здесь на площади 120 тыс. кв. км было разбросано 4,4 млн приманок. После этого заболевание бешенством не отмечалось здесь ни среди людей, ни среди животных. Фактически был создан грандиозный иммунологический барьер от Ла-Манша до швейцарской границы. Частота бешенства снизилась на 99,7%, заболевание во Франции практически исчезло.
Под прицелом
У нас такие же меры принимались еще при Советском Союзе, но при огромной территории нашей страны разделить ее сплошными иммунологическими барьерами и зачистить потом территории внутри них невозможно.
Была избрана другая стратегия — выявление зоонозных очагов вируса бешенства и иммунизация животных в них приманками с вакцинами, в том числе с применением авиации для разбрасывания приманок с вакцинными блистерами. Образно говоря, в отличие от стран ЕС, в России ковровые бомбардировки вакцинированными приманками невозможны, тут требуется прицельное бомбометание.
Вакцинированные брикеты разбрасываются с самолетов малой авиации из расчета 20–30 брикетов на 1 кв. км. Считается, что систематическое применение такого метода вакцинации позволяет в течение шести лет перевести территорию в разряд благополучных по бешенству. После реформы системы управления в ветеринарии в начале 2000-х годов, когда полномочия по борьбе с бешенством переданы на региональный уровень, занимаются этим ветеринарные службы регионов.
В 2018 году природные очаги бешенства обнаруживались на большей части территории России (за исключением 14 регионов). Лидерами по числу случаев заболевания животных стали Московская, Белгородская, Саратовская области, правда, эпидемиологический порог не был достигнут.
По данным Россельхознадзора, в 2019 году о раскладке брикетов с оральной вакциной от бешенства (в том числе с применением малой авиации) сообщили ветеринарные службы Московской области, Удмуртии, Бурятии, Татарстана, Кировской области, Ненецкого автономного округа и др.
Работы много. Но если она продолжится, а на смену традиционным антирабическим вакцинам придут более эффективные ДНК-вакцины, можно достичь цели, и бешенство в нашей стране перейдет в разряд экзотических болезней.
Еще 150 лет назад укушенный бешеным животным человек был обречен. Сегодня ученые совершенствуют оружие в войне с древним и крайне опасным врагом — вирусом бешенства.
Возбудитель бешенства (Rabies virus) относится к семейству рабдовирусов (Rhabdoviridae), содержащих одноцепочечную линейную молекулу РНК, роду Lyssavirus. По форме он напоминает пулю длиной около 180 и диаметром 75 нм. В настоящее время известно семь генотипов.

Вирус бешенства обладает тропностью (сродством) к нервной ткани, так же как вирусы гриппа — к эпителию дыхательных путей. Он проникает в периферические нервы и со скоростью примерно 3 мм/ч движется в центральные отделы нервной системы. Затем нейрогенным путем он распространяется и на другие органы, в основном — на слюнные железы.
Вероятность заболевания зависит от места и тяжести укусов: при укусах бешеными животными в лицо и шею бешенство развивается в среднем в 90% случаев, в кисти рук — в 63%, а в бедра и в руки выше локтя — лишь в 23% случаев.
Основными дикими животными — источниками заражения — являются волки, лисицы, шакалы, енотовидные собаки, барсуки, скунсы, летучие мыши. Среди домашних опасны кошки и собаки, причем именно на последних приходится максимум подтвержденных случаев передачи бешенства человеку. Большинство больных зверей погибает в течение 7–10 дней, единственное описанное исключение — желтый, он же лисицевидный мангуст Cynictis penicillata, способный носить в себе вирус без развития клинической картины инфекции в течение нескольких лет.
Наиболее характерный и достоверный признак наличия вируса в организме человека или животного — обнаружение так называемых телец Негри, специфических включений в цитоплазме нейронов диаметром около 10 нм. Впрочем, у 20% пациентов тельца Негри найти не удается, так что их отсутствие не исключает диагноз бешенства.
Первый, но чрезвычайно важный шаг к борьбе с бешенством сделал гениальный французский химик и микробиолог Луи Пастер. Разработку вакцины против этого заболевания он начал в 1880 году, после того как ему пришлось наблюдать агонию пятилетней девочки, укушенной бешеной собакой.
Хотя впервые бешенство было описано еще в I веке до н.э. римлянином Корнелием Цельсом, спустя почти 2000 лет об этой болезни было известно ничтожно мало. Лишь в 1903 году, спустя восемь лет после смерти Пастера, французский врач Пьер Ремленже установил, что бешенство вызывается субмикроскопической формой жизни — фильтрующимся вирусом.

С бактериальными инфекциями врачи борются довольно успешно. С вирусами не все так просто.
Антибиотики и вакцины делают свое дело, да и санитария с эпидемиологией на высоте. С вирусами бороться намного сложнее. Достаточно вспомнить грипп, которым население Земли болеет с завидной регулярностью, несмотря на все достижения науки и наличие вакцин и противовирусных препаратов.
В первую очередь это связано со способностью вирусов изменяться самым непредсказуемым образом. Некоторые, как возбудители гриппа, меняют белки своей оболочки как перчатки, поэтому выработать против них высокоточное оружие до сих пор не получается.
В борьбе с заболеваниями успех приходил тогда, когда у вируса обнаруживался слабый двойник, не убивавший человека, но оставлявший после себя мощный перекрестный иммунитет. Преднамеренное заражение более слабым штаммом позволяло защититься от смертельно опасного. Классический случай, с которого началась история вакцинации, — натуральная и коровья оспа, затем подобная история повторилась с полиомиелитом. Летом 2012 года появилась надежда, что по аналогичному сценарию удастся справиться с бешенством.
Затем настала очередь людей. Но где найти добровольцев? Доведенный до отчаяния, Пастер был готов пожертвовать собой ради науки, но, к счастью, вмешался Его Величество Случай.
6 июля 1885 года на пороге парижской лаборатории Пастера появилась заплаканная женщина, державшая за руку девятилетнего сына — Йозефа Майстера. За три дня до этого мальчика покусала бешеная собака, нанеся ему 14 открытых ран. Последствия были вполне предсказуемы: в то время уже было известно, что смерть в таких случаях практически неминуема. Однако отец мальчика был наслышан о работах Пастера и настоял на том, чтобы привезти ребенка из Эльзаса в Париж. После серьезных колебаний Пастер ввел маленькому пациенту экспериментальный препарат, и Йозеф стал первым в истории человеком, спасенным от бешенства.


Но его поддержали простые люди. По подписке за полтора года жители многих стран мира собрали 2,5 млн франков, на которые был создан Институт Пастера, официально открытый 14 ноября 1888 года. На его территории находится музей и усыпальница исследователя, спасшего человечество от смертельно опасной инфекции. Дата смерти Пастера, 28 сентября, выбрана Всемирной организацией здравоохранения (ВОЗ) для проведения ежегодного Всемирного дня борьбы против бешенства.
Долгое время вакцину вводили под кожу передней брюшной стенки, причем для проведения полного курса требовалось до 40 инъекций. Современный иммунопрепарат вводится внутримышечно, в плечо, достаточно шести визитов в травмпункт.
В течение XX века ситуация с бешенством была однозначной: если пострадавшего не прививали вовремя или он вообще не получал вакцину, дело заканчивалось трагически. По подсчетам ВОЗ, ежегодно в мире после нападения бешеных животных погибает 50–55 тысяч человек, 95% из них приходится на Африку и Азию.
О возможности полноценного лечения инфекции заговорили лишь в XXI веке. Связано это было со случаем американки Джины Гис, которая впервые в истории медицины не получала вакцину, но выжила после появления симптомов бешенства. 12 сентября 2004 года 15-летняя Джина поймала летучую мышь, которая укусила ее за палец. Родители не стали обращаться к врачу, посчитав рану пустяковой, но спустя 37 дней у девочки развилась клиническая картина инфекции: подъем температуры до 39°С, тремор, двоение в глазах, затруднение речи — все признаки поражения центральной нервной системы. Джину направили в детский госпиталь Висконсина, и в лаборатории Центра по контролю и предотвращению заболеваний (Centers for Disease Control and Prevention, CDC) в Атланте подтвердили бешенство.
Родителям предложили попробовать на девочке экспериментальный метод лечения. Получив согласие, врачи при помощи кетамина и мидазолама ввели пациентку в искусственную кому, фактически отключив ее головной мозг. Она также получала антивирусную терапию в виде комбинации рибавирина и амантадина. В таком состоянии врачи держали ее, пока иммунная система не начала вырабатывать достаточное количество антител, чтобы справиться с вирусом. На это потребовалось шесть дней.
Через месяц анализы подтвердили: в организме девочки нет вируса. Мало того, мозговые функции были нарушены минимально — она закончила школу, а спустя год получила водительские права. В настоящее время Джина окончила колледж и намерена продолжать обучение в университете. Неудивительно, что своей будущей профессией она видит биологию или ветеринарию, а специализироваться планирует именно в области бешенства.
При проведении эпидемиологических расследований оказалось, что пациентов, которых удалось вылечить с помощью Милуокского протокола, кусали летучие мыши. Именно этот факт позволил некоторым ученым предположить, что на самом деле методика лечения тут ни при чем, а дело именно в этих млекопитающих, а точнее в том, что они заражены другим штаммом вируса, менее опасным для человека.
В 2012 году это предположение получило первые подтверждения. В American Journal of Tropical Medicine and Hygiene появилась статья группы экспертов CDC, американских военных вирусологов и эпидемиологов министерства здравоохранения Перу. Результаты их исследования произвели эффект разорвавшейся бомбы: в перуанских джунглях удалось обнаружить людей, у которых в крови есть антитела к вирусу бешенства. Этим людям никогда не вводили никаких вакцин, более того, они даже не помнят, чтобы болели чем-нибудь серьезным. А это означает, что бешенство смертельно не на 100%!
В процессе опроса жителей 63 из 92 человек сообщили ученым об укусах летучих мышей. У этих людей, а также у местных летучих вампиров были взяты пробы крови. Результаты анализов оказались неожиданными: в семи пробах обнаружили антитела, нейтрализующие вирус бешенства.
Наличие антител можно было бы объяснить введением антирабической (лат. rabies — бешенство) вакцины, но, как выяснилось, такую вакцину получал только один из семи человек. Остальные переболели бешенством не только без смертельного исхода, но даже без каких-либо серьезных симптомов. В двух перуанских деревеньках обнаружилось больше выживших после этой инфекции, чем описано во всей медицинской литературе! Неудивительно, что группа Гилберт два года перепроверяла полученные данные, прежде чем решилась их опубликовать.
Но ни в коем случае — это подчеркивают все специалисты, включая авторов исследования — нельзя отказываться от введения антирабической вакцины при укусах диких животных. Во-первых, действительно может оказаться, что в летучих мышах живет другая разновидность вируса, более слабая, и везение перуанских крестьян не распространяется на штаммы, передающиеся с укусами собак или енотов. Во-вторых, результаты и выводы данного исследования могут оказаться ошибочными, так что лишний раз подвергаться риску нет никакого смысла.
Адрес: 628400, РФ, ХМАО - Югра, город Сургут, пр. Комсомольский, 10/1 sgkp2@surgp2.ru

Карта сайта
Бешенство

Это опасное инфекционное заболевание, смертельное для человека и большинства животных. Вирус бешенства передается человеку во время укуса больного животного. Человек может заразиться бешенством от диких животных (лиса, песец, волк, енот, летучая мышь и др) и от домашних животных (собак, кошек, домашнего скота).
Вирус бешенства проникает в нервную систему и, размножаясь, приводит к тяжелым нарушениям работы головного и спинного мозга.
Не существует эффективных методов лечения бешенства после развития симптомов, однако заболевание можно предотвратить, если вовремя начать экстренную профилактику бешенства. Для профилактики бешенства после укуса больного животного используется антирабическая вакцина и антирабический иммуноглобулин. Соблюдение всех правил экстренной профилактики бешенства помогает значительно снизить риск развития заболевания.
Что нам известно о возбудителе бешенства?
Возбудителем бешенства является вирус. Вирус бешенства в большом количестве содержится в слюне больного животного, в то время как кровь, моча и фекалии больных животных практически незаразны.
Вирус бешенства быстро погибает вне тела животного или человека: губительное действие на вирус оказывают солнечные лучи, практически любые дезинфицирующие средства, а также кипячение в течение 2 минут.
От каких животных можно заразиться бешенством?
Вирус бешенства передается человеку от больных животных. Заражение бешенством возможно от следующих животных:
- лисы,
- еноты,
- волки,
- песцы,
- шакалы,
- летучие мыши и пр.
- Заражение также возможно от домашних животных: чаще всего, кошек и собак.
Как происходит заражение бешенством?
- При укусе больного животного
- При попадании слюны больного животного на поврежденные участки кожи (царапины, ссадины, раны)
Если вы каким-либо образом контактировали со слюной больного (или подозрительного) животного, вам следует немедленно обратиться за медицинской помощью, для проведения профилактики бешенства. - Очень редко заражение бешенством происходит при вдыхании пыли или воздуха, содержащего вирус бешенства.
Так, например, известны случаи развития бешенства у людей, обрабатывающих шкуры больных лисиц. - Заражение бешенством практически исключено при контакте неповрежденной кожи с кровью, мочой или фекалиями больных животных. Также заражение бешенством невозможно при употреблении в пищу мяса больного животного. В этом случае нет необходимости проводить экстренную профилактику бешенства.
- Человек, больной бешенством, не может заразить другого человека.
Как распознать бешенство у животных?
Опасность животных, больных бешенством, заключается в том, что они становятся заразны за несколько дней или недель до появления первых симптомов бешенства.
Длительность инкубационного периода бешенства (время от заражения до появления первых признаков) зависит от типа животного, его веса, возраста, и может составлять от одной недели до года.
Ниже представлены основные признаки, наличие которых может указывать на бешенство у животного:
- Неадекватное поведение. Дикие животные при бешенстве могут терять чувство осторожности, подходить к другим животным и людям. Домашние животные, заражаясь бешенством, также меняют свое поведение: становятся чрезмерно ласковыми, пугливыми или сонливыми. Не реагируют на команды хозяина, не отзываются на кличку.
- Измененный аппетит. Животное, больное бешенством, может поедать различные несъедобные предметы, землю.
- Слюнотечение и рвота являются частыми симптомами бешенства у животного. Также больные звери не могут нормально глотать и часто давятся во время еды.
- Нарушение координации: животное не может удержать равновесие, при ходьбе шатается.
- Судороги – это подергивания или сокращения мышц, которые могут затрагивать только одну конечность или все тело.
- Агрессия является поздним симптомом бешенства и, как правило, через 2-3 дня животное погибает от бешенства. Агрессивное животное особенно опасно, так как оно может заразить других животных или людей.
- Параличи - это отсутствие движений в одной или нескольких частях тела животного. Часто развивается паралич нижней челюсти, что приводит к ее отвисанию (при этом животное приобретает характерный вид: открытая пасть и вытекающие из пасти слюни).
Что делать, если у домашнего животного появились симптомы бешенства?
Если ваше животное было укушено неизвестным животным или у него появились признаки, характерные для бешенства, как можно скорее обратитесь к ветеринару. Если животное ведет себя агрессивно, то постарайтесь закрыть его в каком-либо помещении (или в клетке) и избегайте контактов с его слюной. Как можно быстрее свяжитесь с ветеринаром.
Единственный способ подтвердить или опровергнуть диагноз бешенства у животного - это наблюдение за ним в течение 10 суток. Если в течение этого периода времени у животного не развились симптомы, характерные для бешенства, и оно не погибло, то диагноз бешенства исключается. Если животное погибло, то участок его мозга отправляют на исследование в лабораторию, которая устанавливает окончательный диагноз.
Что делать после контакта с больным животным?
-
Попадание слюны больного или подозрительного животного на кожу (например, если вас облизала собака или кошка)
Если у вас хороший иммунитет (вы не принимаете лечение от рака, стероидные гормоны, у вас нет ВИЧ-инфекции), то следует тщательно вымыть кожу с мылом. Нет необходимости в обращении к врачу. Если же у вас снижен иммунитет или животное облизало ребенка – нужно вымыть кожу с мылом и обратиться к врачу. Больное или подозрительное животное по возможности изловить и показать ветеринару.
Если у вас снижен иммунитет, то производится профилактика бешенства с помощью антирабической вакцины (см. ниже).
Подозрительное животное наблюдается в течение 10 суток. Если через 10 суток бешенство не подтвердится, экстренную профилактику бешенства (введение вакцины по схеме) можно прекратить.
Попадание слюны на поврежденную кожу или укусы животного.
Как можно быстрее и тщательнее вымойте место укуса и кожу, куда попала слюна, с мылом. После этого обработайте кожу и место укуса (края раны) перекисью водорода. После этого, обработайте место укуса йодом. Эти меры значительно снижают риск развития бешенства. Больное или подозрительное животное по возможности изловить и показать ветеринару. Производится экстренная профилактика бешенства с помощью вакцинации и, в особых случаях, введения антирабического иммуноглобулина. Рану от укуса ни в коем случае не ушивают.
Подозрительное животное наблюдается в течение 10 суток. Если через 10 суток бешенство не подтвердится, экстренную профилактику бешенства можно прекратить.
Симптомы и признаки бешенства у человека
- Инкубационный период (время от попадания вируса в организм до появления первых симптомов) у человека зависит от множества факторов: пути заражения, места укуса, величины и глубины раны, возраста, веса человека и пр. Первые симптомы бешенства могут появиться уже спустя 7-10 дней после заражения, либо спустя несколько месяцев (до года).
- Наиболее опасными считаются укусы в области головы, шеи, кистей рук. При укусах в эти участки тела вирус бешенства намного быстрее проникает в нервную систему и раньше приводит к появлению симптомов заболевания (меньше, чем через 50 дней после укуса).
- Важно понимать, что симптомы бешенства появляются не у всех людей, которых укусило больное животное, а, как правило, у тех, кто не позаботился о срочной профилактике бешенства после контакта с больным животным. Таким образом, даже если у вас был риск заражения, но вы получили курс профилактического лечения, то симптомы бешенства у вас не появятся.
- Первые симптомы бешенства, как правило, появляются в области раны от укуса, это онемение кожи или сильный зуд. На фоне этих симптомов могут появляться слабость, головокружение, тошнота, диарея, повышение температуры тела до 37,5°С, бессонница.
- Через несколько дней температура тела повышается до 40-41°С, появляются следующие симптомы бешенства:
- Приступы болезненных судорог (подергивания мышц), которые появляются спонтанно, либо в ответ на яркий свет, громкий звук, прикосновение.
- Повышенное слюноотделение (слюнотечение)
- Затруднения при глотании пищи и проглатывании слюны
- Изменения в поведении: чрезмерная возбудимость, агрессия
Спустя несколько часов или дней после появления этих симптомов у человека развиваются параличи (отсутствие сокращений в мышцах). Вскоре, в результате паралича наступает остановка дыхания и сердцебиения. Как правило, человек умирает на 7-14 день после появления первых признаков бешенства.
Диагностика бешенства
- Наличие контакта с больным или неизвестным животным за последний год (учитываются укусы животных и другие возможные контакты со слюной, обработка шкур животных и пр.)
- Наличие симптомов, характерных для бешенства. Результаты анализов на бешенство у подозрительного животного (если оно было поймано).
- Результаты анализов на бешенство у человека.
В диагностике бешенства используются следующие методы:
- Обнаружение антител против вируса бешенства возможно в коже человека (для этого анализа производится биопсия - берут участок кожи с задней поверхности шеи), либо в отпечатке с роговицы глаза.
- Обнаружение вируса бешенства в слюне и спинномозговой жидкости человека с помощью ПЦР (полимеразной цепной реакции). Этот метод диагностики возможен только в специальных лабораториях, имеющих соответствующее оборудование.
- Общий анализ крови при бешенстве может показать увеличение количества моноцитов (клетки, которые отвечают за борьбу с инфекцией).
- Анализ спинномозговой жидкости также показывает повышение уровня моноцитов.
- Окончательное подтверждение диагноза возможно только после смерти человека и обследования участков его головного мозга под микроскопом. В нервных клетках человека, умершего от бешенства, обнаруживаются особые включения (точки), которые называются тельцами Негри. Наличие этих телец подтверждает диагноз бешенства.
Лечение бешенства
Не существует эффективных методов лечения бешенства, поэтому все люди, у которых появились симптомы бешенства, умирают. Тем не менее, описано несколько случаев выздоровления от бешенства на фоне проводимого противовирусного лечения. Однако, к сожалению, эта схема лечения работает крайне редко.
Люди, больные бешенством, получают симптоматическое лечение (при появлении болей – обезболивающие, при появлении судорог – противосудорожные лекарства и т.д.)
Появления симптомов бешенства и смерти можно избежать, если после укуса больного или неизвестного животного вовремя начать профилактическое лечение.
Профилактика бешенства
Для профилактики заражения бешенством все люди, которые часто контактируют с дикими или бездомными домашними животными, должны пройти вакцинацию против бешенства. Прививка от бешенства необходима ветеринарам, охотникам, работникам животноводческих хозяйств, егерям, заводчикам собак и т.п.
Прививка от бешенства ставится несколько раз, по схеме: 0 день (первая прививка), затем через 7 дней и через 30 дней. Через год производится повторное прививание. После этого повторные прививания нужно делать раз в 3 года.
Противопоказания для профилактической прививки от бешенства: острые инфекционные заболевания, аллергия, беременность.
Как обезопасить себя и своих детей от бешенства?
- Не приближайтесь и не гладьте бездомных животных. Животное может быть заразным еще до появления первых признаков бешенства, когда оно выглядит вполне здоровым. Даже маленький безобидный котенок может стать переносчиком бешенства.
- Не позволяйте своим детям приближаться к бездомным животным. Объясните, что, если ребенка случайно укусит или поцарапает бездомное животное, ему необходимо как можно быстрее сообщить об этом кому-то из родителей.
- Если у вас есть домашние животные, обязательно вакцинируйте их от бешенства.
- Мусор вокруг вашего дома является приманкой для диких и бездомных животных, являющихся потенциальными переносчиками бешенства. Соблюдайте чистоту и держите мусорные баки на улице закрытыми.
- Не оставляйте своих домашних животных без присмотра. Они могут быть атакованы больным животным.
- Обязательно проконсультируйтесь у ветеринара, если ваш питомец стал себя неадекватно вести.
- При укусе неизвестного дикого или бездомного животного как можно скорее вымойте руки с мылом, обработайте укус перекисью водорода и йодом, а затем как можно скорее обратитесь к врачу.
Соблюдение этих мер предосторожности может спасти вашу жизнь и жизнь ваших детей.
Читайте также:


