Может ли вирус эпштейна барр провоцировать аденоиды

Заболевание инфекционным монуклеозом – довольно таки частая история. Не смотря на распространенность, болезнь часто демонизируют, вокруг вируса Эпштейна-Барра (ВЭБ) (возбудителя мононуклеоза) создано множество мифов. Однажды попав в организм, он остается там навсегда. 90-95% взрослого здорового населения имеют антитела к вирусу. Но действительно ли так опасен мононуклеоз? Попробуем разобраться.
Кто болеет: В группе риска – дети старше 3 лет и взрослые примерно до 40 лет.
Симптомы: сильная боль в горле, воспаление миндалин, отек аденоидов в носу, затрудненность дыхания, высокая температура, увеличение лимфоузлов, которые поражают вирус, чаще всего на шее, отсутствие аппетита. Однако первичная инфекция может протекать и в бессимптомной форме, бывает, что это просто затяжная вирусная инфекция с припухлостью лимфатических узлов на шее.
Как диагностируют: вирус Эпштей-Барра диагностируют несколькими методами. Серологическая диагностика – обнаружение специфических антител к определённым белкам вируса различными методами – иммунно-ферментный анализ (ИФА), хемилюминесцентный анализ (ХЛИА). Чаще всего определяют четыре класса антител – IgM VCA к капсидному белку, появляются в первые недели, затем исчезают, говорят об острой инфекции ,IgG VCA -также к капсидному белку, появляются позже первых, сохраняются пожизненно,IgG EA- к раннему антигену, говорят об активной репликации (воспроизведении) вируса , IgG EBNA – к ядерным антигенам, появляются позже всего, через 6 -12 месяцев после первичной инфекции и сохраняются пожизненно. Их наличие говорит о давности инфицирования и исключает первичную инфекцию.Так же можно определить ДНК вируса методом полимеразной цепной реакции (ПЦР) в различных биологических жидкостях. Но обнаружение ДНК вируса этим методом в крови не подтверждает острую инфекцию, а обнаружение в отделяемом из ротоглотки, слюны, мазков диагностически малоценно, так как может говорить всего лишь о бессимптомном носительстве.
Чем нужно и не нужно лечить: врачи применяют симптоматическое и патогенетическое лечение, а также антисептические, десенсибилизирующие и общеукрепляющие лекарства. Антибиотики успешно используются для лечения вторичной инфекции. Их применение, как правило, совмещено с приемом пробиотиков. Противовирусными препаратами, препаратами группы ацикловира, которые все еще почему-то выписывают врачи лечить мононуклеоз не надо.
Мононуклеоз при беременности: Вирус Эпштейн-Барра не влияет на ребенка при беременности. Однако если заболевание пришлось на период планирования беременности, зачатие лучше перенести.
Опасен ли вирус: сейчас врачи считают, что для человека, у которого иммунитет работает хорошо, нет ВИЧ-инфекции с выраженным дефицитом Т-клеток, без онкологии вирус не представляет большой опасности.
Осложнения:чаще всего мононуклеоз может перейти в воспаление легких (особенно у детей), отит, паратонзиллит, синуситы. Нередко можно услышать, что заболевание может спровоцировать разрыв селезенки, однако на практике это случается редко. Также заболевание может вызывать осложнения со стороны неврологии.
Вызывает ли ВЭБ рак: доказано, что вирус действительно может способствовать развитие раковых опухолей. В основном это лимфома Беркита (ЛБ) и назофарингиальная карцинома. Однако, важно знать, что связь ВЭБ и онкологических заболеваний доказана только с эпидемической формой лимфомы Беркита, которая встречается только в некоторых странах Африки из-за малярии. То есть спровоцировать развитие этого онкологического заболевания в наших широтах ВЭБ не может. Для развития назофарингиальная карцинома требуется помимо ВЭБ другой предрасполагающий фактор – генетическая предрасположенность и особенности питания (употребление больших количестве специально засоленной рыбы, которая популярна в Азии, например, в южном Китае).То есть развитие этой карциномы также не распространено в нашем регионе, и вряд ли ВЭБ может стать спусковым крючком для развитие этой болезни.
После болезни: болезнь бьет по иммунитету и вызывает повышенную утомляемость, поэтому медики рекомендуют снизить физические нагрузки, перенести плановую вакцинацию и отложить операционное вмешательство, если планы скорректировал мононуклеоз. Следует также отказаться от резких смен климата и от поездок на юг, все это может спровоцировать стресс для иммунитета.
Отголоски болезни могут проявляться еще долго. Атипичные мононуклеары могут появляться в анализах в течение полугода. Не лишним после перенесенного заболевания будет консультация врача- гематолога.
Ключевые слова: гипертрофия аденоидов, аденоидит, ОРВИ у детей, раствор серебра, комплексная терапия.
Key words: adenoid hypertrophy, adenoiditis, acute respiratory infections in children, silver solution, comprehensive treatment.
Аденоиды, или глоточная миндалина, представляют собой скопление лимфоидной ткани, расположенное в центральной части носоглотки. Вместе с небными и язычной миндалиной глоточная миндалина является частью глоточного лимфоидного кольца, участвующего в продукции иммуноглобулинов и созревании Т- и В-лимфоцитов [2, 3].
Аденоиды начинают формироваться внутриутробно, лимфоидная ткань в носоглотке обнаруживается уже на 4-6-й неделе гестации, а окончательное строение глоточная миндалина обретает на 7-м месяце внутриутробного развития [3]. Однако лишь после рождения, когда начинается колонизация дыхательных путей ребенка микроорганизмами, глоточная миндалина приобретает функцию барьера и важного компонента иммунной системы носоглотки. По данным исследователей, к 6 месяцам в носоглотке обнаруживают лактобактерии, анаэробные стрептококки, фузобактерии, нокардии. Особенно интенсивная нагрузка на лимфоидную ткань приходится на период 1,5-3 лет, когда расширяются контакты ребенка и его иммунная система встречается с большим количеством различных бактерий и вирусов. При этом происходит физиологическая гиперплазия глоточной миндалины. По данным разных авторов, максимального размера аденоиды достигают к 4-5 годам, после чего происходит их возрастная инволюция с уменьшением в размере, обычно к 7-8, реже к 10 годам.
При этом в ходе внедрения микроорганизмов и повреждения эпителиальных клеток слизистой оболочки носоглотки значительно увеличивается количество вирусно-бактериальных антигенов в лимфоидной ткани глоточной миндалины. Для поддержания адекватного иммунного ответа происходит пролиферация лимфоидной ткани, что приводит к дальнейшему увеличению ее объема [5].
Под воздействием перечисленных факторов происходит патологическая гиперплазия аденоидов, которая отрицательно сказывается на состоянии как носоглотки, так и околоносовых пазух и полости среднего уха. Глоточная миндалина приобретает роль своеобразного коллектора возбудителей, в ткани аденоидов могут содержаться гемолитические стрептококки, стафилококки, гемофильная палочка, моракселла, пневмококки. Именно эти микроорганизмы наиболее часто вызывают тяжелые респираторные заболевания, в том числе пневмонии и отиты.
Таким образом, гипертрофия аденоидов - проблема, оказывающая влияние на многие аспекты жизни ребенка, а значит, и семьи. На сегодняшний день, к сожалению, не существует стопроцентно эффективного консервативного метода лечения. Оперативное лечение заключается в удалении ткани глоточной миндалины различными методами (в настоящее время чаще всего применяется эндоскопические манипуляции), нередко вместе с тканями небных миндалин при наличии сопутствующей гипертрофии. Решение о необходимости операции принимает оториноларинголог на основании выраженности аденоидной гипертрофии и клинической картины у конкретного пациента: частоты респираторных инфекций, наличия осложнений со стороны среднего уха, снижения слуха, обструктивного апное сна. При наличии перечисленных осложнений затягивание консервативного лечения может привести к ухудшению состояния ребенка. Однако расширение показаний к оперативному лечению также нецелесообразно ведь, как и любое оперативное вмешательство, аденоидэктомия сопряжена с рядом возможных осложнений и стрессом для ребенка.
В качестве консервативного лечения гипертрофии аденоидов по назначению оториноларинголога в настоящее время используются стероидные назальные спреи длительным курсом. Нередко в комплекс лечебных мероприятий включают физиотерапевтическое лечение (УФО, УВЧ, электрофорез), однако эти методы ограничены возможностями конкретного ЛПУ и необходимостью посещения ребенком поликлиники для проведения процедур, что не всегда удобно родителям. Некоторые оториноларингологи и педиатры назначают курсы комплексных гомеопатических препаратов. Таким образом, арсенал средств для консервативного лечения гипертрофии аденоидов достаточно ограничен. Отечественной медициной накоплен значительный опыт применения для лечения этой проблемы раствора серебра (протаргол), который назначается курсом на 1 месяц с последующей оценкой оториноларингологом состояния носоглотки ребенка. При необходимости курсы повторяют несколько раз в год [6, 10].
Во время острых респираторных заболеваний лечение проводится в соответствии с имеющимися симптомами. Зачастую для этого требуется достаточно большой объем терапии, который, во-первых, обладает рядом побочных эффектов, во-вторых, высокой стоимостью, к тому же часто назначение нескольких препаратов вызывает недовольство родителей. В этой связи следует отметить раствор серебра (протаргол), в течение многих лет использующийся отечественными педиатрами и оториноларингологами в лечении заболеваний носоглотки. Он сочетает в себе вяжущее и противоотечное действие, что позволяет уменьшить объем ткани глоточной миндалины и секрецию слизи, вызванную ее воспалением. Антисептический эффект серебра угнетает рост основных возбудителей респираторных инфекций, позволяя сократить применение других антисептических и антибактериальных препаратов. Раствор серебра используется коротким курсом в течение 5-7 дней во время острого респираторного заболевания.
В каждом человеке, в норме, постоянно проживают огромное количество вирусов, грибов и бактерий. К таким постоянным "жильцам" нашего организма относятся вирусы герпесов.
В семействе герпесвирусов существует несколько видов, и у всех есть одна общая черта - однажды попав в человека, они уже никогда его не покидают. При обследовании людей на инфицированность данными вирусами выясняется, что у 70,4% есть вирусы герпеса 1-2 типа, у 97,9% варицелла зостер - это вирус ветряной оспы, у 95% цитомегаловирус, у 97,5 % вирус герпеса 6 типа, у 95% вирус Эпштейна-Барра.
Первичное инфицирование герпесвирусами происходит в раннем детском возрасте. Иногда заселение вируса в организм происходит бессимптомно, а иногда сопровождается характерной, для данного вируса, клинической картиной. В зависимости от реактивности организма, состояния его иммунитета заболевание может протекать достаточно тяжело.
Вирус ветряной оспы (Varicella zoster), тоже относится к семейству герпесвирусов.
Вирус герпеса 6 типа при первичном инфицировании может вызывать у ребенка острое инфекционное заболевание, которое называется внезапная экзантема (младенческая розеола, шестая болезнь). Сначала возникает высокая температура, которая держится в среднем 3 дня. Катаральных явлений при этом чаще всего нет, лишь небольшая краснота в горле. Затем, на спаде температуры, появляется красная пятнистая сыпь, которая сохраняется 1,5-2 дня и исчезает. Если ребенок при этом получал антибиотик, эта сыпь может быть ошибочно расценена, как лекарственная. Осложнения редки. Переходя в латентную стадию вирус чаще всего никак себя не проявляет. Но обсуждается его причастность к некоторым заболеваниям (например, к синдрому хронической усталости).
Цитомегаловирус и Вирус Эпштейн Барра. Чаще всего они тихо заселяются в организм, но иногда у детей проявляются таким заболеванием, как Инфекционный мононуклеоз. Протекать оно может тяжело. Отмечается длительная высокая лихорадка, генерализованное увеличение лимфоузлов, и особенно лимфоузлов шеи. Они увеличиваются так, что визуально деформируют шею, при этом почти не болят. Также сильно увеличиваются другие лимфоидные образования – миндалины и аденоиды. Из-за этого ребенок не может дышать носом, храпит ночью. На миндалинах могут появиться налеты, чаще всего пленчатые. Может увеличиваться печень, селезенка, иногда возможно появление сыпи, желтухи.
После перенесенной любой из вышеперечисленных инфекций, при обследовании в анализах крови определяются антитела, специфичные для конкретного вируса, причастного к заболеванию. Интерпретировать результаты анализов может только врач. И если антитела положительные, это еще не значит, что инфекция жива, и с ней надо продолжать бороться. Чаще всего это память о встрече с вирусом и только врач может вам сказать - активен он еще, или уже нет.
Не надо лечить анализы! Надо лечить ребенка, если того требует его состояние.
В каждом конкретном случае врач назначит лечение, иногда требуется госпитализация в связи с тяжелым течением инфекции.
Задача родителей обратиться во время к врачу.
После перенесенной инфекции долгое время у ребенка сохраняется снижение иммунной защиты организма и ему необходимо:
- избегать контактов с другими инфекционными больными, переохлаждений и перегреваний около 3-х месяцев;
- при необходимости рекомендуется мед.отвод от прививок;
- желательно соблюдать противогерпетическую диету.
Диета против герпеса основана на соотношении двух незаменимых аминокислот — аргинина и лизина.
Лизин подавляет вирусы герпеса, аргинин способствует их размножению. Продукты, богатые лизином: молоко, простокваша, ряженка, сыр, творог, йогурты, содержащие живые бактерии, картофель, рыба, свинина, овощи, белое куриное мясо, соевые бобы, чечевица, пивные дрожжи.
Аргинин: шоколад, сахар, изюм, кунжут, семечки, орехи (особенно в арахисе), крупы, пшеничный хлеб, апельсины и мандарины.
Аденоиды или аденоидные вегетации представляют собой разращения, состоящие из мягких тканей.
Становятся причиной частых простудных заболеваний среди детей от года до 15-16 лет.
Причины возникновения аденоидита
Чаще всего заболеванию подвержены дети дошкольного периода.
В группе риска категория от 3 до 7 лет.
Сегодня каждый второй ребенок болеет аденоидитом первой стадии – это типовые формы наростов на задней стенке носоглотки, которые увеличиваются с заражением ОРВИ.
Причиной появления считается вирусная или бактериальная инфекция, однако, ЛОР может утверждать: основой для развития и появления становится ослабленная иммунная система ребенка, который часто болеет, недолечивается, страдает субфебрилитетом.
К основной болезни может присоединиться другой вирус, лечение становится длительным.
Что еще может вызывать заболевание?
- Лимфоидная ткань позволяет аденоидам разрастаться. Со временем они блокируют дыхательные пути.
- При воспалении небных миндалин – ткань разрастается в силу присутствия бактерий (на гландах).
- Постоянно открытый рот – причина либо следствие, однако, при попадании вирусов или бактерий (ротавирус) через грязные руки, при контакте с больным, носителем, гланды принимают инфекцию на себя, передавая ее дальше к органам носоглотки.
- Наследственность – в 60% случаев наследственный фактор является основной причиной развития болезни.
Лимфоциты, вырабатываемые лимфоидной тканью, образуют кольцо. Оно со временем перестает выполнять функцию защиты организма, впуская вирусы и бактерии. Провоцируется ослабевание местного иммунитета – основной фактор, который ответственен за возникновение заболевания.
Патогенез заболевания
Есть ряд этиологических факторов, которые влияют на развитие заболевания.
Они проявляются в момент перехода болезни в хроническую стадию.
Воспаление глоточной миндалины приводит к постоянному поражению слизистой, однако, такая связь еще не доказана.
Выделяют следующие причины развития патологии:
- Аллергическая реакция;
- Плохая аэрация носоглотки во время сна;
- Плохая экологическая обстановка в доме и населенном пункте;
- Антигенная нагрузка при подавлении ОРВИ.
Не могут стать причиной развития патогенеза синдромы косвенного поражения носоглотки, а именно:
- ВИЧ и иммунодефицитные клетки;
- Клеточные бактерии;
- Болезнь Эпштейн-Барра;
- Вирусные инфекции (постоянные ОРВИ).
Наравне с факторами в патогенезе аденоидита, каждый конкретный случай должен рассматриваться индивидуально с учетом особенностей строения носоглотки конкретного пациента. При незначительной проходимости, отсутствии ОРВИ и насморка, затрудненное дыхание еще не свидетельствует о наличии заболевания.
Классификация болезни
Заболевание может протекать в двух формах:
- Острый аденоидит. Болезнь поражает внезапно: затрудненность дыхания, заложенность носа, частые ОРЗ, постоянный субфебрилитет, озноб, кашель в состоянии покоя, во время сна. Проявляется при поражении слизистой носоглотки – вирусная острая инфекция, не поддающаяся антибактериальной терапии.
- Хроническая форма – постоянно затрудненное дыхание, обычная температура тела, храп и кашель по ночам, сопение (у детей), насморк или заложенность.
Даже при проявлении острых симптомов ребенок уже может страдать последствиями болезни – плохо слышать, кашлять, бороться с выделениями из носа. Такое состояние станет постоянным, если вовремя не провести профилактику и лечение.
Симптомы аденоидида
К симптомам аденоидита относятся следующие состояния:
Некоторые симптомы не являются показателем болезни, требуется проводить осмотр и дополнительную диагностику.
Осложнения заболевания
Аденоидит ведет к ухудшению слуха из-за разницы между атмосферным и внутренним давлением.
Постоянные простуды и ОРВИ – сигнал к тому, что аденоиды не распознали и не вылечили.
Аденоидит также приводит к нарушению речи, постоянным отитам среднего уха.
Простые ОРЗ сопровождаются ринитом и фарингитом, не обходится без бактериальной ангины, которая лечится лишь в условиях стационара.
Не упустить болезнь поможет своевременная диагностика.
Диагностика
Для первичного осмотра необходимо посетить отоларинголога, который выдаст направление на проведение рентгенографии. Предварительно изучит носовые каналы, возможно, потребуется дополнительный снимок носовых пазух. Возможно, именно их чистота отвечает за скопления слизи при насморке и непроходимости каналов.
Лечение болезни
Если лечение возможно без оперативного вмешательства, а это решение принимается до наступления 8-10 лет, допускается терапия в домашних условиях.
- Назначается носовой душ физраствором по несколько раз в сутки.
- При наличии выделений из носа душ дополняется приемом каплей.
- Может понадобится 2%-ый раствор протаргола, витаминный комплекс для облегчения отхождения слизи из дыхательных путей.
Если болезнь приобретает негативный характер, становится проводником к бронхиту, пневмонии, срочно планируется операция.
Эндоскопическая аденотомия показана при разрастании ткани до 2-3 степени. Также к операции допускаются пациенты, которые страдают нарушением слуха вследствие развития аденоидита. Если возникают разногласия, ЛОР проводит дополнительное обследование, назначит УЗИ легких, рентген носовых пазух для точного ответа – быть или не быть операции.
Стоимость услуг
| Код | Наименование услуги | Стоимость |
|---|---|---|
| 9037 | Лазеротерапия при гипертрофии аденоидов 1 процедура | 700 руб |
| 9038 | Лазеротерапия при гипертрофии аденоидов (1 процедура при проведении курса от 7 процедур) | 600 руб |
Примечание
- Ветеранам
- Пенсионерам
- Инвалидам
- Многодетным семьям
- Медицинским работникам
ВИРУС ЭПШТЕЙН-БАРРА У ДЕТЕЙ. ЧТО ЭТО ТАКОЕ.
Малыши часто болеют вирусными заболеваниями, и некоторые из них несут серьезную угрозу для здоровья детей. В настоящий момент педиатры всего мира обращают особое внимание на патологии, что вызывает вирус Эпштейн-Барра.
Инфекционный мононуклеоз – это болезнь вирусной этиологии. Инфекционный агент –герпесоподобный вирус Эпштейн-Барра, способный вызывать не только инфекционный мононуклеоз, но и провоцировать развитие носоглоточной карциномы, лимфомы Беркитта и, вероятно, ряд иных заболеваний. Статистика свидетельствует о том, что это заболевание наиболее часто встречается у детей. Мононуклеоз у детей – это очень распространенная инфекция: до достижения пятилетнего возраста каждый второй ребенок уже заражен патологией. Однако развивается заболевание примерно у 5%детей, а во взрослом возрасте встречается крайне редко в связи с особенностями иммунной системы.
При первичном заражении у ребенка симптомы этой инфекции могут остаться незамеченными. Последствия инфекции спустя несколько месяцев негативно влияют на все органы и системы организма. Что нужно знать родителям о признаках этой болезни?
Вирус Эпштейна-Барр (ВЭБ) –возбудитель ряда заболеваний человека, принадлежит группе вирусов герпеса (иное название – инфекционный агент герпеса 4 типа). Открыт в 1964 году в Великой Британии учеными Михаэлем Эпштейном и Ивонной Барр. Размножается в клетках иммунной системы ребенка (лимфоцитах) и вызывает их неконтролируемый рост
Вирус имеет в своем составе такие элементы, против которых в телах детей В-лимфоцитами вырабатываются антитела классов IgM и IgG (иммуноглобулин М, G):
· VCA –капсидный антиген;
· ENBA –ядерный антиген;
· EA – ранний антиген.
Когда в крови ребенка обнаружен IgM и IgG (иммуноглобулин М, G) против вышеуказанных антигенов (VCA,EA, ENBA), если проводится серологический анализ, то можно диагностировать острую или хроническую форму заболевания, вызванного вирусом Эпштейна-Барр.
Признаки и симптомы
Рассмотрим симптомы инфекционного мононуклеоза, который является проявлением первичного контакта ребенка с вирусом Эпштейна-Барр. Иногда мононуклеоз у детей вызывает цитомегаловирус (ЦМВ; дифференциальный серологический анализ всегда необходим).Заболевание начинается остро и длится от 3 до 4 недель.
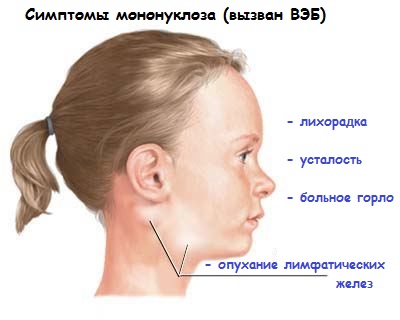
При мононуклеозе (если его причина ВЭБ, а не цитомегаловирус) проявляется следующая симптоматика. Её обнаруживают при непосредственном осмотре ребенка:
1. Повышение температуры тела до 39-40 градусов с тяжелым интоксикационным синдромом –тошнота, рвота, слабость, головная боль, тахикардия;
2. Увеличение лимфатических узлов по всему телу (особенно на шее – передне- и заднешейные узлы);
3. Назофарингит и тонзиллит с бело-серыми или желтоватыми налетами (из-за поражения небных миндалин и аденоидов);
4. Утрудненное носовое дыхание при отсутствии выделений из носовых ходов, одутловатость лица,гнусавость голоса;
5. Увеличение печени и селезенки (гепатоспленомегалия у детей), боли в брюшной полости,иктеричность склер и кожи;
6. Экзантема(высыпания вирусного происхождения) в виде пятен, папул, везикул с повсеместной локализацией.
При микроскопическом исследовании в период острой инфекции среди обычных кровяных клеток находят большие атипичные лимфоциты, что поражены вирусом, –мононуклеары (такую картину крови иногда дает цитомегаловирус, ЦМВ). Они сохраняются в кровяном русле на протяжении месяца с момента заражения.
Для серологической диагностики мононуклеоза используют иммуноферментный анализ(ИФА) или полимеразноцепную реакцию (ПЦР), с помощью какой выявляют вирус Эпштейна-Барра.
Какие антитела (АТ) типов IgG и IgM (иммуноглобулин М, G) являются диагностическими, когда проводят ИФ-анализ?
Анти-VCA антитела класса IgM (иммуноглобулин М к капсидному антигену)
Вырабатываются при острой ВЭБ-инфекции, циркулируют в крови 2-3 месяца. Повторно синтезируются в случае реактивации вируса.
Высокая концентрация анти-VCA IgM, что длительно сохраняется, – свидетельство хронической формы ВЭБ.
Анти-EA антитела класса IgG (иммуноглобулин G к раннему антигену)
Появляются в крови на 3-4 неделе от начала острой ВЭБ-инфекции, сохраняются в течение 2-6 месяцев. Вновь анти-EA IgG появляются при реактивации возбудителя.
Анти-EBNA антитела класса IgG (иммуноглобулин G к ядерному антигену)
Начинают циркулировать в кровяном русле через 1-6 месяцев после первичного ВЭБ-заболевания. Постепенно их концентрация уменьшается. Анти-EBNA IgG может быть обнаружен до конца жизни человека (их всегда выявляет ИФ-анализ).
Если был проведен ИФ-анализ, положительный результат, выявивший:
· антителатипа IgG (иммуноглобулин G) против ядерного и ранних антигенов;
· антителатипа IgM (иммуноглобулин М) к капсидному (VCA) антигену вируса
Профилактика
1. Для того, чтобы избежать заражения вирусом Эпштейна-Барр с ранних лет приучайте ребенка к личной гигиене.
2. В осеннее-зимнее время избегайте больших скоплений людей, так как при чихании и кашле тоже существует вероятность передачи возбудителя Эпштейн-Барр.
3. Ведите здоровый образ жизни, так как вирус Эпштейн-Барра после попадания в организм может длительное время находится в нем в латентной форме (симптомы появляются при ослаблении иммунитета, физическом истощении, если прервано лечение иной болезни).

Все новости
Как победить аденоиды?
– Что собой представляют аденоиды?
– Прежде всего, попытаемся разобраться в анатомо-физиологических особенностях глотки и некоторых терминах, незнание которых нередко вызывает путаницу.
У здорового человека в носоглотке располагается глоточная миндалина. Она входит в состав защитного лимфоидного кольца глотки, наряду с небными, язычной, трубными миндалинами и в норме выполняет защитную, иммунную функцию. При ряде патологических состояний, например, у часто болеющего простудными заболеваниями ребенка, ткань глоточной миндалины увеличивается – гипертрофируется и формируются аденоиды. Иначе говоря, глоточная миндалина – это норма, она есть у здорового человека, а аденоиды – гипертрофия глоточной миндалины – патология, сопровождающаяся нарушением носового дыхания, хроническим воспалением и пагубными последствиями этого. Образование и рост аденоидов у детей нередко ведет к воспалительному процессу лимфоидной ткани – формируется острый или чаще хронический аденоидит.
– Для чего нужна глоточная миндалина?
– Глоточная миндалина располагается в своде носоглотки на пути воздушного потока при дыхании. В норме она плоская, не прикрывает хоаны (сообщение с полостью глотки) и не является препятствием струе воздуха на вдохе. Главная ее функция – защита дыхательных путей от инфекций.
Глоточная миндалина хорошо развита только в детском возрасте. Со временем она становится более плотной, чем изначально, так как замещается соединительной тканью, с чего начинается процесс ее инволюции: глоточная миндалина прогрессивно уменьшается и к 16-20 годам у большинства людей сохраняются лишь небольшие остатки лимфоидной ткани или происходит ее полная атрофия. Вдыхаемый воздух содержит пыль, атмосферные вредные вещества, микробы, вирусы, являющиеся чужеродными для организма, – иначе говоря, антигенами. В лимфоидной ткани глоточной миндалины в ответ на попавшие антигены образуются антитела: до трехлетнего возраста это преимущественно иммуноглобулины Е, позже – иммуноглобулины A, G, М – это защитники малыша, защита его дыхательных путей. Обезвреживание инфекционно-токсических агентов, выработка активного иммунитета – проявления иммунной функции глоточной миндалины.
– Чем опасны аденоиды?
- Аденоиды чаще всего формируются у детей от 3 до 10 лет (в 70-75%), но могут выявляться в любом возрасте. Главная опасность при наличии аденоидов – нарушение носового дыхания и, как следствие, гипоксия – недостаточное снабжение тканей организма ребенка кислородом, в том числе и головного мозга. Это ведет к неблагоприятным последствиям и осложнениям, соматическим и психическим нарушениям. Даже небольшие аденоиды с воспалительным процессом лимфаденоидной ткани могут сопровождаться существенными осложнениями.
– Что надо знать родителям, чтобы не пропустить развитие аденоидов у своего ребенка? Какими симптомами они проявляются?
– Внимательные родители обязательно заметят, что ребенок спит с открытым ртом, дыхание во сне стало шумноватым – малыш сопит или даже храпит. В последующем, по мере разрастания аденоидов рот остается открытым постоянно – так малышу легче дышать. Иногда он беспричинно глубоко вздыхает, и это повторяется все чаще и чаще.
Если Ваш ребенок болел в этом году более 3-4 раз простудными заболеваниями, насторожитесь, обратитесь к врачу, это ведет к развитию воспаления глоточной миндалины – хроническому аденоидиту.
Первоначально при формировании аденоидов родители удивляются: насморка нет, а носик ребенка не дышит. В последующем появляются выделения из носа, затекающие в носоглотку. Слизистые или слизисто-гнойные выделения становятся почти постоянными, в результате чего кожа вокруг носа и на верхней губе раздражена.
При наличии аденоидов у детей ухудшается память. Ребенок неусидчив, рассеян, плохо успевает в детском саду, школе. Это связано с гипоксией головного мозга из-за недостаточного поступления кислорода при нарушении носового дыхания.
– Какие осложнения вызывают аденоиды – чего бояться?
– Что же делать обеспокоенным родителям?
– Обратиться к специалисту-оториноларингологу, который осмотрит ребенка и, помимо косвенных признаков, которые могли заметить родители или участковый педиатр, определит объективно наличие аденоидов с помощью инструментов, позволяющих получить эндоскопическую картину. В современных условиях для этой цели возможно использование эндоскопов. Далее врач сопоставляет все факторы, включая причину заболевания, конституционные особенности, степень гипертрофии аденоидной ткани, воспалительный процесс, наличие и выраженность осложнений аденоидов, а также аллергических заболеваний. Это необходимо для выбора правильной тактики лечения. Прежде, чем принять решение об операции, взвешиваются все за и против, вопрос согласуется с педиатром, иммунологом, анестезиологом, а при наличии осложнений – с соответствующими специалистами.
– Как относиться к мнению, поддерживаемому некоторыми медиками, о том, что аденоиды нельзя удалять, а можно вылечить консервативно?
– Любое безапелляционное мнение ошибочно. Это касается как версии о правомочности только консервативного способа лечения аденоидов, так и противоположной: если есть аденоиды – только удалять. Квалифицированный специалист приходит к принятию решения в каждом случае, исходя из индивидуальных особенностей ребенка, причин заболевания, размеров аденоидов, наличия осложнений, взвешивает показания и противопоказания к операции.
Обычно мы начинаем с проведения консервативного лечения, особенно, если у ребенка имеется персистирующая вирусная инфекция, наблюдаем его несколько месяцев, и при отсутствии эффекта или его кратковременности, склоняемся в сторону операции – аденотомии. В ряде случаев необходимо устранение обострения воспалительного процесса, воздействие на возбудителей хронической инфекции, таких как стафилококки, стрептококки, кишечная палочка, вирус Эпштейна-Барра, цитомегаловирус, микоплазма, хламидии, грибы и др. У таких больных проведенное под контролем педиатра и иммунолога лечение может оказаться эффективным – устраняется воспаление, сокращаются в размерах аденоиды. Но, если аденоиды достигли 2-3 степени гипертрофии, выражен хронический аденоидит, имеются осложнения, медлить не стоит: необходимо их удалить – произвести аденотомию. В запущенных случаях осложнения аденоидов могут стать необратимыми.
Жалеть аденоиды в таких случаях не надо, так как при выраженном, длительном хроническом воспалении гипертрофированная глоточная миндалина превращается, образно говоря, в пропитанную гноем губку, являясь источником интоксикации организма, и в таком состоянии, конечно уже не выполняет свою защитную иммунную функцию.
– В чем заключается операция?
– Операция по удалению аденоидов называется аденотомия. Перед хирургическим лечением ребенок должен быть тщательно обследован, проведены необходимые анализы, исключены противопоказания. Аденотомия проводится под местной или общей анастезией с использованием специальных кольцевидных инструментов аденотомов. Сопровождается, как правило, умеренным кратковременным кровотечением, которое к окончанию операции обычно останавливается и не отражается на общем состоянии ребенка.
Не спешите отказываться от операции вашему ребенку, если имеются показания. В сомнительных случаях врач проведет курс консервативной терапии и только после этого примет решение. Подумайте об осложнениях аденоидов и о том, как ваш ребенок живет при постоянном недостатке кислорода. Вспомните свое состояние, когда при гриппе несколько дней у вас не дышал нос. и дайте шанс вашему ребенку дышать свободно.
Читайте также:


