Лекарственный гепатит этиология и патогенез
Лекарственный гепатит - это патологические изменения в ткани печени, вызванные приемом медикаментов. Тип поражения печени при этом зависит от свойств лекарственного препарата, его дозы, исходного состояния пациента.
Клинико-морфологическими вариантами лекарственных гепатопатий являются: некроз гепатоцитов III зоны ацинуса; некроз гепатоцитов I зоны ацинуса; митохондриальная цитопатия; лекарственно-индуцированный фиброз печени ; лекарственный стеатогепатит; острый и хронический лекарственные гепатиты; поражение печени по типу реакции гиперчувствительности; лекарственный канальцевый, паренхиматозно-канальцевый и внутрипротоковый холестаз; лекарственно-индуцированный склерозирующий холангит; лекарственно-индуцированный билиарный сладж; поражение сосудов печени (расширение синусоидов, пелиоз, веноокклюзионная болезнь , обструкция воротной и печеночной вен), лекарственно-индуцированные опухоли печени.
Лекарственные поражения печени приводят к появлению желтухи у 3-10% пациентов, госпитализированных с этой патологией, а также являются одной из причин развития фулминантной печеночной недостаточности , от которой ежегодно в мире погибают 2 тыс. человек.
Диагностика лекарственных поражений печени основана данных анамнеза, клинических проявлениях (желтуха); определении активности печеночных ферментов (повышаются аланинаминотрансфераза (более чем в 3 раза) и аспартатаминотрансфераза ), билирубина (увеличивается более чем в 2 раза); а также на результатах исследования биоптатов печени.
Исходом лекарственного поражения печени может быть выздоровление, смерть пациента или возникновение стойких необратимых патологических изменений в печени, требующих проведения трансплантации.
Классификация лекарственных поражений печени
Острый лекарственный гепатит.
Возникает при применении противотуберкулезных препаратов, аминогликозидов, антигипертензивных средств, противогрибковых, антиандрогенных препаратов; такрина, пемолина, клозепама; препаратовникотиновой кислоты. В печени пациентов можно обнаружить некрозы, воспалительную инфильтрацию. Развивается примерно через 5-8 дней от начала приема лекарственного препарата.
Хронический лекарственный гепатит.
Возникает при применении изониазида, фибратов (клофибрат), миноциклина, нитрофуранов. В печени пациентов можно обнаружить ацинарное и перипортальное поражение; инфильтраты плазматических клеток, фиброз. Клинически протекает по типу аутоиммунного гепатита.
Поражение печени по типу реакции гиперчувствительности.
Лекарственный канальцевый холестаз.
Возникает при применении пероральных контрацептивов, содержащих эстрогены и гестагены, андрогенных и анаболических стероидов. Пациентов беспокоит кожный зуд (при незначительном повышении содержания билирубина). Можно выявить транзиторное увеличение показателей печеночных аминотрансфераз. В печени могут обнаруживаться признаки холестаза (в основном в III зоне).
Возникает при применении хлорпромазина, сульфаниламидов , полусинтетических и синтетических пенициллинов, макролидов, блокаторов гистаминовых рецепторов, пероральных сахароснижающих препаратов - производных сульфанилмочевины. У пациентов холестатический синдром может сохраняться в течение нескольких месяцев и лет после отмены препарата. В печени могут обнаруживаться признаки холестаза (в I и III зонах); инфильтраты эозинофилов, возможное образование гранулем.
Возникает при применении беноксипрофена. У пациентов отмечается выраженная желтуха, может развиваться острая почечная недостаточность. В печени протоки и канальцы заполнены сгустками концентрированной желчи без воспалительной реакции в окружающих тканях.
Лекарственно-индуцированный билиарный сладж.
Возникает при применении цефалоспоринов. Этот тип поражения печени может протекать бессимптомно. В некоторых случаях пациентов беспокоят приступы желчной колики. В печени обнаруживаются агломераты кристаллов холестерина, муцина, билирубината кальция и других пигментных кристаллов. Эти изменения - результат нарушения физико-химических свойств желчи.
Лекарственно-индуцированный склерозирующий холангит.
Возникает при введении химиотерапевтических средств в печеночную артерию. У пациентов возникает стойкий холестаз.
Лекарственно-индуцированные опухоли печени.
Возникает при применении гормональных препаратов ( эстрогены , андрогены,гестагены ) и их антагонистов. Вариантами этого типа поражения печени являются: фокальная нодулярная гиперплазия, аденома, гепатоцеллюлярная карцинома.
Этиология лекарственных поражений
Тип лекарственного поражения печени зависит от характеристик лекарственного препарата, состояния пациента и других факторов.
- Характеристики препарата.
- Физико-химические свойства.
- Лекарственная форма.
- Доза.
- Путь введения.
- Состояние пациента.
- Генетическая предрасположенность.
- Характер фармакокинетики.
- Возраст (лекарственные поражения печени чаще возникают у людей пожилого возраста).
- Пол (лекарственные поражения печени чаще возникают у женщин).
- Особенности имеющейся патологии (например, хронические гепатиты В и С).
- Другие факторы.
- Беременность.
- Идиосинкразия.
- Прием алкоголя.
- Экологические факторы.
Патогенез лекарственного поражения печени
Можно выделить три механизма лекарственного поражения печени:
- Прямое токсическое действие препарата на клетки печени.
- Токсическое действие метаболитов лекарственных средств.
- Иммуноаллергические поражения печени.
Классификация гепатотоксических лекарственных препаратов
Лекарственные препараты можно классифицировать от степени предсказуемости их токсического действия.
Препараты, оказывающие дозозависимый эффект.
Токсическое действие препаратов этой группы зависит от их дозы, времени приема, пути выведения организма. Поэтому побочные эффекты этих лекарственных средств предсказуемы.
- Антидепрессанты .
- Седативные средства .
- Противоязвенные средства.
- Гормоны .
- Антибиотики .
- Противотуберкулезные препараты .
- Цитостатики .
- Препараты, вызывающие идиосинкразию.
Идиосинкразия - это индивидуальная непереносимость лекарственного препарата, обусловленная развитием иммуноопосредованных реакций на препарат или возникающая в результате воздействия токсичных метаболитов, которые обнаруживаются в процессе его биотрансформации. Поэтому побочные эффекты этих препаратов не предсказуемы.
- Нестероидные противовоспалительные препараты.
- Противодиабетические средства.
- Диуретики.
- Тиреостатические препараты.
- Антипаразитарные средства.
Лекарственные препараты подразделяют на группы в зависимости от механизма их повреждающего действия на печень:
- Препараты, воздействующие на паренхиму печени (гепатоцеллюлярный механизм действия).
- изониазид (изониазид табл ).
- метилдопа.
- парацетамол ( Эффералган ,Панадол , Парацетамол табл. ) .
- диклофенак ( Вольтарен , Ортофен , Диклофенак табл. ).
- Препараты, воздействующие на процессы оттока желчи (холестатический механизм действия).
- хлорпромазин ( Аминазин).
- эритромицин ( Эритромицина табл ).
- Анаболические стероиды.
- Тиабендазол.
- имипрамин (Мелипрамин).
- амоксициллин/клавулановая кислота (Амоксиклав, Аугментин).
- Препараты со смешанным механизмом действия на печень.
- Сульфонамиды.
- Нитрофурантоины.
Клиника
Основным клиническим проявлением лекарственных поражений печени является желтуха .
В некоторых случаях отмечается безжелтушное течение заболевания. В дальнейшем (при продолжении приема лекарственного препарата) у таких пациентов наблюдаются тяжелые лекарственные гепатиты, сопровождающиеся желтухой и печеночной энцефалопатией.
Клиническая картина будет определяться типом поражения печени.
Диагностика
Лекарственное поражение печени можно предполагать, если изменение лабораторных показателей (увеличение содержания аланинаминотрансферазы в 4 раза и более) и появление желтухи возникают у пациента в течение 3 месяцев от начала применения нового препарата.
Цели диагностики
- Установить лекарственное поражение печени.
- Установить лекарственный препарат, вызвавший поражение.
- Выявить хронические заболевания печени, на фоне которых развилось лекарственное поражение.
- Исключить другие возможные причины поражения печени.
Методы диагностики
- Сбор анамнеза
- Физикальное исследование
- Лабораторные исследования
- Инструментальные методы диагностики
- Алгоритм диагностики
- Диагностика лекарственных поражений печени основана на данных анамнеза, а именно:
- Информации о препарате, который принимал пациент.
- Дозе препарата.
- Длительности приема препарата.
- Информации о приеме того же препарата ранее и реакциях на него.
Кроме того, важно установить временную связь между выявлеными клинико-лабораторными данными и приемом лекарственного препарата.
Необходимо оценить динамику выявленных клинико-лабораторных данных после отмены препарата, а также изучить состояние больного после повторного (случайного) приема того же препарата.
Для подтверждения диагноза и проведения дифференциальной диагностики важно провести морфологическое исследование печеночного биоптата.
Кроме того, проводится дополнительное обследование пациента для исключения других заболеваний печени.
Дифференциальный диагноз
Дифференциальный диагноз лекарственных поражений печени следует проводить со следующими заболеваниями:
- Вирусными гепатитами.
- Алкогольной болезни печени.
- Аутоиммунным гепатитом.
- Механической желтухой.
- Первичным склерозирующим холангитом.
- Гранулематозами.
- Первичным билиарным циррозом печени.
Профилактика
Профилактика заключается в назначении медикаментозной терапии с учетом аллергологического и лекарственного анамнеза пациента.
Перед применением гепатотоксичных лекарственных препаратов необходимо оценить функциональное состояние печени.
Прогноз
Исходом лекарственного поражения печени может быть выздоровление, смерть пациента или возникновение стойких необратимых патологических изменений в печени, требующих проведения трансплантации.
Прогноз благоприятный при своевременной диагностике лекарственных поражений печени и отмене вызвавших их препаратов.
Лекарственный (медикаментозный) гепатит – это поражение печени, возникающее вследствие токсического эффекта лекарственных препаратов на клетки печени с развитием в них воспаления и даже некроза.
Среди осложнений лекарственной терапии достаточно часто встречаются поражения и гибель клеток печени, что примерно в 15-20% случаях может быть причиной молниеносной формы острого лекарственного гепатита и может привести к летальному исходу. Острый лекарственный гепатит - одно из показаний к трансплантации печени. Несколько чаще лекарственный гепатит встречается у женщин, чем у мужчин.
Важно!
более 1000 препаратов, могут приводить к развитию медикаментозного гепатита
сочетанный прием 2-3 препаратов увеличивает токсичность действия лекарств
одновременный прием 6 и более препаратов увеличивает вероятность токсического повреждения печени до 80%
скорость развития лекарственного гепатита варьирует от нескольких суток до нескольких месяцев
может протекать бессимптомно (в том числе, и без желтухи)
даже незначительные симптомы исчезают, при отмене препаратов
не заниматься самолечением!
прогноз - благоприятный, но при своевременной отмене лекарственного препарата, вызвавшего поражение печени.
Некоторые группы лекарственных средств вызывают развитие лекарственного гепатита чаще других. К ним относятся:
Нестероидные противовоспалительные средства (Аспирин, Диклофенак, Парацетамол и др.)
Противотуберкулезные средства (Изониазид, Рифампицин)
Антибиотики из группы тетрациклинов (Тетрациклин, Доксициклин, Хлортетрациклин и др.), пенициллинов (Амоксициллин, Бензилпенициллин и др.), макролидов (Эритромицин), сульфаниламиды (Сульфадиметоксин, Бисептол, Котримоксазол и др.)
Гормональные препараты (оральные контрацептивы, половые гормоны, Ретаболил и др.)
Противоязвенные препараты (Омепразол)
Противоэпилептические, противосудорожные средства (Карбамазепин, Фенитоин, Клоназепам и др.)
Противоаритмические препараты (Амиодарон).
Межлекарственные взаимодействия
Как правило, с возрастом при наличии нескольких сопутствующих заболеваний пациенты вынуждены принимать одновременно несколько лекарственных препаратов, что может негативно сказываться как на эффективности лечения, так и приводить к развитию побочных эффектов.
Превращение лекарственных препаратов (детоксикация) осуществляется в печени с участием цитохрома Р450 — группы ферментов, отвечающих за метаболизм чужеродных органических соединений и лекарственных препаратов.
Цитохром Р450 участвует в метаболизме многих лекарственных средств, например:
лекарственные средства, понижающие кислотность желудочного сока (ингибиторы протонной помпы)
противоаллергические (антигистаминные) препараты
лекарственные средства, понижающие артериальное давление (антагонисты кальция)
седативные и транквилизаторы (бензодиазепины)
противовирусные препараты (ингибиторы протеазы)
гиполипидемические препараты (статины).
Важно! 17-23% комбинаций лекарственных препаратов потенциально опасны.
Это может насторожить:
- Тошнота, иногда рвота
- Расстройство стула
- Общее недомогание и слабость
- Боли или тяжесть в правом подреберье
- Желтуха - пожелтение кожи и слизистых оболочек (напр., склер)
- Кожный зуд с последующими расчесами
- Увеличение в размерах печени и селезенки.
Как подтвердить лекарственный гепатит:
Биохимический анализ крови (АСТ, АЛТ, ЩФ, ГГТП, уровень билирубина, фракции глобулинов)
Коагулограмма (МНО, протромбин)
Общий анализ крови
Общий анализ мочи
УЗИ органов брюшной полости;
Пункционная биопсия
Тщательный сбор лекарственного анамнеза!
Важно исключить:
- Вирусную природу:
· гепатит А (ссылка на Вирусный гепатит А)
· гепатит В (ссылка на Вирусный гепатит В)
· гепатит С (ссылка на Вирусный гепатит С)
· гепатит D (ссылка на Вирусный гепатит D)
· гепатит Е (ссылка на Вирусный гепатит Е)
- Болезнь Вильсона-Коновалова
- Желчнокаменную болезнь
- Опухоли печени
- Рак поджелудочной железы
Основные принципы лечения лекарственного гепатита:
Отмена лекарственного препарата, вызвавшего гепатит
Подбор соответствующей ему замены
Патогенетическая терапия (восстановление печени с помощью препаратов, улучшающих обмен в печеночных клетках и способствующих их восстановлению)
Диета - стол №5 по Певзнеру (дробное питание, ограничение жиров, но достаточное содержание в пище углеводов, белков, витаминов; запрещаются жирная, жареная и острая пища, алкоголь)
Трансплантация печени проводится пациентам с острой печеночной недостаточностью.
Что необходимо знать пациенту перед началом приема любого лекарственного препарата?
Показания для назначения того или иного препарата.
Как и когда принимать лекарственное средство.
Имеет ли значение пропуск дозы препарата и что следует предпринять в данном случае.
Как долго предполагается принимать лекарственное средство.
Как распознать неблагоприятные побочные реакции.
Риск взаимодействия препарата с алкоголем и курением
Риск взаимодействия препарата с другими лекарственными средствами.
Не откладывайте - обращайтесь за квалифицированной медицинской помощью!
Помните, что правильно и своевременно поставленный диагноз гарантирует эффективность лечения!
Мы подберём лечение для каждого!
Объем исследований определяет врач после очной консультации.
В нашем Центре используются доказанные в клинической практике инновационные методы диагностики и проверенные схемы лечения заболеваний печени.
Эффективность нашей работы связана с разработкой и внедрением в практику современных методов обследования и лечения.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Ключевые слова: лекарственные поражения печени, гепатопротекторы, силибинин, Легалон.
Для цитирования: Логинов А.Ф., Буторова Л.И., Логинов В.А. Лекарственные поражения печени: диагностика, лечение // РМЖ. Гастроэнтерология. 2016. № 11. С. 721–727.
Для цитирования: Логинов А.Ф., Буторова Л.И., Логинов В.А. Лекарственные поражения печени: диагностика, лечение. РМЖ. 2016;11:721-727.
Drug-induced liver injury: diagnosis and treatment
Loginov A.F. 1 , Butorova L.I. 2 , Loginov V.A. 3
1 Faculty of Postgraduate Education, N.I. Pirogov National Medical Surgical Center, Moscow, Russia
2 I.M. Sechenov First Moscow State Medical University, Russia
3 Outpatient Clinic No. 2 of the Department of Presidential Affairs, Moscow, Russia
Drug-induced liver injury (DILI) is a heterogeneous group of clinical morphological variants of liver damage caused by the drugs in recommended standard therapeutic doses due to the direct toxic (usually predictable), toxic immunological (idiosyncratic) or allergic effect. The range of clinical presentations is wide and often similar to "classic" liver disorders. The diagnosis is based on a detailed history of the drugs used by a patient. Patients with moderate liver damage undergoing long-term treatment with hepatotoxic drugs in outpatient care units should take silymarin to protect their liver against pharmaceuticals as early as possible.
In most cases, hepatoprotective silymarin-containing drug with high bioavailability (Legalon) effectively prevents liver damage (in patients receiving drugs with known hepatotoxic properties) or treats verified mild-to-moderate DILI. This agent inhibits liver fibrosis, recovers intrinsic liver antioxidant systems, and provides anti-inflammatory, regenerative, and metabolic effects. Legalon should be taken throughout the treatment with hepatotoxic drug.
Key words: drug-induced liver injury, hepatoprotector, silybin, Legalon.
For citation: Loginov A.F., Butorova L.I., Loginov V.A. Drug-induced liver injury: diagnosis and treatment // RMJ. Gastroenterology. 2016. № 11. P. 721–727.
В статье освещены вопросы диагностики и лечения лекарственных поражений печени
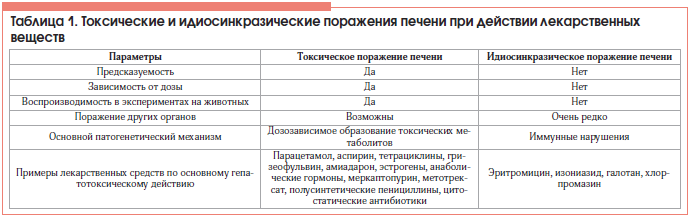

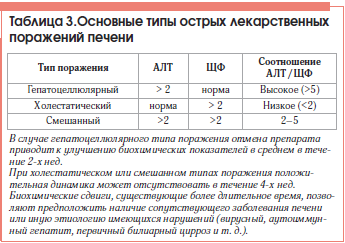
Диагностика лекарственных поражений печени
Ранняя диагностика ЛПП представляет особую важность из-за высокого риска прогрессирования заболевания без отмены препарата. Возможность поражений такого рода учитывается при нарушении функции печени у пациентов, принимающих различные лекарственные препараты и препараты альтернативной медицины.
В связи с большим количеством малосимптомных лекарственно-ассоциированных заболеваний печени у больных, получающих гепатотоксичные лекарственные препараты, и при полипрагмазии целесообразно регулярно (не реже 1 р./2 нед., а при длительной терапии – 1 р./мес.) определять активность аминотрансфераз, ЩФ и уровень билирубина в сыворотке крови. Если активность трансаминаз повышена более чем в 3 раза, препарат отменяют. Альтернативой отмены препарата, а также при необходимости продолжения лечения гепатотоксичным препаратом, является снижение дозы гепатотоксиканта с приемом перорального гепатопротектора. Препаратом выбора в такой ситуации являются лекарства на основе силимарина (Легалон). Показание к немедленной отмене препарата – появление у больного лихорадки, сыпи или зуда.
Основу диагностики ЛПП составляет тщательно собранный анамнез о применяющихся лекарственных препаратах с оценкой длительности и дозы получаемых средств, выяснением возможности их приема в прошлом. Следует обязательно уточнить ближайший анамнез, узнать, не имел ли место прием биологических активных добавок к пище. Они формально не являются лекарственными препаратами, однако обычно позиционируются в качестве средств лечения широкого спектра заболеваний, в т. ч. и болезней печени, при этом субстанции, входящие в состав подобных средств, нередко обладают выраженными гепатотоксичными свойствами (табл. 4).
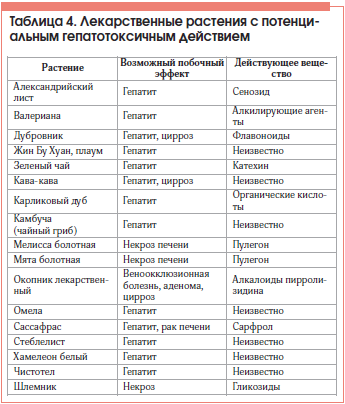
Диагноз поражений печени, ассоциированных с лекарственными средствами, является в большинстве случаев диагнозом исключения. Вариант диагностического алгоритма представлен в таблице 5.

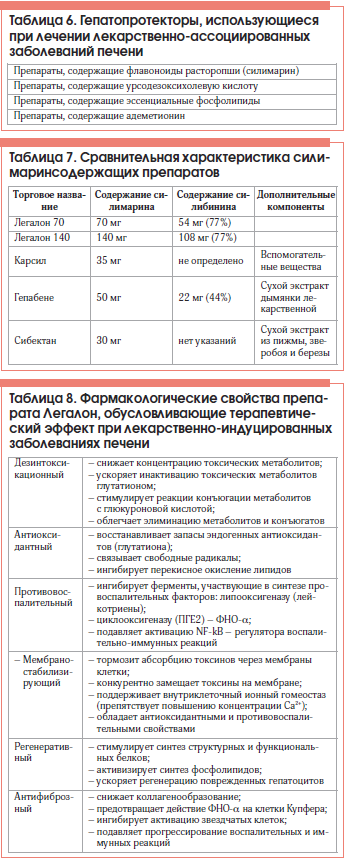
Легалоном следует сопровождать лекарственную терапию с первых дней лечения, т. к., по данным многочисленных исследований, более ранний старт гепатопротективной защиты значительно снижает риск хронизации заболевания.
Препарат целесообразно применять у больных с ЛПП с клиническими и биохимическими признаками активности профилактическими курсами при необходимости длительного приема гепатотоксичных препаратов (например, цитостатиков, НПВП, антиаритмических средств, антидепрессантов, контрацептивов и т. д.), при вынужденной полипрагмазии (особая группа риска – женщины после 40 лет). Лекарственную терапию пациентам с указанием в анамнезе на диффузные заболевания печени любой этиологии или страдающим алкогольной и никотиновой зависимостью следует также проводить в сочетании с приемом Легалона. Работникам вредных химических производств рекомендуется профилактический прием препарата.
Способы применения:
1. При ЛПП с умеренно выраженным цитолитическим синдромом: по 70 мг 3 р./сут в течение 3–4 мес.
2. При тяжелых ЛПП: 140 мг 3 р./сут 3–4 нед., с переходом на поддерживающие дозы 70 мг 3 р./сут 3–4 мес.
3. При хронических интоксикациях печени (лекарствами, промышленными, бытовыми гепатотоксичными соединениями): по 70 мг 3 р./сут курсами по 3–4 мес. 2–3 р./год.
4. При необходимости медикаментозной терапии пациентам с диффузными заболеваниями печени любой этиологии: 140 мг 3 раза на время проведения лечения и далее по 70 мг в течение 3–4 мес.
5. Для профилактики ЛПП работникам вредных производств: по 70 мг длительно.
Лечение ЛПП остается традиционно трудной проблемой для практических врачей. Отмена гепатотоксичного препарата зачастую невозможна без создания непосредственной или отсроченной угрозы для жизни пациента, либо без существенного ухудшения качества его жизни. Вместе с тем широко известные данные о способности ткани печени к регенерации позволяют достаточно оптимистично оценивать перспективы и потенциальные возможности патогенетической терапии лекарственно-индуцированных повреждений печени гепатопротекторами.
1 Управление по контролю за качеством пищевых продуктов и ле-
карственных препаратов (FDA, Food and Drug Administration) – пра-
вительственное агенство, подчиненное Министерству здравоохра-
нения США.
2 Европейское агентство лекарственных средств (EMEA, European
Medicines Agency) – агентство по оценке лекарственных препара-
тов на их соответствие требованиям, изложенным в Европейской
фармакопее.
Причины, симптомы, диагностика, осложнения и лечение болезни.
Токсический гепатит – это заболевание печени, острого или хронического течения, развивающееся в результате попадания в организм химических или других вредных веществ (лекарственные препараты, алкоголь, токсины грибов), токсического действия их на клетки печени, сопровождающее воспалением клеток и их смертью, и проявляющееся увеличением печени в размерах, болью в правом подреберье и прогрессирующей желтухой.
Причины токсического гепатита

Попадание в организм вредных веществ может быть случайным, профессиональным (деятельность работы) или умышленным (желаемым). Вредные вещества, которые попадают в организм и поражают печень, называются печёночными ядами. Они попадают в организм по разным путям. Через пищеварительный тракт: рот ? желудок ? кровь ? печень. Через дыхательную систему: нос ? легкие ?кровь ? печень. Через кожу яды тоже могут проникнуть в кровь, а потом и в печень. Проникая в кровь одни печёночные яды, могут оказывать прямое действие на печёночную клетку (гепатотропные яды), нарушая её функцию и жизнедеятельность. Другие виды ядов, нарушающие кровообращение в мелких сосудах питающих печень, это приводит к недостатку кислорода в клетках и их смерть, с последующим нарушением функции органа.
Печёночные яды имеют разное происхождение:

1. Лекарственные препараты, в дозах назначенных лечащим врачом, обладают лечебным эффектом, при однократном принятии большой (токсической) дозы одного из препаратов этих групп, происходит токсическое повреждение печени и развитие острого токсического гепатита.

- сульфаниламидные препараты: Бисептол, Сульфадиметоксин
- противовирусные: Интерферон, Амантадин;
- противотуберкулёзные: Фтивазид, Тубазид;жаропонижающие: Парацетамол, Аспирин
- противосудорожные: Фенобарбитал и другие.
2. Промышленные яды попадают в организм при вдыхании или через кожу, при попадании в организм больших доз, развивается острое поражение печени с гибелью её клеток и замещением жировыми клетками, при многократном попадании малых доз, развивается хронический токсический гепатит.
- мышьяк – выделяется на металлургических комбинатах;
- фосфор – содержится в фосфорных удобрениях, применяется для обработки металла
- пестициды – используются в сельском хозяйстве, для уничтожения сорняков
- хлорированные углеводороды– компоненты нефти.
- альдегиды (например: ацетальдегид) используется в промышленном хозяйстве для получения уксусной кислоты
- фенолы – содержатся в антисептиках используемые для дезинфекции, содержится в консервах
- инсектициды – используются в сельском хозяйстве, для борьбы с вредными насекомыми

3. Алкоголь - хроническое и чрезмерное употребление алкоголя, в особенности плохого качества приводят к токсическим поражениям печени. 20-40 грамм спирта в сутки для мужчин, и до 20 грамм для женщин, считаются безопасными дозами, в более высоких дозах, он оказывает, токсический эффект.
Весь принятый алкоголь из пищеварительного тракта с кровью поступает в печень. В печени происходит активная обработка поступившего алкоголя. Основным компонентом преобразования алкоголя в печени является его взаимодействие с ферментом алкоголь дегидрогеназа. В результате такого ферментативного преобразования распада алкоголя приводит к образованию ацетальдегида. Ацетальдегид является достаточно токсичным веществом, под действием которого, происходит нарушения различных химических реакций в печени (в частности и жирового обмена). Происходит накопление жирных кислот и замещение печёночных клеток жировой тканью.
4.Растительные яды (яды сорняков: горчак, крестовник; яды грибов: бледная поганка), обладают гепатотропным действием (действуют прямо на печёночную клетку, нарушая её жизнедеятельность и замещение её жировой тканью), в результате чего развивается клиника острого токсического гепатита.
Симптомы токсического гепатита
Признаки острого токсического гепатита:

В лёгких случаях может протекать почти без симптомов, обнаруживается лишь при групповом обследовании (например: употребление ядовитых грибов).
В более тяжелых случаях может проявиться в виде следующих симптомов:
- Боли в правом подреберье, возникают внезапно, через 2-5 дней после проникновения гепатотропного яда в организм, являются результатом растяжение капсулы увеличенной печенью (из-за острого воспалительного процесса в ней);
- Признаки интоксикации организма: повышение температуры тела >38 0 С, общая слабость, отсутствие аппетита, тошнота, рвота (может быть с кровью), боли в суставах;
- Кровотечения из носа, дёсен, мелкие точечные кровоизлияния на коже, эти проявления являются результатом, разрушающего действия токсина на стенки сосудов;
- Влияние на психику больного в виде возбуждённости или заторможенности, нарушение ориентации в пространстве, тремора, так как яды имеют способность оказывать токсический эффект и на нервные клетки;
- Прогрессирующая желтуха, темная моча, светлый кал (жирный, блестящий) появляется одновременно с признаками интоксикации, и является результатом нарушения оттока желчи по мелким внутрипечёночным желчевыводящим путям;
- Увеличение печени в размере, в результате острого воспаления печёночных клеток и замещение их жировой тканью (жировая дистрофия печени)
Признаки хронического токсического гепатита:

- Периодические боли в правом подреберье, средней интенсивности, усиливающие после приёма пищи;
- Тяжесть в правом подреберье, связано с увеличением печени;
- Субфебрильная температура тела 37-37,5 0 С;
- Тошнота, рвота, снижение аппетита, горечь во рту, вздутие живота, понос, эти проявления развиваются в результате нарушения оттока желчи;
- Утомляемость, снижение работоспособности;
- Кожный зуд, чешется кожа из-за скопления желчных кислот;
- Увеличение печени и селезёнки.
Эти симптомы могут на время утихать (ремиссия), и опять проявляться (обостряться).
Осложнения токсического гепатита
В лёгких случаях токсический гепатит полностью излечивается. В остальных случаях может осложниться одним из следующих заболеваний:
1. Печеночная недостаточность, является результатом гибели печёночных клеток, замена их жировыми клетками и нарушение её функций, проявляется следующими симптомами:
- Отеки (в результате нарушения белкового обмена);
- Желтуха
- Кровотечения (снижается выработка факторов свёртывания крови);
- Похудание организма (из-за недостатка насыщения организма белками, жирами, углеводами, энергией, вырабатываемые печенью);
- Печёночная энцефалопатия (психические и нервно-мышечные нарушения), развивается в результате нарушения токсической функции печени;
2. Печёночная кома, прогрессирующие нарушение печени и центральной нервной системы (нарушение сознания, рефлексов, судороги и другие), результатом может быть смерть;
3. Цирроз печени, хроническое заболевание, в результате которого происходит смерть клеток печени и замещение их соединительной тканью.
Лечение токсического гепатита

В первую очередь необходимо предотвратить контакт с ядом. Чтобы предотвратить попадание яда в кровь, а в дальнейшем и в печень, необходимо его удалить из желудка (в тех случаях, когда он попал в пищеварительный тракт), путём искусственно вызванной рвоты. Принять удобную позу для рвоты (полусидящее положение с наклоном головы вперёд), с помощью раздражения корня языка, в результате надавливания на него пальцем (но это применяется не во всех случаях). Для ослабления воздействия яда на стенки желудка, можно выпить отвар семян льна, принять внутрь активированный уголь. При наличии повышения температуры, можно применять холодные компрессы на лоб. Пока всё это мы делаем, срочно вызываем скорую медицинскую помощь, или срочно обратиться в специализированное медицинское учреждение (отделение токсикологии).
При проявлении признаков острого токсического гепатита необходимо больного срочно госпитализировать, где будут проводиться под наблюдением лечащего врача, следующие методы лечения:
Лечение токсического гепатита
- Постельный режим
- Зондовое промывание желудка для очищения желудка от оставшегося яда, попавшего в желудок.
- Выведение ядов из организма (активированный уголь,капельницы с растворами электолитов), гемосорбция, плазмоферез (очищение крови от токсических веществ). Активированный уголь, всасывает на своей поверхности токсины, оставшиеся в желудке, предотвращая их попадание в кровь.
- Витаминотерапия - применение витаминов группы В и С.
- Гепатопротекторы (Лиф 52, Гептрал, Эссенциале). Эти препараты активно участвуют в процессах размножения клеток печени и их восстановлении после повреждения. Лиф 52 назначается по 2 таблетки 3 раза в день, продолжительность приёма индивидуальна, в зависимости от степени поражения печени.
- Желчегонные препараты (Холосас, Холензим). Вместе с желчь из печени выводится часть токсических веществ. Желчегонные препараты активизируют этот процесс.
- Антидоты (при отравлении грибами, Атропин). Химические вещества, которые специфически воздействуют на токсические агенты или на рецепторы клеток, препятствуя токсическому повреждению.
Гепатопротекторы растительного происхождения для лечения токсического гепатита
Гепатопротекторы – повышают устойчивость печени к вредным воздействиям (лекарств, алкоголя, растительных и химических ядов). Ускоряют восстановление поврежденных клеток. Усиливают обезвреживающую функцию печени.
Диета при токсическом гепатите
Употребление алкоголя и курения категорически запрещено. Питаться нужно маленькими порциями и часто, таким образом, улучшается выведение желчи. Пища не должна быть жирной, жаренной, солёной, с отсутствием приправ, быть богата витаминами и растительной клетчаткой. Основными продуктами в рационе должны быть, свежие овощи и фрукты (различные салаты), бобовые (фасоль, горох). Употреблять только сливочные и растительные масла.Употреблять в пищу только легкоусвояемое мясо (курица, кролик). Полностью отказаться от копчёностей, консервов, острых и жирных блюд. Делать разгрузочные дни, один день в неделю употреблять только овощи или фрукты. Лицам работающих на промышленных предприятиях, с воздействием вредных веществ, необходимо ежедневное употребление молочных продуктов.
Учреждение здравоохранения
"25-я центральная районная поликлиника
Московского района г. Минска"
Читайте также:


