Дифференциальная диагностика аденовирусного кератоконъюнктивита
Патогенез аденовирусной инфекции обусловлен развитием под воздействием вируса местных воспалительных реакций в слизистой оболочке верхних дыхательных путей и конъюнктивы, гиперплазией лимфоидной ткани и общим токсическим воздействием на организм.
Заболевание может протекать бессимптомно или с клиническими проявлениями умеренно выраженной респираторной инфекции (в виде сочетания ринита с фарингитом или сочетания ринита, фарингита и тонзиллита), кератита в конъюнктивита (катарально-фолликулярный или пленчатый конъюнктивит), гастроэнтерита или пневмонии.
В период эпидемических вспышек диагностируется по клиническим и эпидемиологическим данным, при абортивном течении и в спорадических случаях аденовирусная инфекция подтверждается микробиологическими методами диагностики.
Лечение заболевания в неосложненных случаях - симптоматическое.
-
Эпидемиология
Источником инфекции являются больные с клинически выраженными или стертыми формами болезни, в меньшей степени - вирусоносители. Возбудитель выделяется из организма с секретом верхних дыхательных путей до 25-го дня болезни, более 1,5 месяцев - с фекалиями.
Механизм передачи инфекции - аэрозольный (с капельками слюны и слизи), путь передачи – воздушно-капельный, не исключается возможность и фекально-орального механизма заражения (алиментарный путь передачи).
Естественная восприимчивость людей высокая. Перенесенное заболевание оставляет типоспецифический иммунитет, возможны повторные заболевания.
Распространено заболевание повсеместно, составляет 5-10% от всех вирусных болезней. Заболеваемость регистрируют в течение всего года с подъемом в холодное время. Наблюдаются как спорадические случаи, так и эпидемические вспышки. Наиболее восприимчивы к инфекции дети от 6 месяцев до 5 лет, а также военнослужащие. Особенно высока заболеваемость во вновь сформированных коллективах детей и взрослых (в первые 2-3 месяца). У 95% взрослого населения в сыворотке крови обнаруживаются антитела к наиболее распространенным сероварам вируса.
- Классификация Клиническая классификация учитывает преимущественную локализацию процесса. Выделяют следующие формы аденовирусной инфекции:
- Острое респираторное заболевание.
Начинается с катаральных явлений в виде ринита, сочетания ринита с фарингитом, ринита с фарингитом и тонзиллитом, или ларинготрахеита. Клинические проявления бронхита встречаются редко. Общетоксический синдром (головная боль, ломота в теле, озноб, слабость) выражен умеренно. Лихорадка продолжительная, чаще субфебрильная. - Фарингоконъюнктивальная лихорадка.
Имеет четкую клиническую картину с 4-7 дневной температурой, общетоксическим синдромом, симптомами ринита и фарингита, конъюнктивитом, нередко пленчатым. - Аденовирусная пневмония.
Клинически характеризуется длительной волнообразной лихорадкой, прогрессированием симптомов интоксикации, усилением кашля, одышкой при физической нагрузке, акроцианозом. - Конъюнктивит и кератоконъюнктивит.
Характеризуется тяжелым поражением конъюнктив: конъюнктивит фолликулярный или пленчатый, может присоединяться кератит. Заболевание начинается остро и протекает тяжело. Температура тела повышается до 39-40 °С и сохраняется до 5-10 дней. Заболевание сопровождается увеличением периферических лимфатических узлов, особенно передне- и заднешейных, иногда – подмышечных и паховых.
По степени тяжести:- Легкая форма.
При легкой форме возникают острое катаральное воспаление верхних дыхательных путей (острый риноларинготрахеобронхит), глотки (острый фарингит), регионарный лимфаденит и острый конъюнктивит. - Среднетяжелая форма.
Проявляется выраженными катаральными явлениями, гиперплазией лимфоидных образований ротоглотки, лимфаденопатией. Конъюктивит катарально-фолликулярный или пленчатый. - Тяжелая форма.
Эта форма заболевания обусловлена генерализацией вируса или присоединением вторичной инфекции. При генерализации инфекции вирусы размножаются в эпителиальных элементах кишечника, печени, почек, поджелудочной железы, ганглиозных клетках головного мозга, вызывая расстройство кровообращения и воспаление.
- Острое респираторное заболевание.
- Код МКБ-10
- A08.2 - Аденовирусный энтерит.
- A85.1 - Аденовирусный энцефалит (G05.1).
- A87.1 - Аденовирусный менингит (G02.0).
- B30.0 - Кератоконъюнктивит, вызванный аденовирусом (H19.2).
- B30.1 - Конъюнктивит, вызванный аденовирусом (H13.1).
- B34.0- Аденовирусная инфекция неуточнённая.
- J12.0- Аденовирусная пневмония.
-
Этиология
.jpg)
.jpg)
Возбудители заболевания человека – ДНК-содержащие вирусы, относящиеся к семeйству Adenoviridae. У людей выделено более 40 сероваров аденовирусов, которые различаются по эпидемиологическим характеристикам: серовары 1, 2 и 5 вызывают поражения дыхательных путей и кишечника у маленьких детей с длительной персистенцией в миндалинах и аденоидах, серовары 4, 7, 14 и 21 - ОРВИ у взрослых, серовар 3 вызывает острую фарингоконъюнктивальную лихорадку у детей старшего возраста и взрослых, несколько сероваров вызывают эпидемический кератоконъюнктивит. Вспышки заболеваний чаще бывают обусловлены типами 3, 4, 7,14 и 21.
Аденовирусы устойчивы во внешней среде, сохраняются до 2 недель при комнатной температуре, неустойчивы к нагреванию, воздействию ультрафиолетовых лучей и хлорсодержащих препаратов. Хорошо переносят замораживание. В воде при температуре 4 °С сохраняют жизнедеятельность 2 года.
-
Патогенез Основные входные ворота инфекции - верхние дыхательные пути. Репродукция вируса в эпителии верхних дыхательных путей вызывает дистрофию и дегенерацию клеток. Проникновение и накопление вирусных частиц в лимфоидных образованиях слизистых оболочек ротоглотки и регионарных лимфатических узлах подавляет фагоцитарную реакцию макрофагальной системы. Входными воротами инфекции кроме слизистых оболочек верхних дыхательных путей могут быть глаза и желудочно-кишечный тракт, куда вирус попадает при заглатывании слизи из верхних дыхательных путей. В клетках эпителия вирус размножается. В очагах поражения развивается воспалительная реакция, сопровождаемая расширением капилляров слизистой оболочки и гиперплазией подслизистой ткани с инфильтрацией мононуклеарными лейкоцитами. Клинически это проявляется тонзиллитом, фарингитом, конъюнктивитом (чаще пленчатым) и диареей. Лимфогенным путем возбудитель попадает в регионарные лимфатические узлы, вызывая гиперплазию лимфоидной ткани, проявлениями которой является периферическая лимфаденопатия и мезаденит. Поражение трахеи и бронхов выражено в меньшей степени, но изменения в них и иммуносупрессия, свойственная вирусной инфекции, облегчают присоединение бактериальных осложнений, чаще в виде бактериальной пневмонии.
Подавление активности макрофагов и повышение проницаемости тканей приводят к развитию вирусемии с диссеминацией возбудителя по различным органам и системам и проникновением вируса в клетки эндотелия сосудов, приводящее к их повреждению. При этом часто наблюдается синдром интоксикации. Фиксация вируса макрофагами в печени и селезенке вызывает изменения в этих органах с увеличением их размеров (гепатолиенальный синдром).
При аденовирусной инфекции чаще, чем при других ОРВИ, может развиваться продолжительная вирусемия, что ведет к вовлечению в патологический процесс печени, селезенки, новых лимфоидных образований, а также к появлению длительной волнообразной лихорадки.
-
Клиника Инкубационный период имеет продолжительность от 4 до 14 дней (чаще 5-7 дней).
Аденовирусные заболевания начинаются остро с повышения температуры тела, симптомов интоксикации: озноб, головная боль, слабость, снижение аппетита, мышечные боли. Но даже при высокой лихорадке общее состояние больных остается удовлетворительным и токсикоз организма не достигает степени, свойственной гриппу
Лихорадка в типичных случаях продолжительная, длится до 6-14 дней, может носить двухволновой характер. При аденовирусных заболеваниях, протекающих с поражением только верхних дыхательных путей, температура сохраняется 2-3 дня и нередко не превышает субфебрильных цифр.
Продолжительность заболевания в среднем от нескольких дней до 1 недели, но при длительной задержке вируса в организме возможно рецидивирующее течение, при этом инфекция затягивается на 2-3 недели.
Основными клиническими формами аденовирусной инфекции являются:
- Острое респираторное заболевание (ринофарингит, ринофаринготонзиллит, ларинготрахеобронхит).
- Фарингоконъюнктивальная лихорадка.
- Конъюнктивиты и кератоконъюнктивиты.
- Аденовирусная пневмония.
- Острое респираторное заболевание
-
Фарингоконъюнктивальная лихорадка
Встречается чаще у детей. Характеризуется высокой 4-7-дневной температурой, общетоксическим синдромом, ринофарингитом и конъюнктивитом, нередко пленчатым (чаще односторонним). Длительность конъюнктивита - 6-12 дней.
-
Конъюнктивит и кератоконъюнктивит
Для этих форм характерно более тяжелое поражение конъюнктив: конъюнктивит фолликулярный или пленчатый, может присоединяться кератит. Пленчатые конъюнктивиты встречаются преимущественно у детей дошкольного возраста. Заболевание начинается остро и протекает тяжело. Температура тела повышается до 39-40 °С и сохраняется до 5-10 дней. В большинстве случаев увеличиваются периферические лимфатические узлы, особенно передне- и заднешейные, иногда – подмышечные и паховые.
Присоединение кератита может быть обусловлено инфицированием роговицы при травмах или медицинских манипуляциях. В этих случаях возможно развитие эрозий роговицы, вплоть до потери зрения.
-
Аденовирусная пневмония
Может развиться через 3-5 дней от начала заболевания, у детей до 2-3 лет чаще возникает внезапно. Способствует этому наличие иммунодефицита. Клинически характеризуется длительной волнообразной лихорадкой, прогрессированием симптомов интоксикации, усилением кашля, одышкой при физической нагрузке, акроцианозом. У детей раннего возраста в тяжелых случаях вирусной пневмонии возможна пятнисто-папулезная сыпь, энцефалит, очаги некроза в легких, коже и головном мозге.
- Течение заболевания в разных возрастных группах У детей раннего возраста аденовирусная инфекция протекает тяжелее и длительнее, с наличием повторных волн заболевания, сравнительно частым присоединением пневмонии. Лица пожилого возраста болеют аденовирусной инфекцией редко.
- Осложнения Могут возникать на любом сроке аденовирусного заболевания и зависят от присоединения бактериальной флоры. Наиболее часто встречается пневмония , реже – синуситы (гайморит, фронтит). С присоединением пневмонии состояние больного ухудшается, температура тела достигает 39-40 °С, появляется одышка, цианоз, усиливаются кашель, интоксикация. Клинически и рентгенологически пневмония является очаговой, но может быть сливной. Лихорадка сохраняется до 2-3 недель, а изменения в легких (клинические и рентгенологические) до 30-40 дней от начала болезни.
- Диагностика
- Цели диагностики
- Выявление клинической формы аденовирусной инфекции.
- Определение степени тяжести течения заболевания.
- Своевременно диагностировать осложненное течение заболевания.
- Сбор анамнеза При сборе анамнеза учитывается острое начало заболевания с характерного сочетания экссудативного воспаления слизистых оболочек ротоглотки, глаз, с системным увеличением лимфатических узлов (преимущественно шеи).
Устанавливается наличие факторов, повышающих риск развития осложнений (возраст больного, наличие хронических заболеваний легочной, сердечно-сосудистой, мочевыводящей, эндокринной систем, у женщин детородного возраста – возможность беременности).
При сборе эпидемиологического анамнеза выявляется групповой характер заболеваемости.
- Физикальное исследование
![]()
![]()
При осмотре ротоглотки выявляется гиперемия и отечность передних и задних небных дужек, мягкого язычка, задней стенки глотки с гипертрофированными фолликулами, иногда с белесоватыми налетами. Миндалины увеличены в размерах, гиперемированы, могут быть с беловатыми рыхлыми, легко снимаемыми налетами в виде островков, в лакунах может образовываться желеобразный экссудат серовато-белого цвета.
Конъюнктивы век гиперемированы, отечны, со скудным отделяемым. Фолликулов немного, они мелкие, иногда наблюдаются точечные кровоизлияния. На роговице могут появляться точечные эпителиальные инфильтраты, исчезающие бесследно и не влияющие на остроту зрения. Сосуды склер инъецированы, глазная щель сужена.
При пальпации лимфатических узлов выявляется увеличение и болезненность подчелюстных, шейных, подмышечных, медиастинальных и мезентериальных лимфоузлов.
В некоторых случаях возможна гепатоспленомегалия.
Аскультативно в легких при присоединении бронхита выслушиваются жесткое дыхание и рассеянные сухие хрипы в разных отделах. При развитии пневмонии перкуторно выявляется укорочение перкуторного звука над зоной воспаления, аускультативно - ослабление дыхания и влажные мелкопузырчатые хрипы. Пневмония носит очаговый или сливной характер.
- Лабораторная диагностика
- Анализ крови клинический . При неосложненных формах болезни – нормоцитоз, реже – лейкопения. СОЭ не увеличена. При пневмонии наблюдается лейкоцитоз и увеличение СОЭ.
- Анализ мочи . Без изменений.
- Биохимический анализ крови. При неосложненном течении болезни изменений не наблюдается. При развитии пневмонии повышается содержание сиаловой кислоты свыше 2,5 мкмоль/л, положительные пробы на С-реактивный белок , повышение содержания фибриногена свыше 4 г/л.
- Микробиологическая диагностика.
- Метод экспресс-диагностики. Для раннего лабораторного подтверждения используется обнаружение специфического вирусного антигена в эпителиальных клетках слизистой оболочки носоглотки с помощью иммунофлюоресцентного метода (зеленое свечение).
- Серологические исследования. Проводятся с целью ретроспективной диагностики. Используется метод реакции связывания комплемента (РСК). Исследуются парные сыворотки, взятые в острый период заболевания и в период реконвалесценции. Диагностически значимым считается нарастание титров антител в парных сыворотках в 4 раза и больше.
- ПЦР- диагностика аденовируса . Методом полимеразной цепной реакции выявляется ДНК-вируса в крови или в мазке из зева.
- Исследование мокроты. Определяется возбудитель и выявляется чувствительность выделенных микроорганизмов к антибиотикам.
- Инструментальные методы исследования. Рентгенограмма органов грудной клетки. Выполняется при подозрении на аденовирусную пневмонию: признаки мелкоочаговой или сливной пневмонии. Характерна выраженная реакция лимфоузлов корней, усиление легочного рисунка, особенно в прикорневых зонах. На этом фоне появляются одиночные или немногочисленные малоинтенсивные облаковидные затемнения. Гиперплазия лимфоузлов двухсторонняя, а инфильтраты чаще – односторонние.
- Тактика диагностики В период эпидемических вспышек по клиническим данным диагноз аденовирусной инфекции затруднений не вызывает. В случаях абортивного течения и при спорадических случаях болезни проводится лабораторная диагностика методами серологической и экспресс-диагностики.
- Цели диагностики
- Дифференциальный диагноз Проводится с гриппом, парагриппом, инфекционным мононуклеозом, микоплазменной инфекцией, брюшным тифом и паратифами А и В, иерсиниозом, энтеровирусной инфекцией.
Лечение легких форм аденовирусной инфекции может быть ограничено применением средств симптоматической терапии.
Лечение среднетяжелых форм при отсутствии бактериальных осложнений включает в себя патогенетическую и симптоматическую терапию.
Лечение тяжелых форм аденовирусной инфекции.
При развитии пневмонии наряду с патогенетическим лечением назначается рациональная антибактериальная терапия на основании анамнестических данных, клинико-рентгенологической картины и вероятной природы воспаления, поскольку бактериологическое исследование дает отсроченные и порой неопределенные результаты.
- Тактика лечения Госпитализация проводится по клиническим и эпидемиологическим показаниям. Комплекс лечебных мероприятий включает в себя базисную (режим и рациональное лечебное питание), патогенетическую и симптоматическую терапию. При необходимости проводится физиотерапевтическое лечение. При присоединении вторичной бактериальной флоры оправдано применение антибактериальных препаратов.
- Правила выписки
Переболевшие аденовирусной инфекцией выписываются после полного клинического выздоровления, при нормальных контрольных результатах общих клинических анализов крови и мочи, ЭКГ, но не ранее, чем через 3 дня после установления нормальной температуры тела. Средние сроки временной нетрудоспособности перенесших заболевание в легкой форме составляют не менее 6, средней тяжести - не менее 8, тяжелые формы - не менее 10-12 дней. При выписке из стационара больничный лист может оформляться на срок до 10 суток.
Больные аденовирусной инфекцией, осложненной острой пневмонией, должны выписываться на работу при полном клиническом выздоровлении, рассасывании воспалительной инфильтрации в легких, нормализации лабораторных показателей крови, мочи.
3.1. Аденовирусные конъюнктивиты
В практике врача-офтальмолога наиболее часто среди всех воспалительных заболевания наружной поверхности глаза встречаются эпидемический кератоконъюнктивит (ЭКК) и аденовирусный конъюнктивит (АВК). При этом ЭКК характеризуется сравнительно более высокой контагиозностью и тяжестью клинического течения по сравнению с АВК. Большие потери по временной нетрудоспособности, временная или стойкая утрата зрения, высокая контагиозность и эпидемический характер вспышек АВК и ЭКК, в т.ч. в офтальмологических стационарах, определяют медико-социальную значимость аденовирусных заболеваний глаз.
Аденовирусные конъюнктивиты (АВК) чаще вызываются аденовирусами типов 3, 7 и 8 (86%) и реже – типов 4, 10, 15, 29 и 19 (6%), остальные серотипы изолировали редко – лишь у 8% больных.
АВК клинически протекают в виде катаральной, фолликулярной или пленчатой формы. Это заболевание, как правило, начинается остро, обычно на одном глазу (40%), через 24-72 часа заболевает второй глаз (60-100%), но, как правило, с менее выраженными симптомами. Поражение верхних дыхательных путей у больных с АВК отмечается в 72-97% случаев. У детей одновременно с конъюнктивитом при инфекции, вызванной аденовирусом типа 7, наблюдают преимущественно лимфоаденопатию, а типа 2 – ларинготрахеит и бронхит. Распространение АВК в стационарах происходит при контактной тонометрии, через глазные капли, предметы больничной обстановки.
Больные с АВК предъявляют жалобы на отделяемое из конъюнктивальной полости, отек век, ощущение инородного тела за веками, слезотечение и светобоязнь, покраснение глаз и нередко зуд.
Частота обнаружения отдельных клинических симптомов представлена в табл. 3.
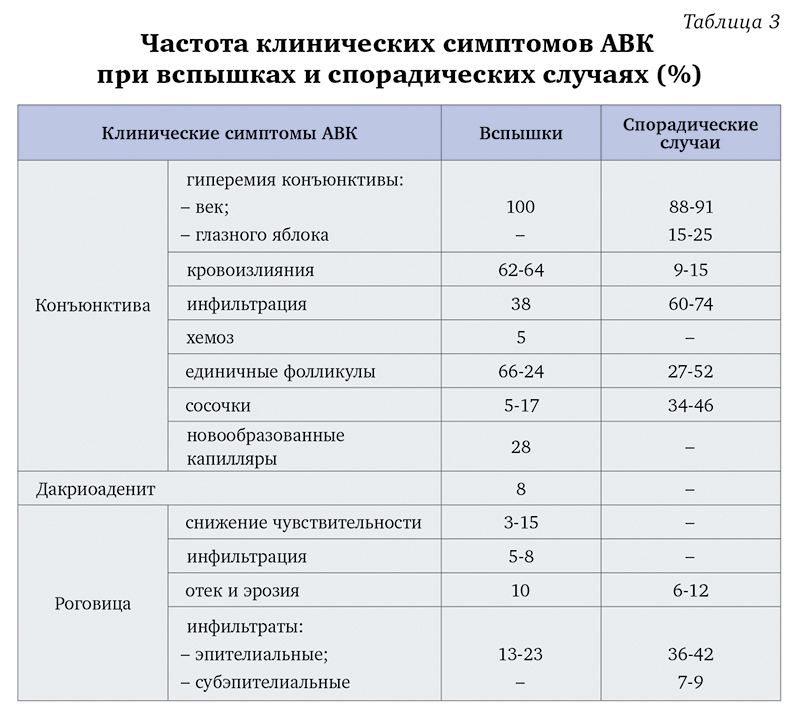
Вспышки АВК в отдельные годы могут отличаться между собой остротой и длительностью течения заболевания, частотой отдельных симптомов, характером поражения роговицы. В частности, это касается пленчатых форм заболевания, субконъюнктивальных кровоизлияний и образования сосочков, изъязвления роговицы.
При спорадических случаях АВК, в отличие от вспышек, как правило, отсутствуют пленки на конъюнктиве, дакриоаденит, новообразованные капилляры конъюнктивы, но значительно чаще имеется папиллярная гиперплазия верхнего века. Достаточно редко наблюдается аденопатия предушных лимфоузлов (2%) и рубцевание конъюнктивы в исходе заболевания (0,7%). Фолликулы чаще всего располагаются на конъюнктиве нижнего века (27-52%), реже – переходной складки (12%) и очень редко бывают слившимися (2%).
В течении АВК, осложненного кератитом, выделяют 4 стадии (Каспарова Е.А., 2001). Первая стадия характеризуется отеком век, гиперемией конъюнктивы, часто ее хемозом, инфильтрацией, появлением фолликулов и складчатостью нижней переходной складки, отделяемым слизистого характера (длительность 1-4 дня) (рис. 2).
Эпидемический кератоконьюнктивит (ЭКК), быстро распространяясь среди населения, ввиду большой контагиозности приносит большой экономический ущерб обществу. При этом существенно снижается обьем стационарной офтальмологической помощи. Данное заболевание глаз описано еще в 1889 г. (Fuchs Е., Adler), и только в 1942 г. оно получило свое настоящее название (Hogen М.J., Growford J.W., 1942).
Наиболее часто ЭКК вызывается аденовирусом типа 8. Отечественные штаммы этого серотипа аденовируса выделены В.О. Анджеловым (1964). Возбудителями ЭКК могут быть также аденовирусы серотипов 11 и 19, реже 1, 2, 3а, 7, 9, 15, 29 и 37. Наблюдались вспышки ЭКК, когда одновременно циркулировали и два возбудителя: типов 7 и 4, 7 и 2 или 8 и 19. Установлено, что аденовирус типа 19 может вызывать одновременное поражение гениталий и глаз человека (Harriet G.В., New W.A., 1981). В Республике Башкортостан основным возбудителем ЭКК являлся аденовирус типа 8. О циркуляции на территории республики другого, более редко встречающегося возбудителя ЭКК, свидетельствовало выявление антител к аденовирусу типа 19 (Казакбаев А.Г., 1989). В последние годы одной из главных этиологических причин ЭКК является аденовирус типа 37. При вспышке внутрибольничного острого ЭКК, вызванного аденовирусом данного типа, уровень выявления его ДНК на всем инструментарии и глазных каплях, несмотря на дезинфекцию инструментов и осуществление всех необходимых процедур, составлял более 80%. Следует отметить, что повторная дезинфекция не приводила к полному уничтожению вируса, а лишь снижала уровень выявления ДНК до 38% (Hamada N., 2008). Клиническое течение вспышки внутрибольничного ЭКК, обусловленного этим типом аденовируса, может протекать от бессимптомного до тяжелого. Мягкое или бессимптомное его течение является обычным явлением во время вспышки, что может осложнить эпидемиологическую обстановку (Kaneko H., 2009).
Страницы: 1 2 3 4 5 6 7 8 9 10
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Эпидемический кератоконъюнктивит (ЭКК) – часто встречающееся высококонтагиозное заболевание глазной поверхности, вызванное аденовирусной инфекцией, эпидемические вспышки которого могут приводить к значительным экономическим потерям, в т. ч. вследствие временной нетрудоспособности больных, а в ряде случаев становиться причиной стойкого снижения остроты зрения.
Диагноз ЭКК, как правило, основывается на клинической картине и может быть подтвержден при помощи лабораторных тестов с выявлением антигенов, полимеразной цепной реакции (ПЦР), электронной микроскопии и выделения вирусов в культуре клеток. Точная своевременная диагностика и четкое соблюдение мер профилактики распространения аденовирусного кератоконъюнктивита являются наиболее надежными методами контроля распространения инфекции.
Противовирусные препараты, направленно действующие на аденовирус, на сегодняшний день отсутствуют, поэтому лечение остается симптоматическим. При использовании кортикостероидов необходимо учитывать не только возможную клиническую пользу в облегчении симптоматики, но и потенциальные осложнения, связанные с их применением. Считается, что применение кортикостероидов целесообразно при осложненных формах ЭКК, когда существует угроза снижения остроты зрения из-за появления стойких субэпителиальных инфильтратов (СЭИ), псевдомембранозного конъюнктивита и иридоциклита. Поиск эффективной антивирусной терапии с минимальным побочным действием остается актуальной проблемой. Чтобы предотвратить необратимое снижение остроты зрения, при назначении существующих терапевтических схем лечения ЭКК следует применять грамотный индивидуальный подход.
Ключевые слова: аденовирус, эпидемический кератоконъюнктивит, кортикостероиды, индукторы интерферона, циклоспорин А, катионорм, диагностика, лечение.
Для цитирования: Труфанов С.В., Маложен С.А., Крахмалева Д.А., Пивин Е.А. Аденовирусный эпидемический кератоконъюнктивит // РМЖ. Клиническая офтальмология. 2016. № 3. С. 144–150.
Для цитирования: Труфанов С.В., Маложен С.А., Крахмалева Д.А., Пивин Е.А. Аденовирусный эпидемический кератоконъюнктивит. РМЖ. Клиническая офтальмология. 2016;3:144-150.
Adenovirus epidemic keratoconjunctivitis
Trufanov S.V., Malozhen S.A., Krakhmaleva D.A., Pivin E.A.
State Research Institute of Eye Diseases, Moscow
Epidemic keratoconjunctivitis (EKC) is widespread contagious disease of ocular surface caused by adenovirus infection. Epidemic outbreaks of EKC can lead to significant economic losses, including temporary disability of patients. Some EKC cases can lead to permanent visual acuity impairment. The diagnosis is mainly clinical, although its etiology can be confirmed using laboratory tests with detection of antigens, polymerase chain reaction, electron microscopy and cell cultures. Early correct diagnosis and adherence to preventive services of adenoviral keratoconjunctivitis are most reliable methods to control spreading of infection.
Antiviral drugs with specific activity against adenovirus are not available to date, so the treatment is symptomatic. It is believed that use of corticosteroids is reasonable in complicated forms of EKC where there is a threat of loss of visual acuity due to the emergence of persistent subepithelial infiltrates, pseudomembranous conjunctivitis and iridocyclitis. However, a balanced approach is necessary taking into consideration the possible clinical benefits in relieving the symptoms and risks associated with use of corticosteroids. It is a clinical challenge to choose an adequate method of treatment of EKC, while the search for an effective anti-viral therapy with minimal side effects continues. When assigning existing therapeutic regimens of EKS treatment it is necessary to keep a competent individual approach to prevent irreversible decrease in visual acuity.
Key words: adenovirus, epidemic keratoconjunctivitis, interferon inductors, corticosteroids, cyclosporine A, kationorm, diagnosis, treatment.
For citation: Trufanov S.V., Malozhen S.A., Krakhmaleva D.A., Pivin E.A. Adenovirus epidemic keratoconjunctivitis // RMJ. Clinical ophthalmology. 2016. № 3. P. 144–150.
Статья посвящена проблеме аденовирусного эпидемического кератоконъюнктивита
Эпидемический кератоконъюнктивит (ЭКК) – часто встречающееся высококонтагиозное заболевание глазной поверхности, вызванное аденовирусной инфекцией, эпидемические вспышки которого могут приводить к значительным экономическим потерям, в т. ч. вследствие временной нетрудоспособности больных, а в ряде случаев становиться причиной стойкого снижения остроты зрения.
Лабораторные исследования
Лабораторное подтверждение диагноза может помочь врачам неотложно инициировать гигиенические мероприятия и определить эпидемиологическую значимость инфекции. Существующие тесты основаны на выявлении антигенов, нуклеиновых кислот, электронной микроскопии и выделении вирусов в культуре клеток. Последние 2 теста выполняются в специальных лабораториях. Имеющиеся в продаже экспресс-тесты для выявления аденовирусного антигена менее чувствительны и специфичны, чем тесты для обнаружения нуклеиновых кислот, но они могут быть легко и быстро применены в клинической практике. Такие тесты, по результатам различных исследований, имеют чувствительность от 9 до 88% и специфичность от 91 до 100% [26, 27]. Обнаружение нуклеиновых кислот с помощью методов амплификации, таких как ПЦР, является диагностическим тестом выбора для ЭКК из-за его высоких чувствительности, специфичности и скорости выполнения [2, 8]. Тем не менее часто диагностика и лечение осуществляются на основе прежде всего клинических проявлений и симптомов заболевания [1].
Профилактические меры
Учитывая, что человек непроизвольно касается век и тарзальной конъюнктивы примерно 14 раз в день, а еще и во время нанесения косметики для лица, основным способом заражения ЭКК следует считать прямой контакт с пальцами. От человека к человеку болезнь может передаваться посредством рук персонала и/или других лиц, находящихся в контакте с пациентами, а также такими предметами, как платки, дверные ручки и др. Внутрибольничный ЭКК распространяется в офтальмологических клиниках и кабинетах врачей обычно вследствие применения инфицированных инструментов (например, тонометры, линзы Гольдмана) и контаминированных капель [18].
Аденовирусы являются исключительно стабильными к воздействию химических или физических агентов и неблагоприятным условиям pH, что позволяет им длительно выживать вне организма человека. Например, вызывающий ЭКК аденовирус серотипа 19 может сохранять жизнеспособность до 8 дней на бумаге, до 9 – на наконечнике тонометра, до 10 – на текстиле и металле, до 35 – на пластике [28].
Пациент должен быть осведомлен, что ЭКК легко передается при контакте с инертными поверхностями, такими как дверные ручки, избегать тереть глаза, а затем что-либо трогать [29]. Пациенту нужно часто мыть руки, не позволять пользоваться своими полотенцами и косметикой другим членам семьи [30]. Те, кто носит контактные линзы, должны использовать новую пару только после завершения инфекционного процесса [30]. Пациента необходимо проинформировать о том, что заразный период при ЭКК может длиться более 14 дней с момента появления симптомов, до этого времени следует проявлять осторожность при возвращении в школу или на работу [31].
Из-за высокой контагиозности вспышки ЭКК в кабинете врача могут иметь эффект снежного кома, быстро распространяясь от одного больного к другому [23]. В случае подозрения или при наличии аденовируса акцент должен быть сделан на надлежащей дезинфекции смотрового кабинета и любых инструментов, контактирующих с пациентом. Когда возможно, для оказания помощи и обследования больного должны использоваться одноразовые устройства. Рекомендуется производить чистку всех поверхностей большой площади тканью с изопропиловым спиртом, 30% спиртовым раствором или раствором гипохлорита натрия (полученным разведением 1:5 5% бытового отбеливателя). С учетом широкого использования электронных медицинских записей в современной практике рекомендуется также каждый день протирать клавиатуру компьютера спиртом. Кроме того, при обеззараживании или стерилизации офтальмологических приборов следует придерживаться рекомендаций производителя [30].
Хирургическое лечение
Поздние осложнения ЭКК, такие как стойкие субэпителиальные помутнения роговицы, неправильный астигматизм, могут существенно снижать остроту зрения и качество восприятия изображения [58]. В тех случаях, в которых иммуносупрессивная терапия, применяемая в сроки от 3 до 6 мес., оказывается неэффективной, возможно выполнение фототерапевтической кератэктомии. Осложнениями этой процедуры могут стать реактивация инфильтрации и индуцированная гиперметропия [58, 60]. В отдельных случаях целесообразно провести переднюю послойную кератопластику [60].
Заключение
На сегодняшний день существует явная необходимость в противовирусном препарате, который устраняет симптомы аденовирусного поражения глаз, препятствует образованию СЭИ и не замедляет элиминацию вируса. Пока нет эффективного противовирусного лечения ЭКК, следует тщательно учитывать пользу и риски от использования симптоматической терапии, особенно кортикостероидов. Длительный период выведения аденовируса, связанный с применением кортикостероидов, может способствовать распространению аденовирусной инфекции, приводя к увеличению локальных эпидемий. Точная диагностика и четкое соблюдение мер профилактики распространения аденовирусного кератоконъюнктивита играют важную роль в сдерживании эпидемии и минимизации заболеваемости пациентов. В то время как поиск высокоэффективной антивирусной терапии с минимальными побочными эффектами продолжается, выбор адекватного способа лечения ЭКК остается клинической дилеммой. Чтобы предотвратить необратимое снижение остроты зрения, при назначении существующих терапевтических схем лечения ЭКК следует соблюдать грамотный индивидуальный подход.
Читайте также:




