Болит под ребра у меня гепатит с

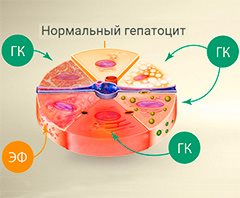
Разрушение клеток печени (гепатоцитов) нередко начинается с воспаления. В борьбе с ним помогают препараты на основе глицирризиновой кислоты (ГК) и эссенциальных фосфолипидов (ЭФ). Имеются противопоказания. Необходимо проконсультироваться со специалистом.


Печень — самая крупная железа в организме человека, которая выполняет более 70 функций. Она располагается в правом подреберье под диафрагмой. Структурно-функциональной единицей печени является так называемая печеночная долька — шестигранник, через середину которого проходит центральная вена. От центра к периферии расходятся печеночные пластинки, состоящие из гепатоцитов — печеночных клеток. Через каждую дольку проходят кровеносные и желчные капилляры.
Примерный вес печени — 1,5 кг, размер — 26–30 см справа налево, спереди назад — до 22 см. Орган находится в специальной капсуле, которая представляет собой двухслойную оболочку. Первый слой — серозный, второй — фиброзный. Фиброзная капсула проникает внутрь органа, образуя каркас, в ячейках которого находятся печеночные дольки.
Итак, перечислим основные функции печени:
Липидный обмен — процесс расщепления, транспортировки и обмена липидов, состоящих из спиртов и жирных кислот. Сложные липиды — фосфолипиды — состоят из высших жирных кислот и остатка фосфорной кислоты. Доминирующее действующее вещество фосфолипидов — фосфатидилхолин, участвует в защите клеточных мембран.
Кроме того, могут наблюдаться субфебрильная температура (37–38 градусов) с периодическими лихорадочными состояниями, возникать суставно-мышечные боли, кожный зуд, изменения вкуса, снижение аппетита, легкая тошнота, плохая переносимость жирной пищи, нарушения стула, головные боли и головокружение, чувство тяжести и дискомфорта в животе. На более поздних стадиях могут появляться тянущие и тупые боли в области печени, пожелтение кожных покровов и белков глаз (желтуха), существенное изменение массы тела (резкое похудение или набор веса), высыпания на коже. Повышенный холестерин и стул жирной консистенции могут свидетельствовать о нарушении липидного обмена.
О крайне серьезном патологическом состоянии печени говорят такие симптомы, как увеличение селезенки, варикозное расширение вен пищевода и желудка, асцит (накопление жидкости в брюшной полости), печеночная энцефалопатия , потеря волосяного покрова.
Среди наиболее частых причин появления болей в области печени можно выделить следующие:
- Хроническая интоксикация, вызванная приемом алкоголя, лекарственных средств или отравлением химическими веществами (растительного, животного или технологического происхождения).
- Вирусные, бактериальные и паразитарные инфекции.
- Опухолевые процессы.
- Заболевания органов пищеварения, аутоиммунные заболевания, генетические патологии.
Согласно данным ВОЗ, около 40% россиян подвержены риску алкогольного поражения печени, 27% — имеют неалкогольную жировую болезнь печени. Хроническим гепатитом С больны около 5 000 000 наших соотечественников. В разных странах алкогольный цирроз составляет от 20 до 95% от всех заболеваний печени, вирусные инфекции (гепатиты) — 10–40%. Всего порядка 170 млн человек в мире страдают гепатитом С, вдвое больше — гепатитом B.
При возникновении болей в области печени необходимо безотлагательно обратиться в врачу-гепатологу или гастроэнтерологу. После физикального осмотра и сбора анамнеза, специалист может направить вас на клинические, биохимические и серологические исследования крови, кала и мочи, а также назначить прохождение УЗИ печени и желчевыводящих путей. Необходимо будет исключить или подтвердить наличие вирусного или механического гепатита, жировой дистрофии печени, других функциональных расстройств печени и желчного пузыря.
Постоянное наблюдение у гастроэнтеролога и гепатолога необходимо всем лицам, регулярно употребляющим алкоголь, страдающим ожирением и сахарным диабетом.
Независимо от причин возникновения болей в печени врачи часто назначают прием так называемых гепатопротекторных препаратов, направленных на восстановление функций печени и защиту от повреждений гепатоцитов — клеток печени. На данный момент в России зарегистрировано около 700 лекарственных средств данной категории. Все гепатопротекторы состоят из тех или иных комбинаций действующих веществ из 16 групп. Рассмотрим основные действующие вещества гепатопротекторов:
При болях в области печени любой этиологии назначается так называемая диета № 5 (или более жесткая — № 5а), целью которой является снижение нагрузки на данный орган. Рекомендуется регулярный прием пищи небольшими порциями 5–6 раз в день, рацион должен быть полноценным и сбалансированным. В день необходимо выпивать не менее 1,5 литров воды. Сладкие газированные напитки, крепкий чай и кофе необходимо исключить. Следует ограничить употребление любых продуктов, содержащих консерванты и другие вредные химические добавки. Необходимо отказаться от жареного, соленого, маринованного, копченого. Пища должна быть вареной, приготовленной на пару или в духовом шкафу. Из рациона следует исключить жиры животного происхождения (жирное мясо и мясные бульоны) и кондитерские жиры (в особенности, маргарин). Запрещены к употреблению жирные молочные продукты (более 6% жирности), шоколад, мороженое, кондитерские изделия. Также не рекомендуется употреблять следующие виды овощей: бобовые, редька, шпинат, редис, щавель, чеснок, лук, а также кислые фрукты и ягоды.
При болях в области печени обязательным условием является изменение образа жизни. В частности, необходимо отказаться от любых вредных привычек: курения, приема алкоголя, фастфуда, полуфабрикатов. При наличии неблагоприятных экологических факторов рекомендован частый отдых на свежем воздухе, санаторно-курортное лечение, отказ от работы на вредных производствах, умеренная физическая активность. Особенно важным является соблюдение правильного распорядка дня: глубокий сон — лучшее лекарство. Занятия аутотренингом и медитацией не будут лишними, поскольку серьезную угрозу для печени создают стрессы и эмоциональные перегрузки.
Как уже было сказано, гепапротекторов для профилактики и лечения заболеваний печени существует огромное множество, однако следует помнить, что немногие из них прошли полный цикл клинических исследований. Некоторые из препаратов также продаются по неоправданно высокой цене. Из новейших разработок российских ученых можно выделить уникальный комплекс фосфолипидов и глицирризиновой кислоты. Данное сочетание было протестировано на пациентах с алкогольной болезнью печени, неалкогольной жировой болезнью печени, лекарственной болезнью печени. Во всех проведенных исследованиях были получены положительные результаты: было доказано противовоспалительное и антифибротическое действие глицирризиновой кислоты. Комбинация же этих веществ включена в стандарты лечения заболеваний печени, утвержденные Министерством здравоохранения РФ, а также в Перечень ЖНВЛП (Жизненно необходимые и важнейшие лекарственные препараты).
Комбинация глицирризиновой кислоты и фосфатидилхолина (основного компонента эссенциальных фосфолипидов) оказывает на клетки печени — гепатоциты — защитное и регенеративное действие, укрепляя их стенки и делая эластичными межклеточные мембраны.
Печень — очень выносливый орган и разрушается он медленно. Поэтому следует понимать, что любая лекарственная терапия при заболеваниях печени, направленная на восстановление функций этой железы, — не сиюминутное дело, требуется многомесячный курс, совмещенный со строгой диетой и изменением образа жизни.

Гепатит С представляет собой воспалительное заболевание печени, которое развивается под воздействием гепатовируса. Недуг бывает острым или хроническим. Передается заболевание через кровь. То есть механизм передачи заболевания исключительно гематогенный. Нынче в мире более 150 млн. человек являются разносчиками гепатита Ц. Ежегодно у 350 тыс. инфицированных заболевание приводит к летальному исходу.
Хуже всего течение гепатовируса переносится у людей, страдающих патологиями печени, инфицированными ВИЧ, злоупотребляющими алкоголем, а также среди детей и лиц преклонного возраста. Чтобы понять, как лечить гепатит С, целесообразно знать, как проявляется данное заболевание.
Симптомы гепатита С

Инкубационный период недуга равен один-три месяца после инфицирования. Признаки заболевания дают о себе знать апатией, плохим самочувствием, усталостью. В большинстве случаев симптомы гепатита С не выражены.
Недуг протекает медленно. Он может долгие годы оставаться необнаруженным. Но при значительной деструкции печеночный тканей, заболевание напомнит о себе. Зачастую больные обнаруживают у себя такое заболевание уже при наличии признаков цирроза, либо вовсе гепатоцеллюлярного рака.
Немаловажно отметить, у 10-15% инфицированных может произойти самоизлечение. Но вот у 85-90% пациентов будет развиваться хроническая форма заболевания без таких специфических симптомов, как болевые ощущения или желтизна кожных покровов.
Симптомы гепатита С у мужчин

Начальные признаки прогрессирования гепатита С в мужском организме – повышенная утомляемость, вялость и слабость, которые возникают даже при отсутствии существенных физических нагрузок. Нередко у представителей сильного пола, инфицированных ВГС
ухудшается аппетит, возникают тянущие боли непосредственно под правым ребром, нарушается стул, возникает тошнота, а также рвота.
Характерные симптомы гепатита С, которые проявляются у мужчин:
- выпадение волос на теле;
- увеличение грудных желез;
- снижение потенции;
- уменьшение размеров яичек.
При лечении недуга потенция восстанавливается далеко не сразу. Улучшения порой наблюдаются только после прохождения полного терапевтического курса. Разрушение печени гепатовирусом проявится капиллярной сеткой на кожном покрове, сухостью кожи и слизистых оболочек, появлением зудящих пузырей на кистях рук, на лице, на шее.
Помимо того, не дают покоя суставные боли. На кожных покровах появляется сыпь и зуд. У человека нарушается сон, порой возникают резкие перепады настроения, темнеет цвет мочи, светлеет цвет кала. Запах из ротовой полости становится сладковатым. В некоторых случаях желтеет кожный покров и даже белки глаз.
Чем больше площадь поражения тканей печени, тем более четкой становится клиническая картина. На последних стадиях заболевания живот становится похож на мешок, который наполнен водой. Боль в правом боку ярко выражена, кожа и склеры – желтые. Риск кровотечение повышается, что обусловлено ухудшением показателей свертываемости крови.
Симптомы гепатита С у женщин

На протяжении нескольких лет у женщины признаки ВГС могут вовсе не проявляться. Болезнь зачастую протекает без выраженных признаков, ее проблематично диагностировать на начальных этапах. Но для эффективного лечения важно своевременно выявить гепатит. Среди частых, малозаметных признаков развития гепатита, может отмечаться:
- усталость;
- боли в различных частях тела;
- нарушение сна;
- дискомфорт непосредственно в эпигастральной области;
- легкий зуд кожи.
При хронической форме проявляются редкие тянущие боли мышц, потемнение мочи, едва заметная желтушность кожных покровов, суставные боли и выраженный кожный зуд. Если своевременно не начато лечение, краснеют ладони, на груди, плечах, лице возникает сосудистая сеточка.
Мышцы начинают непроизвольно сокращаться, живот опухает, будет болеть. Нарушится память и уровень концентрации. В пищеварительном тракте возникают варикозные кровотечения. Желтизна склер, а также кожного покрова становится выраженной.
Как лечить гепатит С в домашних условиях и какие использовать препараты?

Разумеется, пациентам интересно, как лечить гепатит С, чтобы недуг скорее отступил. Как правило, больного не госпитализируют. Терапия осуществляется в домашних или амбулаторных условиях. Схем лечения определяется генотипом вируса, наличием осложнений, продолжительностью недуга. Сложнее всего поддается терапии недуг, дополненный циррозом.
Индийские дженерики, которые нынче не уступают по качеству американским противовирусным средствам, но гораздо дешевле по цене, в основном назначают на 12 недель. В тяжелых ситуациях терапевтическую схему продлевают до полугода.
Препараты прямого воздействия на основе софосбувира, велпатасвира, даклатасвира, ледипасвира в 98-100% случаев способны навсегда вылечить пациента от гепатита Ц. Их применяют всегда раз за сутки. Побочные эффекты препаратов незначительны, противопоказания минимальны. Для успешной терапии важно придерживаться всех рекомендаций опытного гепатолога.
Может ли гепатит С вернуться после лечения?

После полного выздоровления не происходит повторного заражения, ведь организм приобретает стойкий иммунитет к соответствующей инфекции. К рецидивам склонны больные с первым генотипом ВГС, с продвинутой степенью цирроза или фиброза, с климаксом, а также с индексом массы тела, превышающем 25.
Избежать возврата вируса поможет отказ от алкоголя, наркотиков, курения, чрезмерных физических нагрузок, прямого воздействия солнца. Немаловажен прием общеукрепляющих поливитаминных комплексов и соблюдение щадящей диеты. Она должна исключать жирное, пережаренное, копченое, соленое, острое. Такой подход положительно скажется на здоровье.
Даже безобидный зуд спины может быть признаком серьёзной патологии. Не поленитесь провериться.
Печень — один из самых больших органов Liver Deseases в нашем теле. Она помогает переваривать пищу, синтезировать жизненно необходимые вещества, выводить из организма токсины.
Если вдруг печень остановит работу, это аукнется серьёзными проблемами для всего организма — вплоть до летального исхода. Загвоздка в следующем: иногда распознать, что печень требует помощи, сложно.
Нарушения в работе печени — распространённая проблема. Только в США от этого страдают Liver Pain по меньшей мере 30 миллионов человек.
Лайфхакер выяснил, как не пропустить опасные симптомы и что с ними делать.
Почему нельзя игнорировать то, что печень болит
Сразу скажем очень важную вещь. Если вы регулярно чувствуете неприятные — тянущие, спазматические, болезненные — ощущения в области печени, считайте это поводом немедленно обратиться к гепатологу, гастроэнтерологу или хотя бы терапевту. Сейчас объясним, почему.
Вот она, печень, на рисунке ниже. Положите руку на правый бок, прикрыв ладонью рёбра, а пальцами, направив их в сторону пупка, подреберье — вы её нашли.
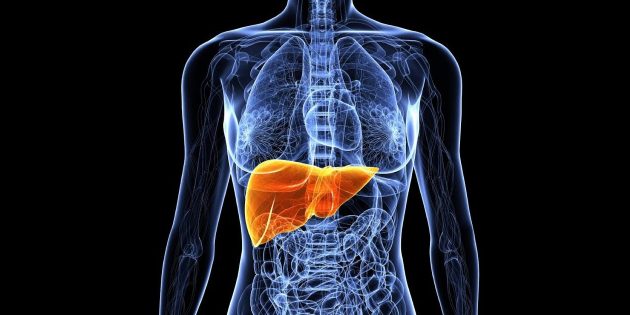
Сама по себе печень болеть не может Liver Pain — Causes & Location , даже если ей действительно нехорошо: у неё нет болевых рецепторов. Обычно неприятные ощущения проявляются лишь в том случае, когда то или иное заболевание зашло достаточно далеко. Печень отекает, увеличивается и давит на стенки окружающей её оболочки (капсулы). В капсуле нервные окончания уже есть — так возникает чувство тяжести или боли.
Ещё раз: если появился дискомфорт в правом боку и повторяется несколько дней или длится дольше нескольких часов, — бегом к врачу.
Возможно, ничего серьёзного у вас не обнаружится. Может быть, причиной неприятных ощущений окажется не печень: болезненностью проявляют себя, например, камни в жёлчном пузыре (что тоже опасно). Но это тот самый случай, когда лучше перебдеть.
Какие ещё есть симптомы болезней печени
Боль в области печени — очевидный признак. Но не слишком-то частый. Иногда прогрессирующие заболевания этого органа дают о себе знать дискомфортом в совсем других местах: например, отдают в переднюю часть живота, поясницу, а порой даже в правое плечо Liver Pain .
А иногда болезненности нет вовсе. Человек живёт, не зная, что приближается к циррозу в той его стадии, справиться с которой медицина уже не сможет.
Чем раньше выявлены нарушения в работе печени, тем проще её восстановить. Поэтому важно знать и другие симптомы — прямые и косвенные. Сочетание сразу нескольких — повод как можно быстрее посетить терапевта или гепатолога.
- Быстрая утомляемость, немотивированная усталость в течение долгого времени — дней, недель.
- Потеря веса, особенно если она происходит без изменений в диете или образе жизни.
- Регулярная тошнота, головокружения.
- Снижение аппетита, горьковатый привкус во рту.
- Отёки, регулярно возникающие в районе лодыжек.
- Участившиеся случаи вздутия живота.
- Затянувшийся зуд непонятного происхождения — кожа может чесаться в любой области: на спине, груди, руках, ногах.
А если на фоне любого из этих симптомов вы обнаружите потемнение мочи, стул очевидно жёлтого или слишком светлого цвета, пожелтение кожи и слизистой глаз, ставший внезапно очень чувствительным (до болезненности) и мягким живот, — визит к медику должен перейти в разряд экстренных.
Если вас мутит, темнеет в глазах, вам больно или вы оцениваете своё состояние как очень нехорошее — это повод вызвать скорую.
Речь может идти о серьёзной интоксикации организма.
Почему болит печень
Существуют десятки заболеваний Liver Pain — Causes & Location , способных практически незаметно разрушить данный орган. Вот самые распространённые из них.
Речь о воспалении печени, вызванном одним из гепатовирусов — А, В, С или D.
Вирусы В, С и более редкий D — вещи куда серьёзнее. Передаются они с биологическими жидкостями — например, кровью или спермой. Прививок от них нет, симптомы, как правило, стёрты, их можно спутать с обычным недомоганием. А тем временем эти гепатоинфекции в большинстве случаев становятся хроническими. В конечном итоге любой из этих гепатитов может перерасти в цирроз, печёночную недостаточность или даже рак печени.
Тоже воспаление печени, только вызывает его не вирус, а алкоголь. Регулярное и неумеренное употребление спиртного перегружает печень, разрушает её изнутри и может в итоге привести к циррозу (так называют заболевание, при котором здоровая ткань печени замещается рубцовой и более не может выполнять свои функции).
Кроме алкоголя, разрушительное действие на печень оказывают перебор с медикаментами или отравление тяжёлыми металлами. В таких ситуациях говорят о медикаментозном или токсическом гепатитах. Также он может быть аутоиммунным: когда иммунная система сбоит и атакует клетки собственной печени.
Лишний жир в организме откладывается не только на талии и бёдрах, но и вокруг внутренних органов. В том числе он может накапливаться в клетках печени, увеличивая её размеры и мешая выполнять свои функции.
Что делать, если болит печень
Повторим: постарайтесь как можно быстрее попасть к врачу. Медик выслушает жалобы, проведёт осмотр, прощупает живот и, скорее всего, предложит сделать анализ крови — так называемые печёночные пробы и тест на вирусные гепатиты. Они помогут в общих чертах установить, насколько здоровой чувствует себя ваша печень.
Возможно, потребуются и другие исследования, например:
- УЗИ печени и желчевыводящих путей — чтобы определить размер органа и возможные повреждения;
- компьютерная или магнитно-резонансная томография;
- биопсия — манипуляция, в ходе которой кусочек ткани печени возьмут на лабораторный анализ.
Дальнейшее лечение будет зависеть от результатов анализов. Иногда, чтобы привести печень в чувство, достаточно Liver Pain лишь внести некоторые изменения в образ жизни:
- сбросить лишний вес;
- отказаться от алкоголя;
- перейти на здоровую диету, снизив содержание жирной пищи.
Но не все проблемы с печенью решаются так легко. Возможно, потребуется приём лекарств или операция. Окончательное решение о том, как именно восстанавливать повреждённый орган, должен принимать только врач. Ни в коем случае не занимайтесь самолечением — это может стоить вам жизни.

В правом подреберье болевые ощущения различного характера, как правило, могут свидетельствовать о течении какого-то заболевания органов брюшной полости. Отметим, что в данной области находятся такие органы: желчный пузырь, печень, правая почка, хвост поджелудочной железы, а также части двенадцатиперстной, ободочной и тонкой кишки. Выраженность и характер болезненных ощущений определяются особенностями заболевания и расположением органа. Порой болевой синдром под правым ребром нередко возникает и при заболеваниях органов, которые находятся в совершенно других отделах живота. Тогда неприятные ощущения просто передаются по нервной системе, в правый бок.
Причины Причины
Не всегда болевые ощущения в правом подреберье указывают нам на наличие какого-либо заболевания. Иногда они вызваны вполне нормальными физиологическими изменениями. Например, колоть в боку может из-за:
- пробежки либо другой физической нагрузки;
- обильного застолья;
- беременности;
- печеночных, почечных, кишечных колик;
- скорого начала менструации (резкая боль, которая отдает в спину).
В том случае, когда причиной появления боли не послужила травма или вышеописанные случаи, то можно говорить о ее патологической природе. Это могут быть острые или хронические недуги, имеющиеся в анамнезе пациента. Особенно часто так себя проявляют: заболевания поджелудочной железы, язвенные процессы ЖКТ и онкологические поражения органов, почечные колики, воспалительные процессы в печени.
Диагностика Диагностика
Во время возникновения боли в правом подреберье наиболее важно исключить опасные хирургические болезни, среди которых:
- аппендицит;
- прободение язвы желудка или 12-типерстной кишки;
- инвагинация либо же заворот кишок.
Все эти заболевания, кроме острого болевого синдрома, характеризуются другими симптомами, а именно – тошнотой, сильной слабостью, рвотными позывами и головокружением. Нужно учитывать, что несвоевременное обращение за медицинской помощью при вышеуказанных патологиях чреваты летальным исходом.
При диагностике важно оценить характер боли и ее локализацию. Так, болезненные ощущения в верхней части свидетельствуют о нарушениях работы ЖКТ, заболеваниях печени, почек, желчевыводящих путей, инфаркте миокарда, аппендиците. Болевой синдром посередине говорит об аппендиците, завороте кишок, проблемах с правой почкой. Боль в нижней части подреберья означает болезнь почек, половых органов, мочевого пузыря, грыжу или аппендицит.
Первичный визит к врачу обычно включает в себя осмотр кожи, пальпацию брюшной стенки. Также доктор изучает язык и цвет глаз пациента, назначает ультразвуковую диагностику. В случае подозрения на воспаление больному назначаются анализы крови.
Что во время каких болезней проявляется? Что во время каких болезней проявляется?
Итак, при каких заболеваниях может начать болеть в правом боку?
- Различные патологии желчного пузыря. Желчь скапливается в пузыре, и по мере необходимости подается нашим организмом в 12-типерстную кишку. Если происходит злоупотребление разной жирной пищей, имеют место инфекции или образуются камни, тогда это провоцирует воспалительный процесс, приводящий к холециститу. Его острая форма обычно проявляется жгучей болью как раз в области правого подреберья, она также может отдавать в плечо и/либо лопатку, может иметь место рвота, тошнота. В редких случаях возникает желтуха, сопровождающаяся достаточно сильным зудом кожи. Хронический холецистит наоборот характеризуется постоянной тупой болью, а также тошнотой, возникающей после еды.
- Патологии желчевыводящих путей. Такой болевой синдром свойствен для дискинезии желчевыводящих путей, возникающей при нарушении двигательной активности пузыря. Сопровождается нарушением аппетита, плохим настроением, а также неприятной горечью во рту.
- Болезни печени. Выраженные боли в правом подреберье беспокоят при гепатите разной природы, т. е . воспалительном поражении печени. Острый гепатит обычно сопровождается повышением температуры, слабостью, желтухой. А вот в хронической форме эта болезнь долго протекает без выраженных симптомов. Печеночные клетки со временем замещаются соединительной тканью, в итоге развивается цирроз. Хронический гепатит характеризуется тянущей болью, тошнотой, увеличением печени, непереносимостью жирной пищи.
- Болезни поджелудочной железы. Имеются в виду панкреатит острый или хронический. В первом случае болевой синдром имеет опоясывающий характер и более выражен в верхней части подреберья. Дополнительно болезнь сопровождается метеоризмом, тошнотой, неукротимой рвотой с желчью, повышением температуры, расстройством стула. Во втором случае пациента беспокоят: распирающая боль, вздутие, тошнота, неприятный привкус.
- Болезни почек. В этом случае боли имеют колющий характер. Обычно боли появляются в пояснице и могут отдавать в живот при наличии мочекаменной болезни, пиелонефрита. Дополнительные симптомы: нарушение мочеиспускания, повышение температуры, общая слабость организма.
- Болезни двенадцатиперстной кишки. Так именуемые "голодные" или ночные боли в правом подреберье (но чаще в левом) беспокоят пациентов при поражении двенадцатиперстной кишки. Эти случаи сопровождаются: тошнотой, отрыжкой, метеоризмом.
Кроме того, существуют и другие причины, среди них: новообразования в печени или желчевыводящих путей; аппендицит; глистная инвазия (особенно, эхинококкоз, аскаридоз, лямблиоз); колит; абсцесс печени.
К какому врачу обратиться? К какому врачу обратиться?
С целью правильной диагностики болей умеренной интенсивности следует обратиться к гастроэнтерологу. Когда болевой синдром имеет сильный характер, то лучше сразу идти к хирургу.
ПрофилактикаПрофилактика
Важно не злоупотреблять жирной, нездоровой пищей, алкоголем, вести здоровый образ жизни. Минимум раз в год в рамках медицинского обследования сдавать основные анализы и проводить УЗИ органов ЖКТ и др.
Основные факты
- Гепатит С — это заболевание печени, вызываемое вирусом гепатита С (ВГС): вирус может приводить к развитию как острого, так и хронического гепатита с разной степенью тяжести — от легкой болезни, длящейся несколько недель, до серьезной пожизненной болезни.
- Гепатит С является основной причиной рака печени.
- Вирус гепатита С — это гемотрансмиссивный вирус, заражение которым чаще всего происходит при контакте с небольшим количеством крови. Передача вируса может иметь место при употреблении инъекционных наркотиков, небезопасной инъекционной практике, небезопасной медицинской практике, переливании непроверенной крови и ее продуктов, а также половых отношениях, которые приводят к контакту с кровью.
- Во всем мире хронической инфекцией гепатита С страдают 71 миллионов человек.
- У значительного числа пациентов с хронической инфекцией развивается цирроз или рак печени.
- По оценкам ВОЗ, в 2016 г. от гепатита С умерли приблизительно 399 000 человек, главным образом от цирроза печени и гепатоцеллюлярной карциномы (первичного рака печени).
- Применение противовирусных препаратов позволяет излечить инфекцию гепатита С в более чем 95% случаев с, что снижает риск смерти от цирроза или рака печени, но доступ к диагностике и лечению остается на низком уровне.
- В настоящее время эффективной вакцины от гепатита С не существует, но научная работа в этой области продолжается.
Вирус гепатита С может вызвать как острое, так и хроническое заболевание. Новые случаи инфицирования ВГС обычно протекают бессимптомно. У некоторых пациентов развивается острый гепатит, который не приводит к опасному для жизни заболеванию. Примерно у 30% (15 45%) инфицированных вирус исчезает самопроизвольно без какого-либо лечения в течение шести месяцев после заражения.
У остальных 70% (55 85%) инфицированных развивается хроническая инфекция ВГС. Среди пациентов с хронической инфекцией ВГС риск развития цирроза печени в течение следующих 20 лет составляет от 15% до 30%.
Эпидемиологическая ситуация
Гепатит С распространен во всем мире. Наиболее часто он встречается в регионе ВОЗ Восточного Средиземноморья и Европейском регионе ВОЗ, в которых распространенность ВГС в 2015 г., согласно оценкам, составила соответственно 2,3% и 1,5%. В других регионах ВОЗ показатели распространенности ВГС-инфекции находятся в пределах от 0,5% до 1%. В некоторых странах инфекция вируса гепатита С может быть сконцентрирована в определенных группах населения. Например, 23% новых случаев инфицирования ВГС и 33% смертности от ВГС связаны с употреблением инъекционных наркотиков. Однако национальные меры реагирования редко включают потребителей инъекционных наркотиков и заключенных в тюрьмах .
В странах, в которых методы инфекционного контроля в настоящее время или в прошлом были недостаточно эффективными, инфекция ВГС часто широко распространена среди населения в целом. Существует множество штаммов (или генотипов) вируса гепатита С, и их распределение варьируется в зависимости от региона. Однако во многих странах распределение генотипов остается неизвестным.
Передача вируса
Вирус гепатита С передается через кровь. Чаще всего передача происходит при:
- совместном использовании инъекционного инструментария для употребления инъекционных наркотиков;
- повторном использовании или недостаточной стерилизации в учреждениях здравоохранения медицинского оборудования, в частности шприцев и игл;
- переливании непроверенной крови и продуктов крови;
- половых отношениях, которые приводят к контакту с кровью (например, при половых контактах мужчин с мужчинами, особенно ВИЧ-инфицированными или применяющих доконтактную профилактику ВИЧ-инфекции).
ВГС может передаваться также половым путем и от инфицированной матери ребенку; однако эти способы передачи встречаются реже.
Гепатит С не передается через грудное молоко, пищевые продукты, воду или при бытовых контактах, например, объятиях, поцелуях или потреблении продуктов и напитков совместно с инфицированным лицом.
По оценкам ВОЗ, в 2015 г. во всем мире было зарегистрировано 1,75 млн новых случев инфицирования ВГС (23,7 нового случая на 100 000 человек).
Симптомы
Инкубационный период гепатита С составляет от двух недель до шести месяцев. Приблизительно в 80% случаев после первичной инфекции никакие симптомы не проявляются. У пациентов с острыми симптомами могут наблюдаться высокая температура, быстрая утомляемость, потеря аппетита, тошнота, рвота, боли в брюшной полости, темный цвет мочи, светлый цвет экскрементов, боли в суставах и желтушность (кожных покровов и белков глаз).
Тестирование и диагностика
Ввиду того, что при новых случаях инфицирования ВГС симптомы частого отсутствуют, лишь небольшому числу пациентов диагноз ставится при недавнем заражении. Пациентам с хронической инфекцией ВГС диагноз также часто не ставится, так как болезнь протекает бессимптомно в течение десятилетий вплоть до развития вторичных симптомов в результате серьезного поражения печени.
Диагностика инфицирования гепатитом С проводится в два этапа.
- Наличие инфекции определяется тестом на антитела и антигены ВГС при помощи серологического скрининга.
- При положительном результате теста на антитела и антигены ВГС для подтверждения хронической инфекции проводится тест нуклеиновой кислоты для определения рибонуклеиновой кислоты (РНК) ВГС; это обусловлено тем, что примерно у 30% инфицированных ВГС инфекция прекращается вследствие сильного ответа иммунной системы без необходимости лечения. Но даже при отсутствии инфекции у данных пациентов результат теста на антитела и антигены ВГС будет положительным.
В случае диагностирования хронической инфекции гепатита С проводится обследование пациента для определения степени поражения печени (фиброз и цирроз печени). Это делается с помощью биопсии печени или различных неинвазивных тестов.
Информация о степени поражения печени используется для принятия решений относительно методов лечения и ведения болезни.
Прохождение тестирования
Ранняя диагностика позволяет предотвратить проблемы со здоровьем, которые могут возникнуть в результате инфекции, и предупредить передачу вируса. ВОЗ рекомендует проводить тестирование людей, которые подвергаются повышенному риску инфицирования.
К популяциям, подверженным повышенному риску инфицирования ВГС, относятся:
- потребители инъекционных наркотиков;
- лица, находящиеся в тюрьмах и других закрытых учреждениях;
- лица, употребляющие наркотики другими способами (неинъекционным путем);
- лица, употребляющие наркотики интраназальным способом;
- реципиенты инфицированных продуктов крови или инвазивных процедур в медицинских учреждениях со слабой практикой инфекционного контроля;
- дети, рожденные у матерей, инфицированных ВГС;
- лица, имеющие половых партнеров, инфицированных ВГС;
- лица с ВИЧ-инфекцией;
- заключенные или лица, ранее находившиеся в заключении; и
- лица, имеющие татуировки или пирсинг.
В условиях высокой серологической распространенности антител к ВГС у населения (пороговое значение >2% или >5%) ВОЗ рекомендует предлагать всем взрослым проведение серологического тестирования на ВГС в рамках общих услуг профилактики, помощи и лечения.
Согласно оценкам, приблизительно 2,3 млн человек (6,2%) из 37 млн ВИЧ-инфицированных в мире имеют серологическое подтверждение текущей или ранее перенесенной инфекции гепатита С. Во всем мире хронические заболевания печени являются одной из ведущих причин заболеваемости и смертности у лиц, живущих с ВИЧ.
Лечение
При заражении ВГС не всегда требуется лечение, поскольку у некоторых пациентов иммунная система сама справляется с инфекцией. Однако если инфекция гепатита С переходит в хроническую форму, показано лечение. Целью терапии гепатита С является излечение.
Обновленное руководство ВОЗ 2018 г. рекомендует проводить терапию на основе пангенотипных препаратов прямого противовирусного действия (ПППД). ПППД позволяют излечивать большинство ВГС-инфицированных; при этом курс лечения является коротким (обычно от 12 до 24 недель), в зависимости от отсутствия или наличия цирроза печени.
ВОЗ рекомендует проводить лечение всех лиц с хронической инфекцией ВГС в возрасте 12 лет и старше. Пангенотипные ПППД остаются дорогостоящими во многих странах с высоким уровнем дохода и уровнем дохода выше среднего. Однако благодаря появлению генерических аналогов этих средств во многих странах (главным образом, в странах с низким уровнем дохода и уровнем дохода ниже среднего) цены резко снизились.
Доступ к лечению ВГС улучшается, но остается слишком ограниченным. В 2017 г. из 71 млн носителей ВГС во всем мире свой диагноз знали порядка 19% (13,1 млн человек), а к концу 2017 г. среди диагностированных носителей хронической инфекции ВГС около 5 млн прошли курс лечения ПППД. Однако предстоит проделать еще очень большую работу во всем мире для реализации задачи проведения к 2030 г. лечения 80% инфицированных ВГС.
Профилактика
В настоящее время эффективной вакцины от гепатита С не существует, поэтому профилактика инфекции зависит от мер для снижения риска заражения в медицинских учреждениях, а также группах повышенного риска, например среди потребителей инъекционных наркотиков и мужчин, имеющих половые контакты с мужчинами, особенно с ВИЧ-инфицированными или применяющими доконтактную профилактику ВИЧ-инфекции.
Ниже приводится перечень некоторых мер первичной профилактики, рекомендованных ВОЗ: соблюдение надлежащей практики безопасных инъекций в учреждениях здравоохранения;
- безопасное обращение с острыми предметами и отходами и их утилизация;
- предоставление комплексных услуг по уменьшению пагубного воздействия инъекционных наркотиков, включая предоставление стерильного инъекционного инструментария и лечение наркозависимости;
- тестирование донорской крови на ВГВ и ВГС (а также на ВИЧ и сифилис);
- обучение медицинского персонала;
- предотвращение контактов с кровью во время половых сношений;
- соблюдение гигиены рук, включая хирургическую подготовку рук, мытье рук и использование перчаток; и
- популяризация надлежащего и систематического использования презервативов.
В случае лиц, инфицированных вирусом гепатита С, ВОЗ дает следующие рекомендации:
- проведение информационно-просветительских мероприятий по вопросам оказания помощи и лечения;
- иммунизация от гепатита А и В для предотвращения коинфекции этими вирусами и защиты печени;
- надлежащее ведение больных начиная с момента диагностирования заболевания, включая назначение противовирусной терапии; и
- регулярный мониторинг в целях ранней диагностики хронических заболеваний печени.
Руководство по оказанию помощи и лечению при хронической инфекции, вызванной вирусом гепатита С: краткое изложение основных рекомендаций
Всем лицам с ВГС-инфекцией рекомендуется проводить оценку уровня употребления алкоголя и в случае выявления умеренного и высокого уровня предлагать вмешательства по модификации поведения, направленные на сокращение потребления алкоголя.
В условиях ограниченных ресурсов для определения стадии гепатического фиброза проводится тест на отношение аминотрансферазы к числу тромбоцитов (APRI) или FIB-4, в отличие от других неинвазивных тестов, которые требуют больших затрат, такие как эластография или FibroTest.
Все взрослые и дети с хронической ВГС-инфекцией должны пройти обследование на предмет проведения противовирусного лечения.
ВОЗ рекомендует предлагать лечение всем лицам с диагнозом ВГС-инфекции в возрасте 12 лет и старше, вне зависимости от стадии заболевания.
ВОЗ рекомендует использовать для лечения лиц с хронической ВГС-инфекцией в возрасте 18 лет и старше пангенотипные комбинации ПППД.
Для лечения подростков в возрасте 12–17 лет или с массой тела не менее 35 кг, имеющих хроническую ВГС-инфекцию,
ВОЗ рекомендует назначать:
- софосбувир/ледипасвир в течение 12 недель для генотипов 1, 4, 5 и 6;
- софосбувир/рибавирин в течение 12 недель для генотипа 2;
- софосбувир/рибавирин в течение 24 недель для генотипа 3.
Для детей младше 12 лет с хронической ВГС-инфекцией ВОЗ рекомендует:
- не начинать лечения до достижения возраста 12 лет;
- не назначать препараты на основе интерферона.
Ожидается, что новые высокоэффективные пероральные пангенотипные комбинации ПППД с коротким курсом лечения станут доступны детям в возрасте до 12 лет в конце 2019 г. или в 2020 г. Это создаст возможности для улучшения доступа к терапии и излечения больных в уязвимой группе, которым показано раннее применение терапии.
Деятельность ВОЗ
Для оказания поддержки странам в реализации глобальных задач по ликвидации гепатита в рамках Повестки дня в области устойчивого развития на период до 2030 г. ВОЗ ведет работу в следующих областях:
- повышение осведомленности, содействие созданию партнерств и мобилизация ресурсов;
- формулирование политики, основанной на фактических данных, и получение данных для практических действий;
- профилактика передачи инфекции; и
- расширение охвата услугами по скринингу, оказанию помощи и лечению.
Начиная с 2011 г. ВОЗ совместно с национальными правительствами, гражданским обществом и партнерами проводит ежегодные мероприятия, приуроченные к Всемирному дню борьбы с гепатитом (в рамках одной из девяти основных ежегодных кампаний в области здравоохранения) в целях повышения осведомленности и лучшего понимания проблемы вирусного гепатита. Дата 28 июля была выбрана в честь дня рождения ученого, лауреата Нобелевской премии, доктора Баруха Бламберга, который открыл вирус гепатита В и разработал диагностический тест и вакцину против этого вируса.
Читайте также:


