Туберкулезная аллергия у детей
У детей туберкулез обычно начинается с появления слабости, они перестают прибавлять в весе, становятся раздражительными. Если ребенок учится в школе, то он устает от занятий больше, чем здоровые дети, делается рассеянным и нередко начинает отставать в учебе. Если ему измерять температуру, то можно отметить небольшое ее повышение (до 37,5 °С, а иногда и выше). У таких детей наблюдается также увеличение лимфатических узлов. Туберкулиновые пробы у них положительные. Все эти признаки начавшегося заболевания туберкулезом обусловливаются тем, что туберкулезные палочки, попадая в организм и оседая в лимфатических узлах, выделяют яды (токсины), которые и оказывают вредное действие на организм.
Основной формой туберкулеза у детей - является хроническая туберкулезная интоксикация. Дети часто болеют именно этой формой туберкулеза. Если внимательно следить за ребенком, вовремя уловить малозаметные вначале признаки болезни и своевременно обеспечить соответствующее лечение, организм ребенка обычно хорошо справляется с этим заболеванием.
Туберкулез бронхиальных желез у детей
У детей часто обнаруживается туберкулез бронхиальных желез. Бронхиальные железы расположены в грудной клетке в том месте, где проходят бронхи и крупные кровеносные сосуды; особенно много их у самого корня легких. Очень часто туберкулезные палочки заносятся туда током крови, в результате чего в бронхиальных железах образуются воспалительные туберкулезные очаги. При поражении бронхиальных желез заболевание проявляется в различных формах. Иногда болезнь начинается как грипп - у ребенка повышается температура, появляется кашель, причем такое состояние обычно затягивается на более продолжительный срок, чем это наблюдается при гриппе. Поэтому, если кашель не проходит и температура остается высокой, очень важно немедленно показать ребенка врачу и обследовать его на туберкулез.
Но не всегда туберкулез бронхиальных желез начинается остро. У многих детей, особенно у школьников болезнь развивается постепенно. Прежде всего, как и при хронической туберкулезной интоксикации, меняется поведение ребенка: он становится вялым, капризным устает от занятий в школе. По мере развития болезни у ребенка появляется кашель, он бледнеет, начинает худеть. Туберкулезом легких дети болеют реже, чем туберкулезом бронхиальных желез. В том месте легких, куда попадают туберкулезные палочки, развивается воспалительный процесс (туберкулезные очаги). Такое поражение легких у детей чаще всего сопровождается длительным повышением температуры.
Легочная форма туберкулеза
Легочный туберкулез у детей труднее поддается лечению, чем туберкулез бронхиальных желез. Но все же он вполне излечим. Надо только вовремя начать лечение и долго и упорно продолжать его. Только в редких случаях легочный туберкулез у детей протекает неблагоприятно и может привести к распаду тканей легкого и развитию очагов в других органах. Такое неблагоприятное течение наблюдается главным образом у маленьких детей. Вот почему детей раннего возраста надо очень тщательно оберегать от заболевания туберкулезом и укреплять их организм в случае заражения.
Проявления туберкулеза лимфатических узлов
У детей, особенно младшего возраста, туберкулез может поражать периферические лимфатические узлы, которые вследствие образовавшихся в них воспалительных очагов значительно увеличиваются в размере. Нередко эти узлы размягчаются, нагнаиваются, гной вытекает наружу, и образуются долго не заживающие свищи. При таких формах туберкулеза у детей иногда бывают и кожные поражения (скрофулодермы). Они имеют сначала вид маленькой опухоли, которая прощупывается в толще кожи; затем опухоль увеличивается, размягчается и так же, как при поражении узлов, содержимое прорывается наружу, после чего образуется свищ.
Для того чтобы не допустить развития у ребенка этой формы туберкулеза, необходимо при малейшем опухании лимфатических узлов или появлении опухоли на коже немедленно обращаться к врачу, чтобы своевременно установить причину заболевания и начать лечение.
Поражение костей и суставов при туберкулезе
Нередко туберкулез поражает кости и суставы. Болезнь костей и суставов может развиваться очень медленно, иногда годами. Дети, заболевшие туберкулезом позвоночника или туберкулезом суставов (чаще тазобедренного или коленного), еще в самом начале болезни жалуются на боли при движении. Затем у них изменяется походка или они начинают хромать. Если у детей отмечаются описанные явления или жалобы, следует немедленно обратиться к врачу. При рано начатом лечении можно избежать многих тяжелых последствий этого заболевания (например, хромоты или появления горба).
Симптомы туберкулеза мозговых оболочек
Дети чаще, чем взрослые, заболевают туберкулезом мозговых оболочек (туберкулезным менингитом). Это очень тяжелое заболевание. Признаки туберкулезного менингита появляются не сразу, болезнь развивается в течение двух-трех недель. Ребенок становится вялым, беспокойным, теряет аппетит, жалуется на головные боли, у него повышается температура, затем появляются рвота и судороги.
Туберкулез мозговых оболочек чаще всего возникает у детей в тех семьях, где имеется больной открытой формой туберкулеза. Поэтому в таких семьях надо особенно тщательно следить за состоянием здоровья ребенка и при малейших признаках заболевания немедленно обращаться к врачу. Своевременное лечение может спасти жизнь ребенку.
Долгое время наука была бессильна вылечить ребенка, заболевшего туберкулезом мозговых оболочек. Раньше дети, как правило, погибали от этой болезни. В последние годы ученые нашли средства против этого заболевания. В результате применения антибактериальных препаратов нового поколения, развившиеся в мозговых оболочках, туберкулезные очаги рассасываются, и больной выздоравливает.
Излечение туберкулезного менингита возможно только при своевременно начатом лечении. Поэтому очень важно вовремя распознать болезнь.
Санкт-Петербургский государственный педиатрический медицинский университет
Диагностика туберкулеза у аллергически настроенных детей – одна из наиболее сложных проблем детской фтизиатрии, поскольку влияние многочисленных экзо- и эндоаллергенов затрудняет интерпретацию туберкулиновых проб [1, 7, 8]. Так, установлено, что проба Манту с 2 ТЕ (RM 2 ТЕ) может носить завышенный характер за счет парааллергии при аллергическом рините, атопическом дерматите, бронхиальной астме и других аллергических заболеваниях [2, 4-7]. В настоящее время в диагностику туберкулеза у детей широко внедряется новый антиген для кожной пробы – диаскинтест (ДCТ), на основе белков ESAT-6 и CFP-10, специфичных для фазы размножения МБТ и отсутствующих у микобактерий вакцинного штамма БЦЖ [3]. Результаты применения этого теста у детей с высокой неспецифической сенсибилизацией организма в современной научной литературе не отражены.
Цель исследования. Определить особенности реагирования детей на кожные пробы с туберкулином и с диаскинтестом в зависимости от клинических проявлений неспецифической сенсибилизации. Выяснить целесообразность направления по результатам туберкулинодиагностики детей с аллергическими заболеваниями в специализированное диагностическое отделение.
Материалы и методы. Обследовано 170 детей (54,7% мальчиков и 45,3% девочек) в возрасте от 4 мес. до 15 лет, пациентов туберкулезного диагностического отделения ДИБ №3 (Санкт-Петербург). Помимо общепринятых методов, обследование детей включало: компьютерную томографию органов грудной полости, индивидуальную туберкулинодиагностику, диаскинтест, фибробронхоскопию (по показаниям), ультразвуковое исследование органов брюшной полости, консультации специалистов. По результатам обследования дети разделены на 4 группы: 1-я группа – активный туберкулез органов дыхания – 54 чел., 2-я группа – впервые выявленные остаточные изменения (кальцинаты) – 27 чел., инфицированные дети из групп риска по туберкулезу – 62 чел., не инфицированные МБТ дети с неспецифическими заболеваниями – 27 чел.
В зависимости от проявлений аллергии, которая определялась на основании анамнеза и медицинской документации, каждая группа разделилась на 3 подгруппы: подгруппа А – дети с не отягощенным аллергологическим анамнезом, подгруппа Б – дети с эпизодами аллергических реакций в виде непереносимости отдельных пищевых продуктов и лекарств, подгруппа В – дети с аллергическими заболеваниями: бронхиальной астмой (БА) и атопическим дерматитом (АД).
Результаты и обсуждение. Повышенная аллергическая настроенность организма (табл. 1) присутствовала у 40% пациентов диагностического отделения, в том числе у 15,9% (27 чел.) детей она проявлялась аллергическими заболеваниями и 24,1% пациентов (41 чел.) – аллергическими реакциями в анамнезе. Только у 60% пациентов (102 ребенка) аллергологический анамнез не был отягощен. Причем среди детей, у которых выявили активный туберкулез, доля лиц с не отягощенным аллергологическим анамнезом была максимальной –74,1%, а среди детей, оказавшихся не инфицированными микобактериями туберкулеза (МБТ) – минимальной – 33,3% (р 0,05), и при сопутствующих аллергических заболеваниях – у 2 из 27 (7,4%, р 0,05). Из 2-х больных с аллергическими заболеваниями в сочетании с активным туберкулезом, (1 атопический дерматит и 1 бронхиальная астма) как RM 2ТЕ, так и ДСТ имели высокий и гиперергический характер. Среди всех больных с посттуберкулезными изменениями RM 2ТЕ была положительной в 96,2%, а проба с ДСТ – в 48,1% (в 2 раза реже). Величина папулы пробы Манту с 2 ТЕ была наибольшей у детей с аллергическими реакциями в анамнезе (13,2±1,03 мм), тогда как проба с ДСТ была максимально выражена (средний размер папулы 15,4±1,9 мм) у детей при не отягощенном аллергологическом анамнезе. Оценка двух кожных тестов у детей без заболевания, в группах инфицированных и не инфицированных МБТ пациентов, показала следующее (табл. 3).
Таблица 2. Результаты пробы Манту с 2ТЕ и диаскинтета у больных туберкулезом детей в зависимости от аллергологического анамнеза
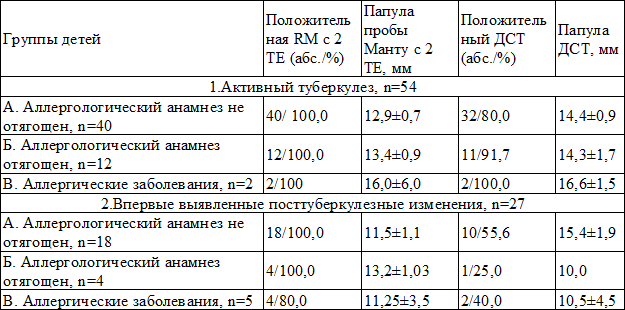
Таблица 3. Результаты пробы Манту с 2ТЕ и диаскинтета у детей без заболевания туберкулезом в зависимости от аллергологического анамнеза
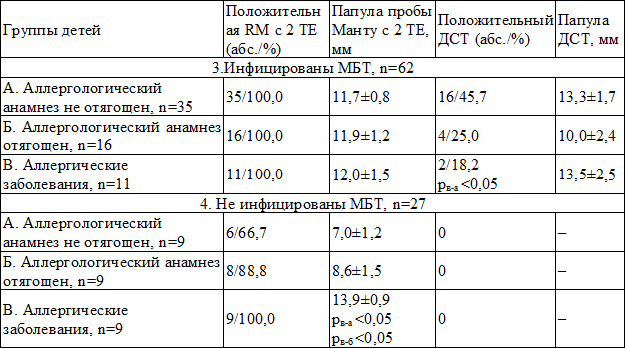
Среди 62 инфицированных детей проба Манту с 2ТЕ была положительна в 100% случаев, ДСТ дал положительный результат у 35,5% инфицированных. Реже всего положительный ДСТ выпадал у инфицированных детей с аллергическими заболеваниями (18,2%), что достоверно отличалось от группы детей с не отягощенным аллергическим анамнезом (45,7% положительных результатов ДСТ, р
Список использованных источников:
1. Бородулина Е.А., Бородулин Б.Е. Проблемы выявления инфицирования МБТ у детей с атопическими заболеваниями в практике врача-педиатра// Педиатрия. – 2006. – №2. – С.13-18.
2. Зонтова Е.А., Бородулин Б.Е. Течение аллергического ринита у детей с поствакцинальной аллергией и период виража туберкулиновой пробы на фоне применения цетиризина (Зиртека)// Аллергол. и иммунол. в педиатрии – 2004. – №2-3. – С.172-174.
4. Король О.И., Клочкова Л.В. Диагностика инфицирования микобактериями туберкулеза и оценка активности туберкулезной инфекции у детей, больных неспецифическими заболеваниями легких. Методическое пособие. – СПб.: Издание ГПМА, 2000 -16 с.
5. Овсянкина Е.С., Губкина М.Ф., Авербах М.М., Серебрякова Т.В. Результаты туберкулинодиагностики у детей с аллергической патологией// XVII национальный конгресс по болезням органов дыхания: Тез. докл. – СПб., 2006. – С. 695.
6. Серебрякова Т.В. Значение туберкулинодиагностики в выявлении туберкулезной инфекции у детей с аллергической патологией: Автореф. дис. … канд. мед. наук. – М., 2009. – 28 с.
7. Тюлькова Т.Е., Чугаев Ю.П., Кашуба Э.А. и др. Клинико-иммунологические аспекты при гиперергической реакции на туберкулин у детей старшего возраста и подростков// Туберкулез в России. Год 2007: матер. VIII Российского съезда фтизиатров. – М., 2007. – с. 241-242.
8. Флетчер И.Н., Жебуртович Н.В. Новые подходы к диагностике и профилактике детского туберкулеза// Проблемы туберкулеза. – 2002. – №4. – С. 3-5.
– Елена Сергеевна, многие родители считают: угроза детского туберкулеза явно преувеличена, мол, в нормальной семье с ребенком такого случиться не может.
– Туберкулез, в том числе и детский, в какой-то мере опаснее ВИЧ-инфекции, потому что заразиться ВИЧ можно при определенных обстоятельствах, а туберкулезом – где угодно: в метро, в поезде, лифте, магазине. Бактерии в буквальном смысле висят в воздухе и находятся под ногами. Они очень живучи – даже в высохшей мокроте надолго сохраняют свои свойства. Конечно, если человек инфицирован микобактериями туберкулеза – это не значит, что он болен: многое зависит от силы иммунитета, образа жизни, питания и так далее. Но риск заболеть у инфицированных детей в 5–7 раз выше.
– Как могут проявляться первые симптомы заболевания?
– Есть ли какие-то возрастные особенности заболевания?
– У нас для этого используют туберкулиновую пробу Манту. И если ее результат положительный – ребенка направят на консультацию к фтизиатру в тубдиспансер. А потом оказывается: тревога ложная. Какие еще существуют методы?
– Методы контроля над туберкулезной инфекцией разные. Но нужно знать: у каждого – свое назначение. Кожная проба с препаратом Диаскинтест, о котором сейчас так много говорят, не альтернатива туберкулиновой пробе Манту. Такая проба отражает активность микобактерий туберкулеза и поэтому может быть отрицательной как при первичном инфицировании, так и у инфицированных микобактериями туберкулеза лиц при их минимальной активности. Эти тесты очень хорошо дополняют друг друга. Дают возможность принять правильное решение при диагностике активного туберкулеза и дифференцированно подходить к проведению предупредительного лечения в группах риска, которые, кстати, формируются только по пробе Манту. Анализ крови методом ПЦР не может использоваться для скрининга, так как и у больных активным туберкулезом он достаточно часто бывает отрицательным. Квантифероновый тест по содержанию практически соответствует кожной пробе, но для диагностики берется венозная кровь. Таким образом, проба Манту, оцениваемая при динамическом наблюдении по годам, дает больше возможностей следить за поведением, и прежде всего за активностью туберкулезной инфекции в организме ребенка, позволяет выявить первичное инфицирование микобактериями туберкулеза (сложный период адаптации организма ребенка и микроорганизма). Да, этот тест может давать усиление положительной реакции, например, из-за аллергии, недавно перенесенного инфекционного заболевания и прочих причин. Но все-таки лучше перестраховаться, чем потом жалеть о не замеченной вовремя болезни.
– В какой ситуации необходима консультация ребенка в противотуберкулезном диспансере и какие обследования нужно будет пройти?
– Есть три основные ситуации, когда по результатам пробы Манту ребенка необходимо проконсультировать у фтизиатра. Первая – положительная реакция, вторая – обнаруженное впервые резкое увеличение папулы (бляшки на месте пробы) в течение года, третья – если папула оказалась в диаметре больше 17 мм или меньшего размера, но в зоне введения туберкулина есть дополнительные изменения (язва, некроз, везикулы и т.д.). Каким будет дальнейшее обследование, решает врач. Например, если он полагает, что на результат теста могло оказать влияние какое-то заболевание, возможно, назначит повторную пробу на другой руке через определенный временной интервал с соответствующей подготовкой ребенка (например, назначит курс приема антигистаминного препарата до проведения новой пробы). Иногда необходимы дополнительные тесты и анализы, рентгенологическое обследование. Последнее время при проведении рентгенологического обследования у детей чаще используется компьютерная томография. Это связано с тем, что туберкулезные изменения у детей чаще всего локализуются во внутригрудных лимфатических узлах, которые при обычных рентгенологических методах обследования закрыты тенью сердца. Если после обследования у ребенка будет установлено, что он входит в группу повышенного риска, врач предложит родителям провести курс предупредительного лечения и диспансерное наблюдение у фтизиатра, как правило, в течение года.
– Однако нередко родители отказываются от такого лечения – препараты серьезные и имеют много побочных действий. Так ли уж это необходимо, если ребенок хорошо себя чувствует?
– Поверьте, ни один врач не будет рекомендовать предупредительное лечение ради перестраховки. Если обследование показало, что у ребенка пограничное состояние, то есть бактерии активно размножаются, это может в течение полугода-года привести к развитию туберкулеза, тут риск высок. У вас серьезные сомнения? Проконсультируйте ребенка у другого фтизиатра. Это можно сделать в городском, областном противотуберкулезных диспансерах, в консультативно-поликлинических отделениях институтов фтизиопульмонологии и т.д. Профилактический курс лечения недолог: три месяца, в отличие от самого минимального курса лечения активного туберкулеза (6–9 месяцев). Все препараты назначаются с учетом возрастных показаний, условий назначения препарата и доз из расчета на массу тела ребенка, а также с учетом его соматической патологии. Лечение проходит под контролем врача: раз в месяц делают общий и биохимический анализ крови, анализ мочи. Если у ребенка есть какие-то хронические заболевания, используют прерывистую схему лечения – когда препарат дается чуть больше по сроку, но через день. При этом ребенок должен находиться на учете в противотуберкулезном диспансере не менее года.

У детей младше 14 лет для диагностики туберкулеза большую ценность представляют внутрикожные туберкулиновые пробы (реакция Манту, Диаскинтест), которые являются основным методом выявления туберкулеза у детей младше 14 лет. Данный метод считается наиболее безопасным.

Проба Манту заключается во введении внутрикожно туберкулина – туберкулезного аллергена.
Пробу Манту производит по назначению врача специально обученная медицинская сестра.
Результаты туберкулиновой пробы оценивает врач или специально обученная медсестра, проводившая эту пробу спустя 72 часа после проведения пробы путем измерения размера инфильтрата (папулы) в миллиметрах.
Положительная реакция Манту возможна у тех людей, в чьем организме присутствуют микробактерии туберкулеза.

Кому необходимо проводить реакцию Манту:
- всем здоровым детям, привитым БЦЖ, реакцию Манту проводят 1 раз в год.
- детям из групп риска (не привитые БЦЖ, страдающие сахарным диабетом, язвенной болезнью, заболеваниями крови, системными заболеваниями, получающие гормональную терапию больше 1 месяца, ВИЧ-инфицированные, часто болеющие, страдающие хроническими заболеваниями почек и органов дыхания).
- при необходимости (обследование ребенка на туберкулез, подготовка к прививке БЦЖ).
- кожные заболевания
- аллергические заболевания
- карантин в детском саду
- противопоказанием к проведению реакции Манту является эпилепсия.
Перед проведением пробы ребенку необходимо исключить из рациона высокоаллергенные продукты (шоколад, какао, сладости, цитрусовые, клубнику, персики, яйца, блюда из курицы), а также другие продукты, которые вызывали у ребенка аллергическую реакцию.
Оценку результатов проводит врач через 72 часа.
Почему пробу Манту необходимо проводить ежегодно?
Ответ прост: если проба Манту проводится ежегодно, врач, имея данные прошлогодней пробы, увидит разницу и своевременно заподозрит инфицирование, благодаря чему заболевание можно будет победить в кратчайшие сроки.
Проба Манту безвредна как для здоровых детей и подростков, так и для лиц с соматическими заболеваниями.
Помимо реакции Манту в диагностике туберкулеза используют диаскинтест – инновационный

препарат, используемый для диагностики туберкулезной инфекции.
Диаскинтест рекомендован для использования в качестве скрининга с 8-летнего возраста, а также по показаниям у детей до 7 лет.
Диаскинтест предназначен для постановки внутрикожной пробы, которая проводится по тем же правилам что и проба Манту с туберкулином. Оценка результатов проводится также через 72 часа.
В состав препарата входит аллерген – белок, состоящий из двух антигенов, являющихся специфическими для микобактерии туберкулеза.
Т-спот и квантифероновый тест – два теста, в основе которых лежит иммунологический способ диагностики туберкулеза по крови. Этот способ определения носительства туберкулеза очень информативен. Он позволяет исключить ложноположительные реакции. Для проведения исследований осуществляется забор крови из вены.
Существует ряд показаний к проведению данных исследований, среди которых ложноположительные или положительные результаты пробы Манту, контакты с людьми, болеющими активной формой туберкулеза, наличие ВИЧ-инфекции и другие.
Противопоказаний к применению не имеет, так как является абсолютно безопасным и не имеет побочных реакций. Ограничений по возрасту также не имеет.

У подростков старше 14 лет и взрослых основным методом определения ранних форм туберкулеза является флюорография. Массовая флюорография является традиционным методом выявления туберкулеза. Ее проводят гражданам 1 раз в 2 года.

Если после флюорографии или других методов исследования возникло подозрение на туберкулез, – проводят рентгенографию органов грудной клетки.
Для диагностики туберкулеза проводят бактериологическое исследование (микроскопия мазков мокроты от кашляющих больных).
Диагноз туберкулезной интоксикации устанавливается только после обследования в условиях специального противотуберкулезного учреждения.
Основными компонентами стратегии являются комплексное лечение и профилактика ориентированные на пациента (ранняя диагностика, скрининг контактных лиц, лечение всех больных туберкулезом, включая больных туберкулезом с лекарственной устойчивостью).
В рамках этой стратегии планируется к 2035 году снизить вероятность летального исхода от туберкулеза на 95%.
Профилактика туберкулеза у детей

Профилактика туберкулеза – это комплекс мероприятий, направленных на предупреждение возникновения, распространения туберкулеза, а также его выявление.
Наиболее эффективным мероприятием является предупреждение контакта с больным активной формой туберкулеза.
Во многих странах туберкулез встречается чаще, чем в нашей стране. Это говорит о том, что во время поездок за границу необходимо избегать опасных и продолжительных контактов с вероятно инфицированными людьми.
Основным способом профилактики туберкулеза у детей является прививка БЦЖ (бацилла Кальметта-Герена) и БЦЖ-м (для щадящей первичной иммунизации).
Вакцина БЦЖ была создана в 1919 году на основе ослабленного штамма микобактерии.
Вакцинация БЦЖ высокоэффективна для профилактики тяжелых форм туберкулеза у детей.
В соответствии с Национальным календарем профилактических прививок вакцинацию проводят в роддоме при отсутствии противопоказаний в первые 3-7 дней жизни ребенка.
Если ребенок не был привит в роддоме при отсутствии противопоказаний, прививка проводится в поликлинике после снятия противопоказаний. После прививки иммунитет вырабатывается через 2 месяца. Если ребенок не привит до 6-месячного возраста, то в 6 месяцев необходимо ему провести туберкулиновую пробу Манту. Если она положительная – ребенка направляют к фтизиатру.
Вакцину БЦЖ вводят внутрикожно на границе средней и верхней трети наружной поверхности левого плеча.
На месте внутрикожного введения вакцины БЦЖ развивается специфическая реакция в виде папулы размером 5-10 мм в диаметре. У новорожденных нормальная прививочная реакция развивается спустя 4-6 недель. Обратному развитию реакция подвергается в течение 2-3 месяцев.

У 90-95% вакцинированных на месте образуется поверхностный рубчик.
Иммунитет, приобретенный после прививки БЦЖ, сохраняется в среднем 5 лет. Для поддержания приобретенного иммунитета повторные прививки проводятся в 7 и 14 лет при отрицательной пробе Манту.
Дети, привитые от туберкулеза, болеют в 15 раз реже и значительно легче, чем непривитые.
В случае, если ребенок имеет медицинский отвод, и в роддоме ему не провели вакцинацию БЦЖ, перед тем, как он будет выписан, – вся семья должна быть обследована флюорографически.
Существуют противопоказания к вакцинации БЦЖ, среди которых недоношенность (масса тела при рождении менее 2500 г.), первичное иммунодефицитное состояние, туберкулез в семье и др.).
Дети, не вакцинированные в период новорожденности, получают вакцину БЦЖ-м. Детям в возрасте 2 месяцев и старше предварительно проводят пробу Манту.
Профилактика туберкулеза у взрослых

Профилактикой туберкулеза у взрослых является ежегодное диспансерное наблюдение и выявление заболеваний на ранних стадиях (флюорография).
В целях выявления туберкулеза периодически проводятся медицинские осмотры.
Порядок и сроки проведения профилактических медицинских осмотров граждан установлены законодательно.
В семье, где проживает беременная женщина , все лица должны быть обследованы флюорографически на туберкулез.
Очень важно в профилактике туберкулеза соблюдать правила ведения здорового образа жизни,
- отказ от вредных привычек,
- полноценное питание,
- физическая активность,
- пребывание на свежем воздухе
- своевременное лечение любых заболеваний
- борьба со стрессами
- соблюдение правил личной гигиены.
Мероприятия в очаге
Больной туберкулезом (бактериовыделитель) должен быть госпитализирован для проведения курса противотуберкулезной терапии до прекращения выделения им бактерий. После изоляции больного проводят заключительную дезинфекцию.
Лица, находящиеся или находившиеся в контакте с больным туберкулезом, в соответствии с законодательством Российской Федерации проходят обследование в целях выявления туберкулеза.
При кашле больной должен отворачиваться и соблюдать правила личной гигиены. Мокроту сплевывать в отдельную плевательницу.
Помещение, где находится больной, должно подвергаться ежедневной влажной уборке с дезинфицирующими средствами.
Благодаря вакцинопрофилактике и наличию эффективных противотуберкулезных препаратов, можно контролировать данное заболевание.

От туберкулеза не застрахован никто, особенно ребенок.
Берегите себя, своих детей и близких от туберкулеза!
Письмо Минздрава России от 07.04.2017 n 15-2/10/2-2343 "о направлении клинических рекомендаций "выявление и диагностика туберкулеза у детей, поступающих и обучающихся в образовательных организациях"" (вместе с "клиническими рекомендациями "выявление и диагностика туберкулеза у детей, поступающих и обучающихся в образовательных организациях", утв. Российским обществом фтизиатров 07.03.2017.
Туберкулезная интоксикация - клиническая форма первичного туберкулеза, харктеризуеться симптомокомплексом функциональных расстройств, но без установленных локальных проявлений заболевания.
Патоморфология. При туберкулезной интоксикации наблюдают минимальные специфические и параспецифических изменения, прежде всего в увеличенных лимфатических узлах, а также селезенке, интерстициальной ткани легких, печени и других органах.
Ранняя туберкулезная интоксикация. Под этим понятием понимают одно из проявлений периода первичной туберкулезной инфекции, характеризующееся симптомокомплексом функциональных нарушений и объективными признаками интоксикации, выявляющихся в периоде виража туберкулезных реакций. Клиника: повышение (постоянный субфебрилитет), ухудшение аппетита, изменение поведения ребенка, школьники снижение успеваемости. Параспецифические изменения: кератоконьюктивит, блефарит, узловая эритема и т.д. увеличение более 5-6 групп периферических лимфоузлов.
Увеличение ЧСС, приглушенности тонов. В легких - непостоянного характера сухие хрипы. В моче - умеренная нестойкая протеинурия. В гемограмму лейкоцитоз, гипохромная анемия, эозинофилия, повышение СОЭ (15-25 мм / ч). Однако локальных форм туберкулеза не выявляется ни какими из современных методов диагностики. Если вышеперечисленные симптомы наблюдаются у ребенка более 1 года, говорят о хронической туберкулезной интоксикации. Морфологической основой туберкулезной интоксикации является микроспецифичний процесс в лимфоструктурах организма.
Клиника. Часто меняется поведение ребенка, он становится раздражительным, лабильной, теряет жизнерадостность, быстро устает, снижается способность концентрировать внимание, ухудшается аппетит, ослабляется память, появляется потливость, иногда субфебрильная температура тела, диспепсические расстройства.
У части детей первичная туберкулезная инфекция может протекать с более или менее выраженными функциональными нарушениями. Под ранней туберкулезной интоксикацией принято понимать одно из проявлений периода первичной туберкулезной инфекции, характеризующееся симптомокомплексом функциональных нарушений и объективными признаками интоксикации, проявляющиеся в периоде виража туберкулиновых реакций или в течение первого года после виража. При этом даже тщательное клинико-рентгенологическое обследование не позволяет выявить локальных проявлений туберкулеза. У детей преимущественно из ячеек туберкулезной инфекции или непривитых вакциной БЦЖ функциональные нарушения могут быть обнаружены еще в предаллергическом периоде. В этих случаях ранняя интоксикация нередко протекает по типу так называемой инициальной или инвазивной лихорадки.
Ранние клинические проявления функциональных нарушений - повышение температуры тела, ухудшение аппетита, изменение поведения ребенка, у школьников - снижение успеваемости и т.д.
Температура тела чаще субфебрильная, не превышающей 37,3 . 37,5 ° С, наблюдается от нескольких дней и недель до 3-4 мес и более. Иногда на фоне незначительного субфебрилитета, периодически чередуется с нормальной температурой, отмечаются подъемы до фебрильных показателей. У некоторых детей своеобразное нарушение терморегуляции проявляется в немонотермичному характере температурной кривой: отмечается значительная разница достигает иногда 1 ° С и более, между утренней и вечерней температурой, причем верхний предел температуры может не превышать 37 ° С. Часто отмечаются жалобы на ухудшение аппетита, у детей раннего возраста - на диспепсические расстройства (срыгивания, рвота, кишечные дисфункции), уменьшение прибавки массы тела. Физическое развитие, как правило, не страдает, заметного отставания в росте и массе тела, в отличие от хронической туберкулезной интоксикации, обычно не бывает.
Меняется поведение детей: появляются раздражительность, обидчивость, плаксивость, вялость, утомляемость, снижается способность концентрировать внимание, вследствие чего может отмечаться снижение успеваемости в школе. При осмотре иногда можно обнаружить различные параспецифические изменения в виде кератоконъюнктивитов, блефарита, фликтен, узловой эритемы, умеренной гиперемии слизистых оболочек зева и носа, насморка. У части детей с этими проявлениями могут быть связаны жалобы на покашливание, реже - артралгии. У части детей в этом периоде встречаются очаговые и дистрофические изменения костной ткани.
В первые месяцы после виража туберкулиновои чувствительности у некоторых детей проявляются неустойчивое увеличение печени, реже - селезенки. В моче могут появляться умеренная нестойкая протеинурия, увеличение количества форменных элементов. Все эти швикоминучи изменения внутренних органов имеют токсико-аллергическое происхождение, этиологически связанные с воздействием на организм МВТ. В гемограмме обнаруживают небольшой лейкоцитоз, нейтрофилез с умеренным палочкоядерным смещением, лимфопению, моноцитоз, эозинофилия, умеренное увеличение СОЭ. Нередко более выраженным изменениям в крови сопутствуют значительные функциональные нарушения.
Результат ранней интоксикации при своевременно начатом лечении обычно благоприятный: функциональные нарушения и симптомы интоксикации полностью исчезают, и наступает выздоровление. При неблагоприятных условиях (у детей, ослабленных интеркуррентными заболеваниями, при массивном инфицировании или частых экзогенных суперинфекции и т. Д.) Отмечается тенденция к длительной затяжному течению, и ранняя интоксикация переходит в хроническую или развиваются локальные формы первичного туберкулеза.
Хроническая туберкулезная интоксикация может быть результатом несвоевременно выявленного или недостаточно эффективно леченого раннего периода первичной туберкулезной инфекции. Подобного рода генез чаще в старшем дошкольном и младшем школьном возрасте. У детей старшего возраста и подростков она нередко является поздним проявлением длительно существующей инфекции в организме, являясь одним из вариантов хронического течения первичной туберкулезной инфекции, или следствием позднего обострения нодулярного компонента первичного туберкулеза. Установлено, что в подростково-юношеском возрасте хроническая туберкулезная интоксикация имела непосредственную связь с первичным периодом туберкулезной инфекции всего лишь у 1/4 больных, у других от момента инфицирования до первых проявлений болезни отмечался период клинического благополучия длительностью от 2 до 10 лет и более .
В современных условиях, благодаря своевременному выявлению раннего периода первичной туберкулезной инфекции и широкого применения химиопрофилактики, в структуре впервые выявленных туберкулезом детей и подростков удельный вес больных с хронической туберкулезной интоксикацией относительно невелика. Использование при обследовании больных рентгенотомографических и бронхоскопических методов исследования позволяет своевременно выявить локальные формы туберкулеза. Поэтому можно считать, что в будущем удельный вес хронической туберкулезной интоксикации становиться еще меньше.
Характерными симптомами хронической туберкулезной интоксикации являются те же функциональные нарушения, и при ранней, но чаще более выражены, устойчивые, длительно хранящихся, иногда в течение ряда лет. На первый план выступают симптомы нейровегетативной дистонии и нейроэндокринных дисфункций: головные боли, повышенная утомляемость, нарушение сна, потливость, нарушение терморегуляции. Реже встречаются жалобы на боли в сердце, в животе, запоры, тошноту. Характерные эмоциональная лабильность, быстрая смена настроения; в одних могут преобладать явления возбуждения, эйфории, у других - вялость, апатия, подавленность. У подростков в ряде случаев перечисленные неврастенические симптомы бывают более выраженными, чем у детей, что, видимо, связано еще с что происходит в подростковом возрасте нейроэндокринной перестройкой организма. При объективном обследовании наблюдают бледность, снижение тургора кожи, иногда параспецифических реакции (узловатая эритема, кератоконъюнктивитом, блефарита, фликтены), увеличение периферических лимфатических узлов.
Диагностика. Диагноз туберкулезной интоксикации основывается на основании наличия виража туберкулиновых реакций, симптомов интоксикации, отсутствии изменений на рентгенограмме и томограмме, при условии исключения интоксикации другой этиологии. В сомнительных случаях рекомендуется применять пробное лечение противотуберкулезными препаратами длительностью до 3-х месяцев. Дифференциальная диагностика проводится со следующими заболеваниями: хроническим тонзиллитом, глистной инвазией, гепатохолецистит, пиелонефритом.
Ранняя туберкулезная интоксикация - это первая клиническая форма, возникающая после заражения в ранее неинфицированных организме. Туберкулезная интоксикация характеризуется функциональными расстройствами - вялость, сонливость, раздражительность, потеря аппетита, субфебрильная температура, бледность, повышенное потоотделение. При объективном обследовании можно обнаружить параспецифических реакции в виде токсико-аллергического кератоконъюнктивит, узловатой эритемы, микрополиадения, увеличение печени и селезенки. Локальных изменений в легких нет. В крови могут быть незначительные проявления анемии, умеренный лейкоцитоз (до 8-10 х 109 / л), сдвиг нейтрофилов влево, лимфопения, лейкоцитоз и умеренно увеличенная СОЭ до 20-25 мм / ч. На рентгенограмме органов грудной клетки и томограмме на бифуркации трахеи структурных патологических изменений не выявляется.
Хронический тонзиллит занимает одно из ведущих мест в патологии детского возраста, в ряде случаев он сопутствует туберкулезную интоксикацию, и вполне логично предположить, что оба процесса, взаимодействуя, усиливают друг друга. Но, однако, на определенном отрезке времени интоксикация обусловлена одним из этих факторов, другой же процесс существует в скрытом состоянии. Подобные задачи (вопросы) повсеместно встают перед врачом.
Следует учесть данные анамнеза: обострение тонзиллогенной интоксикации были связаны обычно с перенесенными повторными ангинами, хроническом тонзиллита сопутствуют более или менее длительные периоды ремиссии. Симптомы же хронической туберкулезной интоксикации сохраняются почти непрерывно. Ребенок, страдающий хронической туберкулезную интоксикацию, отличается от больного с тонзиллогенной интоксикацией. Обычно они не жалуются ни на одышку, ни на физическую слабость, нередко приходиться слышать от детей, страдающих хронической тонзиллогенной интоксикацией и ревматизмом. Больные ревматизмом и дети с хронической тонзиллогенной интоксикацией менее жизнерадостные, больше жалуются на общую слабость.
Состояние их на фоне повышения температуры тела до 38 ° С ухудшается больше, тогда как дети с хронической туберкулезной интоксикацией хорошо переносят повышение температуры тела даже выше 38 ° С. При осмотре больных с хроническим тонзиллитом могут быть обнаружены пробки в лакунах, гноевидная жидкость, неприятный запах изо рта, сращение миндалин с дужками. При туберкулезе отмечается обычно равномерное, безболезненное увеличение всех групп периферических лимфоузлов. При хроническом тонзиллите были увеличены прежде всего регионарные по отношению к зева лимфоузлы.
Ревматизм. При наличии узловатой эритемы, жалоб на боли в сердце, артралгии, объективных данных, определяемых со стороны сердечно-сосудистой системы в виде приглушение тонов сердца, систолического шума и т.д. возникают подозрения на ревматической инфекции. О ревматизме могут свидетельствовать прогрессирующая поражение сердечно-сосудистой системы, выраженные изменения в гемограмме в виде лейкоцитоза, моноцитоза, повышенной СОЭ, положительных тестов на активность ревматизма.
Гепатохолецистопатии. Клиническая картина при этих заболеваниях у детей может быть частый смутной и замаскированной. Имеет значение появление болей натощак или в связи с употреблением пищи, погрешностей в питании, диспепсических явлений. Во время приступов болей в животе отмечаются напряжение мышц в подреберье, рвота, увеличение печени, болезненность при пальпации в области печени, диагностика дополняется дуоденальным зондированием, холецистографии, соответствующими лабораторными исследованиями.
Пиелонефрит. Диагноз обосновывается столько клиническими явлениями, сколько лабораторными и инструментальными исследованиями. Изменения в моче у больных с хронической туберкулезной интоксикацией отсутствуют, а у детей с ранней туберкулезной интоксикацией- преходящи и умеренные, функция почек не страдает. Имеют значение посевы мочи на банальную флору.
Гипертиреоз. Его необходимо исключить у детей старшего возраста, особенно в препубертатном периоде. При гипертиреозе температура тела чаще субфебрильная, но монотонная. Похудение не обязательно сопровождается угнетением аппетита, имеют значение увеличения щитовидной железы, глазные симптомы, наличие признаков адинамии и астенизации. Основной обмен при гипертиреозе был повышен.
Гельминтозы у детей сопровождаются тошнотой, рвотой натощак, выраженной слюнотечением, неприятными ощущениями в подложечной области.
Температура тела остается обычно нормальной. Симптомов микрополиаденита нет. В крови часто выраженная эозинофилия, в легких встречаются эозинофильные инфильтраты. Для исключения гельминтозов необходимы повторные соскобы и исследование кала на яйца гельминтов.
Длительный субфебрилитет, сопровождающий не обнаружены очаги инфекции, встречается после перенесенных банальных инфекций, профилактических прививок и т. Д, чаще у детей, склонных к аллергическим реакциям. Следует иметь в виду, что при туберкулезной интоксикации температура тела не носит постоянный характер, отмечаются значительные суточные размахи. Устойчивый монотонный субфебрилитет с малыми колебаниями температуры тела в течение дня, максимальным ее повышением до 18-20 ч не очень типичный для туберкулеза и чаще встречается при хронической инфекции. Для исключе ния термоневрозов как вариантов вегетодистонии и подтверждения инфекционной природы субфебрилитета могут быть использованы амидопириновая проба Галло и рефлекс терморегуляции по Щербаку.
В ряде случаев в туберкулезное отделение поступают на обследование дети, у которых единственным поводом для этого послужили узловатая эритема или другие токсико-аллергические проявления. Для исключения специфической этиологии их имеют значение выявления очагов инфекции, анамнез, исключение локальных проявлений туберкулеза, признаков активности туберкулезной инфекции, возможности инфицирования МВТ. Собственный практический опыт и опубликованные данные свидетельствуют о том, что при первичном туберкулезе эти проявления стали встречаться значительно реже, чем раньше, и специфическая природа их нередко не подтверждается. В заключение следует еще раз подчеркнуть, что в дифференциальной диагностике туберкулезных интоксикаций у детей, вместе с исключением локальных проявлений туберкулеза и неспецифических заболеваний, необходимо использовать весь комплекс исследований для выявления признаков активности туберкулезной инфекции. Это позволит избежать гипердиагностикы туберкулеза.
Лечение. Детям и подросткам с виражом туберкулиновых реакций проводят профилактику изониазидом в течение 3-х месяцев и наблюдают в 5.4 группе диспансерного наблюдения не менее года.
Лечение детей с туберкулезной интоксикацией проводят изониазидом в сочетании с этамбутолом или рифампицином в течение 4-6 месяцев при условии соблюдения санаторно-гигиенического режима; категория 3 (Кат3).
Читайте также:


