Прогноз млу при туберкулезе

Хирург Кайрат Бирбеков* из Астаны, Казахстан, болел туберкулезом семь раз. Когда Кайрату было 24 года, он простудился, но простуда оказалась туберкулезом. Затем, в течение двадцати лет, болезнь то исчезала, то возвращалась. Теперь ему 43 года, и туберкулез полностью разрушил его левое легкое. Кайрат проходит лечение в Национальном туберкулезном центре страны – больнице, рассчитанной на 400 пациентов и расположенной в городе Алматы у подножия гор. Из горла Кайрата торчит вентиляционная трубка – это подготовка к хирургической операции по удалению легкого, которая запланирована на следующую неделю.
В этом же центре лежит 24-летняя Айгерим Екеубаева. Ей часто снятся кошмары, будто друзья заболели туберкулезом и попали в больницу. В 2011 году у Айгерим повторно диагностировали туберкулез, и ей пришлось отложить поступление в университет. Бесконечные, ничем не заполненные часы в санатории заменили ей группы по изучению японского языка, которые она раньше вела.
В мире туберкулеза подобные истории совсем не редкость. У всех троих пациентов – Кайрата, Айгерим и Жанны – многие годы болезнь то исчезала, то возвращалась. Неизвестно, как именно они заразились туберкулезом, однако в странах Центральной Азии это распространенное заболевание, потому что государственные программы здравоохранения после распада Советского Союза резко пришли в упадок. Таким пациентам, как они, лечение не помогает: у них развилась устойчивость практически ко всем противотуберкулезным препаратам, и шансы на излечение крайне малы.

Координатор проекта Наталья Морозова (слева) и Айгерим Екеунбаева обсуждают многолетний туберкулез Айгерим и динамику при новом режиме лечения деламанидом, Алматы, Казахстан. Фото Askar Yedilbayev / Partners In Health.
Совсем как Кайрат, Айгерим и Жанна, другие люди тоже зачастую заражаются обычным туберкулезом, а затем их болезнь прогрессирует, преодолевает лекарственные препараты один за другим и приобретает к ним устойчивость. Лечение туберкулеза с множественной лекарственной устойчивостью длится не менее двух лет, в течение которых пациент до трех раз в сутки принимает целую горсть токсичных препаратов. Эти препараты часто ухудшают самочувствие пациентов, а гарантии их эффективности нет. Нередко к началу лечения пациенты уже несколько лет больны туберкулезом. Они сильно худеют, а их легкие инфицированы бактериями.
Придерживаться лечения сложно. Очень сложно. Побочные эффекты могут быть ужаснее, чем симптомы болезни. Лекарства могут вызывать тошноту, диарею и потерю слуха. Зачастую, когда улучшения нет или оно почти не заметно, пациенты перестают принимать препараты, предпочитая вместо лечения лихорадку и усталость, хотя почти наверняка им станет хуже.

Директор программы доктор Аскар Едильбаев изучает рентген легких пациента, участвующего в программе endTB, Астана, Казахстан. Фото Yerkebulan Algozhin / Partners In Health
Завершить лечение непросто, и это одна из причин, по которой МЛУ ТБ набирает обороты и распространяется по миру до невиданного ранее масштаба. В 2014 году все формы туберкулеза унесли жизни 1,5 млн людей, и туберкулез стал самым смертоносным инфекционным заболеванием, впервые опередив в этом ВИЧ. Согласно прогнозам, вылечиться смогут только 50% всех больных МЛУ ТБ, а это всего лишь четверть миллиона человек.
Единственный выход – найти более эффективные лекарства. Однако больные туберкулезом не представляют особого интереса для крупных фармацевтических компаний. Зачастую это очень бедные люди, у них нет средств на лечение, и живут они в нищете. И очень часто, еще до туберкулеза, их иммунная система уже страдает от другой инфекции, например, ВИЧ. По лечению туберкулеза в течение последних 50 лет не проводилось ни исследований, ни разработок.
Вот почему endTB может стать поистине революционным проектом. В большинстве стран деламанид и бедаквилин еще не получили широкое распространение, и деятельность PIH, MSF и IRD направлена на то, чтобы это исправить. Предполагается, что, в комбинации с другими противотуберкулезными препаратами, деламанид и бедаквилин будут менее токсичны, чем используемые в настоящее время лекарственные средства. И для фтизиатров, и для пациентов они могут стать настоящим даром небес.
Айгерим Екеубаева верит в позитивный настрой. С учетом того, что у Айгерим развилась устойчивость почти ко всем антибиотикам, ей не остается ничего другого. Но при лечении бедаквилином у нее почти нет побочных эффектов, кроме повышенного давления.
Стремясь наверстать упущенное за те шесть лет, которые прошли с момента постановки диагноза, Айгерим хочет записаться на онлайн курсы и получить образование. Ее брат работает в индустрии развлечений. Сама Айгерим не собирается больше лежать в больнице: она хочет стать организатором мероприятий. Жанна Ушбаева тяжело переносит лечение. Таблетки плохо усваиваются и мешают пищеварению. Она не столь активна, как раньше, и только иногда выходит на прогулку. Жанна ждет результаты посева мокроты без особой надежды. Посев – это тест на наличие в мокроте бактерий, и однажды его результат наконец-то станет отрицательным. Сейчас Жанна находится дома и каждый день принимает препараты.
Кроме Кайрата Бирбекова, Айгерим Екеубаевой и Жанны Ушбаевой, в проекте endTB участвует более 120 пациентов. В целом в нем планируется участие около 600 человек.
* Все имена пациентов были изменены

Устойчивость возбудителя туберкулеза к препаратам, используемым для лечения, и особенно множественная лекарственная устойчивость (МЛУ), во многих странах стала серьезной проблемой общественного здравоохранения, препятствующей эффективной борьбе с туберкулезом [3; 4].
По оценкам Всемирной организации здравоохранения в 2012г около 3,7% впервые выявленных больных туберкулезом выделяли штаммы микобактерий с множественной лекарственной устойчивостью. Среди ранее получавших лечение больных уровни МЛУ гораздо более высокие – около 20%. В 2011 г. среди всех случаев заболевания туберкулезом было от 220 000 до 400 000 случаев заболевания туберкулезом с МЛУ. Около 60% этих случаев приходилось на страны БРИКС (Бразилию, Российскую Федерацию, Индию, Китай и Южно-Африканскую Республику) [9].
На территории Сибири и Дальнего Востока наблюдался самый высокий уровень регистрируемого числа случаев туберкулеза с множественной лекарственной устойчивостью среди впервые выявленных больных [6; 8].
Уровень первичной лекарственной устойчивости характеризует часть микобактериальной популяции, циркулирующей на территории, и этот показатель чрезвычайно важен для оценки степени напряженности эпидемической ситуации [2; 7].
Лекарственная устойчивость имеет не только клиническое значение, связанное с увеличением продолжительности лечения дорогостоящими препаратами, вызывающими серьезные побочные реакции, но и крайне важное эпидемиологическое значение. Доказано, что эпидемические очаги туберкулеза, сформированные бактериовыделителями устойчивых к противотуберкулезным препаратам микобактерий, представляют собой территории особого риска заболевания контактных лиц. Недостаточная эффективность химиопрофилактики в очагах туберкулеза с МЛУ способствует формированию очаговости с высоким уровнем заболеваемости контактных лиц [5].
В системе эпидемиологического надзора за туберкулезной инфекцией изучение характеристик циркулирующих штаммов микобактерий туберкулеза (МБТ) позволяет адекватно воздействовать на составляющие эпидемического процесса [1].
Цель исследования: качественная характеристика циркулирующих на территории Омской области штаммов M. tuberculosis, а также краткосрочное прогнозирование заболеваемости населения туберкулезом с множественной лекарственной устойчивостью.
Материалы и методы
Оценка статистической значимости различий результатов исследования в сравниваемых группах была проведена с помощью критерия Пирсона χ2 (хи-квадрат). Критический уровень значимости (p) при проверке статистических гипотез в данном исследовании принимался равным 0,05. Статистический анализ осуществлялся с использованием возможностей МS Excel, STATISTICA 7.0.
Результаты и обсуждение
На территории Омской области за исследуемый период наблюдалось некоторое улучшение ряда эпидемиологических показателей, характеризующих эпидемический процесс туберкулезной инфекции, что выражалось в наметившейся тенденции к снижению заболеваемости, распространенности и смертности населения от туберкулеза.
Вместе с тем сохранялся значительный уровень заболеваемости населения туберкулезом органов дыхания с бактериовыделением - 44,0 на 100 тысяч населения (95% ДИ 41,0÷46,9). Распространенность туберкулеза с множественной лекарственной устойчивостью (МЛУ-ТБ) возросла с 20,7 (95% ДИ 18,7÷22,6) до 40,4 на 100 тысяч населения (95% ДИ 37,6÷43,2). Хотя за указанный период смертность населения от туберкулеза снизилась (с 25,8 до 11,4 на 100 тысяч населения, T сн.=-3,47%), в структуре смертности ежегодно увеличивался удельный вес умерших, страдавших туберкулезом с МЛУ – с 10,7% (N= 468; n=50; ДИ 2,2÷19,2) в 2004г до 51,5% в 2013г.(N=227; n=117; ДИ 42,4÷60,5) (p=0,000).
Динамика заболеваемости туберкулезом органов дыхания с множественной лекарственной устойчивостью имела умеренную тенденцию к росту (Тпр. = 2,7%). Заболеваемость МЛУ-ТБ возросла практически в 2 раза с 3,5 (95% ДИ 2,7÷4,3) до 7,6 на 100 тысяч населения (95% ДИ 6,3÷8,8), причем рост заболеваемости МЛУ-ТБ происходил на фоне умеренной тенденции (Тсн.=-1,43%) к снижению общей заболеваемости населения туберкулезом (рисунок).
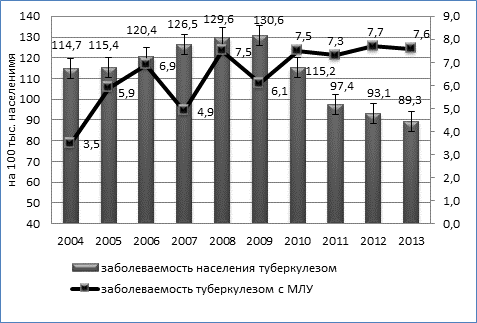
Динамика заболеваемости туберкулезом населения Омской области и заболеваемости туберкулезом с множественной лекарственной устойчивостью возбудителя (на 100 тыс. населения), 2004-2013гг.
К концу наблюдаемого периода доля больных с первичной МЛУ среди обследованных больных составляла 22,0% (N=685; n=151; ДИ 15,4÷28,6), доля приобретенной в процессе лечения множественной лекарственной устойчивости в контингенте больных - бактериовыделителей – 49,6% (N=326; n=162; ДИ 41,9÷57,3).
Нами изучена качественная характеристика бактериовыделения в контингенте впервые выявленных больных туберкулезом органов дыхания. Как показали результаты исследования, в основной группе лекарственная устойчивость к одному и более противотуберкулезных препаратов была обнаружена у 52,5% (N=122; n=64; ДИ 40,3÷64,7) впервые выявленных больных туберкулезом. В структуре лекарственной устойчивости монорезистентными (устойчивыми к одному из ПТП) были 9,4% выделенных штаммов, множественная лекарственная устойчивость определена в 59,4% случаев, полирезистентыми (устойчивыми к комбинации различных ПТП, кроме одновременной к изониазиду и рифампицину) были 31,2% штаммов (таблица).
Структура первичной лекарственной устойчивости штаммов М. tuberculosis, выделенных у впервые выявленных больных туберкулезом органов дыхания
Департамент ВОЗ "Остановить ТБ"
ШЛУ-ТБ — это сокращенное название туберкулеза (ТБ) с широкой лекарственной устойчивостью. Каждый третий человек в мире инфицирован "дремлющими" бациллами ТБ (то есть бактериями ТБ). Люди заболевают ТБ только тогда, когда бактерии становятся активными. Происходит это при снижении иммунитета по каким-либо причинам, например, в результате ВИЧ, старения или каких-либо заболеваний. Как правило, ТБ можно излечить с помощью четырех стандартных противотуберкулезных препаратов, или препаратов первой линии. При неправильном употреблении или назначении этих лекарств может развиться ТБ с множественной лекарственной устойчивостью (МЛУ-ТБ). Для лечения МЛУ-ТБ требуется более длительная терапия препаратами второй линии, которые стоят дороже и вызывают больше побочных эффектов. ШЛУ-ТБ может развиться в том случае, когда эти препараты второй линии также неправильно применяются или назначаются и, поэтому, становятся неэффективными. В связи с тем, что ШЛУ-ТБ устойчив к препаратам и первой и второй линии, выбор терапии существенно ограничен. Поэтому, жизненно важно проводить борьбу с ТБ надлежащим образом.
МЛУ-ТБ, или ТБ с множественной лекарственной устойчивостью, является особой формой ТБ с лекарственной устойчивостью. Он развивается в случае устойчивости бактерий ТБ, как минимум, к изониазиду и рифампицину — двум самым мощным противотуберкулезным препаратам. ШЛУ-ТБ является ТБ, который в дополнение к лекарственной устойчивости, свойственной для МЛУ-ТБ. устойчив ко всем фторхинолонам и, как минимум, к одному из трех инъекционных лекарств второй линии (капреомицину, канамицину или амикацину). Такое определение ШЛУ-ТБ было принято Глобальной целевой группой ВОЗ по ШЛУ-ТБ в октябре 2006 года.
Люди, больные легочным ТБ (то есть ТБ легких — органа, наиболее подверженного этой болезни), часто являются заразными и могут распространять болезнь при кашле, чихании или просто при разговоре, так как при этом бактерии попадают в воздух. Для инфицирования человеку достаточно вдохнуть лишь небольшое количество этих бактерий (однако только незначительная доля людей заболевает ТБ). Иногда (в случае, когда бактерии передаются человеком, больным ТБ с лекарственной устойчивостью) бактерии уже устойчивы к лекарствам. Вторым путем развития МЛУ-ТБ и ШЛУ-ТБ является непосредственное появление у ТБ пациента лекарственной устойчивости. Это может произойти в случае неправильного применения или назначения лекарств, что случается при плохой организации программ по борьбе с ТБ, например, при ненадлежащей поддержке пациентов в ходе проведения полного курса лечения; в случае назначения неправильного лечения или неправильной дозы лекарства, либо назначения лекарства на слишком короткий период времени; при нерегулярном снабжении лекарствами клиник, распределяющих препараты; или при плохом качестве лекарств.
По всей вероятности, нет разницы между скоростью передачи ШЛУ-ТБ и каких-либо других форм ТБ. Распространение бактерий ТБ зависит от таких факторов, как число и концентрация заразных людей в каком-либо месте, где присутствуют люди, подверженные высокому риску инфицирования (такие, как люди с ВИЧ/СПИДом). Риск инфицирования возрастает по мере увеличения времени пребывания в одном помещении ранее не инфицированного человека и заразного человека. Риск распространения инфекции возрастает там, где наблюдается высокая концентрация бактерий ТБ — в таких закрытых пространствах, как переполненные дома, больницы или тюрьмы. Риск возрастает еще больше при плохой вентиляции. При надлежащем лечении пациентов с инфекционным ТБ риск распространения инфекции снижается и, в конечном счете, сводится к нулю.
Да, в некоторых случаях. Ряд стран с надлежащими программами борьбы против ТБ продемонстрировал, что излечение больных людей возможно в 30% случаев. Но успешные результаты в значительной мере зависят также от степени лекарственной устойчивости, степени тяжести болезни и от состояния иммунной системы пациента. Крайне важно, чтобы врачи, лечащие пациентов с ТБ, знали о возможной лекарственной устойчивости и имели доступ к лабораториям, которые могут поставить своевременный и точный диагноз для того, чтобы как можно раньше начать эффективное лечение. Для эффективного лечения необходимо, чтобы врачи, имеющие особый опыт в лечении таких случаев заболевания, имели доступ ко всем шести классам лекарственных препаратов второй линии.
На данный момент мы не знаем, но ШЛУ-ТБ встречается редко. Тем не менее, по оценкам ВОЗ, в 2004 году во всем мире было зарегистрировано почти полмиллиона случаев МЛУ-ТБ, который, как правило, предшествует появлению ШЛУ-ТБ. Мы также знаем, что результаты единственного проведенного на сегодняшний день глобального исследования свидетельствуют о том, что в некоторых районах, по всей вероятности, до 19% случаев МЛУ-ТБ фактически были случаями ШЛУ-ТБ, но это встречалось редко. Возможность появления ШЛУ-ТБ существует везде, где лекарства второй линии для лечения МЛУ-ТБ применяются неправильно. В срочном порядке проводятся исследования для получения дополнительной информации.
Большинство здоровых людей с нормальным иммунитетом могут никогда не заболеть ТБ, если они не будут иметь тесных контактов с заразными больными, не получающими терапии или получающими терапию в течение менее одной недели. Даже тогда у 90% людей, инфицированных бактериями ТБ, болезнь никогда не разовьется. Это относится как к "обычному" ТБ, так и к ШЛУ-ТБ. Однако ВИЧ-инфицированные люди, имеющие тесные контакты с людьми, больными ТБ, с большей вероятностью могут заразиться и заболеть ТБ. Люди, больные ТБ, которые общаются с ВИЧ-инфицированными лицами, должны соблюдать надлежащую гигиену при кашле, например, закрывать рот платком во время кашля или даже, на ранних стадиях лечения, использовать хирургические маски, особенно, в закрытых помещениях с плохой вентиляцией. Риск инфицирования ТБ на открытом воздухе очень незначительный. В целом, вероятность инфицирования ШЛУ-ТБ еще ниже, чем вероятность инфицирования обычным ТБ, так как случаи ШЛУ-ТБ до сих пор встречаются крайне редко.
Самым важным для пациента является продолжение приема всех лекарственных препаратов в точном соответствии с медицинскими предписаниями. Нельзя пропускать ни одной дозы, и это особенно важно в том случае, когда лекарства необходимо принимать через день (в случае так называемой интермиттирующей терапии). Кроме того, лечение необходимо довести до самого конца. Если пациент страдает от побочных эффектов лекарств (например, плохо переносит принимаемые таблетки), он должен сообщить об этом своему врачу или медицинской сестре, так как часто можно найти простое решение возникшей проблемы. Если же пациент должен уехать по какой-либо причине, он должен убедиться в том, что взятых с собой таблеток ему хватит на все время поездки.
В течение ряда лет мы наблюдали в мире отдельные случаи ТБ с крайне высокой лекарственной устойчивостью, который сегодня мы называем ШЛУ-ТБ. Все лекарства, применяемые против ТБ, существуют уже давно. При их ненадлежащем применении развивается устойчивость. Благодаря регулярным обзорам лекарственной устойчивости, которые мы стали проводить лишь недавно, охватывая все больше и больше стран, а также улучшению лабораторного потенциала поступает все больше сообщений о таких случаях заболевания. Это привело к более тщательному изучению проблемы и появлению этого названия.
Страны могут предотвратить ШЛУ-ТБ, обеспечив работу своих национальных программ борьбы против ТБ и всех врачей, лечащих людей, больных ТБ, в соответствии с "Международными стандартами лечения ТБ". В этом документе особо подчеркивается важность постановки правильного диагноза и проведения надлежащего лечения всех пациентов с ТБ, включая ТБ с лекарственной устойчивостью; обеспечения регулярных, своевременных поставок всех противотуберкулезных препаратов; надлежащего назначения противотуберкулезных препаратов и поддержки пациентов с целью максимально точного выполнения предписанной схемы приема лекарств; ухода за пациентами с ШЛУ-ТБ в центрах с надлежащей вентиляцией и максимального ограничения их контактов с другими пациентами, в частности, с ВИЧ-инфицированными, особенно на ранних стадиях лечения, когда уровень инфекционности еще не снижен в результате лечения.
Вакцина БЦЖ предотвращает тяжелые формы ТБ у детей, такие как туберкулезный менингит. Предположительно БЦЖ может также предотвращать тяжелые формы ТБ у детей даже в случае воздействия на них ШЛУ-ТБ, но она может быть менее эффективна для профилактики легочного ТБ — самой распространенной и инфекционной формы ТБ — у взрослых людей. Поэтому, по всей вероятности, значение БЦЖ в профилактике ШЛУ-ТБ весьма ограничено. Срочно необходимы новые вакцины, над которыми активно работают ВОЗ и члены Партнерства "Остановить ТБ".
ТБ является самой распространенной инфекций людей с ВИЧ/СПИДом, так как очень много людей уже инфицировано бактериями ТБ (см. пункт 1 выше). В тех районах, где наиболее распространен ШЛУ-ТБ, ВИЧ-инфицированные люди из-за своего ослабленного иммунитета подвергаются более высокому риску инфицирования ШЛУ-ТБ по сравнению с людьми, у которых нет ВИЧ. Если в этих районах много ВИЧ-инфицированных людей, то между ШЛУ-ТБ и ВИЧ будет наблюдаться прочная связь. К счастью, в большинстве районов с высокими коэффициентами ВИЧ ШЛУ-ТБ не имеет широкой распространенности. По этой причине у большинства людей с ВИЧ, у которых развивается ТБ, болезнь чувствительна к лекарствам, то есть является обычным ТБ и может лечиться с помощью стандартных противотуберкулезных препаратов первой линии (см. пункт 1 выше). Для людей с ВИЧ-инфекцией лечение антиретровирусными препаратами, по всей вероятности, снизит риск инфицирования ШЛУ-ТБ так же, как такое лечение снижает риск инфицирования обычным ТБ.
Симптомы ШЛУ-ТБ не отличаются от симптомов обычного ТБ, или ТБ с лекарственной чувствительностью: кашель с отделением густой, мутной слизи (или мокроты), иногда с кровью, на протяжении более 2 недель; повышенная температура, озноб и ночной пот; усталость и мышечная слабость; потеря веса; и в некоторых случаях одышка и боль в груди. Если у вас эти симптомы, это не значит, что у вас ШЛУ-ТБ, но это значит, что вы должны обратиться к врачу и пройти обследование. Если вы уже больны ТБ и принимаете лекарства и если через несколько недель лечения, по крайней мере, некоторые из этих симптомов не улучшились, вам следует проинформировать об этом своего врача или медицинскую сестру.
Каждый, кто имел контакт с человеком, который болен или у которого подозревается ШЛУ-ТБ, должен проконсультироваться со своим врачом или в местной ТБ клинике и пройти обследование для выяснения, есть ли у него ТБ. Это особенно важно в случае появления каких-либо симптомов ТБ (см. пункт 13 выше). При кашле необходимо предоставить образец мокроты для тестирования на наличие ТБ. В клинике будут проведены некоторые другие тесты, включая кожные пробы и рентгеновский снимок груди. В случае обнаружения ТБ будет начато лечение лекарствами, которые наиболее подходят для конкретной формы ТБ. Если будет получено какое-либо свидетельство об инфицировании бактериями ТБ, но не о заболевании ТБ, может быть назначено превентивное лечение (выбор лекарств будет основан на известной модели лекарственной устойчивости) или же такого человека могут просто попросить регулярно проходить проверки.
Для защиты работников здравоохранения, которые могут контактировать с пациентами, имеющими инфекционный ТБ, в медицинских учреждениях необходимо постоянно принимать строгие меры по инфекционному контролю. Работникам здравоохранения также рекомендуется убедиться в том, что они знают свой ВИЧ-статус с тем, чтобы не подвергаться риску инфицирования.
Это зависит от доступа пациента к медико-санитарным службам. При обнаружении в мокроте бактерий ТБ диагноз ТБ может быть поставлен через 1-2 дня, но полученный результат не позволит определить, чувствителен ли ТБ к лекарствам или устойчив. Для оценки лекарственной чувствительности необходимо культивировать бактерии и проводить тестирование в соответствующей лаборатории. При этом для постановки окончательного диагноза, особенно в случае ШЛУ-ТБ, может потребоваться от 6 до 16 недель. Для сокращения времени, необходимого для диагностирования, срочно необходимы новые методики для быстрой диагностики ТБ.
Во-первых, ВОЗ обеспечивает получение органами здравоохранения, ответственными за борьбу против ТБ, точной информации в отношении ШЛУ-ТБ. Во-вторых, ВОЗ привлекает внимание к тому факту, что надлежащая борьба с ТБ, прежде всего, предотвращает появление лекарственной устойчивости, а надлежащее лечение МЛУ-ТБ предотвращает появление ШЛУ-ТБ. Это полностью соответствует новой "Стратегии борьбы с ТБ", принятой в марте 2006 года. В-третьих, ВОЗ распространяет руководящие принципы по борьбе с МЛУ-ТБ для руководителей национальных программ по борьбе с ТБ, опубликованные в мае 2006 года, для содействия странам в создании эффективных программ по борьбе против ТБ с лекарственной устойчивостью. В-четвертых, департаменты ВОЗ по борьбе с ТБ и ВИЧ координируют международные ответные меры с помощью Глобальной целевой группы ВОЗ по ШЛУ-ТБ, которая провела свое первое совещание в октябре 2006 года. Последняя информация и регулярно обновляемые данные по ШЛУ-ТБ, а также другие сведения в отношении ТБ будут публиковаться на веб-сайте ВОЗ "Остановить ТБ" и на веб-сайте Партнерства "Остановить ТБ".
Основные факты
- Туберкулез (ТБ) является одной из 10 ведущих причин смерти в мире.
- В 2017 году туберкулезом заболели 10 миллионов человек, и 1,6 миллиона человек (в том числе 0,3 миллиона человек с ВИЧ) умерли от этой болезни.
- Туберкулез ― главная причина смертности ВИЧ-позитивных людей.
- По оценкам, в 2017 году 1 миллион детей заболели туберкулезом, и 230 000 детей умерли от него (включая детей с ВИЧ-ассоциированным туберкулезом).
- Туберкулез с множественной лекарственной устойчивостью (МЛУ-ТБ) по-прежнему представляет кризис в области общественного здравоохранения. По оценкам ВОЗ, произошло 558 000 новых случаев туберкулеза с устойчивостью к рифампицину ― самому эффективному препарату первой линии, ― из которых в 82% случаев был МЛУ-ТБ.
- В глобальном масштабе заболеваемость туберкулезом снижается примерно на 2% в год. Для достижения контрольных показателей на 2020 г., предусмотренных Стратегией по ликвидации туберкулеза, эти темпы снижения необходимо ускорить до 4–5% в год.
- По оценкам, за период с 2000 по 2017 г. благодаря диагностике и лечению туберкулеза было спасено 54 миллиона человеческих жизней.
- Одна из задач в области здравоохранения в рамках Целей в области устойчивого развития заключается в том, чтобы к 2030 году покончить с эпидемией туберкулеза.
Туберкулез распространяется от человека человеку по воздуху. При кашле, чихании или отхаркивании люди с легочным туберкулезом выделяют в воздух бактерии туберкулеза. Для инфицирования человеку достаточно вдохнуть лишь незначительное количество таких бактерий.
Около одной четверти населения мира имеют латентный туберкулез. Это означает, что люди инфицированы бактериями туберкулеза, но (пока еще) не заболели этой болезнью и не могут ее передавать.
Риск того, что люди, инфицированные туберкулезными бактериями, на протяжении своей жизни заболеют туберкулезом, составляет 5-15%. Однако люди с ослабленной иммунной системой, такие как люди с ВИЧ, недостаточностью питания или диабетом или люди, употребляющие табак, подвергаются гораздо более высокому риску заболевания.
Когда у человека развивается активная форма туберкулеза, симптомы (кашель, лихорадка, ночной пот, потеря веса и др.) могут быть умеренными в течение многих месяцев. Это может приводить к запоздалому обращению за медицинской помощью и передаче бактерий другим людям. За год человек, больной туберкулезом, может инфицировать до 10–15 других людей, с которыми он имеет тесные контакты. Без надлежащего лечения в среднем 45% ВИЧ-негативных людей с туберкулезом и почти все ВИЧ-позитивные люди с туберкулезом умрут.
Кто подвергается наибольшему риску?
Туберкулез поражает преимущественно взрослых людей в их самые продуктивные годы. Однако риску подвергаются все возрастные группы. Более 95% случаев заболевания и смерти происходит в развивающихся странах.
У людей, инфицированных ВИЧ, вероятность развития активной формы туберкулеза возрастает в 20–30 раз (см. раздел о Туберкулезе и ВИЧ). Более высокому риску развития активного туберкулеза подвергаются также люди, страдающие от других нарушений здоровья, ослабляющих иммунную систему.
В 2017 году 1 миллион детей (0–14 лет) заболели туберкулезом и 230 000 детей (включая детей с ВИЧ-ассоциированным туберкулезом) умерли от этой болезни.
Употребление табака значительно повышает риск заболевания туберкулезом и смерти от него. 7,9% случаев заболевания туберкулезом в мире связано с курением.
Глобальное распространение туберкулеза
Туберкулез присутствует везде в мире. В 2017 году наибольшее число новых случаев заболевания туберкулезом имело место в регионах Юго-Восточной Азии и Западной части Тихого океана, на которые пришлось 62% новых случаев. Далее следует Африканский регион, где было зарегистрировано 25% новых случаев.
В 2017 г. 87% новых случаев заболевания туберкулезом имело место в 30 странах с тяжелым бременем туберкулеза. На долю восьми стран – Индии, Китая, Индонезии, Филиппин, Пакистана, Нигерии, Бангладеш и Южной Африки – пришлось две трети новых случаев заболевания туберкулезом.
Симптомы и диагностирование
Общими симптомами активного легочного туберкулеза являются кашель иногда с мокротой и кровью, боль в груди, слабость, потеря веса, лихорадка и ночной пот. Для диагностирования туберкулеза многие страны до сих пор полагаются на давно используемый метод, называемый микроскопией мазка мокроты. Специально подготовленные лаборанты исследуют мазки мокроты под микроскопом с целью обнаружения туберкулезных бактерий. Микроскопия позволяет выявить лишь половину случаев туберкулеза и не позволяет обнаруживать устойчивость к лекарственным препаратам.
Использование экспресс-теста Xpert MTB/RIF® широко распространяется начиная с 2010 года, когда ВОЗ впервые рекомендовала его применение. При помощи теста одновременно выявляются туберкулез и устойчивость к рифампицину — наиболее важному противотуберкулезному препарату. Диагноз может быть поставлен в течение двух часов, и в настоящее время этот тест рекомендуется ВОЗ в качестве первоначального диагностического теста для всех людей с признаками и симптомами туберкулеза.
Диагностирование туберкулеза с множественной лекарственной устойчивостью(МЛУ-ТБ) и туберкулеза с широкой лекарственной устойчивостью (см. ниже раздел о туберкулезе с множественной лекарственной устойчивостью), а также ВИЧ-ассоциированного туберкулеза может быть сложным и дорогостоящим. В 2016 году ВОЗ было рекомендовано четыре новых диагностических теста — молекулярный экспресс-тест для выявления туберкулеза в периферийных медицинских учреждениях, где нет возможности для проведения теста Xpert MTB/RIF, и три теста для обнаружения устойчивости к противотуберкулезным средствам первой и второй линии.
Особенно сложно диагностировать туберкулез у детей, и единственным широко доступным тестом, помогающим обнаруживать у них болезнь, пока что является Xpert MTB/RIF.
Лечение
Туберкулез можно лечить и излечивать. В случае активной, чувствительной к лекарствам формы болезни проводится стандартный шестимесячный курс лечения четырьмя противомикробными препаратами при обеспечении пациента информацией, наблюдением и поддержкой со стороны работника здравоохранения или прошедшего специальную подготовку добровольного помощника. Без такого наблюдения и поддержки могут возникать сложности в соблюдении медицинских предписаний в отношении лечения, и болезнь может распространяться дальше. Подавляющее большинство случаев туберкулеза можно излечивать при условии надлежащего обеспечения и приема лекарств.
По оценкам, 54 миллионов человеческих жизней было спасено с 2000 по 2017 год благодаря диагностике и лечению туберкулеза.
Туберкулез и ВИЧ
Вероятность того, что у людей, живущих с ВИЧ, разовьется активная форма туберкулеза, в 20–30 раз превышает аналогичный показатель среди людей, неинфицированных ВИЧ.
ВИЧ и туберкулез представляют собой смертельное сочетание и ускоряют развитие друг друга. В 2017 году от ВИЧ-ассоциированного туберкулеза умерли около 0,3 миллиона человек. По оценкам, в 2017 году произошло 0,9 миллиона новых случаев заболевания туберкулезом среди ВИЧ-позитивных людей, 72% которых имели место в Африке.
Для снижения смертности ВОЗ рекомендует применять 12-компонентный подход к обеспечению комплексных услуг в отношении двойной инфекции ТБ-ВИЧ, включая действия по профилактике и лечения инфекции и болезни.
Туберкулез с множественной лекарственной устойчивостью
Противотуберкулезные средства используются на протяжении целого ряда десятилетий. В каждой стране, где проводятся исследования, зарегистрированы штаммы, устойчивые к одному или нескольким препаратам. Лекарственная устойчивость возникает при ненадлежащем применении противотуберкулезных препаратов, их неправильном назначении поставщиками медико-санитарной помощи, плохом качестве лекарств или преждевременном прекращении лечения пациентами.
Туберкулез с множественной лекарственной устойчивостью (МЛУ-ТБ) — форма туберкулеза, вызываемая бактерией, не реагирующей по меньшей мере, на изониазид и рифампицин, два самых мощных противотуберкулезных препарата первой линии. МЛУ-ТБ можно лечить и излечивать, используя препараты второй линии. Однако такие варианты лечения ограничены и требуют проведения экстенсивной химиотерапии (лечения длительностью до двух лет) препаратами, которые отличаются высокой стоимостью и токсичностью.
В некоторых случаях может развиваться более серьезная лекарственная устойчивость. Туберкулез с широкой лекарственной устойчивостью (ШЛУ-ТБ) является более тяжелой формой МЛУ-ТБ, вызываемой бактериями, не реагирующими на самые эффективные противотуберкулезные препараты второй линии, при которой у пациентов нередко не остается никаких дальнейших вариантов лечения.
В 2017 г. МЛУ-ТБ остается кризисом и угрозой для безопасности в области общественного здравоохранения. По оценкам ВОЗ, произошло 558 000 новых случаев ТБ с устойчивостью к рифампицину ― самому эффективному препарату первой линии, ― из которых в 82% случаев был МЛУ-ТБ. Наибольшим бременем проблема МЛУ-ТБ ложится на три страны — Индию, Китай и Российскую Федерацию, — на долю которых в совокупности приходится почти половина всех случаев в мире. В 2017 году примерно у 8,5% пациентов с МЛУ-ТБ был ШЛУ-ТБ.
В настоящее время во всем мире успех лечения МЛУ-ТБ достигается у 55% пациентов. В 2016 году ВОЗ одобрила использование короткой стандартизированной схемы лечения для пациентов с МЛУ-ТБ, которые не инфицированы штаммами, устойчивыми к противотуберкулезным препаратам второй линии. Лечение проводится в течение 9–12 месяцев и стоит гораздо меньше традиционного курса, который может продолжаться до двух лет. Однако пациенты со ШЛУ-ТБ или устойчивостью к противотуберкулезным препаратам второй линии не могут использовать данную схему и нуждаются в более длительных курсах лечения ШЛУ-ТБ, которые могут дополнительно включать прием одного из новых препаратов (бедаквилина и деламанида).
В июле 2018 г. независимая группа экспертов, созванная ВОЗ, проанализировала последние фактические данные о лечении лекарственно-устойчивого ТБ. ВОЗ выпустила оперативное сообщение об основных изменениях в рекомендациях по лечению ТБ с множественной лекарственной устойчивостью, за которым в конце этого года последует выпуск обновленных и обобщенных руководящих принципов.
В 2016 г. ВОЗ также одобрила диагностический экспресс-тест для оперативного выявления таких пациентов. Шестьдесят две страны приступили к использованию ускоренных схем лечения МЛУ-ТБ. К концу 2017 г. 62 страны сообщили о том, что в целях повышения эффективности курсов лечения МЛУ-ТБ начали применять бедаквилин, и 42 страны – деламанид.
Деятельность ВОЗ
В борьбе с туберкулезом ВОЗ выполняет шесть основных функций:
1. обеспечение глобального лидерства по вопросам критической важности в области ТБ;
2. разработка основанных на фактических данных мер политики, стратегий и стандартов в области профилактики, лечения этой болезни и борьбы с ней и мониторинг их осуществления;
3. обеспечение технической поддержки государствам-членам, ускорение изменений и создание устойчивого потенциала;
4. мониторинг глобальной ситуации в области ТБ и измерение прогресса в области лечения ТБ, борьбы с ним и финансирования;
5. формирование программы научных исследований в области ТБ и содействие получению, интерпретации и распространению ценных данных;
6. содействие формированию партнерств в области ТБ и участие в них.
Стратегия ВОЗ по ликвидации туберкулеза, принятая Всемирной ассамблеей здравоохранения в мае 2014 года, представляет собой концепцию, позволяющую странам положить конец эпидемии туберкулеза, снижая заболеваемость туберкулеза и смертность от него, а также значительно сокращая катастрофические расходы. Она включает в себя целевые показатели глобального масштаба по сокращению смертности от туберкулеза на 90% и уменьшению числа новых случаев заболевания на 80% за период с 2015 по 2030 год, а также по обеспечению того, чтобы ни одна семья не несла разорительных расходов в связи с туберкулезом.
Одна из задач в области здравоохранения в рамках Целей в области устойчивого развития заключается в том, чтобы к 2030 году покончить с эпидемией туберкулеза. Не ограничиваясь этим, ВОЗ поставила задачу к 2035 году добиться снижения смертности от туберкулеза на 95% и снижения заболеваемости туберкулезом на 90%, что соответствует положению в странах с низкой заболеваемостью туберкулезом на сегодняшний день.
В Стратегии сформулированы три основных компонента, необходимых для эффективной борьбы с эпидемией:
Компонент 1 - комплексные лечение и профилактика, ориентированные на пациента
Компонент 2 - энергичная политика и поддерживающие системы
Компонент 3 - интенсификация исследований и инноваций.
Успех Стратегии будет зависеть от соблюдения странами при осуществлении мероприятий, входящих в каждый компонент, следующих четырех основных принципов:
- стратегическое руководство и ответственность со стороны государства, проведение мониторинга и оценки;
- тесное сотрудничество с организациями гражданского общества и местным населением;
- защита и соблюдение прав человека, этических норм и принципов справедливости;
- адаптация стратегии и задач на страновом уровне при глобальном сотрудничестве.
Читайте также:


