Обследование окружения беременных на туберкулез
АДМИНИСТРАЦИЯ БРЯНСКОЙ ОБЛАСТИ
ДЕПАРТАМЕНТ ЗДРАВООХРАНЕНИЯ
от 18 мая 2009 года N 618
О порядке флюорографического обследования лиц из окружения
беременных и новорожденных в Брянской области
В связи с чрезвычайной эпидемической ситуацией по туберкулезу в Брянской области (общая заболеваемость туберкулезом в 2008 году составила 98,4 на 100 тыс. населения, по РФ - 83,2), ежегодной смертностью детей, в том числе первого года жизни, имеющимися недостатками в организации флюорографического обследования лиц из окружения беременных и новорожденного, на основании письма Департамента развития медицинской помощи детям и службы родовспоможения Министерства здравоохранения и социального развития Российской Федерации N 15-4/380-07 от 18.12.2009 с целью обеспечения преемственности в работе детской и взрослой лечебной сети, учреждений родовспоможения и противотуберкулезных учреждений
приказываю:
1. Начальнику управления здравоохранения Брянской городской администрации А.К.Цыбанкову, главному врачу ГУЗ "Брянская областная больница N 1" А.И.Пехову, главным врачам ЛПУ:
1.1. Организовать перед выпиской из роддома флюорографическое обследование на микродозовых цифровых рентгеновских аппаратах родильниц из групп риска по туберкулезу, а также родильниц при подозрении на заболевание туберкулезом.
--------------------------------
В исключительных случаях, когда невозможно провести флюорографическое обследование родильниц в день выписки из родильного дома, родильного отделения (выходные, праздничные дни, поломка рентгеноаппаратуры и т.д.), передавать извещения в первые трое суток после выписки в территориальные лечебные учреждения для организации участковыми терапевтами обследования женщин на микродозовом цифровом рентгенодиагностическом аппарате в условиях общей лечебной сети в первую неделю после выписки.
К группам риска по туберкулезу относятся:
1. Лица с социальным фактором риска (лица страдающие алкоголизмом, наркоманией, прибывшие из мест лишения свободы, лица из социальных центров, лица, лишенные родительских прав, лица без определенного места жительства, мигранты, беженцы).
2. Женщины, не состоявшие на учете у врача акушера-гинеколога в женской консультации во время беременности.
1.2. Организовать работу врачей акушеров-гинекологов женских консультаций по выяснению полного состава семьи из окружения беременной с момента постановки ее на учет и регистрацию в диспансерной книжке беременной женщины (учетная форма N 113) результатов внеочередных флюорографических осмотров всех взрослых лиц и детей с 15-летнего возраста, проживающих совместно с беременной.
1.3. Запрашивать сведения из противотуберкулезных диспансеров, тубкабинетов районов о наличии зарегистрированного очага туберкулезной инфекции по месту предполагаемого проживания новорожденного в третьем триместре беременности женщины.
1.5. Обеспечить прием родов у рожениц, относящихся к "группам риска" по туберкулезу, в обсервационных блоках (родильных залах).
1.6. Выписку новорожденного в очаг туберкулеза проводить только по заключению врача-фтизиатра.
1.7. При выписке новорожденного в справке, направляемой в детские поликлиники, делать отметку об обследовании эпидемиологического окружения новорожденного.
2. Начальнику управления здравоохранения Брянской городской администрации А.К.Цыбанкову, главному врачу ГУЗ "Брянская областная больница N 1" А.И.Пехову, главным врачам ЛПУ, главным врачам противотуберкулезных диспансеров обеспечить преемственность в работе между противотуберкулезными диспансерами, тубкабинетами районов и территориальными женскими консультациями:
2.1. Врачам акушерам-гинекологам женских консультаций ежемесячно передавать сведения в противотуберкулезные диспансеры и тубкабинеты районов о выявлении беременности у женщин, больных туберкулезом.
2.2. Фтизиатрам противотуберкулезных диспансеров и тубкабинетов районов передавать информацию в женские консультации о случаях выявления заболевания туберкулезом у беременных женщин.
3. Начальнику управления здравоохранения Брянской городской администрации А.К.Цыбанкову, главным врачам ЛПУ организовать передачу информации об охвате флюорографическим обследованием окружения новорожденного в ОМК ГУЗ "Областная детская туберкулезная больница" согласно приложению N 1 ежеквартально до 10 числа следующего за кварталом месяца.
4. Приказами по ЛПУ назначить лиц, ответственных за выполнение данного Приказа.
5. Контроль за выполнением Приказа возложить на первого заместителя директора С.Н.Карпенко.
___________________
Примечание ИС "Кодекс": Нумерация пунктов дана в соответствии с официальным текстом документа.
Приложение N 1
к Приказу
департамента здравоохранения
от 18.05.2009 N 618
Отчет о флюорографическом обследовании окружения новорожденного
(подается ежеквартально до 10 числа следующего за кварталом месяца)
Подлежало
обследованию
лиц из
окружения
беременной
Обследовано
лиц из
окружения
беременной
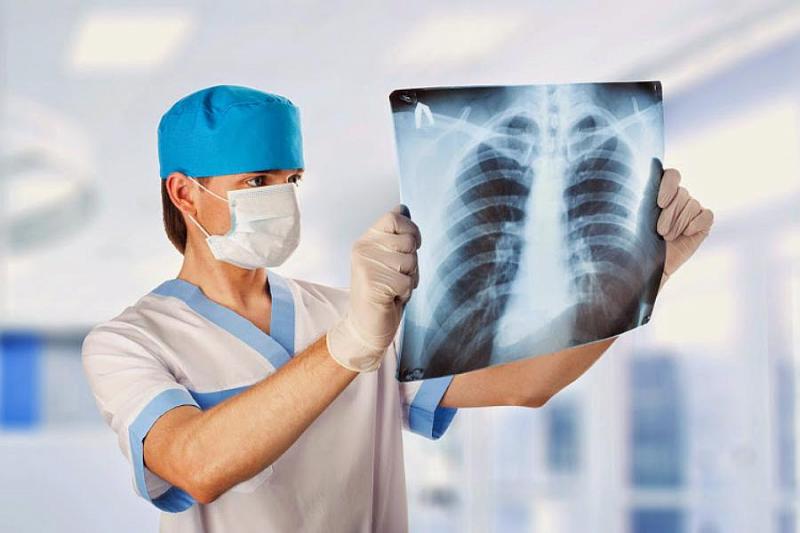
О том, как уберечься от одного из самых опасных заболеваний, рассказывает главный врач краевого противотуберкулезного диспансера, главный внештатный фтизиатр краевого министерства здравоохранения Наталья Шевченко.
Туберкулез передается воздушно-капельным путем. Возникновение болезни зависит от количества попавших в организм микобактерий туберкулеза (то есть от объема инфицирующей дозы) и от уровня сопротивляемости организма (иммунного статуса инфицированного человека).
Микобактерии туберкулеза могут поражать практически любой орган человека, кроме ногтей и волос. Но чаще всего поражаются легкие, лимфатические узлы, кости.
Где можно заразиться туберкулезом? Там, где находится или находился больной туберкулезом. Частый вопрос пациентов: ни в моей семье, ни в окружении никто не болеет туберкулезом, как я заразился? Ответ фтизиатра: возможно, вы, не зная об этом, контактировали с больным туберкулезом в транспорте, магазине, лифте или в вашем окружении был или есть человек, который сам не знает, что болен. Порой, даже не подозревая о своей болезни, человек продолжает учиться, работать, общаться с друзьями – на ранних стадиях туберкулеза легких он не температурит, не кашляет, но тем не менее уже может заразить окружающих. Нередко от момента заражения человека до выявления туберкулеза проходит несколько месяцев. Возможно также, что вы инфицировались давно, но сейчас на фоне стресса или ухудшения общего самочувствия – снижения иммунитета – микобактерии туберкулеза активизировались и болезнь проявилась. Именно поэтому мы настоятельно рекомендуем всем, кто узнал или подозревает о заболевании человека в своем окружении (в семье, компании, коллективе, среди соседей), сразу пойти к терапевту в поликлинику по месту жительства или к фтизиатру и пройти обследование – исключить туберкулез!
Организм человека имеет уникальную систему защиты от микробов, в том числе от микобактерий туберкулеза. Но все же есть определенные правила, соблюдение которых поможет человеку не заболеть туберкулезом:
Никогда не сплевывайте мокроту на улице, в подъезде, в местах общего пользования. Делайте это в салфетку или носовой платок.
Если мокрота желто-зеленого или зеленого цвета, обратитесь к врачу.
Если у вас есть даже один из симптомов: вы кашляете более трех недель, у вас температура более трех недель, есть боль в грудной клетке и была (хотя бы раз) кровь в мокроте (кровохарканье), сдайте мокроту на ВК (бациллу Коха) трижды.
Старайтесь не переохлаждаться и не переутомляться.
Старайтесь правильно питаться.
Не ешьте на улице и в общественных местах. Помните, что влажные салфетки, которыми вы протираете руки перед едой на улице, не воздействуют на микобактерии туберкулеза, так как содержат спирт, а микобактерии туберкулеза кислото- и спиртоустойчивы.
Не отказывайтесь от прививки БЦЖ своему новорожденному! Она защитит малыша от смертельно опасных форм туберкулеза.
Мойте руки перед едой, после контакта с пылью и любыми грязными предметами, после нахождения в общественных местах (транспорте, магазине, поликлинике и больнице).
Не выходите на работу и не отправляйтесь на отдых, если кашляете, – обратитесь к врачу, пройдите минимальное обследование
Не трогайте грязными руками глаза.
Не позволяйте ребенку брать в рот немытые игрушки (упавшие на улице или те, с которыми он играл в песочнице).
Не берите на прогулку с малышом мягкие игрушки.
Если в вашем окружении кто-то заболел туберкулезом, обязательно обратитесь к фтизиатру и пройдите профилактическое обследование, включающее различные диагностические тесты.
Старайтесь избегать контактов (находиться вблизи) с кашляющими людьми.
Ежегодно проводите своему ребенку и подростку пробу Манту – диагностический тест, по результатам которого можно выявить туберкулез.
Один-два раза в год проходите флюорографию.
Обращайтесь к фтизиатру для проведения Диаскинтеста – современного диагностического теста, по результатам которого можно выявить туберкулез. Этот тест безопасен даже для беременных.
Туберкулез опасен, но излечим. Сегодня он встречается не так часто, в нашем крае болезнь возникает у 39 человек на 100 тыс. населения. Но уберечь себя от этого заболевания необходимо.
В России существует национальный календарь прививок, в том числе и от туберкулеза.
При рождении в роддоме малышу на 5–7-е сутки делается вакцинация против туберкулеза вакциной БЦЖ-М. Затем ежегодно дети проходят регулярное тестирование на туберкулез: до 8 лет это проба Манту, старше 8 лет и взрослых – Диаскинтест.
В возрасте 15 лет и старше проводится флюорография (любой другой метод лучевой диагностики) органов грудной клетки.
Болезнь (особенно инфекцию, такую как туберкулез) очень важно выявить на раннем этапе. Надежный помощник врачей в этом – малодозовая цифровая флюорография. Это обследование доказало свою эффективность при раннем выявлении любой болезни легких, в том числе туберкулеза. Поэтому врачи широко используют флюорографию как эффективный метод для исключения (или выявления) туберкулеза легких. В наше время пленочная флюорография практически заменена цифровой, которую отличает не только низкая доза облучения человека, но и современная работа врача с рентгенологическим изображением. Изображение легких человека при флюорографическом исследовании быстро выводится на экран монитора. Его можно распечатать, передать по интернету, сохранить в медицинской базе данных для динамического наблюдения за легкими пациента, анализа изображения. По российским общенациональным медицинским стандартам флюорографию рекомендуют делать всем россиянам старше 15 лет от одного раза в 6 месяцев до одного раза в 2 года. Периодичность обследования зависит от места работы или службы, сопутствующих заболеваний, жизненных обстоятельств человека.
Всем, кто проживает совместно с беременными женщинами и новорожденными, необходимо пройти флюорографическое обследование, если к моменту родов с момента предыдущей флюорографии прошел год и более. Детям лучевое исследование проводится по назначению педиатра или фтизиатра.
При наличии изменений на флюорограмме пациента и необходимости уточнения характера изменений в легких фтизиатр дает ему направление на рентгенографию органов грудной клетки или компьютерную томографию. Флюорографическое обследование бесплатно можно пройти в поликлинике по месту жительства или прикрепления.
В настоящее время отмечается повышение заболеваемости туберкулезом легких среди женщин репродуктивного возраста, в том числе и у беременных. При наличии туберкулеза у беременной, особенно если он несвоевременно выявлен, возможно инфицирование и ребенка. Принимая во внимание наличие современных и эффективных антибактериальных препаратов расширились возможности вынашивания и пролонгирования беременности у женщин с туберкулезом легких.
Заболевание туберкулезом легких выявляется почти в 2 раза чаще в первой половине беременности, чем во второй. Патологический процесс во время беременности, как правило, начинается остро и протекает менее благоприятно по сравнению с таковым, выявленным вне беременности. В целом ряде случаев имеют место тяжелые формы заболевания с распадом легочной ткани и выделением туберкулезной палочки, что нередко сочетается с поражением структур, окружающих легкие, а также трахеи, гортани, бронхов. Однако в основном туберкулез у большинства женщин выявляется в виде ограниченных форм. Процесс с поражением одной доли легкого наблюдается у 70-75% больных. Обострение туберкулезного процесса в легких во время беременности может происходить в результате нерационального лечения заболевания или вообще при его отсутствии. Определенное влияние на течение заболевания оказывают и изменения в организме, которые происходят во время беременности: снижение иммунологической защиты организма, изменения функции нервной, дыхательной, сердечно-сосудистой систем, почек, гормональная перестройка организма женщины в связи с функционированием фетоплацентарного комплекса. Кроме того, вследствие повышенных потребностей в кальции во время беременности этот элемент может выводиться из обезвествленных очагов туберкулеза, которые при этом размягчаются, что является причиной нового прогрессирования патологического процесса. Обострение туберкулеза легких в послеродовом периоде часто бывает обусловлено как неэффективным лечением или его отсутствием во время беременности, так и тем, что роды вызывают быструю перестройку всех основных функций организма, а грудное вскармливание ребенка сопровождается повышением ежедневного расхода организмом женщины белков и жиров. Кроме того, после родов из-за опускания диафрагмы может происходить попадание инфекции из патологических очагов легких в их непораженные отделы. Течение беременности у женщин с туберкулезом легких также носит, соответственно, осложненный характер. Повышенная частота развития раннего токсикоза бывает связана с туберкулезной интоксикацией, ведущей к недостаточной функции коры надпочечников и к нарушению электролитного обмена. Более высокая частота анемии вызвана туберкулезной интоксикацией и расходом железа, необходимого для развития плода. Возникновение бывает обусловлено изменением равновесия между системой перекисного окисления липидов и системой антиоксидантной защиты, а также нарушениями центральной гемодинамики, которые имеют место у абсолютного большинства больных туберкулезом легких. При активной форме туберкулеза частота осложнений беременности выше, чем при неактивной. Из-за недостаточного насыщения крови кислородом и гипоксии у беременных с туберкулезным процессом вследствие легочно-сердечной недостаточности возникает фетоплацентарная недостаточность, происходят преждевременные роды. Туберкулезная интоксикация усиливает эти процессы.
Одним из наиболее частых осложнений в родах является несвоевременное излитие околоплодных вод, что обусловлено инфицированием плодных оболочках и уменьшением их прочности. Общая продолжительность родов при туберкулезе легких меньше, чем у здоровых женщин.
В настоящее время клиническая картина течения обострений туберкулезного процесса легких и вновь возникших очагов инфекции при беременности имеет весьма стертый характер и может маскироваться токсикозами беременности или респираторными заболеваниями. Наиболее часто туберкулез легких выявляется у беременных при их обращении к врачу с жалобами на слабость, кашель, повышение температуры тела. Группы риска Пациентки с недавно перенесенным туберкулезом – менее 1 года после окончания лечения. Пациентки моложе 20 лет и старше 35 лет с туберкулезом любой локализации. Беременные с распространенным туберкулезным процессом независимо от его фазы. Беременные, имеющие контакты с лицами, у которых установлен туберкулез с выделением или без выделения туберкулезной палочки. Беременные с впервые установленным виражом, гиперэргической или нарастающей туберкулиновой чувствительностью (по пробе Манту с 2 ТЕ). Беременные, имеющие такие сопутствующие заболевания, как: сахарный диабет, хронические неспецифические заболевания органов дыхания, почек, язвенную болезнь желудка и двенадцатиперстной кишки; употребляющие алкоголь, никотин и наркотические вещества, ведущие асоциальный образ жизни.
Симптомы и диагностика туберкулеза легких у беременных Подозрение на наличие туберкулеза легких при обследовании беременной обычно вызывают такие жалобы, как: кашель с мокротой или без нее, кровохарканье, боль в грудной клетке, одышка. Другими не менее важными симптомами заболевания являются слабость, потливость, потеря аппетита, отсутствие нарастания или снижение массы тела, длительное повышение температуры до субфебрильных цифр в вечернее время, раздражительность. В подобной ситуации следует уточнить данные о возможном перенесенном туберкулезе в прошлом или о возможном контакте с туберкулезными больными, случаях заболевания туберкулезом в семье, наличии сопутствующей патологии. При подозрении на активный туберкулез легких необходимо проведение рентгенологического исследования независимо от срока беременности. Боязнь применения этого метода у беременных может привести к запоздалой диагностике далеко зашедшего туберкулезного процесса. В процессе рентгенологического исследования грудной клетки у беременных используются специальные методики и защитные средства, которые сводят к минимуму возможность рентгенологического повреждения плода. У больных, выделяющих бактерии туберкулеза до начала терапии заболевания, в процессе лечения необходимо ежемесячно контролировать динамику их выделения путем микроскопического исследования мокроты и ее посева на питательные среды. Динамику состояния очагов инфекции в легких можно проследить по результатам рентгенологического исследования органов грудной клетки, проводимого всем женщинам в течение 1-3 суток после родоразрешения.
Лечение туберкулеза легких во время беременности В настоящее время для лечения туберкулеза легких во время беременности применяют изониазид, рифампицин, пиразинамид этамбутол. Как показывают проведенные исследования, перечисленные препараты не относятся к группе субстанций, вызывающих уродства у плода. Тем не менее, их не следует применять в ранние сроки беременности в период органогенеза (с 3-й по 12-ю недели). Продолжительность лечения туберкулеза легких может затрагивать не только весь период беременности и продолжаться во время лактации. Особенно это касается тех пациенток, у которых заболевание выявлено во время беременности. В том случае, если проведено соответствующее своевременно начатое рациональное лечение, то к сроку родов и в послеродовом периоде, как правило, наблюдается положительная клинико- рентгенологическая динамика течения заболевания. При этом отмечается прекращение бактериовыделения, закрытие патологических очагов в легких, рассасывание инфильтратов и исчезновение патологического скопления жидкости при плеврите. Дети, которые рождены от матерей, больных туберкулезом легких, рождаются, как правило, с малой массой тела, что бывает обусловлено как фетоплацентарной недостаточностью во время беременности, которая сопровождается задержкой развития плода, так и большой частотой преждевременных родов. У таких новорожденных наблюдаются нарушения периода адаптации в первые дни после рождения, что сопровождается изменениями со стороны центральной нервной системы, развитием дыхательных расстройств, большой первоначальной потерей массы тела и поздним ее восстановлением. Эти явления, в первую очередь, бывают обусловлены туберкулезной интоксикацией матери, дефицитом массы тела при рождении, недостаточным количеством высасываемого молока. В раннем периоде после рождения у этих детей чаще наблюдаются нарушения со стороны центральной нервной системы гипоксического происхождения, повышение уровня билирубина, аспирационный синдром, нарушение кровообращения, кровоизлияния и отечный синдром.
Новорожденные от матерей с активным туберкулезом должны быть изолированы сразу после первичной обработки.
Грудное вскармливание новорожденных разрешается всем родильницам с неактивным туберкулезом. Вопрос о возможности вскармливания новорожденных родильницами, у которых имеется активный туберкулезный процесс, но прекратилось выделение возбудителей заболевания, решается индивидуально консилиумом врачей с обязательным участием фтизиатра, акушера-гинеколога и педиатра. В том случае, если принято положительное решение о кормлении новорожденного грудью, то на протяжении всего периода вскармливания проводится антибактериальная терапия одним или двумя препаратами. Соблюдаются все меры, направленные на предотвращение заражения ребенка: использование стерильной маски или марлевой повязки в 5-6 слоев и косынки на голову, тщательно мытье рук. Внутриутробное заражение плода туберкулезом происходит редко. Однако такие случаи имеют место при заносе возбудителей заболевания от матери к плоду.
Возникновение врожденного туберкулеза чаще происходит у новорожденных, матери которых заболели впервые во время беременности и не получали соответствующего лечения.
Женщины, больные туберкулезом легких, должны наблюдаться с ранних сроков беременности совместно акушером-гинекологом и фтизиатром и должны быть госпитализированы при возникновении осложнений.
Теберкулез – это хроническое инфекционное заболевание, которое занимает одно из первых мест в мире по смертности. Возбудитель туберкулеза широко распространен в природе и очень устойчив к воздействию факторов внешней среды, кислотам, щелочам и другим веществам. Называется эта микобактерия – палочка Коха или бактерия Коха. Туберкулез передается от больного человека к здоровому при кашле, разговоре, чихании, может поражать любой орган, но преимущественно поражаются легкие.
слабость, быстрая утомляемость,
повышение температуры тела,
кашель более двух недель,
При наличие кашля и других перечисленных признаков в течение двух недель и более нужно немедленно обратиться за медицинской помощью!
Меры профилактики туберкулеза:
проведение флюорографического обследования с 15 лет,
соблюдение правил личной и общественной гигиены,
проведение вакцинации БЦЖ, ежегодной пробы Манту,
отказ от курения, употребления алкоголя, наркотиков,
соблюдение принципов здорового образа жизни.
Пройти флюорографию вы можете по направлению врача-фтизиатра, нарколога или социального учреждения (если у такового есть договор с диспансером на данную медицинскую услугу). Бесплатное флюорографическое обследование проводится также в поликлиниках по месту прикрепления при наличии полиса ОМС, паспорта или направления участкового терапевта.
Врачи-фтизиатры (в том числе фтизиоофтальмологи, фтизиогинекологи и другие) оказывают помощь населению Пермского бесплатно по направлению и жизненным показаниям.
Если туберкулезом болен близкий человек
Все члены семьи больного туберкулезом должны раз в полгода обследоваться в тубдиспансере в течение всего срока контакта с больным и еще год после снятия его с эпидемиологического учета. Также они должны получать профилактические курсы лечения противотуберкулезными препаратами. Дети направляются в детские санаторные учреждения (ясли, сад, школа), где им также назначается профилактическое лечение. Если в семье появляется новорожденный ребенок , больной туберкулезом должен быть изолирован в стационар или санаторий на 2 месяца с момента проведения противотуберкулезной прививки ребенку. Контакт человека, больного туберкулезом, с новорожденным малышом должен быть исключен до его полного излечения, подтвержденного врачом.
Стационарное
После выявления заболевания больной должен быть госпитализирован в туберкулезный стационар, где пройдет основной курс лечения лекарствами. Это может потребовать от 8 до 18 месяцев, срок зависит от нескольких факторов: необходимости хирургического вмешательства и регулярного приема лекарственных средств. Если прием не регулярный, то туберкулезные палочки часто адаптируются и получают устойчивость к лекарству – по этой причине излечение затягивается или вообще не наступает.
Санаторное
Следующий этап после выписки из стационара – санаторно-курортное лечение с использованием естественных климатических факторов – солнца, воздуха, воды, рационального питания, покоя и регулярных физических тренировок.
Амбулаторное
После санатория больной продолжает лечение амбулаторно, сроки такого лечения носят индивидуальный характер и зависят от характера и течения болезни и переносимости лекарств. Успех амбулаторного этапа во многом зависит от выполнения больным всех указаний врача. Это строго регулярный прием медикаментов, соблюдения режима питания, труда и отдыха. Если эти условия выполняются – подавляющее большинство больных излечивается. После основного курса лечения в течение 2-х лет дважды в год весной и осенью необходимо принимать противотуберкулезные препараты для профилактики обострений и предотвращения повторного заболевания.
Важно знать
Организм женщины, больной туберкулезом, ослаблен. Если женщина когда-либо болела туберкулезом, при беременности может наступить активация процесса. Чаще всего обострение происходит в начале беременности и перед родами. При беременности снижается иммунитет, а туберкулезный процесс еще сильнее ослабляет организм матери и будущего ребенка. Очень важно в какой среде ребенок появится на свет. К сожаления, до сих пор не являются исключительными случаи, когда новорожденный попадает из роддома в квартиру, где есть больные туберкулезом или больна его мать. Это может привести к заражению ребенка.
С чего начать?
Начинать профилактику нужно еще до рождения ребенка. В семье, где ждут малыша, за 6 месяцев до его появления на свет всем членам семьи старше 14 лет необходимо пройти флюорографию – это единственный способ определения туберкулеза! Окружению беременной женщины необходимо пройти флюорографию легких до родов, а беременным, ранее перенесшим туберкулез, желательно проконсультироваться у врача-фтизиатра, получить необходимые консультации и следовать им.
Сразу после рождения ребенка
После родов каждая женщина должна в 3-х месячный срок пройти флюорографию легких. Если заболевание будет обнаружено, матери должны прекратить грудное вскармливание на время лечения. Все новорожденные на 3-4 сутки жизни в роддоме вакцинируются БЦЖ, а в возрасте 6-7 лет им делается повторная прививка от туберкулеза.
Необходимая профилактика
Ежегодно, с 1-го года жизни до 18-летнего возраста, должна проводиться постановка внутрикожной пробы Манту с 2ТЕ, по результатам которой направляют на консультацию к врачу-фтизиатру. Подросткам в возрасте 15, 16, 17 лет проводится флюорографический осмотр. При выявлении впервые положительной реакции Манту у ребенка необходимо немедленно обратиться к врачу-фтизиатру. Далее обследуется вся семья для выявления источника заболевания, в случае необходимости назначается профилактическое лечение. Ребенку необходимо обеспечить питание, включающее ежедневное употребление овощей и, по возможности, фруктов. Также необходимо подолгу бывать на свежем воздухе и активно двигаться, заниматься подвижными видами спорта.
Если отказаться от прививки
Прививка существенно снижает риск инфицирования и заболевания туберкулезом – привитый ребенок с хорошим поствакцинальным иммунитетом при встрече с микобактериями либо не заболеет, либо перенесет инфекцию в легкой форме. Дети, не получившие прививку БЦЖ, могут заболеть туберкулезом, в том числе и с самыми тяжелыми формами (с поражением головного мозга, костей и др. органов). Родители вправе отказаться от проведения вакцинации БЦЖ своему ребенку. При этом необходимо помнить, что от туберкулеза не застрахован никто, особенно ребенок. В силу возрастных особенностей дети в гораздо большей степени подвержены заболеванию туберкулезом, чем взрослые. Именно поэтому для контроля состояния противотуберкулезного иммунитета и выявления момента первичного инфицирования детям ежегодно проводят реакцию Манту.
Вакцина БЦЖ – это живые возбудители туберкулеза, которые после специальной обработки утратили способность вызывать заболевание, но не утратили способность создавать противотуберкулезный иммунитет. Кроме того, существует вакцина БЦЖ-М, которая используется для вакцинации ослабленных детей.
История вакцины
Первый препарат был разработан французскими учеными и назван по имени создателей – бацилла Кальметта-Герена. После разработок и исследований, потребовавших 12 лет, вакцина появилась в 1921 году. Спустя 4 года, в 1925, вакцину передали в Москву профессору Л.А.Тарасевичу и в 1928 году началась вакцинация новорожденных. Обязательным вакцинированием новорожденных стало с 1950 года, поскольку результатом стало резкое снижение детского туберкулеза в стране. Статистика говорит сама за себя: если в 1961 году было зарегистрировано 3857 случаев детского туберкулезного менингита в год, то к 2009 году это число сократилось до 22 случаев.
Где проводится вакцинация?
Прививку БЦЖ осуществляют в родильном отделении здоровым доношенным детям на 3-7 сутки жизни. Ослабленным и недоношенным детям при достижении массы тела 2,5 кг. вводится половинная доза прививки – вакцина БЦЖ-М. Если по каким то причинам ребенок не был привит в родильном доме, то его вакцинируют после снятия противопоказаний в стационаре (в случае перевода малыша в больницу из роддома) или в поликлинике.
Как проводится вакцинация?
В поликлинике противотуберкулезная прививка детям старше 2-х месяцев допустима только проведения пробы Манту, которая покажет возможное заражение ребенка к этому возрасту. Перед прививкой ребенка осматривает врач, чтобы исключить противопоказания к вакцинации. Новорожденный ребенок прививается БЦЖ специально обученной медицинской сестрой, а после вакцинации с мамой проводится беседа о нормальном течении вакцинальной реакции. В возрасте 7 и 14 лет прививка против туберкулеза делают повторно.
При нормальном формировании иммунитета:
Приблизительно через 1,5-3 месяца в месте вакцинации образуется ранка (пустула), покрытая корочкой. Спустя 4-6 месяцев после вакцинации корочка отпадает, на месте ранки остается небольшой рубчик размером не более 10 мм. Категорически нельзя тереть или как то иначе травмировать ранку в процессе заживления! Не нужно заклеивать, беречь от воды или обрабатывать место вакцинации – это не влияет на процесс заживления. Если вам кажется, что что-то идет не так, необходимо обратиться к педиатру и следовать его указаниям и рекомендациям.
Читайте также:


