Может ли болеть живот если туберкулез
Общая информация о туберкулезе
Туберкулез– это тяжелое заболевание с высокой степенью смертности. Туберкулезу посвящен специальный раздел медицины – фтизиатрия. В конце 19 века Кох открыл туберкулезную палочку (микобактерию), вызывающую туберкулез.
Кто чаще болеет туберкулезом?
Каждый третий житель Земли носит в себе туберкулезную палочку. Ни от одной инфекции не умирает столько людей, сколько от туберкулеза. В России за последнее десятилетие туберкулез приобрел характер эпидемии, что связано с экономическими катаклизмами в стране. Безусловно, самая высокая частота туберкулеза наблюдается среди заключенных, бомжей, наркоманов, проституток, а также мигрантов, но сейчас туберкулезом заражаются и болеют вполне благополучные слои населения. В первую очередь, страдают лица, вынужденные общаться с больными туберкулезом – медицинские работники, сотрудники приютов, персонал мест заключения, служители церкви и, естественно, члены семей, имеющие постоянный контакт с больным туберкулезом.
Возбудитель туберкулеза
Возбудители туберкулеза очень изменчивы и быстро приобретают устойчивость к лекарствам, их трудно не только уничтожить лекарствами, но и обнаружить. Туберкулезом болеют не только люди, но и животные, которые могут быть источником инфекции. Палочка туберкулеза чаще всего передается воздушно-капельным путем. Опасны не только кашель, мокрота, но и пыль. Во влажных местах без доступа солнца возбудитель туберкулеза живет месяцами. Редко туберкулез получают с пищей (молоком или мясом), водой (если водоемы заражены стоками из туберкулезных больниц или ферм, где есть больной скот) или внутриутробно.
Заражение туберкулезом
Заражение туберкулезом очень часто наблюдается в детско-подростковом возрасте. Не каждый зараженный туберкулезом заболеет. Возникновение туберкулеза зависит от ослабленности организма, условий жизни, питания, курения, алкоголизма и других вредных факторов. Если человек здоров, проживает в нормальном жилище, хорошо питается, его иммунная система справляется с палочками туберкулеза.
Проба на туберкулез
Как можно проверить, есть ли в организме опасные палочки туберкулеза? Для этого всем дошкольникам и школьникам регулярно проводят пробу с туберкулином. Туберкулин приготовлен из возбудителей туберкулеза. Если проба положительная (место укола краснеет, опухает), врач подозревает заражение туберкулезом. Проба может быть отрицательной, если проведена через небольшое количество времени (1-2 недели) после заражения туберкулезом. Могут быть и положительные пробы, не связанные с заражением туберкулезом (например, в случае склонности к аллергиям или если прививка против туберкулеза проведена недавно). Если сомнений в зараженности туберкулезом нет, проводят профилактику туберкулеза с помощью лекарств, в результате чего туберкулез будет предотвращен. Кроме туберкулиновой пробы большую роль играют профилактические осмотры с привлечением сеансов флюорографии.
Начальная стадия туберкулеза
Если у здорового ребенка вскоре после заражения туберкулезом возникает иммунитет к палочке туберкулеза, то у слабых детей развивается болезнь: появляется температура, плохое самочувствие. Лекарственная профилактика уничтожает этот начальный туберкулез. Но если лекарства не получены, туберкулез захватывает весь организм. Особенно при туберкулезе страдают лимфоузлы, располагающиеся в груди, и легкие.
Вторичный туберкулез
Даже после мощного лекарственного лечения очаги туберкулеза могут сохраняться в виде затвердевших участков и даже могут быть местами, откуда организм поражается вторичным туберкулезом. Вероятность вторичного туберкулеза повышается, если пациент возвращается в плохие условия жизни или заболевает другой инфекцией. Повторный туберкулез лечится с помощью интенсивного введения нескольких препаратов сначала в больнице, затем в условиях поликлиники.

Профилактика туберкулеза
Предупреждение туберкулеза ведется с помощью поголовной БЦЖ-вакцинации при рождении. Повторные введения вакцины против туберкулеза осуществляются в дошкольный и школьный период.
Туберкулёз
Туберкулезная палочка, ее еще называют палочкой Коха, довольно продолжительное время считалась опасной, вызывающей заболевание, которое в большинстве случаев заканчивалось смертельным исходом. Во второй половине двадцатого века с туберкулезом, казалось бы, научились эффективно бороться. Но сейчас на дворе уже третье тысячелетие, а грозный враг, подняв голову, вновь переходит в активное наступление. Победить туберкулез окончательно и бесповоротно не удалось пока еще ни одной, даже самой развитой стране. Многие уверены, что туберкулез — болезнь исключительно асоциальная, которой подвержены бомжи, люди, вернувшиеся из-за колючей проволоки, и представители прочих неблагополучных слоев общества. Весьма распространенное заблуждение, которое иногда бывает роковым.
Статистика неумолима — за последние 10-15 лет заболеваемость туберкулезом выросла в 2-3 раза! И все чаще этот недуг поражает вполне благополучных мужчин и женщин и, что самое страшное, усиливает атаку на наших детей.
Причем смертельные исходы при этой инфекции встречаются гораздо чаще, чем при других инфекционных заболеваниях. Палочка Коха устойчива ко многим антибиотикам и часто пользуется беспечностью родителей, которые уверены, что ни прививка БЦЖ, ни ежегодная проба Манту их ребенку вовсе не требуется.
Лечение туберкулеза. БЦЖ и Манту
Прививку от туберкулеза всем малышам обычно ставят еще в родильном доме, перед выпиской. БЦЖ не предотвращает инфицирование палочкой Коха, но зато способна снизить риск заболевания тяжелой формой туберкулеза. Профилактика этого недуга основывается, в первую очередь, на своевременном выявлении инфицированных больных и лечении, направленном на предотвращение развития болезни.
Пробу Манту ребенку делают каждый год, пока ему не исполнится 17 лет. Эта процедура помогает выявить опасность на самой ранней стадии, что позволяет вовремя принять необходимые меры.
Опасения родителей, которые считают, что с пробой Манту в организм заносятся бактерии туберкулеза, являются абсолютно беспочвенными.
Но даже если факт инфицированности ребенка был подтвержден, это не значит, что он обязательно заболеет туберкулезом. Развитие заболевания начинается только у тех людей, чья иммунная система дала сбой. После 17 лет иммунитет ребенка укрепляется, и Манту положено ставить лишь в 22-23 года и 28-30 лет, перед ревакцинацией БЦЖ. Но, как правило, ни ревакцинацию, ни пробу Манту взрослые делать не хотят.
Флюорографическое обследование на туберкулез
Начиная с 14 лет, каждый должен как минимум раз в 2 года, а лучше каждый год, делать флюорографию грудной клетки. Рентгенологическая нагрузка при флюорографии в несколько раз ниже, чем при обычном рентгенологическом исследовании. Бывает, что пациентов беспокоит чересчур маленький размер снимка. Им кажется, что на нем трудно что-либо разглядеть. Но специалист легко увидит все, что необходимо, в частности, имеющиеся в легких полости, очаги или затемнения. Если есть подозрение на какую-то патологию, пациента отправят на дополнительное, более глубокое, обследование.
Следует помнить о том, что флюорография помогает выявлять не только наличие в организме туберкулеза, но и других опасных заболеваний, в том числе и онкологических. Нередки случаи, когда этот маленький снимок спасал пациенту жизнь, помогая обнаружить рак на самой ранней стадии.
Питание при туберкулезе
Формы туберкулеза
В большинстве случаев эта инфекция развивается в легких и бронхах, но туберкулез способен поражать все ткани и органы человека. Внелегочный туберкулез может атаковать органы пищеварительной, мочеполовой и нервной систем, а также суставы, кости, кожу и даже глаза. Чаще всего первично все же поражаются легкие, а уже затем происходит распространение палочки Коха по всему организму.
Лечение туберкулеза является очень сложным и длительным процессом, его ни в коем случае нельзя прекращать или прерывать — важно пройти весь курс до конца, потому что иначе палочка Коха может стать устойчивой к принимаемым препаратам и в дальнейшем вылечить туберкулез становится очень сложно, иногда — невозможно. Самым мощным и действенным средством считается химиотерапия. В некоторых случаях пациентам назначают хирургический метод лечения. Но, как и в случае с другими заболеваниями, шансы на успех очень велики, если выявить недуг вовремя и тщательно следовать всем рекомендациям врача.
Если ваш родственник болен туберкулезом
Большое значение имеет регулярное проветривание и идеальная чистота в доме. Всем, кто живет рядом с больным, необходимо проходить систематическое обследование. При этом следует помнить, что бактерии выделяет только человек с открытой формой туберкулеза. Если лечение было успешным и заболевание перешло в закрытую форму, заражения не произойдет.
Ранние признаки туберкулеза
К ранним признакам туберкулеза относятся симптомы отравления – температура все время немного повышена, исчезает интерес к еде, школьник хуже учится. Часто увеличены лимфоузлы, пораженные туберкулезной палочкой, иногда наблюдаются воспалительные процессы в глазах, сердце бьется чаще, прослушиваются небольшие легочные хрипы, со стороны крови – неспецифические признаки воспаления.
Туберкулез— потенциально смертельное инфекционное заболевание, вызываемое микобактерией туберкулеза. Передается воздушно-капельным путем.
Распространение палочки туберкулеза по организму
Туберкулезная палочкас кровью и лимфой разносится по организму. Места внедрения отмечены воспалением. При туберкулезе воспаление носит аллергический характер, образуются бугорки. Кроме того, для туберкулеза характерен тип воспаления, связанный с появлением участков распавшейся ткани, напоминающих творог. Этот процесс при туберкулезе называется казеозом. Затем эти творожистые комочки рассасываются или наоборот окружаются плотной оболочкой и затвердевают из-за накопления кальция (обызвествление). В этих участках палочка туберкулеза может сохраняться очень долго.
Предрасположенность к туберкулезу
Сила иммунной защиты зависит от устойчивости или подверженности к туберкулезу, которые передаются по наследству, а также от возраста, условий жизни, вредностей, способности бронхов выводить загрязнения, а кишечника – расщеплять попавшие в него вредные элементы и, главное, состоянием особых клеток иммунной системы – фагоцитов.
Важно, что существует генетическая предрасположенность к туберкулезу. Показано, что туберкулезом чаще болеют те люди, у кого есть родственники, больные туберкулезом, причем речь не идет о заражении при контакте с больным. Несколько чаще туберкулезом болеют люди с первой группой крови, а также страдающие другими болезнями легких.
Первичный и вторичный туберкулез
Первичный туберкулез, то есть туберкулез после свежего заражения, возникает лишь у каждого десятого зараженного человека или даже реже (и заболеть он может в течение года или двух после заражения). Заражение проявляется только повышенным иммунным ответом на палочку туберкулеза, видным в пробах. Но туберкулезная палочка может затаиться и неожиданно, при стечении обстоятельств, стать очень активной. К этим неблагоприятным обстоятельствам, способствующим активации туберкулеза (то есть, вторичному туберкулезу), относятся эндокринные болезни, стресс, алкоголизм и любые тяжелые заболевания. Вторичный туберкулез может развиваться и другим путем – при повторном заражении палочкой туберкулеза, но факторы риска остаются теми же, ведущими к ослаблению организма.
Принципы лечения туберкулеза
В настоящее время туберкулез не является неизлечимым при следующих условиях.
Существуют специфические методы лечения туберкулеза, связанные с нарушением герметичности плевральной полости. При этом легкое спадается, выключается из дыхания, и этот покой способствует заживлению очагов туберкулеза. В настоящее время эти методы лечения туберкулеза применяют гораздо реже, чем раньше, например, при кровотечении или невозможности применить нужный препарат. Иногда дело доходит и до массивного хирургического вмешательства. Все методы лечения туберкулеза бессильны, если больной не может или не хочет обеспечить себе подобающий образ жизни.

Лечение туберкулеза с помощью антибактериальных препаратов
Сначала больной туберкулезом получает небольшие пробные дозы лекарств, но довольно быстро лечение туберкулеза приобретает очень мощный характер. В этот период лечение туберкулеза направлено на истребление микробов, особенно их среднеустойчивых разновидностей. Далее лечение туберкулеза при необходимости становится более разнообразным, уничтожению подлежат те палочки туберкулеза, которые обладают особыми свойствами – высокой устойчивостью, невосприимчивостью к лекарствам от туберкулеза.
Лекарства от туберкулеза вводятся в организм всеми известными способами, в том числе через бронхи – в жидком или аэрозольном состоянии. Лечение туберкулеза должно проводиться долго, обычно около года, но полугодовые курсы терапии не исключены. Безусловно, лечение туберкулеза зависит от стадии и клинических особенностей болезни: туберкулез может быть впервые выявлен, протекать с обострениями или хронически, иметь внелегочную форму. Врач следит за такими нежелательными последствиями лечения туберкулеза, как уменьшение количества некоторых форм лейкоцитов, аллергические реакции, поражение печени.
Другие методы лечения туберкулеза
Иногда в плевральную полость больного туберкулезом вводят небольшое количество воздуха. В результате легкое спадается, что способствует заживлению туберкулезных полостей – каверн. С той же целью воздух могут вводить в брюшную полость. Тогда диафрагма вынуждена приподняться, а нижние отделы легких спадаются. Эти методы лечения туберкулеза широко применялись раньше, когда не существовало эффективных лекарств от туберкулеза. В настоящее время они используются, если нет ожидаемого эффекта от препаратов или больной туберкулезом плохо их переносит.
Анкета
- Чем вызывается туберкулез?
Б) Вирус гепатита
- Пути передачи туберкулеза
А) Воздушно-капельным путем
Б) Контактный (предметы личного пользования, посуда)

Боль в животе, метеоризм, отрыжка и изжога, затрудненное дыхание, отеки ног — все это может свидетельствовать о наличии асцита брюшной полости.

На ранних стадиях асцит брюшной полости протекает незаметно. Зачастую люди думают, что просто набирают вес.

Магнитно-резонансная томография органов брюшной полости позволяет распознать опухолевые и воспалительные процессы, увидеть кисты.

Скидка на магнитно-резонансную томографию в выходные и праздничные дни!
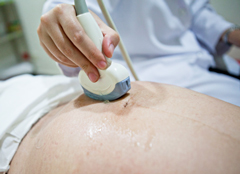
Ультразвуковое исследование органов брюшной полости позволяет оценить их форму, размеры и расположение, выявить существующие патологии.

Чем раньше диагностировать асцит и начать лечение, тем выше шансы на выздоровление.

Спецпредложения, скидки и акции помогут существенно сэкономить на медицинском обследовании.


Асцит, который иногда называют водянкой живота, — это не отдельная болезнь, а осложнение целого ряда самостоятельных заболеваний. И практически все они крайне опасны для здоровья и жизни. Как диагностируют асцит брюшной полости, из-за чего он возникает и можно ли его вылечить?
Асцит: болезнь или симптом?
Патологическое скопление жидкости в брюшной полости называется асцитом. Небольшое количество асцитической жидкости присутствует в полости брюшины всегда. Эта жидкость постоянно перемещается в лимфатические сосуды, а ее место занимает новая, и это совершенно естественный процесс. Но при некоторых нарушениях в работе организма эта жидкость либо начинает вырабатываться в избыточном количестве, либо перестает всасываться. В результате она постепенно накапливается и начинает давить на внутренние органы, ухудшая их функционирование.
Список заболеваний и нарушений, при которых может возникнуть асцит, весьма внушителен. Среди них:
- цирроз печени;
- некоторые онкологические заболевания;
- туберкулез;
- панкреатит;
- сердечная недостаточность;
- эндометриоз, кисты и опухоли яичников;
- внутренние кровотечения;
- заболевания почек;
- недоедание и истощение;
- заболевания эндокринной системы.
Однако, если у человека диагностируют асцит брюшной полости, первыми на подозрении у врачей обычно оказываются цирроз печени (причина 75% случаев асцита), онкологические заболевания (10% случаев) и сердечная недостаточность (5% случаев). На все остальные заболевания вместе взятые приходится лишь 10% случаев асцита брюшной полости.
Конечно, асцит возникает далеко не у всех людей, страдающих вышеуказанными заболеваниями. Однако существуют факторы риска, повышающие шансы развития асцита: алкоголизм, наркомания, гепатиты, ожирение и высокий уровень холестерина, а также сахарный диабет.
Асцит брюшной полости чаще всего развивается постепенно, на протяжении многих месяцев, и потому большинство пациентов очень долго не обращают на него внимания. Зачастую люди просто думают, что набирают вес.
На ранних стадиях заметить асцит действительно сложно: нужно, чтобы собралось не менее литра жидкости. Лишь после этого начинают проявляться типичные симптомы асцита брюшной полости: боль в животе, метеоризм, отрыжка и изжога, затрудненное дыхание, отеки ног. По мере увеличения объема жидкости живот тоже увеличивается, вскоре человеку становится сложно наклоняться. Живот приобретает форму шара, могут появиться растяжки и расширенные вены.
Но для того, чтобы поставить диагноз, мало внешних признаков — необходимо проконсультироваться с врачом.
Она начинается с визуального осмотра и пальпации живота. Опытный врач может диагностировать асцит уже на основании только этих данных, однако для уточнения требуются более точные методы. Недостаточно знать, что у пациента асцит — гораздо важнее выяснить, что его вызвало.
При подозрении на асцит назначается УЗИ брюшной полости и грудной клетки — оно позволяет увидеть как асцит, так и новообразования или изменения в структуре печени. Иногда назначается также и допплерография, показывающая состояние вен.
Рентгенография — еще один метод, широко применяемый в диагностике асцита. Это обследование дает возможность выявить туберкулез или увеличение размеров сердца, которые могут быть причиной скопления жидкости в брюшной полости.
МРТ и КТ — очень точные диагностические методы, которые позволяют увидеть наличие жидкости даже там, где его сложно рассмотреть при УЗИ и рентгенографии.
В некоторых случаях врач может направить пациента на лапароскопию, при которой производится прокол брюшной стенки и скопившаяся жидкость берется на анализ. Проводятся также биохимический анализ крови и анализ мочи.
Лечение асцита всегда начинается с лечения основного заболевания, вызвавшего скопление жидкости.
- При асците, вызванном сердечными заболеваниями, назначают сосудорасширяющие препараты, мочегонные и гликозиды.
- При почечных болезнях показаны низкосолевая диета и ограничение потребления жидкости.
- При нарушениях белкового обмена назначается диета с оптимальным содержанием белка и переливание альбумина.
- При циррозе применяют гепатопротекторы.
В дополнение к этому назначают симптоматическую терапию:
- низкосолевую диету (не более 2 г соли в сутки), а в некоторых случаях — вовсе бессолевой рацион. Если причиной асцита стал цирроз, следует также ограничить потребление жидкости;
- препараты калия и мочегонные средства.
Во время лечения врач следит за изменениями в состоянии пациента и, в особенности, — за его весом. Если выбранные терапевтические меры работают, потеря веса должна составлять около 500 граммов в сутки.
Если консервативные методы по каким-либо причинам не дают ожидаемого результата, показано хирургическое вмешательство. Нередко при асците проводят удаление жидкости путем постепенного дренажа (если ее количество значительно). Хирург делает небольшой прокол в брюшине и вставляет в него дренажную трубку (лапароцентез).
Альтернативой этому болезненному и сопряженному с большими рисками для здоровья методу является установка постоянных катетеров и подкожных портов. В результате асцитическая жидкость удаляется по мере ее накопления. Этот подход значительно облегчает жизнь пациентам, позволяет исключить необходимость повторных проколов, а значит — снизить риск повреждения внутренних органов и воспалений.
Установка системы представляет собой несложную хирургическую операцию, в процессе которой врач вводит конец катетера (изготавливается из гипоаллергенных материалов) в брюшную полость, сам же порт (он изготовлен из титана) устанавливается подкожно в области реберной дуги. Чтобы эвакуировать скопившуюся в брюшной полости жидкость, необходимо проткнуть кожу и силиконовую мембрану камеры порта специальной иглой. Через нее и откачивается асцитическая жидкость. Подобным способом можно ввести лечебные препараты.
Иногда требуется так называемое внутрипеченочное шунтирование, при котором врач создает сообщение между печеночной и воротной веной.
В тяжелых случаях может потребоваться пересадка печени.
Чем раньше асцит будет диагностирован и начнется лечение, тем выше шансы на успех. Избавиться от асцита на ранних стадиях намного проще. Но есть некоторые факторы, которые негативно влияют на эффективность терапии, — это пожилой возраст, сахарный диабет, гипотония, онкологические заболевания (и особенно рак печени), перитонит, а также пониженный уровень альбумина.
Асцит смертельно опасен. Примерно в 50% случаев, если назначение диуретиков не помогает, развитие асцита заканчивается трагически. Особенно опасен асцит при раке — летальный исход вероятен примерно в 60% случаев.
Следует помнить о том, что асцит всегда ухудшает течение основного заболевания, вызывая дыхательную недостаточность, гидроторакс, грыжи, непроходимость кишечника и массу других осложнений.
Даже если асцит удалось вылечить, следует очень внимательно относиться к своему здоровью, так как всегда есть риск рецидивов. Поэтому даже после излечения асцита следует придерживаться назначенной врачом диеты.
Скопление жидкости в брюшной полости может вызывать сильный дискомфорт, но еще до того, как это произойдет, проявляются другие симптомы. Оставлять их без внимания не следует — обязательно обратитесь к врачу.
«Асцит — серьезное осложнение, свидетельствующее о том, что лечение основного заболевания затягивать нельзя. Однако это заболевание зачастую нужно еще правильно диагностировать, ведь многие склонны не обращать внимания на отеки, метеоризм и другие симптомы и откладывать визит к врачу до последнего. Поскольку в этом случае на постановку диагноза остается мало времени, имеет смысл обратить внимание на коммерческие медицинские центры, где вас могут оперативно принять.
ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗнаверх
Туберкулез является инфекционным заболеванием, вызываемым кислотоустойчивыми микобактериями из группы Mycobacterium tuberculosis complex — M. tuberculosis , M. bovis и M. africanum . Патомеханизм инфицирования: вдыхание микобактерий → фагоцитоз макрофагами → размножение внутри макрофагов → распад макрофага и инфицирование следующих клеток → образование туберкулезной грануляционной ткани (в том числе эпителиоидных клеток и гигантских клеток Лангханса), окружающей разрушенные клетки (очаги казеозного некроза). Одновременно развивается иммунный ответ с участием лимфоцитов Th1 CD4+, которые активируют макрофаги (в том числе через ИФН-γ). Пораженные участки могут рубцеваться спонтанно посредством фиброза. У больных с нарушением клеточного иммунитета развивается колликвация казеозного некроза, значительное размножение микобактерий и иногда образование полостей. До развития специфического иммунологического ответа, макрофаги с захваченными микобактериями могут попасть с лимфатической системы в кровоток и вызвать бактериемию. Таким образом микобактерии достигают разных органов, однако остаются только в местах с благоприятными для их развития условиями. Микобактерии могут долго оставаться в организме человека (латентное инфицирование) и даже по истечении многих лет вызвать развитие туберкулеза легких либо внелегочного туберкулеза.
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ наверх
Общие симптомы (могут возникать независимо от локализации изменений): повышение температуры тела, потеря аппетита, снижение массы тела, ночная потливость, плохое самочувствие. Анализ крови: обычно без патологии, может быть лейкопения или лейкоцитоз, анемия, ускоренная СОЭ, иногда гипонатриемия и гиперкальциемия.
1. Субъективные симптомы: продолжительный кашель (вначале сухой, затем влажный с выделением слизистой либо гнойной мокроты), иногда кровохарканье, одышка при тяжелых формах (в том числе при казеозной пневмонии, милиарном туберкулезе), при которых может возникнуть дыхательная недостаточность.
2. Объективные симптомы: у пациентов на поздних стадиях развития процесса – симптомы, типичные для инфильтрации или каверны в легких.
3. Дополнительные методы исследования:
1) РГ грудной клетки — при первичном туберкулезе консолидации обычно в средних и нижних полях легких, с увеличением лимфатических узлов корней и паратрахеальных. При постпервичном туберкулезе консолидации (разной интенсивности, на поздних стадиях часто каверны, видимые как просветления, обрамленные тенями), в основном в верхних и задних сегментах верхних долей легких, а также в верхних сегментах нижних долей. Иногда инфильтративные изменения принимают форму круглых теней, вследствие инкапсулирования казеозных масс (так называемая туберкулома), в состояниях иммуносупрессии изменения могут быть нетипичными.
2) бактериологические исследования;
3) туберкулиновая проба (ТП) — внутрикожное введение туберкулина, определение диаметра инфильтрата через 48–72 ч; положительный результат (в России ≥10 мм): в случае инфицирования микобактериями (не отличает заражения от болезни), после вакцинации БЦЖ, иногда после контакта с нетуберкулезными микобактериями;
4) анализы, основанные на секреции интерферона-γ Т-лимфоцитами (IGRA) — более специфичные, чем ТП, вакцинация БЦЖ не влияет на результат.
4. Отдельные формы туберкулеза легких:
1) милиарный туберкулез — следствие диссеминации микобактерий кровью. Тяжелое клиническое течение, с высокой лихорадкой и выраженной одышкой. На РГ грудной клетки мелкоузелковые изменения, напоминающие зерна проса (в первые 2–3 дня диссеминации РГ может быть в пределах нормы). Часто увеличены печень и селезенка, а также присутствуют изменения в ликворе, на глазном дне и в ЦНС.
2) казеозная пневмония — преобладают симптомы токсемии с высокой лихорадкой гектического характера и выраженной одышкой, часто возникает кровохарканье. В мазках мокроты многочисленные микобактерии.
3) фиброзно-кавернозный туберкулез — в случаях поздно диагностированного туберкулеза или при плохом лечении. Больные, как правило, обильно выделяют микобактерии, часто выделяют микобактерии, устойчивые к ЛС. В кавернах могут развиваться бактериальные и грибковые инфекции.
1. Туберкулез плевры: развивается через несколько месяцев после первичного инфицирования. Наблюдаются лихорадка, сухой кашель, иногда одышка и боль в грудной клетке плеврального характера. Плевральный выпот обычно односторонний, с большим количеством клеток (вначале преобладают нейтрофилы, затем лимфоциты) и высокой концентрацией белка, а также повышенной активностью аденозиндезаминазы. Культуру микобактерий из плеврального выпота можно получить в ≈30 % случаев.
2. Туберкулез лимфатических узлов: наблюдается в основном у детей и в молодом возрасте. Узлы (в основном передние и задние шейные, а также надключичные, редко подмышечные и паховые) первоначально увеличены, твердые, безболезненные, кожа над ними не изменена; со временем происходит колликвация и образуются свищи. В ≈50 % случаев сопровождаются изменениями в легких.
3. Туберкулез мочеполовой системы: преобладают местные симптомы (частое мочеиспускание или боль во время мочеиспускания), часто слабо выраженные. У женщин вовлечение половой системы может проявляться болью в области таза и нарушениями менструального цикла; болезнь может привести к бесплодию. У мужчин может привести к воспалению предстательной железы и придатка яичка.
4. Туберкулез костей и суставов: в странах с низкой распространенностью туберкулеза в основном у пожилых людей, обычно длится довольно долго, прежде чем проявится клинически. Основные симптомы: боль, отек и ограничение движений в суставе. Особенно тяжело может протекать туберкулез позвоночника, который приводит к переломам позвонков.
5. Туберкулез ЦНС: чаще встречается у детей в виде туберкулезного воспаления спинномозговых оболочек или туберкулом. Воспаление развивается главным образом на основании головного мозга и вызывает повреждения черепно-мозговых нервов и нарушения циркуляции спинномозговой жидкости. Симптомы: сонливость, боль головы, тошнота, рвота и ригидность затылочных мышц, часто парез, а также пирамидные и мозжечковые симптомы; нарушения сознания и судороги.
6. Туберкулез ЖКТ: наблюдается редко. Туберкулез желудка и кишечника проявляется субфебрилитетом, похудением, поносом, рвотой, болью в животе. Иногда симптомы аппендицита или кишечной непроходимости.
7. Другие формы внелегочного туберкулёза: туберкулёз перикарда, кожи, крупных сосудов или костного мозга возникает крайне редко, однако следует помнить, что заболевание может поражать любой орган.
Необходимо всегда стремиться к бактериологическому подтверждению →разд. 28.1.1.
У больных с подозрением на туберкулез легких необходимо назначить ≥3-кратное исследование мокроты — микроскопия мазка и посев (если больной не отхаркивает → индукция секреции мокроты гипертоническим раствором NaCl), а у пациентов со значительным подозрением на болезнь – бронхоскопия с целью взятия промывных вод для бактериологического исследования. Необходимо рассмотреть необходимость бактериологического (в том числе и посевы) и гистологического исследований биоптатов из измененного участка. У пациентов с высокой степенью клинического подозрения на наличие туберкулёза следует начать антимикобактериальное лечение, несмотря на результаты указанных выше исследований. Отрицательные результаты посевов не исключают наличия туберкулёза и не являются показанием к прекращению лечения. Важное значение в диагностике туберкулеза отводится также внутрикожным пробам с антигенами микобактерий.
Туберкулез следует рассматривать при дифференциальной диагностике в любом случае наличия изменений на РГ грудной клетки, даже если эти изменения не типичны для туберкулеза. Необходимо подозревать туберкулез у больных, у которых кашель с выделением гнойной мокроты продолжается >3 нед., с пневмонией, не проходящей после стандартного лечения, особенно, когда рентгенологически обнаруживаются каверны или плевральный выпот. Исключения туберкулеза требуют: лихорадка неясной этиологии, увеличение лимфатических узлов, стерильная пиурия, затяжное течение воспаления спинномозговых оболочек с поражением черепно-мозговых нервов, воспалительные заболевания кишечника (в частности, болезнь Крона), некоторые случаи бесплодия у женщин и затяжные воспалительные процессы костно-суставной системы.
1. Общие принципы лечения:
1) схемы лечения должны включать в фазе интенсивной терапии ≥3 препаратов, а в фазе продолжения лечения ≥2 ЛС, к которым вероятно чувствительны микобактерии, выявленные у больного;
2) к схеме, которая не эффективна, никогда не следует добавлять одно новое ЛС;
3) необходимо осуществлять надзор за процессом лечения, особенно при высокой вероятности несоблюдения пациентом рекомендаций, а также в опасных для общественного здоровья ситуациях (напр. лекарственная устойчивость, рецидив заболевания);
4) в начале лечения о каждом случае туберкулеза должна быть уведомлена санэпидстанция (случаи заболевания туберкулезом подлежат регистрации) ;
5) до начала лечения необходимо определить в сыворотке крови активность ферментов печени, концентрацию билирубина, мочевины, креатинина и мочевой кислоты, количество тромбоцитов в крови, в случае применения этамбутола (E) необходимо назначить консультацию офтальмолога, рассмотреть необходимость проведения исследования на ВИЧ либо на другие иммуносупрессивные состояния, оценить вероятность лекарственной резистентности и склонность пациента к сотрудничеству;
6) проводить мониторинг побочных действий и взаимодействия лекарственных средств.
У лиц, находящихся в тяжёлом состоянии по причине заболевания, вызывающего подозрения на туберкулёз, а также у лиц, отягощённых высоким риском прогрессирования туберкулёза (ВИЧ-инфицированные, а также пациенты, получавшие лечение ингибиторами фактора некроза опухоли) — необходимо начинать терапию безотлагательно (не ожидая результатов микробиологических исследований).
2. Антимикобактериальные ЛС:
1) основные ЛС (первого выбора) →табл. 3.15-1;
2) ЛС второго ряда (альтернативные) — этионамид (Eto), капреомицин (Cm), циклосерин (Cs), аминосалициловая кислота (PAS), канамицин (Кm), амикацин, фторхинолоны, рифабутин, рифапентин, линезолид, клофазимин и др.
3. ГКС: абсолютно показаны только при надпочечниковой недостаточности при туберкулезе надпочечников; кроме того, применяются в следующих случаях: острый перикардит (преднизон в течение 6–12 нед., первоначально 60 мг/сут., необходимо постепенно уменьшать через 2–3 нед.), менингит и энцефалит у больных с нарушениями сознания и симптомами увеличенного внутричерепного давления (преднизон в течение 6–8 нед., первоначально 20–40 мг/сут., необходимо постепенно уменьшать через 2–3 нед.; возможно применение дексаметазона 8–12 мг/сут.), тяжелое течение экссудативных плевритов и перитонитов (преднизон 20–40 мг/сут. в течение 1–2 нед.), угрожающее жизни сужение дыхательных путей, туберкулез лимфатических узлов с признаками давления на соседние органы, тяжелые реакции гиперчувствительности на антимикобактериальные ЛС, когда нет возможности заменить их другими препаратами, воспалительный синдром при восстановлении нормальных иммунных реакций у ВИЧ-инфицированных больных (→ниже).
Читайте также:


