Моча с кровью у мужчин при туберкулезе

Мочевой синдром – лабораторный синдром, характеризующий все качественные и количественные изменения мочи, и прежде всего изменения осадка мочи, включающие гематурию, протеинурию, лейкоцитурию и цилиндрурию [1, 2].
У здорового человека в моче определяется не более 1 эритроцита на 10–12 полей зрения. В ряде ситуаций и большее число эритроцитов может рассматриваться в качестве нормы. Например, это может быть связано с интенсивной физической нагрузкой. Однако, такие эпизоды являются кратковременными.
При проведении дифференциальной диагностики от истинной гематурии следует отличать случайную примесь к моче крови, происходящей не из почек или мочевых путей. Подобные ситуации у мужчин могут отмечаться при туберкулезе или раке предстательной железы, а у женщин при попадании крови из влагалища (при заболеваниях матки и яичников, менструациях).
В моче могут выявляться 2 типа эритроцитов: неизмененные и измененные. Неизмененные эритроциты в моче содержат гемоглобин, имеют вид дисков зеленовато-желтого цвета (при мочекаменной болезни, остром цистите, гипертрофии предстательной железы, опухоли мочевыводящих путей). Измененные (или выщелоченные) эритроциты не содержат гемоглобина. Бесцветные измененные эритроциты определяются в моче низкой относительной плотности в виде колец; сморщенные измененные эритроциты присутствуют в моче с высокой относительной плотностью (при остром гломерулонефрите, обострении хронического гломерулонефрита, опухолях и туберкулезе почек).
Гемоглобинурия обусловлена выделением свободного внеэритроцитарного гемоглобина с мочой, в результате нарушения клубочковой фильтрации. В результате окисления гемоглобина и превращения его в гемосидерин, который является пигментом черного цвета, моча может приобретать при гемоглобинурии и гемосидеринурии темно-вишневый цвет или цвет бургунди [3].
К дополнительным характеристикам гематурии относятся: временной характер (рецидивирующая или стойкая); наличие сопутствующего болевого синдрома (болевая и безболевая) и других изменений в осадке мочи (изолированная или сочетанная с протенурией, лейкоцитурией).
По происхождению (источнику) гематурия подразделяется на почечную и внепочечную. При почечной (гломерулярной) эритроциты попадают в мочу из почек, при внепочечной (негломерулярной) эритроциты примешиваются к моче в мочевых путях.
Можно выделить ряд дифференциально-диагностических признаков почечной и внепочечной гематурии:
1) цвет мочи при почечной гематурии буровато-красный, при внепочечной – ярко-красный;
2) выделение чистой крови характерно для кровотечения из мочевого пузыря;
3) наличие сгустков крови, как правило, свидетельствуют о поступлении крови из мочевого пузыря или лоханок;
4) умеренная гематурия (до 10–20 в поле зрения) в сочетании с протеиурией более 1 г/л – характерны для почечной гематурии; значительная гематурия (50–100 в поле зрения и более) и протеинурия менее 1 г/л – характерны для внепочечной гематурии;
5) наличие в осадке мочи выщелоченных (лишенных гемоглобина) эритроцитов и эритроцитарных цилиндров свидетельствует в пользу почечного характера гематурии [4].
Для определения характера макрогематурии целесообразно проведение трехстаканной пробы: при опорожнении мочевого пузыря пациент выделяет мочу последовательно в три сосуда. При кровотечении из уретры гематурия бывает наибольшей в I порции; из мочевого пузыря – в III порции; при других источниках кровотечения эритроциты распределяются равномерно во всех трех порциях.
Почечная гематурия выявляется при следующих состояниях и заболеваниях:
2) хроническом гломерулонефрите (обнаруживаются единичные эритроциты в поле зрения, при обострении заболевания гематурия появляется или усиливается);
3) инфаркте почки (характерно появление внезапной макрогематурии в сочетании с выраженным болевым синдромом в поясничной области);
4) туберкулезе почек (микрогематурия обнаруживается постоянно и является ранним признаком);
5) злокачественных новообразованиях почек (рецидивирующая безболевая гематурия);
6) геморрагических диатезах (геморрагический диатез, аутоиммунная тромбоцитопения, гемофилия, и др.) в сочетании с другими проявлениями геморрагического синдрома;
7) инфекционных заболеваниях (лептоспироз, скарлатина, брюшной и сыпной тиф, малярия) в результате токсического васкулита сосудов почек;
8) травматическом повреждении почек;
10) значительных физических нагрузках (незначительная микрогематурия в сочетании с транзиторной протеинурией) [5].
Внепочечная гематурия выявляется при следующих заболеваниях и состояниях:
1) мочекаменной болезни (гематурия сопровождается сильным болевым приступом- рецидивирующая болевая гематурия);
2) остром цистите (характерно появление крови появляется в конце акта мочеиспускания);
3) остром уретрите (примесь крови к первым каплям мочи);
4) раке мочевого пузыря (гематурия постоянная, длительная, упорная)
5) при повреждении мочевых путей, в том числе и после медицинских манипуляций.
Рассмотрим подробнее некоторые причины гематурии.
Мочекаменная болезнь (МКБ) является причиной 20 % всех случаев гематурии. Причиной развития гематурии становится травматизация слизистой оболочки мочевых путей Гематурия при ней носит персистирующий или интермиттирующий характер и может быть представлена как микро-, так и макрогематурией. Чаще гематурия сочетается с выраженным болевым синдромом в поясничной области [1, 5].
Травматические повреждения почки и мочевых путей наблюдаются при ударах и сдавлениях поясничной области, таза. Характерно появление кровяных сгустков. Следствием кровотечения из верхних мочевых путей может быть развитие тампонады мочевого пузыря. Ятрогенная травматическая гематурия может отмечаться при медицинских манипуляциях: катетеризации мочевого пузыря, цистоскопии, катетеризации мочеточника, биопсии почки и урологических операциях.
При опухолях почек и мочевых путей также может наблюдаться как микро-, так и макрогематурия, изолированная или реже в сочетании с умеренной протеинурией. Гематурия может протекать бессимптомно или сопровождаться болевым синдромом (боль в поясничной области, по ходу мочеточника).
При раке почки у мужчин может наблюдаться варикоцеле в результате сдавления опухолью вены яичка. В клинической картине возможны различные проявления паранеопластического синдрома, который отмечается у 35 % больных. Клиническая картина рака предстательной железы определяется инфравезикальной обструкцией и размером/ростом опухоли, сопровождается микро- и макрогематурией, хронической ишурией, странгурией, болями в надлобковой области и в промежности.
Мочевой синдром при хроническом и быстропрогрессирующем гломерулонефрите может протекать без гематурии (протеинурический вариант, нефротический синдром). Гематурия встречается при разных морфологических вариантах нефрита, реже при болезни с минимальными изменениями и мембранозном гломерулонефрите.
Поражение почек при системных васкулитах разнообразное и представлено почечными ангиитами, различными вариантами гломерулонефрита, интерстициальным нефритом и фиброзом с или без зон некроза. При системном васкулите появление эритроцитурии свидетельствует о вовлечении почек (реже мочевых путей) в патологический процесс [6]. Кроме системных васкулитов причинами развития гематурии становятся диффузные заболевания соединительной ткани – системная красная волчанка, ревматоидный артрит, анкилозирующий спондилоартрит [7, 8, 9].
Для поликистоза почек характерна бессимптомная гематурия. Сопутствующие клинические проявления возникают в случае развития инфекционных осложнений и развития хронической почечной недостаточности (ХПН).
Туберкулез почки и мочевых путей проявляется эритроцитурией. При этом часто при ультразвуковой или урографической визуализации выявляются грубые структурные изменения в этих органах. Часто отмечается сочетание туберкулеза почек и легких.
Геморрагический васкулит или болезнь (пурпура) Шенлейн-Геноха – системный васкулит, поражающий сосуды микроциркуляторного русла (артериолы, капилляры и посткапиллярные венулы), с характерным отложением в их стенке иммунных депозитов, состоящих преимущественно из иммуноглобулинов А (IgA). Геморрагический васкулит клинически проявляется кожной геморрагической сыпью в сочетании с поражением суставов, желудочно-кишечного тракта и почек. Часто отмечается гломерулонефрит, который морфологически характеризуется очаговой мезангиальной пролиферацией с отложением иммунных комплексов. Реже наблюдается диффузный мезангио-капиллярный гломерулонефрит, в тяжелых случаях сочетаюшийся с экстракапиллярными полулуниями.
Ведущим симптомом при геморрагическом васкулите является гематурия, сочетающаяся с умеренной протеинурией (до 1 г/сутки). В педиатрической практике в дебюте заболевания при остром циклическом течении может наблюдаться макрогематурия, не имеющая прогностического значения. Иногда, чаще у взрослых, развивается нефротический синдром или быстропрогрессирующий нефрит [10].
Синдром Альпорта (Alport) относится к категории неиммунных генетически детерминированных гломерулопатий, обусловленных мутацией генов (COL4A3, COL4A4), кодирующих синтез коллагена 4-го типа гломерулярной мембраны. При синдроме Альпорта наблюдается нарушение слуха по звукопроводящему типу (обнаруживается обычно в возрасте 7–8 лет с помощью аудиометрии) и расстройства зрения. В основном изменения мочевого осадка характеризуются эритроцитурией. Протеинурия при синдроме Альпорта обычно появляется при неблагоприятном течении заболевания и в стадии ХПН.
Шистосомоз – гельминтоз, вызванный шистосомой, чаще всего Sсhistosoma hаematobium, реже другие виды – S. mansoni, S. japonicum, S. intercalatum и S. mekangi. Для шистосомоза характерно поражение мочевого пузыря и наличие гематурии. Гельминтоз распространен у местного населения в африканских странах, а также может встречаться у туристов, посетивших эти страны [11, 12].
Наиболее часто лекарственный интерстициальный нефрит развивается в ответ на прием несероидных противовоспалительных препаратов (НПВП) и антибиотиков. Описаны случаи развития интерстициального нефрита при терапии варфарином, тиазидными диуретиками (гидрохлортиазид), месалазином, Н2-гистаминоблокаторами (циметидин, ранитидин).
Эритроцитурия может отмечаться при других формах лекарственного поражения почек: папиллярном некрозе (при приеме НПВП, метамизола натрия, ацетилсалициловой кислоты); геморрагическом цистите (циклофосфамид, ифосфамид, митотан); уролитиазе (препараты кальция, например, Кальций-Д3 Никомед; диуретики (триамтерен и дихлорфенамид); специфические ингибиторы протеиназ (индинавир и ритонавир); ингибиторы карбоангидразы (бринзоламид, дорзоламид) и др.); опухолях мочевых путей (циклофосфамид, фенацетин); лекарственном васкулите (известно более 150 лекарственных препаратов, чаще отмечается при использовании пенициллинов, сульфаниламидов, аллопуринола, тиазидных диуретиков, пиразолонов, ретиноидов, аминохинолинов и др.).
Эритроцитурия может отмечаться при использовании в лечение пациентов с соматическими заболеваниями антиагрегантов (клопидогрел, тиклопидин, дипиридамол, ацетилсалициловая кислота), антикоагулянтов – гепарина и низкомолекулярных гепаринов (фраксипарин, фрагмин, клексан, бемипарин), тромболитиков (алтеплаза, тенектеплаза), абциксимаба (реопро), эптифибатида (интегрилин) и других препаратов, обуславливающих повышенную кровоточивость.
При использовании гентамицина к побочным эффектам со стороны мочевыделительной системы относятся: микрогематурия, протеинурия, олигурия, почечная недостаточность.
Гемоглобинурия наблюдается при гемолитических анемиях в случае развития внутрисосудистого гемолиза. Острый внутрисосудистый гемолиз развивается при токсических воздействиях гемолитических ядов (уксусная кислота, яд гадюки и др.), внутривенных инфузиях гипертонических или гипотонических растворов, сепсисе, травмах (синдроме длительного сдавления). В первые несколько часов моча имеет красный/розовый цвет, а в дальнейшем приобретает черный или коричневатый оттенок (гемосидеринурия). К пароксизмальным гемоглобинуриям относятся пароксизмальная холодовая гемоглобинурия и пароксизмальная ночная гемоглобинурия (болезнь Маркиафавы–Микели).
Врачу первого контакта (терапевту и врачу общей практики) при проведении дифференциальной диагностики необходимо помнить о гематурии экстрауринального происхождения и псевдогематурии.
К экстрауринальной гематурии относятся гематурия ректального, перинеального и генитального происхождения. Гематурия ректального происхождения может отмечаться при:
а) кровотечении из геморроидального узла, анальной трещины или язвы прямой кишки;
б) раке прямой кишки и полипозе кишечника;
в) воспалительных заболеваниях кишечника, прежде всего при неспецифическом язвенном колите; и ряде других заболеваний кишечника при которых отмечается гематохезия [13, 14].
Гематурия перинеального происхождения может отмечаться при:
а) воспалительных процессах в перинеальной области, например, фурункуле/карбункуле промежности;
б) травматизации промежности.
Гематурия генитального происхождения возможна, когда сдача анализа мочи производится в период менструации, а также за день или в течение 3–4 дней после ее окончания, при беременности (гематурия беременных). И может отмечаться при ряде патологических состояний и заболеваний:
а) при кровотечении при опухолях матки, влагалища и других гинекологических заболеваниях;
б) при наличии пузырно-маточного соустья (травматического или опухолевого генеза);
в) после полового контакта (посткоитальная гематурия) и ряде других [15].
Пищевые нутриенты (прием большого количества свеклы, ревеня и моркови) могут обусловить появление розового, красно-розового оттенка мочи.
Таким образом, многообразие состояний и заболеваний, проявляющихся гематурией, и клинические особенности течения и развития этих патологических процессов диктуют необходимость комплексного подхода к дифференциальной диагностике на основе прочных знаний в области терапии, урологии, нефрологии, онкологии, гинекологии, инфекционной патологии и токсикологии.
Туберкулез мочеполовой системы – вторая по распространенности форма внелегочного туберкулеза. Она обнаруживается примерно в 30-40 % всех случаев туберкулеза. Ею одинаково часто страдают и мужчины и женщины. Обычно эта форма заболевания – вторичный процесс.
На ранних стадиях туберкулез мочеполовой системы протекает бессимптомно. Единственное, что может навести на мысль об этом заболевании – макрогематурия (много крови в моче), но болей при этом нет. Однако потом болезнь заявляет о себе.
Если поражены верхние мочевые пути, пациент испытывает чувство тяжести в пояснице. Часто бывают почечные колики и субфебрильная температура. Иногда проявляются симптомы почечной недостаточности.
Если туберкулез проник в мочевой пузырь, пациент постоянно хочет в туалет, однако количество выделяемой мочи остается прежним (поллакиурия). Мочеиспускание обычно затруднено и болезненно.
При туберкулезе мужских половых органов пациенты обычно жалуются на дискомфорт в яичках. Придатки яичек становятся плотными, бугристыми и болят.
Туберкулез женских половых органов проявляется болью внизу живота, нарушением менструального цикла (в некоторых случаях возможна даже аменорея). Часто при туберкулезе развивается бесплодие.
Как и все остальные виды туберкулеза, туберкулез мочеполовой системы вызывает палочка Коха (Mycobacterium tuberculosis). Это слегка изогнутая или прямая палочка, очень устойчивая в окружающей среде (в почве она сохраняется до шести месяцев, а во влажном теплом месте при температуре 23° С – до семи лет), ей не страшно нагревание. При кипячении она погибает в течение 5 минут. Чувствительна она к хлорсодержащим дезинфицирующим средствам и перекиси водорода.
Обычно сначала у человека развивается туберкулез легких. А после этого микобактерия гематогенным путем попадает в мочевую систему. Страдают от микобактерии обычно почки, мочевой пузырь и мочеточник. Но возможно и поражение простаты, уретры, маточных труб, эндометрия, яичников, шейки матки и влагалища.
Инфекция может поражать как отдельные сегменты почки, так и всю почку. Туберкулез почек разделяют на:
- туберкулез почечной паренхимы;
- туберкулез почечного сосочка;
- кавернозный туберкулез;
- туберкулезный пионефроз;
- посттуберкулезный пионефроз.
Стадии почечного туберкулеза:
- открытый процесс;
- выключение почки;
- рубцевание (может быть сегментарным, одной чашечки или тотальным);
- обызвествление;
- сморщивание.
Работа почки при этом сначала остается неизменной, потом ее функции снижаются, а вскоре почка совсем прекращает работать.
Возможны и осложнения этого заболевания, и довольно серьезные – пиелонефрит, камни в почках, амилоидоз.
Туберкулез мочевого пузыря и мочеточника как правило – следствие туберкулеза почек.
Туберкулез мочеточника может быть язвенным или рубцовым. Также возможен периуретрит (воспаление рыхлой соединительной ткани, окружающей мочеиспускательный канал).
Сначала нужно внимательно опросить пациента и выяснить, не страдает ли он туберкулезом легких. Подозревать туберкулез мочеполовой системы можно и в том случае, если пациент долго контактировал со страдающими туберкулезом.
Необходимо сделать общий анализ мочи, а также посев мочи. Если в посеве обнаружена микобактерия, делают рентгенографию, с помощью которой выясняют, насколько распространен патологический процесс. Для выяснения состояния почек проводят экскреторную урографию и ангиографию. Также степень сохранности почек можно определить по результатам компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ).
Для выяснения состояния делают цистоскопию.
Лечение туберкулеза мочеполовой системы зависит от стадии заболевания. Так, на ранних стадиях (I-II) достаточно медикаментозной терапии. Обычно для лечения в этом случае назначают несколько противотуберкулезных препаратов. Часто противотуберкулезные препараты сочетают с антибиотиками. Принимать их нужно долго – 9-12 месяцев.
Однако в процессе излечения очаги туберкулеза замещаются рубцовой тканью. Поэтому при лечении туберкулеза мочеточника важно дренирование специальным внутренним катетером.
Процесс лечения контролируется анализами. Излеченным считается человек, чьи анализы в норме и не показывают признаков прогрессирования патологического процесса в течение трех лет.
На поздних стадиях туберкулез мочеполовой системы лечится хирургическим путем. Проводят резекцию почки, каверэктомию (иссечение каверны), кавернотомию (рассечение каверн).
Если мочевой пузырь сморщен, делают пластику – увеличивают его объем. Иначе очень сильно страдает качество жизни пациента.
Прогноз зависит от стадии, на которой обнаружено заболевание и начато лечение. Так, на ранних стадиях возможно полное излечение, а если почечная паренхима нарушена, то орган перестает выполнять свои функции даже если микобактерии будут уничтожены.
Профилактика туберкулеза мочеполовой системы заключается в выявлении страдающих туберкулезом. Особенно внимательно нужно выявлять страдающих туберкулезом мочеполовой системы среди пациентов с хроническими воспалительными заболеваниями мочеполовой системы (цистит, пиелонефрит), мочекаменной болезнью, почечной коликой. Также в группе риска находятся те, кто работает с крупным рогатым скотом, контактирует со страдающими туберкулезом, пациенты, состоящие на учете в тубдиспансерах.
Индивидуальная профилактика заключается в укреплении иммунитета и своевременном прохождении диспансеризации.

Дата публикации: 23.04.2018 2018-04-23
Статья просмотрена: 733 раза
Внелегочной туберкулез является серьезной проблемой в здравоохранении, особенно в настоящее время. Удельный вес внелегочного туберкулеза в Республике Беларусь составляет до 7–10 %. Мочеполовой туберкулез занимает ведущее место в структуре внелегочных форм туберкулез, в некоторых странах на его долю приходится до 30–40 % случаев. В силу отсутствия патогномоничных признаков данного заболевания и сложности в диагностике данной формы внелегочного туберкулеза, выявляется туберкулез мочеполовой системы в поздней и запущенной стадии, что в свою очередь снижает эффективность лечения и возможности реабилитационных мероприятий.
Наиболее частым органом поражения туберкулеза мочеполовой системы являются почки, реже мочеточник и мочевой пузырь.
МБТ попадают в почки гематогенным путем. Первичный очаг инфекции находится в легких, откуда по кровеносным сосудам микобактерии попадают в корковый слой одной или обеих почек. Нарушение уродинамики способствует развитию инфекции. Часто туберкулез поражает почку с нарушенной уродинамикой, а почка с ненарушенной уродинамикой остается интактной к инфекции. Наиболее частыми причинами, приводящими к таким нарушениям, являются: врожденные пороки развития, инфекционные заболевания почки (пиелонефрит).
Туберкулезная гранулема в корковом слое являются первичными изменениями в почке. В дальнейшем патологический процесс распространяется на почечные сосочки и мозговое вещество почки, что приводит к развитию туберкулезного папиллита. После этого сосочек изъязвляется и усугубляется повреждение почки, это приводит к появлению полости, которая открывается в лоханку. Такая форма туберкулеза называется кавернозная. Структура кавернозной стенки состоит из 3 слоев: фиброзного снаружи, изнутри казеозно-некротический, между ними грануляционный. Вокруг каверны образуются новые очаги и новые полости распада. Со временем они увеличиваются в размерах, соединяются между собой. Так образуется поликавернозный туберкулез почки. В кавернах собираются казеозные массы и развивается туберкулезный пионефроз.
Опасность туберкулеза мочеполовой системы заключается в том, что в большинстве случаев он протекает бессимптомно. Симптоматика зависит от расположения туберкулезных изменений. При их локализации в корковом слое почки, больные могут жаловаться на: скачкообразное изменение температуры, общую слабость, болезненность в области поясницы. В анализах мочи редко удается найти специфические изменения. В исключительных случаях возможно получить рост МБТ при посеве мочи.
К вышеперечисленным симптомам могут присоединяться жалобы на острую болезненность схожую с приступом почечной колики из-за обтурации мочеточника гноем или кровью при туберкулезном папиллите.
При кавернозном туберкулезе ведущим симптомом оказывается фебрильная лихорадка, сохраняющиеся тупые боли и периодические приступы почечной колики. Когда воспалительный процесс распространяется на мочеточник и мочевой пузырь у больных появляются дизурические расстройства
Неблагоприятным является поражение обеих почек. При этом развивается ХПН.
Специфические симптомы не удается обнаружить при объективном обследовании пациента. В ряде случаев выявляется положительный симптом поколачивания и болезненность пораженной почки.
КТ и УЗИ органов мочеполовой системы являются основными методами её визуализации. Они позволяют определить топографическое положение и степень поражения.
Важной задачей в настоящее время является повышение информированности врачей первичного звена и общей лечебной сети о туберкулезе мочеполовой системы с целью ранней диагностики данной патологии, своевременным началом лечения и сохранением качества жизни пациентов
Цель работы заключается в выявлении клинических особенностей туберкулеза мочеполовой системы.
При анализе историй болезни выявлено, что мужчины и женщины в одинаковой мере подвержены данной патологии.
Возрастная структура пациентов колеблется от 8 до 88 лет, в среднем 55,43 года.
Количество койко-дней, проведенных больными в стационаре, составляет в среднем 162,38 (от 11 до 393).
Имеют группу инвалидности 10 чел. (22,22 %), из них I — 1, II — 4, III — 5.
Гражданами г. Минска являются 22 чел. (49 %), других областей — 23 (51 %).
Сохранена работоспособность у 25 чел. (55,56 %), не сохранена — 20 (44,44 %).
Диагноз установлен впервые у 44 человек (97,78 %).
Пациенты предъявляют жалобы: связанные с органами мочеполовой системы — 32 чел. (71,11 %); другого характера — 5 (11,11 %); не предъявляют жалоб 8 (17,78 %).
По результатам обследования выделяют воспалительные изменения в крови у 27 чел. (60 %), моче 27 (60 %).
Изменения на ЦРГ зафиксированы в 9 случаях (20 %), на УЗИ в 37 случаях (82,22 %).
Выделяют следующие клинические формы: поликавернозный туберкулез мочеполовой системы — 20 (44,44 %), орхэпидидимит — 4 (8,89 %), туберкулезный папиллит — 14 (31,11 %), другие формы — 7 (15,55 %).
Сопутствующая патология, связанная с мочеполовой системой, наблюдается у 21 чел. (46,67 %), сахарный диабет — 3 (6,67 %), патология ССС — 4 (8,89 %), при этом СД и патология ССС у 2 человек (4,44 %); другая патология — 8 (17,78 %); отсутствует сопутствующая патология у 7 людей (15,56 %).
Диагноз туберкулез подтвержден бактериологическим методом у 11 пациентов (24,44 %), гистологически — 34 (75,56 %).
Лекарственная чувствительность наблюдалась в 40 случаях (88,89 %), резистентность в 5 случаях (11,11 %).
Операции на мочеполовой системе проводились у 25 пациентов (55,56 %) из них: эпидидимэктомия 3 (12 %), нефрэктомия 4 (16 %), орхэктомия 5 (20 %), другие операции 13 (52 %).
На основе анализа данных можно определить следующие особенности мочеполового туберкулеза: мужчины и женщины болеют одинаково часто, большинство пациентов — люди 55 лет из г. Минска, у которых туберкулез мочеполовой системы был выявлен впервые. Большинство пациентов предъявляют жалобы, имеют сопутствующую патологию и перенесенные операции со стороны органов мочеполовой системы, у них присутствуют признаки воспаления в моче, крови. Специфические изменения при УЗИ исследовании выявляются чаще, чем при ЦРГ. Чаще диагностируется поликавернозный туберкулез мочеполовой системы. В большинстве случаев диагноз подтверждается гистологическим методом исследования, при этом МБТ чувствительны к лекарственным препаратам.






Показатели общего анализа мочи
Почки – один из самых активно работающих органов человека. Весь объем крови организма полностью проходит через почки за 5-10 минут. Ученые подсчитали, что в сутки этот орган перерабатывает в общей сложности до 1500 литров крови.
Моча состоит из воды (примерно 97%), солей, продуктов распада белков, мочевины, различных кислот и т.д. Подробнее на ее составе мы остановимся ниже.
По показателям мочи, которые устанавливаются в ходе анализа, можно судить о работе почек, эндокринной системы и мочевыводящих путей.
Анализ мочи проводится по нескольким показателям, основными из которых являются:
Объем мочи измеряется не всегда: при обычном анализе отмечаются только те случаи, когда мочи предоставлено очень мало. Если возникает необходимость измерить объем диуреза, то врач дает особые указания (например, собирается вся моча за сутки).
Цвет мочи в норме может быть от светло-желтого до насыщенного. Присутствие других оттенков (красного, коричневого), а также отсутствие цвета могут говорить о различных патологиях. Однако важно помнить, что на цвет мочи влияет прием ряда лекарств, а также употребляемые продукты питания: свекла придает моче красный оттенок, а ревень – зеленоватый. Поэтому не всегда изменение цвета говорит только о патологии.
Запах мочи в норме не должен быть резким. Его изменение чаще всего говорит об инфекции. Сладковатый запах может свидетельствовать о развитии сахарного диабета, запах аммиака – о наличии камней в мочевом пузыре.
Прозрачность мочи – также важный параметр. В норме она должна оставаться прозрачной даже после нескольких часов. Небольшая мутность может возникать из-за содержания в моче эпителиальных клеток или слизи, что также является нормой. Осадок выпадает, если моча долго хранилась в емкости, однако в большинстве случаев мутная моча свидетельствует о наличии в ней клеток крови, бактерий или солей, что является основанием для дальнейших обследований.
Пенистость мочи также говорит об изменении ее состава. В норме пены на поверхности образуется немного, однако повышенное содержание белка влияет на этот параметр.
Плотность мочи (удельный вес) определяется количеством в ней солей и мочевины. На плотность влияют многие факторы, в том числе пол (у мужчин этот показатель обычно выше) или даже температура окружающей среды. При проведении анализа учитываются все эти моменты.
В норме белка в моче нет или же его содержится крайне мало. Потери белка с мочой могут увеличиваться, например, после крайне высокой физической нагрузки, но подобное состояние характерно в основном для профессиональных спортсменов. Увеличение содержания белка в моче у обычных людей может свидетельствовать или о патологии почек, или, например, об опухолевом процессе.
Повышенное содержание в моче сахара, как мы уже упоминали, обычно свидетельствует о развитии сахарного диабета. Однако возможны и другие патологии: гипертиреоз, опухоль надпочечников, инсульт, менингит и сотрясение головного мозга.
Повышенное содержание билирубина – одного из желчных пигментов – можно определить уже по изменению цвета мочи: обычно билирубин окрашивает ее в темно-желтый или коричневый цвет. Он появляется в моче при различных формах желтухи.
Кетоновые тела – это органические соединения, которые являются промежуточными продуктами метаболизма. Если их содержание в моче или крови повышается, это говорит о нарушении обмена, особенно углеводного и жирового. Однако на содержание кетоновых тел могут влиять такие факторы, как перегрузки или голодание, поэтому при анализе мочи надо учитывать и эти моменты.
В ходе этой стадии анализа мочи определяется осадок: органический (образованный клетками крови, эпителиальными клетками и другими) или неорганический (в его состав входят соли). При более подробном анализе осадка могут быть выделены:
- Клетки крови в моче. Наличие крови может определяться по изменению цвета или обнаруживаться при микроскопии. В норме в моче могут содержаться единичные кровяные клетки. Наличие их большего количества говорит или о заболевании почек, или о поражении мочевыводящих путей. Лейкоциты в моче появляются, в частности, при воспалении, но могут быть и признаком туберкулеза почек, опухоли мочевого пузыря и т.д.
- Цилиндры. Это общее название для белка, который свернулся в просвете почечного канальца (то есть там, где происходит фильтрация мочи). В зависимости от состава, цилиндры могут быть гиалиновые (состоящие только из белка, единственный вид цилиндров, которые в очень малом количестве могут быть в норме), зернистые (содержат, помимо белка, клетки эпителия канальцев), восковидные (видоизменившиеся гиалиновые или зернистые цилиндры), эритроцитарные, лейкоцитарные, пигментные и другие. При щелочной реакции мочи цилиндры в ней, как правило, не обнаруживаются, так как быстро растворяются в основаниях. Отсутствие в этом случае цилиндров не показательно и может не соответствовать истинному состоянию организма.
- Бактерии. Они появляются в моче при наличии острого воспалительного процесса в органах мочевыделительной системы.
- Грибки в моче в норме не содержатся. Они могут появляться как проявление иммунодефицита, при нерациональном лечении антибиотиками, а у женщин – при повышенном содержании грибков во влагалище.
- Содержание солей в моче может быть увеличено как в случае заболевания органов мочевыделительной системы, так и при нерациональной диете. В каждом конкретном случае врач дает соответствующие рекомендации.
Для наглядности приведем таблицу с основными показателями для взрослых мужчин и женщин (показатели для детей отличаются от приведенных). Однако следует напомнить, что данные цифры обозначены в ознакомительных целях, а расшифровку результата должен обязательно проводить врач.
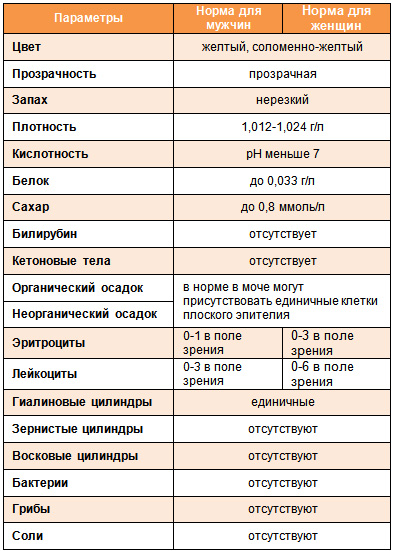
Показатели мочи нередко зависят то того, насколько правильно собирается анализ. Чтобы данные не искажались и давали врачу точное представление о состоянии пациента, рекомендуется соблюдать следующие правила:
- Если врач не оговаривает это специально, для анализа предоставляется утренняя порция мочи: она обычно самая концентрированная. Желательно привезти мочу в лабораторию в течение часа после сбора: при длительном хранении в ней могут начать распадаться клетки.
- Перед тем как собирать мочу, проведите тщательный туалет половых органов.
- Анализ лучше собирать в специальную емкость (обычно – пластиковый контейнер), который можно приобрести в аптеке.
- Первую порцию мочи во время мочеиспускания лучше не собирать: в емкость могут попасть клетки эпителия из мочевыводящих путей. Для сбора анализа процесс мочеиспускания делится на два этапа: анализ собирается во время второго. Посуда при сборе не должна касаться кожи.
- Желательно собрать 100–150 мл (или 2/3 контейнера).
- Принимать лекарственные препараты, в том числе витамины, перед анализом не рекомендуется. Если пропустить прием нет возможности, об этом надо сообщить врачу. То же относится к алкоголю – перед анализом его лучше не употреблять. Питьевой режим рекомендуется сохранить в неизменном виде.
- Накануне анализа не рекомендуется заниматься сексом.
Также могут собираться специальные анализы мочи: например, проба по Нечипоренко, проба Зимницкого, Амбурже и т.д. В этом случае надо уточнить у врача особенности сбора и питьевого режима.
Остановимся немного подробнее на самых серьезных патологиях, которые можно заподозрить на основании расшифровки анализа мочи.
Изменение цвета мочи, как правило, говорит о серьезных заболеваниях. Так, наличие в ней крови может свидетельствовать о раке мочевого пузыря, отсутствие цвета свидетельствует о сахарном или несахарном диабете, а темная моча – о заболеваниях печени.
Резкий запах мочи, особенно в сочетании с появлением в ней белка, крови и гноя, может свидетельствовать о раке мочевого пузыря.
Появление в моче клеток крови наведет врача на мысль о патологии почек. Это могут быть камни (повышение количества эритроцитов) или воспаления (повышение содержания лейкоцитов). Наличие эритроцитов также может говорить о кровотечениях.
А вот если в моче повышено содержание солей, врач может попросить пересдать анализ. Дело в том, что данный показатель достаточно чувствителен, в том числе к пищевому и питьевому режимам. Только если повышение солей наблюдается постоянно, пациент будет направлен на дополнительное обследование.
Итак, анализ мочи – это несложное обследование, которое даже с соблюдением всех правил проведения не отнимает у пациентов много времени. При этом исследование достаточно показательно: отклонения от нормы позволяют врачу диагностировать ряд заболеваний, в том числе и опасных для жизни.
Сделать анализ мочи сегодня можно практически в любом медицинском центре: надо только уточнить часы, в которые лаборатория принимает анализы. Однако рекомендуем вам выбирать клиники, где в случае необходимости можно пройти дополнительную диагностику. Ведь анализ мочи часто бывает первым шагом к более тщательному обследованию.
Лицензия на осуществление медицинской деятельности ЛО-77-01-015932 от 18.04.2018.
Читайте также:


