Лекарства от туберкулеза кожи

У Вас нет причин для беспокойства. Туберкулез может быть вылечен и лечиться с помощью лекарств, за исключением некоторых редких случаев. Однако, это важно, чтобы Вы аккуратно принимали лекарства в соответствии с инструкциями Вашего врача или медицинской сестры.
Туберкулез является болезнью, которая лечится с помощью лекарств. Чтобы убить все туберкулезные бактерии, необходимо принимать более чем одно лекарство. Поэтому, Вы будете получать несколько разных противотуберкулезных препаратов в одно и то же время. Наиболее распространенными препаратами, которые используются при лечении туберкулеза, являются:
- рифампицин
- изониазид
- пиразинамид
- этамбутол и
- стрептомицин
Для того чтобы убить все туберкулезные бактерии, требуется много времени. Поэтому, лечение продолжается минимум шесть месяцев, часто дольше. Обычно в течение первых двух месяцев используются четыре разных противотуберкулезных препарата, после чего, лечение продолжается с использованием двух препаратов.
Как правило, Вы будете чувствовать себя лучше после нескольких недель приема лекарств. Однако, некоторые туберкулезные бактерии в Вашем организме все еще остаются жизнеспособными. Даже если Вы больше не будете иметь симптомов, очень важно продолжать принимать лекарства до тех пор, пока все бактерии не будет убиты.
Лечение начинается в больнице и потом продолжается на дому. Ваш врач является ответственным за планирование Вашего лечения, выбор противотуберкулезных препаратов, доз и продолжительности лечения. Вы можете спросить Вашего врача о конкретных деталях, касающихся лечения.
Лечение под непосредственным наблюдением
Противотуберкулезные препараты даются под непосредственным наблюдением (DOT).
Вы имеете право получить поддержку и совет в течение всего периода лечения. Лечение туберкулеза длится несколько месяцев, и количество лекарств является большим, поэтому это не просто принимать их регулярно каждый день. Цель непосредственного наблюдения – помочь Вам регулярно принимать лекарства, проверить возможные побочные эффекты противотуберкулезных препаратов и помочь Вам вылечиться как можно скорее.
Вы будете принимать противотуберкулезные препараты под наблюдением медицинской сестры или другого квалифицированного работника, который будет следить, что Вы проглотили каждую дозировку. В то же время, они проверят возможные побочные эффекты противотуберкулезных препаратов, следят за Вашими улучшениями и ответят на Ваши вопросы. Если пациентом является ребенок, родители могут давать противотуберкулезные препараты ему под наблюдением медицинского работника.
Ваш лечащий врач решает, когда начинается наблюдение за лечением и когда оно может быть закончено. В больнице медицинская сестра наблюдает, когда Вы принимаете противотуберкулезные препараты. До того, как Вы сможете продолжить лечение на дому, должно быть согласовано, как Вы сможете получать свои лекарства в домашних условиях. Лекарства могут быть приняты в амбулаторном отделении больницы, в поликлинике, в медпункте на работе, в школе или в приемном центре для лиц, ищущих убежище. Если Ваше состояние требует этого, медицинская сестра может контролировать лечение у Вас дома или в другом месте, где Вы живете. Организация непосредственного наблюдения зависит от муниципалитета.
Прерывание лечения самостоятельно или время от времени пропуск приемов некоторых противотуберкулезных препаратов может быть опасным. Туберкулезные бактерии могут размножаться, и Ваше лечение будет продолжаться дольше. Туберкулезные бактерии также могут стать устойчивыми к тем препаратам, которыми Вы лечитесь. Возможно, Вам придется принимать новые препараты, если предыдущие уже не являются эффективными. Новые препараты необходимо принимать значительно дольше по времени, и обычно они вызывают больше побочных эффектов.
- Только противотуберкулезные препараты, которые принимаются регулярно, убивают туберкулезные бактерии.
- Туберкулез может быть вылечен, если Вы принимаете лекарства согласно инструкциям.
- Не изменяйте и не прерывайте лечение.
- Продолжайте принимать лекарства, даже если Вы чувствуете себя лучше.
- Лечение устраняет риск передачи инфекции.
Контрольные визиты к врачу
За Вашим выздоровлением во время лечения будут внимательно следить в амбулаторном отделении больницы с интервалами 1-2 месяца. При осмотре Вам сделают рентген грудной клетки, возьмут анализы крови и образцы слизи/мокроты во время кашля. Вы также имеете возможность задать врачу интересующие Вас вопросы.

Дата публикации: 02.05.2019 2019-05-02
Статья просмотрена: 1625 раз
В статье представлен клинический случай туберкулеза кожи у пациентов 5 и 17 лет. Приводятся литературные данные о частоте встречаемости и особенностях туберкулеза кожи, данные истории болезни, включая анамнез, иллюстративный материал. Особенностью данного случая является редкость клинической формы данного заболевания.
Ключевые слова: туберкулез кожи, поддерживающая фаза, интенсивная фаза, язвенно-некротическая форма, папуло-некротическая форма.
Актуальность:Туберкулезное заболевание кожи — редкая форма туберкулеза, к которой относятся различные по клинической картине, патоморфологии и патогенезу поражение, вызванные Mycobacterium tuberculosis (МБТ). [3]
Заболеваемость туберкулезом кожи в России ежегодно выявляется в среднем 0,43 больных туберкулезом кожи на 100 000 населения (в зонах курации СПБНИИФ от 0–0,6), что составляет 5,6 % всего внелегочного туберкулеза. Поражения кожи наблюдаются у 7 % больных туберкулезом.
Туберкулезом кожи чаще заболевают женщины (порядка 70 % больных) в возрасте от 20 до 40 лет. В группу риска входят, прежде всего лица, находящиеся в контакте с больными туберкулезом, мясники и фермеры, больные диабетом, контактирующие с больными животными, ВИЧ-инфицированные, наркозависимые, злоупотребляющие алкоголем, бездомные, заключенные, сезонные рабочие, иммигранты. У детей, как и у подростков чаще встречается склерофулодерма. У грудных детей чаще развивается первичный и милиарный туберкулез кожи. Преимущественное развитие туберкулезно-аллергических васкулитов происходит у лиц среднего возраста при наличии высокой специфической реактивности сосудистой стенки. [1,4]
Туберкулез кожи в подавляющем большинстве случаев (почти 70 %) является вторичным туберкулезом и развивается только у отдельных больных активным туберкулезом лимфатических узлов, костей, внутренних органов. МБТ попадают в кожу гематогенным, реже лимфогенным путем. Но возможен и непосредственный путь распространения в кожу контактом. [4]
Классификация туберкулеза кожи:
I. Хронически текущий первичный туберкулез:
1) колликвативный туберкулез: скрофулодерма первичная, скрофулодерма вторичная, фунгозный туберкулез;
2) рассеянные формы туберкулеза кожи: папулонекротический туберкулез, уплотненная эритема, лишай золотушный.
II. Вторичный туберкулез:
1) туберкулезная волчанка (плоская, язвенная, гипертрофическая, папилломатозная);
2) бородавчатый туберкулез кожи;
3) милиарно-язвенный туберкулез кожи. [2,3]
Клинический случай №1
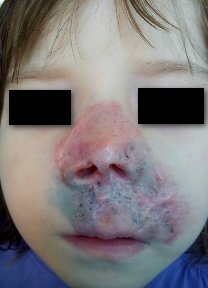
Рис.1. Ребенок Б. Туберкулез кожи. Язвенно-некротическая форма
Жалобы при поступлении: на высыпания на коже в виде гнойных корочек, покраснение и раздражение кожи вокруг высыпаний.
Анамнез заболевания: Выявлен при обращении. Направлена ДО№ 3. Туберкулезный контакт с мамой, у которой туберкулез с множественной лекарственной устойчивостью с июля 2014г. Бацилла Кальмета-Жерена (БЦЖ) рубчик 5 мм. Реакция Манту с 2 ТЕ от 09.01.2015г. — 15 мм. Диаскин-тест от 03.02.2015г. — 8мм. Впервые ребенок перенес туберкулез в 2012г. Находилась на стационарном лечении в детском отделении с 28.05.2012г. по 27.09.2012г. 04.09.2012г. операция — лимфаденэктомия шейных лимфоузлов с обеих сторон. Гистологическое заключение от 04.09.2012г. № 1778–85 — туберкулезный лимфаденит. Альтернативно-продуктивная тканевая реакция. Лечение получала по 1 категории. Исход — лечение завершено. Жалобы на высыпания на коже под крыльями носа появились в апреле 2014г. неоднократно получала лечение у дерматолога, ЛОР-врача, без эффекта. После результата гистологического исследования в национальном центре проблем туберкулёза Республики Казахстан (НЦПТ РК) от 01.07.2015г. № 1821(26.06.2015г.– открытая биопсия кожи лица) — туберкулезное воспаление кожи, язвенно-некротическая форма, ребенок был направлен в детско-подростковое отделение ОПТД.
Центральная врачебно-контрольная комиссия (ЦВКК) от 24.07.2015г. д/зТуберкулез кожи. Язвенно-некротическая форма. Активная стадия. Микобактерии туберкулеза (МБТ) — Тип Д (Рецидив МБТ-). 4 категория из туб. контакта с МЛУ ТБ. Интенсивная фаза по 4 категории 180 доз с 24.07.2015г. по 19.01.2016г. ЦВКК от 20.01.2016г.- диагноз тот же. Учитывая положительную динамику, переведена на поддерживающую фазу в течение 12 месяцев. Поддерживающая фаза по 4 категории с 20.01.2016г.
Анамнез жизни: 2-й ребенок в семье. Привит по календарю. На диспансерном учете у специалистов не состоит. Питание полноценное. В 3-комнатной квартире проживают 7 человек. Аллергологический анамнез:спокоен.
Общее состояние при поступлении: Состояние средней степени тяжести за счет симптомов интоксикации. Самочувствие нарушено. Сознание ясное. Телосложение астеническое. Питания пониженного. Тургор мягких тканей снижен. Кожа бледно-розовая, на коже лица очаг поражения расположен носовой, подносовой, верхнегубной областях и щечной области слева, очаг гиперемирован, так же имеются обширная язвенная поверхность, язвочки до 0,4 мм с неровным дном покрытых гнойными корочками, края язв приподняты в виде валика. В носовой области участки минус ткань, в щечной области участки плюс ткань.
Видимые слизистые чистые, физиологической окраски, суховаты. Периферические лимфатические узлы: подчелюстные, паховые, подмышечные до 1 размера, плотно-эластичные, подвижные, безболезненные, неспаянные. Носовое дыхание свободное. Зев спокоен. Аускультативно дыхание в легких везикулярное, хрипов нет. Тоны сердца громкие, ритмичные. Живот при пальпации мягкий, безболезненный. Печень не увеличена. Селезенка не увеличена. Симптом поколачивания отрицательный с обеих сторон. Мочеиспускание свободное, безболезненное. Стул оформленный, 1 раза в день.
Рентгенография легких: Легочные поля чистые, корни структурны. Купол диафрагмы ровный. Синусы плевры свободные. Границы сердца в норме. Заключение: данных за активный туберкулез в легких нет.
Противотуберкулезное лечение: Интенсивная фаза по 4 категории с 24.07.2015г. по 19.01.2016г.- Левофлоксацин -0,125 Капреомицин -0.4 Pro — 0.25 Циклосерин -0,75 Пиразинамид -0.5 Этамбутол -1,2 Pas-1,0 Поддерживающая фаза с 20.01.2016г. по 24.01.2016г. Левофлоксацин -0,125 Pro — 0.25 Циклосерин -0,75 Этамбутол -1,2 Pas-1,0
Патогенетическое исимптоматическое лечение: витамины В1, В6, гепадиф, дезинтоксикационная терапия.
Результаты иобсуждения: После результата гистологического исследования в НЦПТ РК от 01.07.2015г. № 1821(26.06.2015г.– открытая биопсия кожи лица) был установлен следующий клинический диагноз: Туберкулез кожи. Язвенно-некротическая форма. Активная стадия. МБТ- Тип Д (Рецидив МБТ-). 4 категория из туб. контакта с МЛУ ТБ.
Клинический случай №2
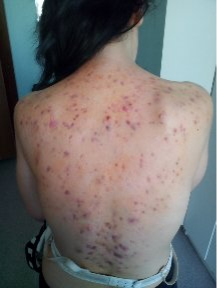
Рис.2. Подросток К.Туберкулез кожи. Папуло-некротическая форма
Жалобы при поступлении на высыпания на коже спины.
Анамнез заболевания: Пациентка выявлена при обращении. Туберкулезный контакт не установлен. БЦЖ рубчики 5 и 6 мм. Проба Манту с 2 ТЕ от 22.06.2015г. — 14 мм. Впервые высыпания в виде узелков без зуда на коже спины появились в 2014 г. К врачу не обращалась, занимались самолечением. В июне 2015 г. обратились к дерматологу, который направил пациентку к фтизиатру. В амбулаторных условиях пациентке 29.06.2015г. проведена биопсия кожи и подкожной клетчатки. Проведено гистологическое исследование в ОПТД г. Караганды — Заключение №1384–85 от 07.07.2015г.: В присланном материале ткань кожа, под эпидермисом участки лимфоидной инфильтрации с примесью эпителиоидных клеток и клетками Пирогова-Лангханса. Специфическое воспаление кожи туберкулезной этиологии, экссудативная тканевая реакция. 27.07.2015г. стеклопрепараты были переданы вг. Алматы вНЦПТ РК для подтверждения гистологического заключения. Выдано было заключение — туберкулез кожи и подкожной ткани. Девочка направлена на стационарное лечение в детско-подростковое отделение Областного противотуберкулезного диспансера г. Караганды, где находилась на лечении с 17.07.2015г. ЦВКК от 18.07.2015г. выставлен клинический диагноз — Туберкулез кожи. Папуло-некротическая форма. Активная стадия. МБТ- I категория. Новый случай 1А группа Д-учета. Получала препараты первого ряда: интенсивная фаза с 18.07.2015г. по 15.09.2015г. 60 доз — изониазид 0,3, рифампицин 0,6, пиразинамид 2,0, этамбутол 1,2. Поддерживающая фаза закончена 20.04.2016г. получала изониазид 0,3 и рафампицин 0,6.
Анамнез жизни: 2 ребенок в семье.Росла и развивалась соответственно возрасту. На Д-учете не состоит. Социально-бытовые условия удовлетворительные. Родители и старший брат ежегодно проходят флюорографию. Аллергологический анамнез: со слов мамы без особенностей.
Общее состояние при поступлении: средней степени тяжести за счет симптомов интоксикации. Сон спокоен, аппетит снижен. На коже спины и частично на груди распространенные высыпания в виде узелков синюшно-красного цвета, местами сливающиеся в сплошные очаги с изъязвлениями, рубцовыми изменениями. Зуд умеренный. Видимые слизистые чистые, бледные. Периферические лимфатические узлы: подмышечные до 1–2 размера, плотно- эластичной консистенции, безболезненные, подвижные. Носовое дыхание свободное. Перкуторно-легочный тон. Аускультативно дыхание в легких везикулярное, хрипов нет. Тоны сердца громкие, ритмичные. Живот мягкий, безболезненный при пальпации, не вздут. Печень и селезенка не увеличены. Стул и диурез в норме.
Рентгенография легких: Легочные поля чистые, корни структурны. Купол диафрагмы ровный. Синусы плевры свободные. Границы сердца в норме. Заключение: данных за активный туберкулез в легких нет.
Противотуберкулезное лечение: Получала препараты первого ряда: интенсивная фаза с 18.07.2015г. по 15.09.2015г. 60 доз — изониазид 0,3, рифампицин 0,6, пиразинамид 2,0, этамбутол 1,2.
Поддерживающая фаза с 16.09.2015г. по 20.04.2016г., получала изониазид 0,3 и рафампицин 0,6(получила 153 дозы). Патогенетическое исимптоматическое лечение: Витамины В1 и В6, дезинтоксикационная терапия, ферменты.
Результаты иобсуждения: После результата гистологического исследования в НЦПТ РК № 1384–85 от 07.07.2015г. был установлен следующий клинический диагноз: Туберкулез кожи. Папуло-некротическая форма. Стадия рассасывания. МБТ- I категория. Новый случай. 1А группа Д-учета.
Оба пациента были выписаны в удовлетворительном состоянии. С положительной клинической динамикой, под наблюдение участкового фтизиатра.
Выводы:
- Туберкулез кожи редкая форма заболевания, является одним из проявлений туберкулезной инфекции и нередко сопутствует туберкулезу легких, лимфатических узлов и других органов, что послужило для обсуждения данных клинических случаев.
- Причиной позднего выявления туберкулеза кожи является трудность диагностики, нужна настороженность для врачей общей лечебной сети, чтобы вовремя диагностировать данное заболевание.
- Диагноз подтверждается гистологическими и бактериологическими исследованиями биоптата из пораженного участка кожи.
- Тщательное исследование эпидемического анамнеза, инфицированности, вакцинации детей БЦЖ, проведение рентгенологического обследования детям и подросткам, поможет снизить позднюю диагностику внелегочного туберкулеза кожи.
Резюме Туберкулез кожи возникает относительно редко и к установлению диагноза проходит не один год. Трудности диагностики туберкулеза кожи предопределены тем, что нередко имеют место атипичные проявления заболевания, не всегда отмечаются четкие гистологические и морфологические признаки туберкулеза кожи. Таким образом, дифференциальная диагностика туберкулеза кожи станет точнее и быстрой, если будут широко применяться современные методы диагностики с помощью полимеразной цепной реакции, иммуногистохимии в практическом здравоохранении.
Ключевые слова туберкулез кожи, красный плоский лишай, псориаз, диагностика.
Clinical features of tuberculosis of the skin (in the case of practice)
Abstract Lupus occurs relatively infrequently and the diagnosis is more than one year. Difficulties in diagnosis of tuberculosis of the skin are predetermined by the fact that often there are atypical manifestations of the disease is not always there are clear histological and morphological features of tuberculosis of the skin. Thus, the differential diagnosis of tuberculosis of the skin will become more accurate and faster if they are widely used methods of diagnosis using the polymerase chain reaction, immunohistochemistry, in practical public health.
Keywords lupus, lichen planus, psoriasis, diagnosis.
Тері туберкулезінің клиникалық ағымының ерекшеліктері (тәжірибелік оқиға)
Түйін Тері туберкулезі өте сирек кездеседі және оның диагнозын қою үшін бір неше жыл өтеді. Диагностикасының қиындылығы кейбір тұрлерінің клиникалық белгілері атипті түрде өтеді және де гистологиялық, морфологиялық белгілерінің анық болмауымен байланысты болады.
Сонымен тері туберкулезінің салыстырмалы диагностикасы тез және нақты болу үшін заманауи диагностикалық әдістер кең қолдану қажет, полимеразды тізбекті реакция, иммуногистохимия сияқты әдістер тәжірибелік денсаулық мекемелерінде қолдану керек.
Түйінді сөздер тері туберкулезі, қызыл жазық теміреткі, қабыршақты теміреткі, диагностика
Поражения кожи, вызванные туберкулезными микобактериями, представляют собой группу заболеваний, различающихся по клиническим и морфологическим проявлениям и исходу. Туберкулезные заболевания кожи развиваются, как правило, вторично у лиц, ранее переболевших или болеющих в настоящее время туберкулезом других органов. Первичное поражение кожи — туберкулезный шанкр — наблюдается крайне редко из-за свойственной коже барьерной функции.
Данные о заболеваемости и распространенности туберкулеза кожи крайне скудны и нередко противоречивы. По среднестатистическим данным, лишь у 19% больных туберкулезом внутренних органов одновременно наблюдается туберкулез кожи. Это объясняется тем, что кожа представляет собой неблагоприятную среду для жизнедеятельности микобактерии. Считают, что туберкулез кожи по частоте стоит на 5 месте среди всех локализаций внелегочного туберкулеза после туберкулеза костей и суставов, лимфатических узлов, мочеполовой и пищеварительной систем 4.
В литературе выделяют локализованные и диссеминированные формы туберкулеза кожи. Наиболее распространенным принципом классификации туберкулеза кожи в англоязычной литературе является подразделение его на так называемый истинный (гранулематозный) туберкулез кожи и туберкулиды. Туберкулиды наиболее сложны в диагностике, поскольку посевы биопсийного материала роста культуры не дают, но ДНК М. tuberculosis при ПЦР-диагностике обнаруживается часто. Морфологическая картина кожных поражений годами оказывается чаще неспецифической, что не всегда позволяет своевременно и достоверно установить правильный диагноз 7.
Туберкулез кожи возникает относительно редко и поэтому установлению диагноза проходит не один год. Диагностика туберкулеза кожи усложнена и возможна только на основании тщательных комплексных клинико-лабораторных методов исследования. Трудности диагностики туберкулеза кожи предопределены тем, что нередко имеют место атипичные проявления заболевания, а микобактерии туберкулеза по большей части не выявляются доступными методами исследования, отсутствуют четкие гистологические и морфологические признаки туберкулеза кожи, а ответ на лечение наблюдается лишь со временем. Играет роль также недостаточная информированность врачей общей практики относительно проявлений туберкулеза кожи. Диагностические трудности объясняются сходной клинической картиной туберкулёза кожи с неспецифическими дерматозами (красным плоским лишаем, псориазом, вирусными бородавками и др.), а также в связи редкостью встречаемости данной патологии 2.
В подавляющем большинстве случаях подчеркивается диагностическая ценность гистологического метода исследования, который нередко является единственным подтверждением диагноза туберкулеза кожи. Однако, необходимо учитывать, что если при туберкулезной волчанке не всегда выявляются характерные для туберкулеза изменения, то при диссеминированных формах туберкулеза кожи в раннем периоде заболевания можно не найти признаков туберкулеза, которые появляются только после исчезновения неспецифических воспалительных явлений. Следовательно, необходимо делать биопсию самых длительно существующих очагов поражения рассеянных форм туберкулеза кожи [3,4].
В последние годы специалистами отмечается увеличение количество боль-ных туберкулезом кожи в связи с ростом распространенности иммунодефи-цитов, в том числе при ВИЧ-инфекции. Эпидемиологический прогноз с учетом современных патогенетических концепций также позволяет предусмотреть рост заболеваемости туберкулезом кожи в ближайшие годы 6.
В нашей практике мы столкнулись с исключительно трудными для диагностики случаями течения туберкулеза кожи, проявившегося в одном случае как псориаз, а в другом – красный плоский лишай. Приводим случаи специфической инфекции в дерматологической практике.
Больной Г. 36 лет, поступил в отделение аллергодерматозов и наследственных заболеваний кожи НИКВИ с диагнозом: Вульгарный псориаз ладоней и подошв. Считает себя больным в течение 5 лет, когда впервые на тыльной поверхности обеих кистей появились высыпания. Заболевание связывает с психоэмоциональным стрессом. На протяжении 5 лет получал амбулаторное и стационарное лечение по месту жительства. Эффекта от лечения не отмечал, в связи, с чем был направлен в НИКВИ.
При поступлении предъявляет жалобы на высыпания. Общее состояние больного средней тяжести. Телосложение правильное, астеническое. ПЖК развита слабо, распределена равномерно. Лимфатические узлы не увеличены. По органам и системам на момент осмотра патологических изменений не выявлено.
Локальный статус. Патологический кожный процесс хронический, ограниченный, локализован на коже тыльной поверхности обеих кистей, преимущественно на фалангах и межпальцевых промежутках II, III, IV пальцев. Сыпь обильная, симметричная, мономорфная, представлена лентикулярными, папулами, сливающиеся в большой инфильтат, красноватого цвета, значительно выступающие на уровнем кожи, поверхность шероховатая, бугристая, в центре инфильтрата имеются разрастания, похожие на бородавчатые, покрытые мелкими роговыми массами. Волосы и ногти не поражены. Субъективно: жалоб нет.
Данные лабораторного исследования: ОАК – анемия I степени, остальные параметры соответствуют физиологической норме. ОАМ – параметры в норме. Биохимические параметры крови в пределах нормы.и
Проведено гистологическое обследование, заключение которого дает картину гранулематозного поражение на фоне выраженного фиброзирования с участками гранулем с наличием гигантских многоядерных клеток типа Пирогова-Лангерганса и клеток инородных тел, распространяющихся на подслизистый слой. Заключение гранулематоз кожи, исключить туберкулезное поражение.
При тщательном обследовании первичного источника туберкулезной инфекции не выявлено.
После консультации фтизиатра выставлен клинический диагноз: Бородавчатый туберкулез кожи и больной был переведен в туберкулезный Центр для дальнейшего дополнительного обследования и лечения.
Второй случай: Больной К. 16 лет, поступил в отделение аллергодерматозов и наследственных заболеваний кожи НИКВИ с диагнозом: Красный плоский лишай. Считает себя больным в течение 6 лет, когда впервые на тыльной поверхности обеих кистей появились высыпания. Данное заболевание ни с чем не связывает. По месту жительства были выставлены диагнозы очаговая склеродермия, затем красный плоский лишай. На протяжении 6 лет получал амбулаторное и стационарное лечение по месту жительства соответственно с выставленными диагнозами. Эффекта от лечения не отмечал, в связи, с чем был направлен в НИКВИ.
При поступлении предъявляет жалобы на высыпания. Общее состояние больного средней тяжести. Телосложение правильное, астеническое. ПЖК развита слабо, распределена равномерно. Лимфатические узлы не увеличены. По органам и системам: патологических изменений не выявлено.
Патологический кожный процесс хронический, распространенный, локализован на коже на голенях, бедрах, ягодицах, разгибательных поверхностях верхних конечностей, преимущественно в области суставов. Сыпь обильная, симметричная, мономорфная, представлена полушаровидными лентикулярными папулами, красного цвета с синюшным оттенком. В центральной части папулы отмечаются плотно сидящие геморрагические корочки. Кроме того на местах бывших элементов отмечаются штампованные рубчики, местами на поверхности которых, имеются свежие папулезные элементы сыпи. Волосы и ногти не поражены. Субъективно: жалоб нет.
Все вышеизложенное свидетельствовало о необходимости проведения консультации фтизиатра. В первый же день поступления больной проконсультирован фтизиатром, после чего совместно был выставлен клинический диагноз: Папулонекротический туберкулез кожи и переведен в туберкулезный Центр для дальнейшего дополнительного обследования и лечения.
Таким образом, приведенные исследования подтверждают мысль о наличии определенного патоморфоза туберкулеза кожи. Клинически специфичность папулонекротической, бородавчатой форм туберкулеза кожи выражена значительно меньше. Это создает сложности при их клинико-морфологической диагностике. В дерматологическом приеме патогистологическое исследование является единственным наиболее информативным методом при туберкулезе кожи.
Всё вышеизложенное диктует необходимость применения комплексных клинико-рентгенологических и инструментальных методов диагностики с целью раннего выявления туберкулёза для проведения адекватного лечения. Сложность диагностики туберкулеза кожи объясняется также известным патоморфозом заболевание, которое выявляется учащением случаев: стертого, малосимптомного, вялого, длительного, доброкачественного течения заболевания. Атипичные случаи заболевания, которые маскируются под так называемые неспецифические дерматозы осложняются вторичной инфекцией, экзематизацией и комбинацией нескольких клинических форм туберкулеза кожи.
Рационально рассматривать туберкулез как общее заболевание целого организма, при котором легочные и внелегочные поражения патогенетически связаны в единую цепь изменений. Следует отметить, что дифференциальная диагностика туберкулеза кожи станет точнее и быстрой, если будут широко применяться современные методы диагностики с помощью полимеразной цепной реакции, иммуногистохимии в практическом здравоохранении.
Следовательно, старая проблема — туберкулез кожи — возвращается и требует к себе внимания как фтизиатрической, дерматологической, так и врачей общей практики.
1. Панасюк А., Панасюк В. Внелегочный туберкулез // Доктор. – 2002. – № 4. – С. 44–48.
2. Патогенез и дифференциальная диагностика туберкулеза кожи. Часть 2. Дифференциальная диагностика туберкулеза кожи / Е.Н. Беллендир, А.Л. Чужов, А.М. Чихарь, Б.М. Ариель // Проблемы туберкулеза и болезней легких. – 2005. – № 12. – С. 50-55.
3. Скрипкин Ю.К. Клиническая дерматовененрология. – М.: Медицина, 2010. – 425 с.
4. Романенко Г.Ф. Туберкулез кожи // Российский журнал кожных и венерических болезней. – 1999. – № 1. – С. 63–65.
5. Туберкулез. Туберкулез кожи / П.П. Рыжко, А.В. Руденко, К.Е. Ищейкин и др.; под ред. П.П. Рыжко. – Харьков: Фолио, 2005. – 271 с.
6. Туберкулез кожи: патогенез и дифференциальная диагностика. Часть 1 / Э.Н. Беллендир, А.Л. Чужов, А.М. Чихарь, Б.М. Ариель // Проблемы туберкулеза и болезней легких. – 2005. – № 11. – С. 51-58.
7. Патогенез и дифференциальная диагностика туберкулеза кожи. Часть 2. Дифференциальная диагностика туберкулеза кожи / Е.Н. Беллендир, А.Л. Чужов, А.М. Чихарь, Б.М. Ариель // Проблемы туберкулеза и болезней легких. – 2005. – № 12. – С. 50-55.
8. Childhood cutaneous tuberculosis from Morocco: a study of 30 cases / N. Akhdari, K. Zouhair, S. Habibeddine, H. Lakhdar // Arch Pediatr. – 2006. – Vol. 13, №8. – P.1098-1101.
А.А. Кабулбекова, С.А. Оспанова, А.У. Омар, Ж.А. Сыздыкова.
Кафедра дерматовенерологии и эстетической медицины ЦНО, КазНМУ
Областной дермато-венерологический диспансер г. Шымкент
Scientific-Practical Journal of Medicine, "Vestnik KazNMU".
Научные публикации, статьи, доклады, рефераты, диссертации, новости медицины, исследования в области фундаментальной и прикладной медицины, публикации журнала "Вестник КазНМУ" и газеты "Шипагер".
ISSN 2524 - 0692 (online)
ISSN 2524 - 0684 (print)
Туберкулез кожи в последние годы встречается реже, так как является в большинстве случаев вторичным туберкулезом и развивается как на фоне перенесенного первичного туберкулеза (наличие кальцинатов в лимфатических узлах средостения), так и у отдельных больных в сочетании с вторичным туберкулезом органов дыхания и туберкулезом внутренних органов, костей и других локализаций. Распространенность туберкулеза кожи в различных регионах составляет от 0,05 до 0,5 на 100 тыс. населения. Специфические поражения кожи могут развиваться в любом периоде туберкулезной инфекции, у детей и подростков преимущественно это связано с первичным туберкулезом.
Характерные симптомы туберкулеза кожи:
1) маленькие, желтоватые, прозрачные, желеподобные узелки в коже без окружающей их зоны перифокального воспаления;
2) возвышающиеся папулезные изменения или бляшки, покрытые серебристыми чешуйками. После удаления чешуек обнаруживаются описанные выше узелки или их конгломераты;
3) нечувствительные язвы или струпья, возникающие после спонтанного прорыва безболезненных подкожных абсцессов.
Туберкулезные поражения могут быть единичными и множественными, они безболезненны и не склонны к быстрому заживлению. Первичные туберкулезные поражения кожи как бы выступают из окружающей кожи, сопровождаются увеличением регионарных лимфатических узлов. При поздних гематогенных и реинфекционных процессах регионарные лимфоузлы обычно не изменяются. Диагноз подтверждается бактериологическими и гистологическими исследованиями.
Биопсия края язвы может выявить туберкулезные грануляции с гигантскими клетками, а иногда и с МБТ.
В классификации туберкулеза кожи и подкожной клетчатки выделены следующие формы:
1. Первичный туберкулез
А. Острый первичный туберкулез:
1) первичный туберкулезный аффект;
2) острый милиарный туберкулез;
3) скрофулодерма первичная (гематогенная).
Б. Хронически текущий первичный туберкулез:
1) скрофулодерма вторичная;
2) фунгозный туберкулез;
3) рассеянные формы туберкулеза (уплотненная эритема, папулонекротический туберкулез, лишай золотушный).
2. Вторичный туберкулез
1) туберкулезная волчанка;
2) экзогенные формы туберкулеза кожи (бородавчатый туберкулез, милиарно-язвенный туберкулез).
Первичный туберкулез кожи развивается на участках, подверженных травме и загрязнению (волосистая часть головы, лицо, передняя поверхность голени у коленного сустава, кисти, предплечья), возникает преимущественно у детей, проживающих в очагах инфекции. Туберкулезная инфекция, проникшая через раневую поверхность, проявляется преимущественно через 2–4 недели, когда повреждение кожи уже зажило. Над поверхностью эпидермиса и частично в его толще определяются серебристые слипшиеся чешуйки. Легкое надавливание на пораженную зону предметным стеклом позволяет увидеть описанные изменения, напоминающие яблочное желе, вокруг располагается множество мелких узелков. После заживления на месте каждого из узелков остается небольшое кратерообразное углубление, которые все вместе окружают более крупный центральный рубец.
Первичный туберкулез на коже ребенка выявляется обычно случайно, в большинстве случаев при наличии у пациента туберкулеза лимфатических узлов.
К первичной форме туберкулеза с поражением кожи можно отнести первичный туберкулезный комплекс кожи, слизистых оболочек миндалин, половых органов. Первичный туберкулез на коже иногда случайно выявляется на фоне милиарного туберкулеза и туберкулезного менингита.
Гематогенные поражения кожи в форме милиарного поражения наблюдаются после первичной инфекции, иногда возникают в период реактивации старых туберкулезных изменений.
Среди клинических форм первичного туберкулеза кожи преобладает колликвативный туберкулез (скрофулодерма). У детей 5–7 лет чаще возникает гематогенная первичная скрофулодерма, у детей старшего возраста – вторичная скрофулодерма.
Туберкулезная волчанка развивается после перенесенного первичного туберкулеза и выявляется в основном у взрослых, хотя следует помнить о ней при наличии у детей инфильтративно-язвенных процессов на коже и слизистых оболочках дыхательных путей.
Бородавчатый туберкулез кожи чаще обнаруживается на стопе, на тыле кисти, реже – на лице. Темно-красные или багровые поражения распространяются на всю глубину кожи. Размеры их достигают 2,5– 5,0 см, поверхность покрывается шелушащимся эпидермисом. В редких случаях центральные участки подвергаются изъязвлению. Через несколько месяцев воспалительные изменения рассасываются, оставляя неравномерно пигментированные рубцы и утолщенный эпидермис.
Лечение туберкулеза кожи и подкожной жировой клетчатки проводят в соответствии с общими принципами лечения туберкулеза. Основной курс терапии – 10–12 мес с последующим проведением противорецидивных курсов весной и осенью в течение 2 лет.
Данный текст является ознакомительным фрагментом.
Читайте также:


