Эхинококкоз легкого и туберкулез
























Главное меню
Главное меню
Эхинококкоз тяжелое паразитарное заболевание, обусловленное внедрением и развитием в организме личиночной стадии ленточного гельминта Taenia echinococcus. Различают две формы эхиноккоковой болезни человека: однокамерную, или гидатидную (E. Granulosis), и многокамерную, или альвеолярную (E. multilocularis).
Эхинококковые кисты в подавляющем большинстве случаев локализуются в легких и печени. При этом удельный вес подобной локализации варьирует от 68 до 85% 3. Гидатиозный эхинококкоз почки составляет 0,25-5,43% среди других локализаций гельминта, альвеолярный встречается крайне редко [5, 6].
Сочетание эхинококкоза и туберкулеза различных локализаций является очень редкой патологией. В литературе по этому вопросу опубликованы единичные работы. Так, сочетание эхинококкоза и туберкулеза легких наблюдается в 1,6-2,3% [7]. Крайне редко встречается сочетание эхинококкоза почки с другими патологическими процессами. При этом на первом месте стоит сочетание с нефролитиазом [5]. Впервые случай сочетания эхинококкоза и туберкулеза почки был описан в 1954 г. Jeremic D. et. all. [8].
В связи с этим представляем клиническое наблюдение сочетания туберкулеза и эхинококкоза почки.
Пациентка С. 1985 г.р. поступила в республиканский научно-практический медицинский центр (РСНПМЦ) фтизиатрии и пульмонологии МЗ РУз 23.06.10 г. с жалобами на повышение температуры тела до 38-39°С, боли в области поясницы, резкую слабость, отсутствие аппетита, никтурию до двух раз. У больной имелось два нефростомических дренажа справа.
Из анамнеза: считает себя больной с 22.05.10 г., когда появились боли в поясничной области справа, повышение температуры тела до 38-39°С. В урологическом отделении общей лечебной сети на основании клинико-рентгенологического исследования был постановлен диагноз: инфекция мочевых путей. Острый пиелонефрит, абсцесс верхнего полюса нефункционирующей правой почки. Больной было произведено дренирование абсцесса (каверны?), в чашечно-лоханочную систему (ЧЛС) через нижнюю чашечку установлен нефростомический дренаж. При этом по дренажам выделялась гнойная моча. По данным антеградных пиелограмм был заподозрен туберкулез почек и больная направлена в урогенитальное отделение РСНПМЦФиП для обследования и лечения.
При поступлении. Общее состояние средней тяжести. Кожа и видимые слизистые бледные. Сердечные тоны несколько приглушены. АД 100/60 мм рт. ст., пульс ритмичный 90 уд. в мин. Дыхание везикулярное ослабленное, над всей поверхностью легких выслушиваются единичные сухие хрипы. Температура тела 38-39°С.
В правой поясничной области два нефростомических дренажа. Симптом поколачивания положительный справа. Правая почка пальпируется, болезненна. Верхний нефростомический дренаж не функционирует. Диурез в сутки по нефростомическому дренажу 1,0-1,2 л гнойной мочи с удельным весом 1003-1005, самостоятельно из мочевого пузыря до 1,5-2,0 л.
Общий анализ крови: Hb 104 г/л; эритроциты 3,3-10 /л; лейкоциты 5,1-109/л; п/я 1%; с/я 59% , лимфоциты 32%; моноциты 7%; эозинофилы 1%; СОЭ 30мм/ч.
Общий анализ мочи: цвет соломенно-желтый, мутная, реакция кислая, белок 0,66%о, лейкоциты и эритроциты сплошь в поле зрения, эпителиальные клетки 5-10/1, соли оксалаты, бактерии ++.
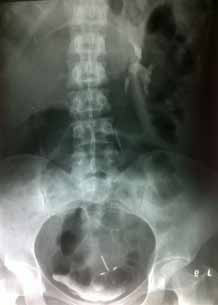
Рисунок 1. Экскреторная урограмма больной С. выполненная на 45 минуте. Выделительная функция справа не определяется, контрастом заполнен мочевой пузырь, ЧЛС и мочеточник слева, имеется изъеденность сводов чашечек.
Исследование мочи из нефростомического дренажа и из мочевого пузыря методом флуоресцентной микроскопии: микобактерии не выявлены.
В биохимическом анализе крови: мочевина 6,8 ммоль/л, креатинин 72 мкмоль/л.
УЗИ: правая почка на обычном месте, контуры неровные, четкие, размеры 10,5х4,5 см. В верхнем полюсе имеется полостное образование 2,5х3 см с неровными контурами и эхосигналом от дренажа. В ЧЛС имеется эхосигнал от дренажа. Паренхима повышенной эхогенности, толщина почечной паренхимы (ТПП) 1,6-1,8 см. Левая почка 11х5 см, контуры ровные, четкие. Паренхима однородная, обычной эхогенности, ТПП 1,82,0 см. ЧЛС не расширена, камней и образований нет.
На экскреторных урограммах: выделительная функция правой почки не определяется в течение 3 часов. Слева выделительная функция сохранена, ЧЛС деформирована, визуализируется изъеденность сводов чашечек по типу папиллита (рисунок 1).
На антеградных пиелограммах имеется большая полость с неровными контурами, дренированная катетером Малеко, полость деструкции в верхнем полюсе сообщается с ЧЛС, выявлены множественные стриктуры мочеточника (рисунки 2, 3).
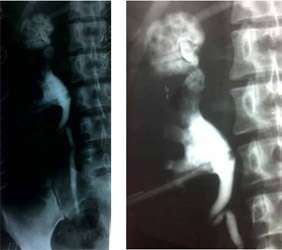
Рисунок 2. Рисунок 3. Антеградные пиелограммы справа больной С. Большая полость верхнем полюсе с неровными контурами, дренированная катетером Малеко, сообщается с ЧЛС, имеется также дренажная трубка в ЧЛС установленная через нижнюю чашечку, множественные стриктуры в верхней и средней трети мочеточника.
Больной после предварительной специфической химиотерапии изониазидом, рифампицином, пиразинамидом, стрептомицином, левофлоксацином проведено оперативное лечение: нефруретерэктомия справа.
Макропрепарат: удаленная почка 10,5 х 4,7 см, контуры неровные. В верхнем полюсе имеется полостное образование с плотными стенками размером 2,7 х 3 см (рисунок 4). На разрезе данная полость заполнена множеством мелких эхинококковых кист (рисунок 5). Стенки кисты представлены плотной хитиновой оболочкой. Ткань паренхимы желтоватого цвета. В просвете ЧЛС гнойная мутная моча. Макроскопически данных за туберкулез не выявлено.
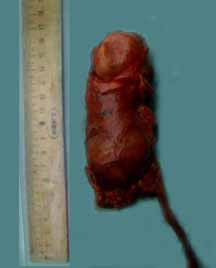
Рисунок 4. Макропрепарат удаленная правая почка, в верхнем полюсе кистозное образование.
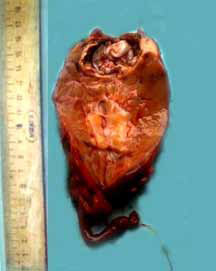
Рисунок 5. Макропрепарат удаленная правая почка на разрезе. В верхнем полюсе имеется большая эхинококковая киста с множеством дочерних кист.
Гистологическое исследование макропрепарата: эхинококкоз правой почки, нефросклероз, пионефроз. Послеоперационное течение гладкое.
Больная в послеоперационном периоде получила специфическую терапию: цефперазон с сульбактамом по 2,0 г в сутки, метронидазол по 1,0 г в сутки, изониазид 0,6 г, пиразинамид 1,0 г в сутки, этамбутол 0,8 г в сутки, стрептомицин по 1,0 в сутки, албендазол 0,8 г в сутки.
При контрольном исследовании мочи на микробную флору (среда Левинштейна-Йенсена) выявлен рост микобактерий туберкулеза.
Заключение
Представленное наблюдение описывает очень редкое сочетание эхинококкоза и туберкулеза почки.
Ретроспективный анализ антеградных пиелограмм, позволил выявить наличие мелких дефектов наполнения округлой формы, что характерно для дочерних эхинококковых кист. Первоначально эти дефекты были интерпретированы как пузырьки воздуха, которые попали во время дренирования почки и антеградной пиелографии.
Следует отметить, что у больной в общем анализе крови эозинофилии не наблюдалось. Отхождения мелких эхиноккоковых кист по нефростомическим дренажам выявлено не было. Однако нефростомические дренажи функционировали не адекватно, в связи с нарушением оттока мочи наблюдалась гектическая температурная реакция и, как следствие, септическое состояние больной.
Данное наблюдение показало необходимость тщательного детального анализа рентгенологической картины. Первоначально предполагаемая полость деструкции (каверна) на антеградных пиелограммах, оказалась эхинококковой кистой, заполненной дочерними кистами.
Учитывая, что страны Центральной Азии, в том числе и Узбекистан, являются эндемической зоной по эхинококкозу, следует всегда быть настороженным в отношении эхинококкоза почек. Следует отметить, что дифференциальная диагностика сочетанного туберкулеза и эхинококкоза почек представляет значительные трудности. При установлении сочетанной патологии больным необходимо проводить одномоментное лечение противотуберкулезными и антигельминтными препаратами в течение длительного времени, а также необходимо исключить эхинококкоз другой локализации в организме.
Ключевые слова: туберкулез почки, эхинококкоз почки. Keywords: renal tuberculosis, renal hydatid cyst.
Литература
От редакции. Данное наблюдение публикуется в связи с редким сочетанием туберкулеза и эхинококкоза почки и трудностями диагностики. В эндемичных районах необходимо учитывать возможность такой сочетанной патологии и более тщательно анализировать клинику, данные лабораторных, ультразвуковых и рентгенологических исследований.
резко отграничена от окружающей легочной ткани; нередко наличие очаговых теней вокруг инфильтрата; наличие изменений гемограммы, характеризующих воспалительный процесс (не всегда). Локализация патологического округлого образования в передних сегментах легкого (III, IV, V) больше говорит в пользу наличия опухоли. Труднее дифференцировать доброкачественные опухоли от туберкулемы. Стабильно устойчивое клиническое состояние наблюдают и при туберкулемах, и при доброкачественных новообразованиях, наличие известковых отложений в туберкулеме также не может являться отличительным её признаком, например, от хондромы. Однако при хондроме у некоторых больных одновременно отмечают наличие пороков развития хряща и в других органах – например хондродистрофия трубчатых костей. Кроме хондромы, включения могут наблюдаться и в гамартомах в виде эмбриональных зачатков (волосы, зубы и т.п.). Имеют значение и другие рентгенологические признаки туберкулемы, описанные выше. В дифференциальной диагностике используются также описанные выше инструментальные и оперативные методы.
40.6.4. Заполненные кисты Заполненные кисты легкого также могут по своей рентгенологической картине
симулировать туберкулемы или круглые инфильтраты, дифференциальная диагностика их часто представляет значительные трудности.
Как известно, кисты легкого бывают врожденные и приобретенные. Первые представляют собой аномалию развития и обычно встречаются у детей раннего и младшего возраста; приобретенные кисты возникают и развиваются на почве перенесенных воспалительных процессов, а также после травмы грудной клетки. Закрытые кисты наполнены жидкостью, характеризуются чрезвычайной скудностью клинических проявлений, во многих случаях они вообще бессимптомны и обнаруживаются только при рентгенологическом исследовании. Они имеют вид округлых или овальных, гомогенных, четко контурированных тенеобразований, расположенных обычно среди здоровой неизмененной легочной ткани. Локализуются кисты в различных участках легочных полей, в периферических их отделах, часто в глубоких слоях легкого.
Интенсивность тени заполненной кисты обычно умеренная; на фоне тени кисты хорошо видны ребра, в некоторых случаях отчетливо прослеживаются также тени сосудистых образований. При проведении дифференциальной диагностики могут помочь следующие симптомы: в пользу диагноза кисты говорит обнаруживаемое при рентгенологическом исследовании (рентгеноскопия или РКТ) изменение формы тени на различных фазах дыхания (симптом Эскудеро-Неменова); тень правильной округлой формы с четкими контурами; наиболее частая локализация кист – средние отделы легочных полей, особенно слева.
40.6.5. Эхинококк легких является одной из разновидностей заполненных кист. По своей рентгенологической картине он также может явиться поводом для дифференциальной диагностики от туберкулемы. Клинические симптомы эхинококка легких не характерны и не позволяют отличить эхинококк от других легочных заболеваний. Поэтому многие авторы рекомендуют использовать для диагностики эхинококкового пузыря симптом Эскудеро-Неменова (дышащая тень). Во время глубокого вдоха тень кисты теряет свою округлую форму, становится овальной, на выдохе она приобретает свою прежнюю форму. А.Е. Прозоров описал рентгенологический симптом, который он считает патогномоничным для эхинококка: вследствие проникновения воздуха между хитиновой оболочкой эхинококка и окружающей его фиброзной капсулой появляется узкое, полулунной формы, просветление, на фоне которого видно смещение тени пузыря при дыхании.
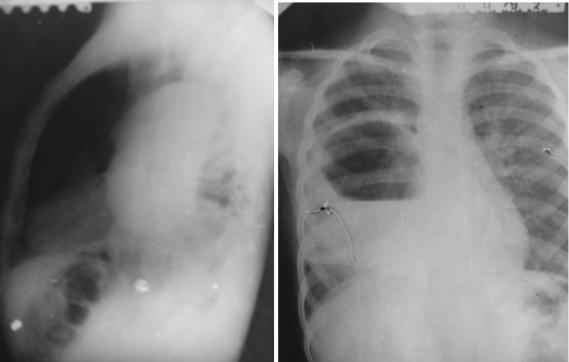
Рис. 82. Эхинококк легкого. Частичное опорожнение пузыря Рентгенограммы
При дифференциальной диагностике следует также обращать внимание на локализацию тени. Излюбленным местом расположения эхинококка является нижняя доля правого легкого (74-76%), причем легочная ткань вокруг кисты, как правило, не изменена, отсутствуют какие-либо признаки ранее перенесенного туберкулеза. Следует также обращать внимание на территориальный и профессиональный анамнез (работа с животными, овцеводство), а также содержание животных (собак и др.) дома, проживание в местностях с распространением эхинококкового заболевания, чаще в южных регионах СНГ или дальнего зарубежья (Кавказ, Средняя Азия и др.). Беларусь не является регионом, эндемичным по эхинококку.
При прорыве эхинококкового пузыря в бронх одномоментно отделяется более или менее значительное количество прозрачной, желтого цвета, жидкости. При микроскопическом её исследовании обнаруживают сколексы (крючья) эхинококка, а при рентгенологическом – округлое полостное образование с горизонтальным уровнем или без него (при полном опорожнении). В крови может быть эозинофилия. Используется также реакция Каццони – внутрикожная проба с эхинококковым антигеном. В неясных случаях образование подлежит оперативному удалению, как и при постановке диагноза эхинококка.
40.6.6. Аспергиллемы (мицетомы)
Мицетомы (аспергиллемы) легких встречаются в любом возрасте. Локализуются обычно в верхних долях (I-II сегмент). Морфологически аспергиллемы представляют собой спутанные массы грибковых мицелиев, расположенных на стенках внутрилегочных полостей различного происхождения, чаще при туберкулезных кавернах, имеющих свободное сообщение с бронхами. Известно, что в стенках этих полостей грибы обычно вегетируют в качестве сапрофитов, но при известных условиях они приобретают способность к распространению и вызывают образование в легких инфильтратов и пневмоний. Относительно частым симптомом при аспергиллеме является кровохарканье. Аспергиллемы подлежат оперативному удалению.
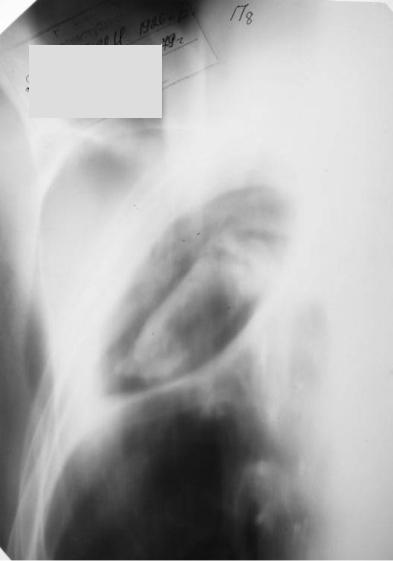
Рис. 83. Аспергиллома верхней доли правого легкого. Томограмма
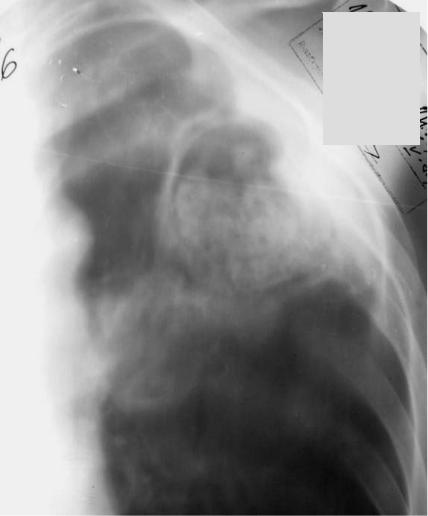
Рис. 84. Аспергиллома верхней доли левого легкого. Томограмма
В таблицах 9 и 10 приводятся основные дифференциально-диагностические признаки между туберкулемой, периферическим раком и заполненными кистами.
Дифференциальная диагностика между туберкулемами и периферическим раком легких
чаще после 40 лет
вначале отсутствуют, затем
нарастающие, часто ночью
вначале отсутствует, затем
вначале нет, затем
вначале нет, затем
чаще в норме, может быть
вначале норма, затем
СОЭ и числа лейкоцитов
уровня α, γ глобулинов
обнаружение МБТ до 30%
вначале нет, затем
чаще 1-2 сегменты
четкие, чаще более ровные,
бывает часто нежная,
бывает реже, в виде
могут быть тяжеобразные
грубых, широких тяжей
тени, идущие к плевре
Старые, иногда свежие
стеноз, или полная
в трудных диагностических случаях позволяет
Дифференциальная диагностика, туберкулемы, эхинококка и заполненных кист легкого
чаще без симптомов,
реже небольшой кашель,
при прорыве пузыря –
чаще 1, 2, 6 сегменты
чаще в нижней доле
одиночная, или 2-3
1-2 см – малая, 2-4 см –
средняя, более 4 см -
гомогенная, иногда с
возможны включения в
дорожки к корню
четкие, часто неровные
очень четкие, ровные
чаще норма, реже
слегка повышена СОЭ
эффект в 10-15%; при
терапии - до 40 50%
40.7. Дифференциальная диагностика полостных образований в легких (кавернозный и фиброзно-кавернозный туберкулез)
При ряде заболеваний органов дыхания в легких возникают полостные образования, что требует дифференциальной диагностики с кавернозным и фибрознокавернозным туберкулезом. Наибольшее клиническое значение имеют такие заболевания как хронический абсцесс легкого, бронхоэктатическая болезнь, распадающийся рак, кистозная гипоплазия. Особенно это важно при нетипичных проявлениях патологического процесса, когда обнаружить МБТ сразу не удается.
40.7.1. Хронический абсцесс легкого Критерием перехода острого абсцесса в хроническую форму условно считают
двухмесячный срок, который правильнее исчислять не с начала заболевания, а с момента назначения интенсивного лечения.
В анамнезе при хроническом абсцессе часто отмечают наличие острой пневмонии, острого абсцесса легкого, лечение которого не дало полного эффекта. У больных фиброзно-кавернозным туберкулезом – контакт с туберкулезными больными, заболевание туберкулезом в прошлом или длительное течение туберкулезного процесса, лечение которого оказалось неэффективным.
При кавернозном туберкулезе клинические проявления весьма скудны. При фиброзно-кавернозном – нередко отмечается бледность, похудание: при осмотре – отставание одной половины грудной клетки в дыхании, укорочение или притупление перкуторного звука, мелкопузырчатые или разнокалиберные влажные хрипы, при наличии крупных полостей – бронхиальное (амфорическое) дыхание. Эти же изменения иногда выявляются и при хроническом абсцессе, но они менее выражены.
Рентгенологически у больных с хроническим абсцессом отмечается участок пневмосклероза и полость, обычно неправильной формы, лучше определяемая на томограммах. Бронхи вокруг полости деформированы, иногда расширены. Локализация абсцесса чаще в средних или нижних отделах легкого, в то время как верхние отделы могут быть совершенно интактными.
При фиброзно-кавернозном туберкулезе легких выявляются на фоне фиброза деформированные толстостенные полости в верхних отделах легких, соответствующее легочное поле сужено в объеме, трахея и главные бронхи смещены в сторону поражения, плевра уплотнена. Вокруг полостей, а также в других участках легких, чаще всего выявляются старые и свежие очаги бронхогенного обсеменения, возможно наличие участка инфильтрации легочной ткани, иногда с распадом. При кавернозном туберкулезе рентгенологически определяется изолированная тонкостенная полость без инфильтрации вокруг и без бронхогенного обсеменения. Иногда вокруг полости выявляются единичные очаговые тени. Бронхоскопически часто выявляется эндобронхит, максимально выраженный в зоне дренирующего бронха. Функциональные нарушения более выражены при фиброзно-кавернозном туберкулезе.
При обострениях, обычно связанных с переохлаждением, вирусной инфекцией или другими факторами, снижающими местную и общую резистентность, у больного с хроническим абсцессом повышается температура, ухудшается самочувствие, усиливается кашель, причем мокрота становиться гнойной, более обильной и нередко приобретает неприятный запах. В зоне поражения могут выявляться притупление перкуторного звука и разнокалиберные влажные хрипы. В крови появляется лейкоцитоз, может развиться
небольшая анемия. При обострении фиброзно-кавернозного туберкулеза клиническая картина существенно не отличается от описанной, однако ухудшение общего состояния нередко менее выражено, лейкоцитоз не столь высокий, мокрота без запаха.
Рентгенологически на фоне пневмосклероза возникает инфильтрация легочной ткани, а в полости абсцесса выявляется уровень жидкости, что редко бывает при туберкулезе. При повторных обострениях изменения в области хронического абсцесса могут прогрессировать. В большинстве случаев все эти изменения локализуются только в одном легком. При лабораторных методах исследования в мокроте чаще всего находят возбудителей неспецифических инфекций: пневмококка, стафилококка, стрептококка и др. Туберкулиновые пробы в большинстве случаев отрицательные. При туберкулезе у большинства больных обнаруживаются МБТ.
В затруднительных для постановки диагноза случаях решающим фактором является противовоспалительная терапия, которая, как правило, приводит к положительному клиническому эффекту через 15-20 дней от начала лечения. Рентгенологическая картина при хроническом абсцессе изменяется меньше. Могут рассасываться участки инфильтрации, а полость сохраняется.
40.7.2. Бронхоэктатическая болезнь Бронхоэктатическая болезнь (бронхоэктазии) представляет собой приобретенное
или врожденное заболевание, характеризующееся, как правило, локализованным хроническим нагноительным процессом (гнойным эндобронхитом) в необратимо измененных (расширенных, деформированных) и функционально неполноценных бронхах, преимущественно нижних отделов легких.
При фиброзно-кавернозном туберкулезе мокрота слизисто-гнойная, отделяется чаще с трудом. При кавернозном туберкулезе мокрота отсутствует или выделяется в незначительном количестве. Она обычно без запаха.
Одышка при физической нагрузке характерна для обоих заболеваний. У значительной части больных бронхоэктатической болезнью отмечаются боли в груди, связанные с плевральными изменениями. Температура повышается до субфебрильных или фебрильных цифр, как правило, в период обострения Высокая лихорадка, снижающаяся после отхаркивания обильной застоявшейся мокроты, иногда наблюдается
у более тяжелых больных. В период обострений больные жалуются на общее недомогание, вялость, понижение работоспособности, подавленность психики (обычно при наличии зловонной мокроты).
Основным методом, подтверждающим наличие и уточняющим локализацию бронхоэктазии, являлась бронхография, однако в настоящее время изменения отчетливо выявляются на КТ. Обнаруживают как цилиндрические, так и мешотчатые бронхоэктазы. Рентгенологическая картина при фиброзно-кавернозном и кавернозном туберкулезе описана выше. Микобактерии туберкулеза у больных бронхоэктазиями не выявляются.
Течение бронхоэктатической болезни характеризуется периодическими обострениями (преимущественно весной и осенью), сменяющимися более или менее длительными ремиссиями. Чаще всего поражаются базальные сегменты левого легкого и средняя доля справа. Длительное и тяжелое течение бронхоэктазий нередко сопровождается развитием диффузного бронхита и может привести к формированию легочного сердца. Встречаются и другие осложнения - очаговый нефрит, амилоидоз почек и других органов, эмпиема плевры и др.
Назначение противовоспалительных средств: антибиотики, ингаляции бронхолитиков в сочетании с антисептиками, дают быстрый положительный результат как в смысле клинических, так и рентгенологических данных в среднем через 2 недели. Хороший эффект наблюдается при санационных бронхоскопиях. При туберкулезе подобное лечение неэффективно.
40.7.3. Центральный рак легкого с распадом Клиническая картина рака легкого разнообразна. Она зависит от локализации
процесса, стадии развития, наличия воспалительных осложнений и метастазов и т.д. Кашель является наиболее частым и постоянным симптомом. На ранней стадии
и кровотечения также нередкий симптом. Чаще они быстро прекращаются, однако иногда имеют упорный характер, возможны и профузные кровотечения.
Боль в груди встречается при раке легкого приблизительно в 50-75% случаев. Характер её различен - тупая, острая, невыносимая, стягивающая и т.д. Боль может охватывать определенную область или всю половину грудной клетки. Иррадирует в руки, лопатку, шею, живот и т.д. Патогенез болей не всегда ясен. Часто они возникают при прорастании опухоли в грудную клетку (стенку её) и сдавливании нервов, вовлечении в процесс плевры. Особенно интенсивны и мучительны боли при поражении ребер и позвонков метастазами, когда наступает сдавливание нервов или же их корешков. У больных туберкулезом боли в груди значительно менее интенсивные, обычно ноющего характера, чаще непостоянные.
Значительное число больных раком легкого жалуются на одышку. Сначала она появляется при движении, а позднее и в покое. Зависит одышка от многих причин: закупорки и сдавления трахеи и бронхов опухолью, сопутствующих воспалительных изменений в легких, интоксикации. У больных фиброзно-кавернозным туберкулезом одышка зависит от постепенно развивающейся дыхательной, а затем и легочно-сердечной недостаточности, степень которой определяется обширностью процесса и выраженностью интоксикации. При раке легкого иногда наблюдается повышение температуры. Объясняется это, скорее всего, некрозом опухоли и резербцией продуктов распада, а также воспалительными изменениями в легком и плевре. При фиброзно-кавернозном туберкулезе повышение температуры отмечается в период обострения, она обычно снижается при адекватной терапии. Анемия возникает при далеко зашедшем раковом процессе с наличием распада, присоединением вторичной инфекции. У больных фиброзно-кавернозным туберкулезом анемия - более редкий симптом.
и подмышечных ямках, консистенция их плотная. При их обнаружении необходимо осуществлять биопсию. Перкуторно - притупление легочного звука, переходящее в тупость при развитии ателектаза. Данные аускультации зависят от размера опухоли, наличия распада, ателектаза, сопутствующей пневмонии.
Рентгенологическая картина центрального рака легкого разнообразна. При сужении просвета бронха, а затем полной его обтурации развивается снижение прозрачности сегмента или доли легкого (гиповентиляция), а затем ателектаз. При ателектазе наблюдается одностороннее затенение того поля, куда воздух не проникает, купол диафрагмы часто приподнимается. При переходе опухоли в инфильтративную фазу роста, от периферии затенения в паренхиму легкого исходят плотные, линейные, напоминающие лучи тени, проявляющиеся вследствие ограниченного лимфангита. Часто рак дает метастазы в регионарные лимфоузлы, охватывая большую часть лимфоузлов средостения, что хорошо выявляется на КТ. Полость распада при центральном раке имеет свои особенности - контуры её негладкие, изъеденные, иногда заметны просветления среди плотной опухолевой тени. Иногда в полости выявляется горизонтальный уровень жидкости. На томограммах, обычных и особенно компьютерных, часто дренирующий бронх не обнаруживают вообще, или обнаруживается он значительное суженным -
Читайте также:


