Larva migrans личинки гельминтов
В статье обозначена актуальность тематики тропических дерматозов, в частности анкилостомидоза, нехарактерных для геозоны Западной Сибири. Освещены вопросы этиологии, эпидемиологии, клиники и диагностики паразитоза. Приводится случай наблюдения мигрирующей
The article outlines the relevance of the topic of tropical dermatoses, in particular, hookworm, which is not typical for the geographical zone of Western Siberia. The etiology, epidemiology, clinic and diagnosis of parasitic diseases were highlighted. The observation of the migrating larvae larva migrans in a patient living in the city of Surgut is presented. As a result of the therapy with mebendazole a complete clinical cure was achieved.
Возрастающий интерес к тропическим дерматозам обусловлен участившимися случаями обращений пациентов с кожными проявлениями гельминтозов после посещения эндемичных зон. В КВД муниципального образования Сургут (Ханты-Мансийский автономный округ, Западная Сибирь) зарегистрированы единичные наблюдения тропических дерматозов, таких как ужаления медузами, укусы насекомыми тропических стран и геогельминтозы. Пациенты с мигрирующими личинками прибывали в основном из Вьетнама и Таиланда. В сложившейся ситуации миграции населения возрастает необходимость знания врачом дерматовенерологом кожных заболеваний жарких стран [1].
Кожная форма СМЛ наиболее часто вызвана проникшими в кожу личинками Ancylostomacaninum, A. brasiliense.
По сведениям разных авторов, около 25% населения земного шара заражено анкилостомидозами. Наиболее часто это заболевание встречается в районах с низким уровнем санитарии. Анкилостомидозы — заболевания, распространенные на всех континентах. Очаги данных гельминтозов имеются в Южной и Центральной Америке, Африке, Индостане, Индокитае и на островах Малайского архипелага. Кроме того, анкилостомозы встречаются на Кавказе, в Туркмении, Кыргызстане, Черноморском побережье Краснодарского края, на границе с Абхазией.
СМЛ — это чаще болезнь детей, работников коммунальных служб, садовников, людей, загорающих на пляжах, и других лиц, имеющих прямой контакт с песчаной почвой, загрязненной фекалиями собак и кошек.
Строение возбудителя: половозрелая особь красно-коричневого цвета, самка длиной 9–15 мм, самец до 10 мм. Яйца овальные, бесцветные с тонкой оболочкой, размером 66 × 38 мкм. В центре яиц находятся 4–8 зародышевых клеток. При исследовании через сутки можно увидеть личинку [2, 3].
Продолжительность инкубационного периода — 40–60 сут. В большинстве случаев количество паразитов невелико, и заболевание протекает бессимптомно. Симптоматика более тяжелых форм зависит от способа проникновения паразита в организм. При проникновении через кожу характерны зудящие папуловезикулезные, пустулезные и эритематозные высыпания на фоне бледной кожи (обычно на конечностях); сохраняются в течение нескольких месяцев. Массивная инвазия может приводить к отекам конечностей. При миграции личинок через дыхательные пути возможны бронхит, пневмония, плеврит. Симптомы поражения желудочно-кишечного тракта: изжога, рвота, боли в эпигастральной области. Симптомы поражения центральной нервной системы: вялость, отставание в умственном и физическом развитии. Наиболее характерное проявление — гипохромная железодефицитная анемия и гипоальбуминемия вследствие хронической кровопотери. В наиболее тяжелых случаях количество эритроцитов снижается до 10 × 10 12 /л, а содержание Hb — до 100 г/л [4, 5].
- рентгенография грудной клетки;
- сероиммунологические методы — реакция связывания комплемента, реакция непрямой гемагглютинации, иммуноферментный анализ и др.;
- в период миграционной фазы обнаружение личинок в крови и мокроте;
- в период хронической фазы:
- овоскопия фекалий, реже — дуоденального содержимого; яйца анкилостомы и близкого ей некатора морфологически одинаковы, что позволяет поставить только общий диагноз — анкилостомидоз (анкилостомоз);
- лярвоскопия — выявление личинок в фекалиях;
- культивирование на фильтровальной бумаге (метод Харада и Мори);
- гельминтоскопия фекалий — при высокой степени инвазии анкилостомы в фекалиях могут быть обнаружены невооруженным глазом.
Дифференциальный диагноз: с дисгидротической экземой, микозами, контактным дерматитом, атопическим дерматитом [5].
Этиотропная (противопаразитарная) терапия включает в себя назначение антигельминтных препаратов (тиабендазол, ивермектин, альбендазол).
- Лечение анемии — препараты железа, поливитамины.
- При выраженных аллергических реакциях — антигистаминные препараты, наружная терапия (комбинированные топические средства глюкокортикостероидные и антибактериальные).
- При возникновении инфекционных осложнений в местах внедрения паразитов — системная антибактериальная терапия.
Диета: специфической диеты для заболевания не предусмотрено. Учитывая такое осложнение, как анемия, питание должно включать достаточное количество белков, жиров, углеводов, минералов и витаминов.
Рекомендовано также употребление продуктов, содержащих фитонциды: хрен, редька, красный перец, черная смородина, черемуха, лимон, лук и чеснок.
Пациент А., 1987 г. рождения, обратился к дерматовенерологу амбулаторно-поликлинического отделения БУ ХМАО-Югры СККВД самостоятельно.
Жалобы на момент осмотра на высыпания на коже левой стопы, сопровождаемые периодически возникающим зудом, преимущественно в ночное время. Из анамнеза заболевания: болен в течение двух месяцев, когда впервые появились высыпания на латеральной поверхности левой стопы, далее высыпания распространились на подошвенную поверхность стопы. Самостоятельно применял наружные противогрибковые препараты без эффекта.
Эпидемиологический анамнез: жилищно-бытовые условия удовлетворительные. Появление высыпаний связывает с поездкой в Таиланд и хождением без обуви по песку и земле. Контакт с больными инфекционными заболеваниями отрицает.
Объективно: общее состояние удовлетворительное. Температура тела 36,5 °C. Телосложение правильное, удовлетворительного питания. Периферические лимфатические узлы не увеличены. В легких дыхание везикулярное, хрипов нет. Тоны сердца ясные, ритм правильный. Печень — у края реберной дуги, селезенка не увеличена. Стул и диурез — без особенностей.
.jpg)
Дерматоскопически содержимое высыпаний не визуализируется.
Терапия проводилась совместно с врачом-инфекционистом: мебендазол (Вермокс) 100 мг в сутки после приема пищи 3 дня, наружно краска Кастеллани 2 раза в день 7 дней.
На фоне проводимой терапии отмечалась положительная динамика в виде регресса высыпаний, отсутствия болезненности и уплотнения при пальпации. Свежих высыпаний на коже и видимых слизистых на последующих осмотрах не было выявлено (рис. 2а, б).
_575.jpg)
Для точной постановки диагноза и исключения возможных системных осложнений необходим тщательный сбор анамнеза, особенностей локализации высыпаний. Лечение пациентов с геогельминтозами должно обязательно проводиться под контролем врача инфекциониста.
Литература
- Бабаянц Р. С. Кожные и венерические болезни жарких стран. Монография. М.: Медицина, 1972. С. 270–275.
- Акбаев М. Ш., Василевич Ф. И, Балагула Т. В., Коновалов Н. К. Паразитарные и инвазионные болезни животных. М.: Колос, 2001. С. 279–282.
- Учайкин В. Ф. Атлас детских инфекционных заболеваний: атлас-справочник. М.: ГЭОТАР-Медиа, 2009. С. 30–32.
- Скрипкин Ю. К., Мордовцев В. Н. Кожные и венерические болезни: руководство для врачей. Т. 1. М.: Медицина, 1999. 424 (in Russian).
- Вольф К. и др. Дерматология Фицпатрика в клинической практике (учебное пособие) Т. 3. М.: БИНОМ, 2013. 2622.
- Лобзин Ю. В., Козлов С. С., Усков А. Н. Руководство по инфекционным болезням с атласом инфекционной патологии. М.: Медицина, 2000. 348 с.
Е. В. Павлова* , 1
И. В. Улитина*
Ю. Э. Русак**, доктор медицинских наук, профессор
Е. Н. Ефанова**, кандидат медицинских наук
* БУ ХМАО-Югры СККВД, Сургут
** ГБОУ ВПО СурГУ ХМАО-Югры, Сургут

Возбудителями Larva migrans у человека обычно являются личинки гельминтов, относящихся к нематодам и реже - к трематодам и цестодам. Известно, что для этих гельминтозов человек является случайным хозяином и в организме человека попавший гельминт не развивается до половозрелого состояния. Человек, инвазированный Larva migrans, не является источником заболевания для других людей. Одним из таких нематодозов является дирофиляриоз [2].
Кожная форма этого гельминтоза, вызываемая Dirofilaria repens, широко распространенная инвазия собак во всем мире, и случаи поражения человека регистрируются повсеместно, в том числе и в России.
Обсуждение
По данным оперативного мониторинга, осуществляемого Роспотребнадзором с 2006 г., отмечается тенденция к увеличению числа случаев дирофиляриоза среди населения. Так, за трехлетний период (2008-2010 гг.) зарегистрирован 101 случай дирофилариоза, а за следующий аналогичный временной период (2011-2013 гг.) - 186 случаев, т.е. в 1,8 раза больше. В 2014 г. зарегистрировано 143 случая дирофиляриоза (0,1 на 100 тыс. населения) в 31 субъекте Российской Федерации против 84 случаев (0,06 на 100 тыс. населения) в 31 субъекте РФ в 2013 г. Наибольшее число случаев этого нематодоза зарегистрировано в Москве, Нижегородской, Пензенской, Ивановской областях.
В настоящее время дирофиляриоз представляет особый интерес в патологии человека, и это связано прежде всего с тем, что в лечении заболевания принимают участие врачи различных специальностей: дерматологи, офтальмологи, хирурги, онкологи, стоматологи и многие другие. Допускается большое количество ошибок на всех этапах первичной диагностики, соответственно есть ошибки и в лечении.
Дирофиляриозы - это трансмиссивные биогельминтозы из группы нематодозов, инвазионные личинки которых передаются человеку через переносчиков - комаров. Дирофиляриозы распространены повсеместно [2]. У человека наиболее часто встречается вид Dirophilaria repens Railliet et Henry, 1901. Длина тела самки 100-170 мм, самца - 50-70 мм. Естественными донорами являются дикие (реже домашние) млекопитающие, преимущественно семейства псовых, у которых паразиты локализуются в подкожной клетчатке. Клиническая картина представлена самыми разнообразными симптомами. В связи с тем, что заболевание вызвано расположением гельминта в тканях, в местах его нахождения образуются характерные, резко болезненные узлы с выраженной эозинофильной инфильтрацией вокруг паразита [2], определяются плотные образования с умеренным отеком тканей, покраснение кожи, зуд, нередко присоединяется болезненность, в некоторых случаях повышается температура до высоких цифр, иногда клиника схожа с тромбозом вен. Также отмечается миграция паразита в другие части тела. Количество симптомов заболевания нередко напрямую связано со стадией и длительностью заболевания.
Тяжесть клинических проявлений зависит от интенсивности инвазии и частоты повторных заражений. При попадании личинок дирофилярий в организм человека большинство из них погибает на ранних стадиях развития. В этот период клинические проявления отсутствуют либо слабо выражены.
Дирофиляриозы характеризуются медленным развитием и длительным течением. Инкубационный период продолжается от одного месяца до нескольких лет, что примерно соответствует времени развития личинки до взрослой стадии. На ранних стадиях болезни, до образования вокруг паразита капсулы, в 10-40% случаев отмечается перемещение опухоли, узелка на расстояние до 10 см в сутки, связанное с миграцией гельминта.
Примерно в 50% случаев инвазии паразиты локализуются в области глаза, чаще всего под конъюнктивой или в подкожной клетчатке век, при этом отмечаются птоз, блефароспазм, слезотечение. Развитие дирофилярии в глазнице сопровождается рецидивирующим воспалением глазничной клетчатки, хемозом, экзофтальмом, ограничением подвижности глазного яблока.
Участившиеся случаи дирофиляриоза у человека заставили нас проанализировать два случая этого заболевания в нашей клинике. Приводим наши наблюдения.
В 2014 г. на кафедру инфекционных болезней и эпидемиологии с курсом ПО КрасГМУ обратился пациент с жалобами на появление под кожей шевеления, жжения и зуда через 2 недели после отдыха в Таиланде. При объективном осмотре на тыльной поверхности правой стопы пальпировалось образование в виде плотного извилистого жгута ярко-розового цвета длиной 10 см. Установлен диагноз: Larva migrans.
Второй случай обращения на кафедру был 3 сентября 2015 г. пациента В., 44 лет, который считал себя больным с 28 января 2014 г., когда на острове Самуи (Таиланд) его укусило летающее насекомое, похожее на большую муху. В месте укуса возникло сильное жжение, не проходившее в течение 4 ч. Через 2 недели появилась небольшая аллергическая реакция в виде единичных высыпаний, сопровождавшихся зудом. Постепенно аллергические проявления усиливались. Через 2 месяца появились крапивница, кашель, боли в эпигастральной области и в правом подреберье, особенно в ночное время. Самостоятельно принимал метронидазол, затем немозол.
Пациент вновь отправился в Таиланд в г. Патайя, обратился в Мемориальный госпиталь, где ему были назначены ивермектин и преднизолон. В процессе лечения повысилась температура тела до 40°С, появились кашель, боль в грудной клетке, сильные боли в животе и диарея. В испражнениях пациент обнаружил разнообразных кишечных паразитов. Высокая лихорадка и диарея продолжались в течение 10 дней. Аллергические проявления исчезли, но сохранялись слабость, мучительный кашель, потеря веса за этот период составила 10 кг.
В конце августа вновь появились крапивница, боль в верхнем этаже живота, кашель, ринит, кожный зуд. При осмотре кожные покровы обычной окраски, кое-где следы расчесов, в области левого коленного сустава послеоперационный рубец длиной 3 см. Явления вазомоторного ринита. Живот мягкий, чувствительный при пальпации в эпигастральной области и вокруг пупка, небольшой метеоризм, печень на 1,5 см выстоит из-под края реберной дуги.
При компьютерной диагностике на приборе пульсогемоиндикации в тонком кишечнике тестировались Ancylostom caninum (женская и мужская особи), а также Fasciolopsis busky и Macracantorinchus. В протоках поджелудочной железы - Clonorchis sinersis (подтвержден при дуоденальном зондировании), в легких - личинки Ancylostoma caninum. После трех курсов специфического лечения с последующей длительной реабилитацией все симптомы болезни постепенно исчезли.
Таким образом, в данных клинических случаях у этих двух пациентов наблюдалась кожная форма нематодоза, а во втором случае анкилостомидоза - и кожная (Larva migrans), и висцеральная формы этого гельминтоза в комплексе с клонорхозом, фасциолопсидозом и макраканторинхозом.
Выводы
1. Активная миграция жителей в регионы с тропическим и субтропическим климатом, эндемичным по различным паразитарным инвазиям, способствует появлению на территории России новых, не известных ранее, в том числе экзотических, заболеваний.
2. Недостаточная осведомленность медицинских работников и оснащенность лабораторной службы, узкий спектр имеющихся специфических лечебных препаратов создают определенные трудности в диагностике и лечении этих заболеваний.
3. Использование альтернативных методов диагностики, в частности метода пульсогемоиндикации, позволяет расширить формат диагностического поиска и применить адекватные методы дегельминтизации.
Рецензенты:
Мартынова Г.П., д.м.н., профессор, заведующая кафедрой инфекционных болезней с курсом ПО Красноярского государственного медицинского университета им. проф. В.Ф. Войно-Ясенецкого, г. Красноярск;
Винник Ю.С., д.м.н., профессор, заведующий кафедрой общей хирургии Красноярского государственного медицинского университета им. проф. В.Ф. Войно-Ясенецкого, г. Красноярск.
Синдром larva migrans (малоизвестное об известном)
Общие и органные поражения у человека, страдающего гельминтозом, характеризуются значительным клиническим разнообразием. Аллергизация, аутоиммунные и функциональные нарушения, механическое повреждение различных тканей и органов и прочее наиболее значительно выражены у людей с зооантропонозами (например, при трихинеллезе). Значительная эозинофилия, аллергические проявления, повышение уровня сывороточных IgE, кожные и органные поражения также регистрируются у людей, инвазированных личинками гельминтов животных (syndrome larva migrans).
Кожная форма СМЛ наиболее часто вызвана проникшими в кожу личинками Ancylostoma caninum (анкилостома собак), но может быть обусловлена также A.brasiliense (анкилостомиды собак и кошек), Uncinaria stenocephala и Bunostomum phlebotomum (анкилостомиды крупного рогатого скота), а также личинками гнатостоматид Gnathostoma spinigerum и гонгилонематид G.pulchrum. Эпидемиологически СМЛ — это болезнь детей, работников коммунальных служб, садовников, людей, загорающих на пляжах, и других лиц, имеющих прямой контакт с песчаной почвой, загрязненной фекалиями собак и кошек. Заболевание встречается повсеместно на всех континентах.
В качестве препарата выбора для лечения больных с СМЛ рекомендуется использовать мебендазол, тиабендазол или альбендазол.
2. В семье из четырех человек у матери и детей 3 и 5 лет в течение нескольких месяцев регистрируются рецидивы крапивницы, непостоянный субфебрилитет. У младшего ребенка на ноге с интервалом в месяц дважды появлялась красная зудящая полоска, медленно удлиняющаяся. Около месяца назад перенес эпизод ОРЗ, проявившегося небольшим кашлем и одышкой. В то же время на коже груди было несколько зудящих папул. Эпидемиологически: в квартире вместе с семьей проживает собака.
Токсокароз — реальная зоонозная паразитарная болезнь в действующих городских очагах Украины.
Значительное ухудшение санитарного состояния населенных пунктов, в том числе г. Донецка (неисправности в работе мусоропроводов, накопление бытового мусора и пищевых отходов вблизи жилых домов), обусловило резкое увеличение количества бродячих собак, бездомных кошек, а также крыс и мышей в подвалах многоэтажных домов. Даже в центральных районах города уже сформировались стаи бездомных собак, оккупировавших внутриквартальные территории с детскими игровыми площадками, песочницами и т.д. Таким образом, уже в настоящее время реально существуют все звенья эпидемиологического процесса для укоренения многих зоонозов, в том числе токсокароза, эхинококкоза и др. Следует учитывать, что третьим звеном этого процесса с огромной долей вероятности являются дети. Подтверждением вышесказанному являются дети и взрослые с токсокарозом, наблюдающиеся нами с 2003 года. Клинический диагноз был верифицирован УЗИ, выявлением специфических иммуноглобулинов (ИФА) в сочетании с гипергаммаглобулинемией и значительным ростом титров глобулинов Е.
У инфицированного человека возбудители токсокароза, развиваясь, не достигают стадии половой зрелости, остаются личинками и становятся причиной развивающегося патологического процесса. Заболевание отнесено к группе тканевых паразитозов (т.е. к числу заболеваний syndrome larva migrans visceralis).
В патогенезе токсокароза наблюдаются все известные варианты патогенного воздействия паразитирующих червей. У зараженного токсокарами наблюдаются не только механическое повреждение тканей, но и сенсибилизация организма с формированием состояния гиперергии замедленного типа с крапивницей, синдромом Леффлера и возможным развитием отека Квинке. Также развиваются разнообразные формы патологического иммунного ответа с иммунологической недостаточностью, вплоть до выключения Тсистемы иммунного ответа на любые, в том числе гетерогенные, антигены. Гельминты обусловливают отравление организма человека продуктами своей жизнедеятельности и тканевого распада. В результате гематогенного заноса личинок аскаридат в паренхиматозных органах формируются эозинофильные паразитарные гранулемы и хроническое воспаление. У инвазированных установлены факты ухудшения течения острых инфекций; документировано утяжеление течения сопутствующих хронических заболеваний: вирусного гепатита, гриппа, ХОЗЛ и др.
Токсокароз. Основным источником токсокароза человека в Украине являются собаки. Другие животные семейства псовых (волки, лисы), также являющиеся облигатными хозяевами, имеют дополнительное эпидемиологическое значение.
Инвазированность собак токсокарами (Тoxocara canis) составляет в среднем 15–16 %. Каждое пораженное животное с испражнениями выделяет огромное количество яиц гельминта (до 200 тыс. в сутки). Обсемененность почвы яйцами токсокар вокруг жилища человека часто достигает 57–60 % проб (А.Я. Лысенко и др.,1996). Яйца аскарид собак длительное время сохраняют жизнеспособность и инвазионность в почве, в том числе на детских игровых площадках, на предметах обихода, в пыли помещений, на овощах и ягодах, растущих на приусадебных огородах. Доказано, что инвазионные яйца токсокар в жилище человека могут быть перенесены на шерсти здоровыми собаками и бытовыми насекомыми, в том числе тараканами.
Повторное заглатывание человеком яиц токсокар предполагает повторение цикла миграции и, возможно, повторение клинических проявлений болезни. Заглатывание яиц токсокар может быть случайным, с небольшой инфицирующей дозой (чаще), значительным разовым и повторным, в том числе с большим количеством проглоченных яиц (реже). От этого зависит степень выраженности и продолжительность клинического ответа на инвазию.
Таким образом, токсокароз может быть:
— бессимптомным (со слабоположительной реакцией ИФА) или минимально легким (например, в виде умеренной эозинофилии);
— среднетяжелым и тяжелым (в виде пневмонита, гепатита, энцефаломиелита, миокардита, панофтальмита, лейкемоидной реакции и пр., в том числе крапивницы, дерматита, отека Квинке, анафилактического шока).
Течение болезни может быть также острым (например, одиночный непродолжительный эпизод крапивницы), хроническим и рецидивирующим.
Патоморфологические изменения у больных токсокарозом описаны Денту в 1951 году (цитировано по Л.Д. Гриншпун, 1962). Приведены результаты аутопсии ребенка одного года семи месяцев, клиническими проявлениями болезни у которого были: высокая температура, метеоризм, мучительный кашель, гиперлейкоцитоз и эозинофилия до 60 %. Наблюдалось увеличение печени. В прижизненном биоптате печени были обнаружены многочисленные эозинофильные гранулемы с некрозами, содержащие личинки Toxocara canis. При аутопсии макроскопически особых изменений выявлено не было. В гистологических срезах печени и легких, миокарда, мезентериальных лимфоузлов, поджелудочной железы, скелетных мышц, головного мозга, коркового слоя почек, мышечного слоя толстой кишки имелись периваскулярные скопления макрофагов и эозинофилов, многочисленные гранулемы, образованные эозинофилами, гигантскими и эпителиоидными клетками, лимфоцитами и плазмоцитами. В центре гранулем — живые и полуразрушенные личинки токсокар.
Единой клинической классификации токсокароза нет. Вместе с тем симптомами, ориентирующими врача на диагноз, нужно считать сочетание у больного признаков аллергизации (часто с эозинофилией), иммунопатологического состояния (реакции гиперергии замедленного типа) и наличия:
— длительной, часто рецидивирующей лихорадки;
— лимфоаденопатии;
— бронхитов, бронхопневмоний;
— гепатита и увеличения селезенки (до 20 % случаев);
— признаков очагового поражения головного мозга, в том числе с эпилепсией, когда дискутируются токсоплазмоз, цистицеркоз и пр.;
— поражения миокарда, поджелудочной железы, почек;
— поражения глаз (гранулемы, увеит, неврит зрительного нерва, хориоретинит, кератит и др.);
— контакта с собаками (например, проживание в одном помещении, уход);
У каждого отдельного больного с токсокарозом вышеперечисленные синдромы могут быть изолированными или в различных сочетаниях и протекать с различной тяжестью.
У больных с манифестными формами болезни дополнительно могут быть выявлены гипергаммаглобулинемия, значительное увеличение сывороточных IgE и иммунных комплексов. У больных с патологией в легких на рентгенограммах могут быть обнаружены диффузно расположенные мелкие инфильтраты, а в мокроте и в плевральном экссудате — эозинофилы. Диффузно расположенные мелкие инфильтраты могут быть обнаружены в печени при УЗИ. Личинки токсокар и эозинофильные гранулемы выявляются в биоптатах печени, мышц, почек, лимфоузлов.
За период 2007–2010 гг. благодаря внедрению в практику метода специфической диагностики токсокароза (исследование титров специфических антител в сыворотке крови методом ИФА) нами было выявлено 48 взрослых, среди которых были:
— 3 больных с ХОЗЛ, длительным субфебрилитетом, астматическим синдромом и эозинофилией до 8 %;
— 3 больных с синдромом хронического гепатита, рецидивирующим субфебрилитетом; у одной больной из этой группы дважды, с интервалом в один месяц, был отек Квинке, а в биоптате лимфоузлов шеи были обнаружены эозинофильные инфильтраты;
— 4 больных с длительным субфебрилитетом, рецидивирующей крапивницей, увеличением шейных и поднижнечелюстных лимфоузлов, стойкой эозинофилией до 7–16 %, частыми обострениями бронхита и хроническим гепатитом (при УЗИ в печени выявлены диффузно расположенные очаги крупной зернистости);
— у остальных пациентов (38 человек) клинических проявлений токсокароза, эозинофилии, гипергаммаглобулинемии, а также очаговых поражений в печени и в легких не было. Выявленные с помощью ИФА антитела к токсокарам в низких титрах были квалифицированы как анамнестические, т.е. у пациентов был установлен факт инфицированности, а не болезни. Лечение этим пациентам не проводилось.
У всех больных эпидемиологические данные были однотипны: тесный контакт с собаками, их купание в ванной комнате; содержание собак на подворье, выращивание клубники и овощей на приусадебных участках.
У больных с клиническими проявлениями текущей инвазии (четыре человека) после лечения альбендазолом в сочетании с антигистаминными средствами наступило клиническое улучшение (практически исчезли жалобы, в том числе проявления аллергии, нормализовалась температура). Применение антигистаминных препаратов (супрастин или аналоги) было обязательным, начиналось за сутки до первого приема специфического препарата и продолжалось в течение всего периода лечения.
1. Приведенные клиникоэпидемиологические сведения о больных кожной формой синдрома мигрирующей личинки и токсокарозом у жителей Донецкой области позволяют сделать выводы об актуальности данной проблемы для здоровья населения, в решении которой должны принять активное участие:
— медицинские работники: своевременная диагностика и лечение заболевших; регистрация заболевших и учет заболеваемости; санитарное образование населения;
— паразитологи зооветслужбы, работники зооветлечебниц и коммунальных служб городов: выявление больных животных и их санация; контроль численности популяции бродячих собак; санация окружающей среды и водоемов.
Larva migrans – гельминтоз, опасное заболевание характеризующееся наличием в тканях, эпидермисе и внутренних органах личинок гельминтов животных. Личинки в организме человека увеличиваются в размерах и начинают мигрировать, вызывая плохое самочувствие. Болезнь непредсказуема, отсутствие лечения может привести к самопроизвольному выздоровлению или ухудшению состояния и летальному исходу. Лечение назначает врач в зависимости от формы larva migrans. 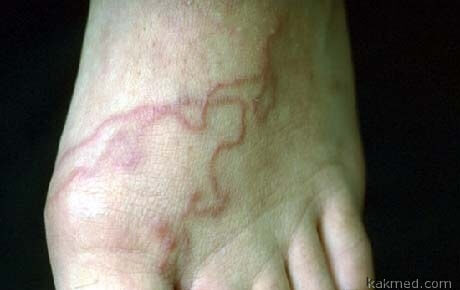
Причины
Причиной развития болезни становятся яйца личинок паразитов животных, которые приникают в организм человека. Произойти заражение может через кожные покровы или орально, в первом случае речь идет о кожной форме (larva migrans cutanea), во втором – о висцеральной (larva migrans visceralis).
Благоприятной средой для размножения личинок становятся теплые, затененные и влажные места. Опасны в летний период водоемы, особенно, если рядом пасутся домашние животные или бродят собаки. В песке вблизи воды, под раскидистыми ветвями деревьев могут скапливаться яйца глистов и превращаться в личинки, бегая босиком по зараженной почве можно инфицироваться. В группе риска находятся люди сельскохозяйственных профессий, которые контактируют с почвой.
Заражение при висцеральной форме происходит путем попадания яиц гельминтов в организм человека через ротовую полость, к примеру, при заглатывании воды из водоема во время купания или употреблении в пищу немытых продуктов питания.
Симптомы
Larva migrans – заболевание, при котором паразиты мигрируют по всему организму, при попадании во внутренние органы они нарушают их функцию и препятствуют эффективной работе, именно эти нарушения вызывают первые симптомы болезни.
При попадании личинок в печень может развиться желтушка, в почки – почечная недостаточность и сильные боли (в том числе во время мочеиспускания), в кишечник – неприятные ощущения и нарушения стула, в глаз – частичная потеря зрения. Особенно опасны случаи проникновения паразитов в оболочку головного мозга и центральную нервную систему, в данном случае могут появиться сильные головные боли, эпилептиформные судороги, церебральная гипертензия.
Как при кожной, так и при висцеральной форме заболевания, может появиться лихорадка – высокая температура, дрожь в теле, тошнота и головокружение.
Симптомы болезни могут проявиться не сразу после заражения, а спустя несколько месяцев.
Диагностика
При кожной форме larva migrans диагностировать заболевание бывает сложно из-за того, что некоторые клинические случаи напоминают чесотку или другие кожные болезни. Однако при внимательном осмотре опытного врача сделать это все же представляется возможным.
Сложнее выявить присутствие в организме паразитов, если они проникли во внутренние органы, в данном случае на помощь приходят такие методы диагностики, как эндоскопия, рентгенография, сероиммунологические способы (РСК, ИФА, РПГА, реакция микропреципитации).
Лечение
Характер лечения larva migrans зависит от формы заболевания. Когда паразиты находятся в эпидермисе, с ними справляются с помощью иглы, предварительно смазав кожу вазелиновым маслом, или рассекают кожные покровы и извлекают личинки через рану. В домашних условиях делать это не рекомендуется, процедуру совершает врач.
Среди лекарственных средств часто используют ивермектин в однократной дозе 200 мг/кг., в качестве наружного средства применяют десятипроцентный тиабендазол.
При кожных формах заболевания смазывают предполагаемое место нахождения паразита пятипроцентным спиртовым раствором йода, дихлорида ртути, эфира или фенола. Из новых методов эффективными считаются замораживание углекислым снегом и использование электролиза.
Профилактика
Главная профилактика larva migrans – соблюдение гигиены: тщательно мойте фрукты и овощи перед едой, не купайтесь в водоемах, вода которых вызывает сомнение, работайте в поле в защитной одежде.
Всего год назад я выписывала рецепт для очков, у меня близорукость минус три. Но недавно ощутила, что вижу в этих очках уже не так далеко и не так четко. Неужели за один год может зрение сесть? Как часто надо проверять зрение? И самое главное, - что надо делать чтобы глаза "не садились"?
Что за неприятная инфекция, которая проявляется так: волосяная сумка наполняется гноем. На поверхности кожи появляется огромный красный "прыщ". И этот нарыв не "вызревает" и лопается, а со временем исчезает в этом месте и появляется в другом. Как изгнать эту штуку из организма?
Пятьдесят четыре миллиона долларов — такую сумму запрашивает у правительства Соединенных Штатов американский Центр по контролю за заболеваниями на разработку нового антибиотика для лечения пока непобедимой резистентной гонореи. Два случая опасного венерического заболевания зарегистрировано в штате Гавайи.

Штамм гонококка H041, обладающий устойчивостью к антибиотикам и антисептическим препаратам, впервые был обнаружен в Японии в 2011 году. В мае того же года первый случай заболевания супернедугом был описан на Гавайских островах, имеющих более чем регулярное сообщение с материковой Америкой. Медики сообщают о высадке десанта гонококков в Калифорнии и далекой Норвегии. Минздрав США отправил ответный десант своих специалистов на Гавайи.
Обычная гонорея в Северной Америке — второе по частоте новых случаев венерическое заболевание. Микроб H041 в силу своей агрессивности выглядит в глазах эпидемиологов пострашнее, чем вирус СПИД. То есть неизлечимая гонорея имеет потенциал на более чем 30 миллионов смертельных случаев. От инфицирования до септического шока может пройти всего два-три дня. В отличие от ВИЧ бактерии действуют стремительно. Хотя до сих пор смертей от непобедимой гонореи не было.
Заболевание таково, что не все знают о том, что заразны. Кто-то бурно хворает, кто-то носит часовую бомбу в себе. Если гонорею не вылечить, развиваются осложнения, воспаление тканей тазовой области, заражение крови, бесплодие. В сочетании с ВИЧ эта древняя болезнь опасна тем, что сквозь бактериальные повреждения во плоти вирус СПИД быстрее попадает в кровь. Американцы в очередной раз строго призываются к безопасному сексу.

Особенно часто встречается гонорея у молодых, вступающих во взрослую жизнь, граждан в возрасте от 15 до 24 лет. До Второй мировой войны хворь лечить не умели, но затем появились пенициллин и другие антибиотики. И началась гонка вооружений — микроб мутирует, фармакологи думают о новых антибиотиках. Последним, убивающим обычную гонорею, лекарством является цефалоспорин.
В разных странах мутации гонококков происходят по-разному, но итог один — бактерии перестают откликаться на единственно доступное лечение. Если не придумать, что делать с неизлечимым штаммом, то уже к 2015 году вся гонорея мира станет сильнее всей земной медицины.
Богатая тромбоцитами плазма крови широко применяется в хирургии и стоматологии, косметической медицине для лечения старения кожи, разглаживания морщин, сращивания зубных протезов с деснами. Метод называется "плазмолифтинг". С недавних пор инъекции тромбоцитного концентрата, приготовленного из крови пациента, экспериментально применяются для лечения облысения. Процедура, может быть, и звучит болезненно, и таковой является, однако многие лысеющие мужчины готовы на все ради возвращения на череп натуральных волос, более того, заново "родившихся", а не взятых с другого одного места.
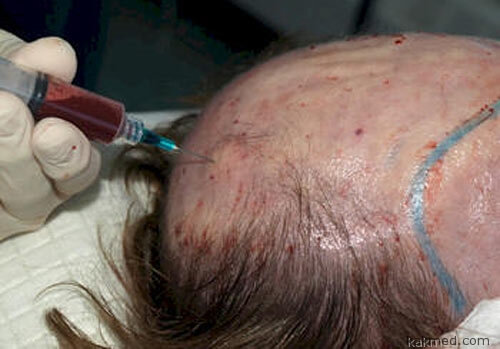
Специалисты считают, что способность к восстановлению роста волос на облысевших участках кожи у обогащенной тромбоцитами плазмы связана с тем, что ее уколы стимулируют стволовые клетки, расположенные под кожей.
Исследовать эффективность метода уколов крови в голову по-научному взялись ученые из Университета Брешиа (Италия) и Еврейского университета в Иерусалиме (Израиль). Для эксперимента медики отобрали 45 мужчин, страдающих очаговой алопецией. Эта форма облысения встречается у 2% народонаселения.
Пациентам разделили лысины и плеши на два равных участка, а самих участников разбили на три группы по 15 человек. Одни получали уколы плазмы, другие — "традиционных" стероидных гормонов, третьи — плацебо. Результаты эксперимента показали, что тромбоцитовый концентрат существенно ускоряет рост новых волос на облысевшем было участке головы, особенно если сравнивать с плацебо и гормонами.
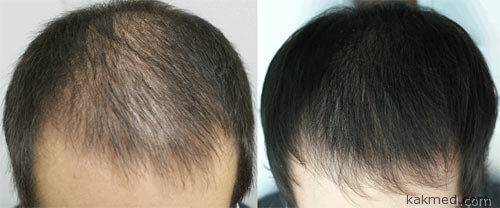
Международная команда ученых надеется вскоре приступить к разработке мази, которая позволила бы в лечении облысения кровью избежать уколов и, вместе с тем, содержала эффективную концентрацию клеток крови. Кроме того, доктор Фабио Ринальди полагает, что с помощью обогащенной плазмы можно не на словах, но на деле вылечить не только очаговую, но и обычную мужскую андрогенную алопецию, в развитии которой замешан тестостерон.
Читайте также:


