Если в мазке лейкоциты в норме может ли быть кишечная палочка
Это исследование, называемое также "мазок на флору", позволяет определить состав микрофлоры мочеполовых органов женщины (уретры, влагалища и цервикального канала), количество лейкоцитов, эпителия и их соотношение, количество слизи и морфологический тип бактерий, а также выявить ряд специфических возбудителей, таких как грибы рода Candida, трихомонады и гонококки.
Исследование на микробиоценоз влагалища с микроскопией, урогенитальный мазок на микрофлору.
Синонимы английские
Gram's Stain. Bacterioscopic examination of smears (vaginal, cervical, urethral).
Какой биоматериал можно использовать для исследования?
Мазок из половых путей женщины.
Как правильно подготовиться к исследованию?
Женщинам рекомендуется сдавать анализ до менструации или через 2-3 дня после ее окончания.
Общая информация об исследовании
В состав нормальной микрофлоры мочеполовых органов женщины входит около 40 видов бактерий. Доминирующими микроорганизмами у женщин репродуктивного возраста являются молочнокислые бактерии (лактобактерии), которые составляют 95-98 % всей микрофлоры влагалища. За счет продукции перекиси водорода и молочной кислоты лактобактерии подавляют размножение патогенных микроорганизмов и создают кислую реакцию среды (pH = 3,8-4,5). Остальная часть нормальной микрофлоры представлена стафилококками, коринебактериями, клебсиеллами, кишечной палочкой, гарднереллами и анаэробами (бактероидами, превотеллами, микрококками, вибрионами рода Mobilincus, энтерококками, пептококками, пептострептококками, вейлонеллами, клостридиями, эубактериями, кампилобактером, фузобактериями и др.). В небольшом количестве могут встречаться дрожжеподобные грибы рода Candida. Если лактобацилл становится меньше, нарушается баланс микрофлоры и увеличивается количество условно-патогенных микроорганизмов (стрептококков, стафилококков, кишечной палочки и т. д.), что может приводить к дисбиозу. Дисбиоз влагалища грозит воспалением матки и ее придатков, бесплодием, внематочной беременностью, выкидышем, рождением недоношенного ребенка. К его развитию приводит несоблюдение правил личной гигиены, гормональные нарушения (недостаток эстрогенов), нарушение обмена веществ, прием антибиотиков широкого спектра действия.
Микроскопическое исследование мазка у женщин позволяет полуколичественно оценить общую микробную обсемененность, состояние эпителия влагалища, наличие и выраженность воспаления (по лейкоцитарной реакции), состав микрофлоры, а также выявить молочницу, трихомониаз и гонорею. Этот метод является "золотым стандартом" для диагностики бактериального вагиноза (чувствительность – 100 %). Норма мазка на флору определяется следующими показателями:
- должен присутствовать плоский эпителий, его отсутствие может быть связано с атрофией эпителиальных клеток, с недостатком эстрогенов или избытком мужских половых гормонов,
- количество лейкоцитов не должно превышать 15 в поле зрения, его увеличение указывает на воспалительный процесс,
- слизь,
- палочки (бациллы) в мазке составляют нормальную микрофлору влагалища,
- кокки и диплококки – выявление грамотрицательных диплококков в мазке свидетельствует о гонорее,
- "ключевые", или атипичные, клетки характерны для дисбактериоза влагалища,
- споры или мицелий грибов свидетельствует о кандидозе (молочнице),
- наличие подвижных бактерий в нативном мазке (трихомонад) характерно для трихомониаза,
- эритроциты выявляются при кровотечениях из матки, эрозиях или новообразованиях.
Для чего используется исследование?
- Чтобы оценить состав микрофлоры мочеполовой системы.
- Для диагностики бактериального вагиноза.
- Для выявления некоторых специфических инфекций, передающихся половым путем (кандидоза, трихомониаза, гонореи).
Когда назначается исследование?
- При симптомах дисбиоза или воспалительных заболеваний органов мочеполовой системы.
- При профилактических осмотрах.
Что означают результаты?
Референсные значения для различных видов микроорганизмов зависят от их локализации (точки взятия биологического материала).
На основании микроскопической картины выделяют 4 типа микробиоценоза влагалища.
Тип микробиоценоза
Общая информация об исследовании
Доминирование лактобацилл, отсутствие грамотрицательной микрофлоры, спор, мицелия и псевдогифов, наличие единичных лейкоцитов и "чистых" эпителиальных клеток. Такой тип мазка у женщин является вариантом нормы.
Умеренное или сниженное количество лактобацилл, наличие грамположительных кокков и грамотрицательных палочек, лейкоцитов, моноцитов, макрофагов, эпителиальных клеток. Этот тип мазка на флору часто наблюдается у здоровых женщин и редко сопровождается явными симптомами.
Незначительное количество или полное отсутствие лактобацилл, обильная полиморфная грамотрицательная и грамположительная палочковая и кокковая микрофлора, наличие "ключевых" клеток, вариабельное количество лейкоцитов, отсутствие или незавершенность фагоцитоза. Вместе с этим часто обнаруживаются гарднереллы, микоплазмы, уреаплазмы, вибрионы рода Mobiluncus, анаэробные кокки.
Полимикробная картина мазка с большим количеством лейкоцитов, макрофагов, эпителиальных клеток, с выраженным фагоцитозом и практически полным отсутствием лактобацилл. При обнаружении возбудителей специфических инфекций (гонококков, трихомонад, псевдогифов споры) можно предполагать наличие гонореи, трихомониаза или кандидозного вагинита.
Что может влиять на результат?
Местное применение антисептиков, антибактериальных, противогрибковых и противозачаточных препаратов.
- Микроскопия отделяемого мочеполовых органов (урогенитального мазка) является "ориентировочным" исследованием. Для точной идентификации возбудителя и определения его чувствительности к антимикробным препаратам выполняют бактериологическое исследование – посев материала с определением чувствительности к антибиотикам.
- В урогенитальном мазке не определяются вирусы, хламидии, микоплазмы и уреаплазмы, поэтому для диагностики инфекций, вызываемых этими микроорганизмами, используют другие методы – полимеразную цепную реакцию или иммуноферментный анализ.

Влагалище — это целый микромир, в котором обитает огромное количество бактерий, вирусов и грибов.
На втором году своей интернатуры я часто ходила на ночные дежурства в роддом. Признаться, именно тогда я грезила акушерством и мечтала работать в роддоме, мне казалось, что я нашла себя, и это абсолютно мое.
На очередном дежурстве к нам в родзал привезли Наташу. На каждую роженицу заводится своя история родов с кучей бумажек, которые надо заполнить. Это та работа, которую любой врач с огромным удовольствием перепоручит интерну, чтением и писаниной мы занимались вдоволь каждый день. Я вычитывала все, что можно было найти в обменной карте, и всегда подолгу беседовала с женщинами.
Я всегда хотела разобраться в логике врачебных назначений, обследований, при этом у меня никогда не было моды бежать к какому-то доктору за ответом или советом, я рыла информацию сама. Я прекрасно понимала, что любой врач может ошибаться (и я не исключение), может не знать, может пользоваться очень старыми данными, которые давно изменились. Поэтому кумиров у меня не было, и слова любых авторитетов всегда подвергались сомнению.
Я перечитывала монографии, книги, протоколы, научные журналы, я искала информацию везде, где можно было искать. Так я нашла достоверные источники информации и научилась в ней разбираться. Так родился мой блог в Инстаграме. Именно так я познакомилась со многими очень крутыми врачами, абсолютными профессионалами своего дела, и у меня пропало ощущение белой вороны, которое было раньше. Мне стало все равно, что меня откровенно недолюбливали некоторые интерны и даже врачи. Все ответы на мои вопросы были найдены.
Но вернемся к Наташе. В процессе беседы выяснилось, что за девять месяцев беременности она 17 РАЗ. лечила какую-то инфекцию во влагалище. При полном отсутствии жалоб, отсутствии инфекций, передающихся половым путем, 17 раз было проведено лечение. Это неправильно и так быть не должно!
Слизистая оболочка влагалища выстлана многослойным плоским неороговевающим эпителием, клетки которого богаты гликогеном. Именно этот гликоген является основным питательным веществом для лактобацилл (палочек Дедерлейна), которые расщепляют его до глюкозы и молочной кислоты, создавая при этом во влагалище кислую среду (рН от 4,0 до 4,5). Кислая среда помогает поддерживать нормальный биоценоз во влагалище, создает в нем свой микромир, где все живут в дружбе и согласии. Кислая среда подавляет рост условно-патогенных, болезнетворных микроорганизмов, и в процентном соотношении их во влагалище очень немного.
Влагалищные выделения в норме есть абсолютно у каждой женщины. Не бывает так, чтобы их не было, это заблуждение. Выделения из влагалища — это, по сути дела, смесь из слущенных эпителиальных клеток влагалища, вагинального транссудата, вагинальной микрофлоры и слизистых выделений из канала шейки матки.
Нормальное количество влагалищных выделений за сутки — от 1 до 4 мл. Они белые или слегка желтоватые, могут быть прозрачными, в основном без запаха или имеют слегка кисловатый запах.
На характер вагинальных выделений влияет:
• прием лекарственных препаратов, в том числе антибиотиков;
• использование оральных контрацептивов;
• фаза менструального цикла;
• гигиенические средства (гели, мыло, прокладки и пр.).
Для того чтобы поддерживать здоровье и чистоту влагалища, есть простые правила, которые вы должны соблюдать и которым должны научить вашу дочь:
1. Отдавайте предпочтение ночным рубашкам, а не пижаме. Рубашка позволяет воздуху свободно циркулировать. Если любите пижаму, то штаны должны быть абсолютно свободные и спать нужно без нижнего белья.
2. Белье должно быть хлопковым. При стирке нижнего белья пользуйтесь функцией дополнительного полоскания, это вымоет стиральный порошок, компоненты которого могут обладать раздражающим действием. Не нужно использовать ополаскиватели или кондиционеры для белья, нет ничего лучше чистой воды.
3. Избегайте ношения тесного белья, колгот, лосин, джинсов, легинсов. Юбки и свободные брюки позволяют воздуху свободно циркулировать и снижают риски возникновения вагинитов.
4. Не забывайте о ежедневном купании в обычной чистой теплой воде в течение 10–15 минут.
5. Ограничьте использование моющих средств. Подмываться можно обычной водой и не более 1–2 раз в день с мылом, у которого нейтральный рН. Для гигиены никакие специальные интимные гели не нужны, это маркетинг и ничего более.
6. Используйте мягкую, белую туалетную бумагу без ароматизаторов.
7. Вытираться туалетной бумагой после акта дефекации нужно спереди назад и ни в коем случае не наоборот — направление от влагалища к прямой кишке, а не от прямой кишки к влагалищу.
8. Не используйте пену для ванн, кремы, мыло, интимные гели с отдушками и ароматизаторами.
9. Подмывайтесь после акта дефекации и мочеиспускания, если есть такая возможность.
10. Ежедневные прокладки также не являются необходимостью, их вообще не нужно использовать. Достаточно гигиены два раза в день и ежедневной смены нижнего белья.
Важно понимать, что у каждой женщины своя норма влагалищных выделений (цвет, консистенция, количество), и она очень вариабельна.
Отличить норму от патологии можете только вы, потому что только вы знаете, как было раньше и что изменилось сейчас.
Проблема появилась, если вдруг у вас выделений стало заметно больше, если появился необычный запах, поменялся их цвет. Ко всему этому у вас появился зуд, жжение, раздражение, покраснение, расстройство мочеиспускания, боли во время полового акта. Понимаете? То есть что-то должно беспокоить. Неправильно выискивать стафилококки и стрептококки во влагалище в отсутствие жалоб, они в норме могут там находиться у любой здоровой женщины и лечения не требуют.
Неправильно, если вам назначают лечение, когда исключены инфекции, передающиеся половым путем (хламидиоз, гонорея, трихомоноз, микоплазма гениталиум), и вы ни на что не жалуетесь.
Я тот самый лечащий врач, который должен объяснить, почему есть воспалительный процесс, а лечить его не нужно. Да потому что на самом деле это никакое не воспаление. Да, действительно, повышенное количество лейкоцитов может свидетельствовать о воспалительном процессе, но в крови, и в ситуации с влагалищем это далеко не всегда так.
Присутствие лейкоцитов в цитологических мазках является нормальным и не должно трактоваться как воспаление.
С возрастом мужчинам следует чаще посещать врача, так как появляется вероятность развития различных заболеваний предстательной железы.
При возникновении таких симптомов, как затрудненное мочеиспускание, недержание, наличие примесей крови в сперме, стоит незамедлительно обратиться к врачу.

Микроскопическое исследование уретрального отделяемого и сока простаты обычно проводится в течение двух рабочих дней.
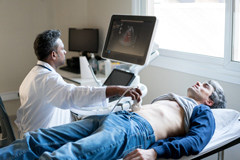
Ультразвуковое исследование предстательной железы может помочь своевременно выявить заболевание на ранних стадиях развития.

Спецпредложения, скидки и акции помогут существенно сэкономить на медицинском обследовании.


Предстательная железа, или простата — специфический мужской орган, имеющий три важные функции. Первая и главная — секреторная: простата отвечает за выработку специального секрета, входящего в состав спермы и способствующего движению сперматозоидов. Вторая — моторная: с помощью гладкомышечных тканей простата удерживает мочу в мочевом пузыре. Третья — барьерная: простатический секрет препятствует распространению инфекций из мочеиспускательного канала в другие органы. В обзоре мы расскажем, какие лабораторные исследования нужно пройти, чтобы оценить функциональное состояние простаты и диагностировать ее заболевания.
Анализы состояния простаты — залог мужского здоровья
Нарушения в работе простаты могут привести к самым печальным последствиям. Вопреки распространенному мнению о том, что болезни такого рода в основном поражают пожилых, на сегодняшний день именно молодые мужчины страдают от различных недугов в этой сфере. Любое заболевание предстательной железы значительно ухудшает общее самочувствие больного, отрицательно сказывается на качестве интимной жизни, а иногда — на способности к зачатию.
Медицина выделяет несколько основных заболеваний простаты:
- простатит — инфекционный воспалительный процесс в железе, характеризующийся увеличением в размере и отечностью органа;
- везикулит — осложнение простатита, сопровождающееся воспалением семенных пузырьков;
- фиброз — нарушение мочеиспускательной функции;
- камни в простате, являющиеся следствием патологии почек;
- туберкулез простаты;
- аденома — доброкачественное новообразование в простате;
- саркома (рак простаты) — разновидность злокачественной опухоли, которая может встречаться у мужчин в молодом возрасте.
Диагностировать конкретное заболевание только по внешним симптомам практически невозможно, поскольку большинство болезней простаты вызывают затрудненное мочеиспускание, недержание, боль внизу живота и в паховой области, появление примесей крови в сперме — то есть общие для всех патологий симптомы. Для точной диагностики необходима сдача целого комплекса анализов.
В профилактических целях исследования простаты считаются обязательными для всех мужчин старше 40 лет, поскольку с этого возраста начинается так называемый мужской климакс. Нарушается гормональный баланс в организме, что может вызвать заболевания. Кроме того, профилактическое исследование простаты показано будущим отцам, спортсменам, особенно велосипедистам и борцам, офисным работникам, сидячий образ жизни которых приводит к застою крови в предстательной железе.
При возникновении тревожных симптомов необходимо обратиться к урологу. Именно этот врач специализируется на лечении заболеваний простаты и назначает необходимый комплекс анализов. Сдать биоматериал на анализы можно в государственной, частной клинике или в специализированной лаборатории. Если с первыми двумя типами учреждений все ясно, то последние появились не так давно. На сегодняшний день в России существует несколько крупных лабораторий с филиалами в разных городах. Основное преимущество независимой лаборатории — наличие собственного оборудования и квалифицированного персонала. Это гарантирует высокую точность, минимальную цену и быстроту выполнения анализа: в среднем — одни сутки, а срочные анализы могут быть готовы в течение одного–двух часов. Оплата производится только за необходимые исследования. В некоторых лабораториях даже не требуется приходить за результатами — они могут быть доставлены с курьером или высланы по электронной почте.
Но в любом случае, где бы пациент ни решил сдавать анализы, интерпретировать их результаты и делать назначения должен только врач.
Анализ секрета (сока) — основное исследование, которое в обязательном порядке назначает уролог при подозрении на заболевание простаты. Это несложный в проведении, но очень информативный способ. По изменению характеристик секрета врач может судить о наличии патологии органа и степени ее развития.
Показаниями к проведению исследования являются болевые ощущения в области паха и промежности, боли при мочеиспускании, учащенное мочеиспускание, особенно в ночное время, выделения ярко-желтого цвета из мочеиспускательного канала. Также анализ сока простаты проводится при диагностике мужского бесплодия. Но противопоказан анализ при туберкулезе простаты, наличии трещин прямой кишки, геморрое в стадии обострения и острых воспалительных заболеваниях, сопровождающихся высокой температурой.
Нормой анализа секрета простаты являются следующие показатели:
- объем секрета 0,5–2 мл, уменьшение или увеличение количества — это признак воспалительного процесса;
- цвет — белый прозрачный или желтоватый;
- лецитиновые зерна — 10 млн на 1 мл секрета, уменьшение свидетельствует о наличии заболевания;
- плотность — 1,022;
- кислотность (pH) — нейтральная, равная 7,0, с отклонениями в обе стороны не более 0,3;
- лейкоциты — не более 10 в поле зрения, большее количество свидетельствует о воспалении;
- макрофаги не обнаруживаются, наличие указывает на воспаление;
- эритроциты отсутствуют или встречаются единичные, наличие говорит о заболевании;
- бактерии и грибы отсутствуют, наличие указывает на простатит;
- кишечная палочка, гонококк, трихомонады отсутствуют [2] .
Для подготовки к сдаче анализа пациенту рекомендуется за 5–7 дней до проведения исследования снизить физические нагрузки, воздержаться от полового акта, употребления алкоголя, посещения бани или сауны. Непосредственно в день анализа необходимо поставить клизму для очищения кишечника.
Как берут анализ сока простаты? Сама манипуляция заключается в следующем: мужчина ложится на бок или принимает коленно-локтевую позу. Врач проводит массаж простаты по специальной методике и выделившуюся в результате жидкость собирает в специальный контейнер. Если манипуляция проходит неэффективно, то собирают первую порцию мочи, в которой содержится небольшое количество секрета. Собранный секрет передается на исследование в лабораторию.
Результаты анализа сока простаты обычно бывают готовы через два дня после процедуры, средняя цена — 450 рублей [3] .
Мазок на флору из уретры у мужчин может выявить сразу несколько показателей, свидетельствующих о наличии в организме заболеваний:
- простатита;
- уретрита и уреаплазмоза;
- хламидиоза и гонореи.
Признаки, свидетельствующие о наличии заболевания и необходимости сдачи анализа, — сильный зуд и жжение в мочеиспускательном канале, боль и дискомфорт при половом акте или мочеиспускании, появление нехарактерных выделений. Мазок может быть взят врачом-урологом или в специальной лаборатории. Высушенный материал рассматривают под микроскопом.
В норме анализ мазка выглядит следующим образом:
- наличие клеток плоского эпителия, их отсутствие говорит об атрофии эпителиальных клеток;
- лейкоциты — до 15 единиц, при воспалительном процессе их количество резко увеличивается;
- палочки в мазке — нормальная микрофлора, наличие других микроорганизмов нормой не является;
- дрожжевые грибы, трихомонады, гонококки в мазке определяться не должны.
Перед взятием мазка из уретры рекомендуется:
- за 7–10 дней до процедуры отменить прием всех лекарственных препаратов;
- за 2 дня до анализа воздерживаться от полового акта;
- проводить гигиенические процедуры накануне перед сном, но не перед визитом к врачу;
- за 2 часа до анализа не мочиться.
Сама процедура взятия мазка может быть для пациента немного болезненной, поскольку она проводится путем введения специального стерильного ершика в чувствительный мочеиспускательный канал. У некоторых мужчин болевые ощущения сохраняются в течение нескольких часов после завершения процедуры. Манипуляция занимает менее 5 минут, а результаты выдаются пациенту через 2 дня. Стоимость анализа — в среднем 440 рублей [4] .
Один из самых распространенных видов анализов, назначаемый при диагностике практически любых видов заболеваний и являющийся весьма информативным. При подозрении на заболевание простаты врач может назначить сразу три вида анализа мочи:
Общий анализ мочи позволяет получить данные о состоянии мочевыделительной системы и включает исследование химических и физических свойств мочи, микроскопическое исследование осадка.
Анализ мочи соответствует норме при следующих показателях:
- цвет — от светло-желтого до желтого;
- плотность — 1,008–1030 г/л;
- прозрачность — прозрачная или слабо мутная;
- pH — в пределах 5–7;
- белок — не определяется;
- лейкоциты — до 3 единиц;
- эритроциты — не более 3 в поле зрения;
- уробилин — менее 17 умол/л [5] .
Все остальные показатели должны быть равны нулю.
Накануне исследования необходимо исключить из рациона овощи, изменяющие цвет мочи, некоторые лекарственные препараты (аспирин, диуретики). Необходимо также исключить употребление алкоголя, физическое перенапряжение. Утром в день анализа проводят туалет наружных половых органов и собирают мочу в объеме 10 мл в заранее подготовленную стерильную емкость, которую нужно доставить в лабораторию как можно быстрее.
Анализ выполняется за 1 рабочий день, стоимость — 350 рублей [6] .
Цитологический анализ проводится параллельно с общим, а для его проведения используется та же порция мочи. Он показывает изменения в тканях предстательной железы и необходим для исключения онкологических заболеваний. Срок исполнения — до двух рабочих дней, средняя цена — 840 рублей [7] .
Бактериологический анализ выявляет возбудителей инфекции, особенно, когда у врача есть подозрения на бактериальную форму простатита. Выполняют бактериоскопию путем сбора трех порций утренней мочи в разные емкости и посева урины на питательную среду. Наличие микробов и их вид определяют в срок от нескольких дней до двух недель. Цена исследования — в среднем 900 рублей [8] .
Заболевания простаты на ранних стадиях достаточно трудно поддаются диагностике, поэтому врач в обязательном порядке назначает пациенту анализ крови. При подозрении на простатит или другие болезни обычно назначают несколько типов исследований:
- общий анализ крови;
- биохимический анализ крови;
- анализ на определение простатического специфического антигена (ПСА).
Для проведения общего анализа кровь сдают утром натощак. Желательно накануне не употреблять жирную пищу и алкоголь, не курить в течение часа перед сдачей анализов. Нормальный анализ крови содержит следующие показатели:
- лейкоциты — не более чем 9х109 в 1 литре;
- СОЭ — 5 мм/ч;
- палочкоядерные лейкоциты — не более 4 в поле зрения;
- гемоглобин — 130 г/л [9] .
Стоимость общего анализа крови — от 300 до 1020 рублей в зависимости от объема проводимого исследования [10] . Проводится он за один рабочий день, срочный анализ выполняется за два часа.
Биохимия крови (минимальная) включает следующие анализы:
- белковые фракции;
- креатинин;
- мочевина;
- глюкоза;
- холестерин общий;
- билирубин общий;
- билирубин прямой;
- АлАТ (аланинаминотрансфераза);
- АсАТ (аспартатаминотрансфераза);
- гамма-глутамилтранспептидаза (ГГТ);
- фосфатаза щелочная (ЩФ);
- общий белок (в крови);
- калий, натрий, хлор.
Стоимость биохимического анализа крови — в среднем 3600 рублей, срок выполнения — 1 день.
Анализ крови на ПСА необходим в тех случаях, когда имеется подозрение на рак простаты. Нормальные данные ПСА у мужчин разных возрастов отличаются. Например, до 40 лет нормой ПСА считается его содержание менее 2,5 нг/мг, от 40 до 50 — более 2,5 нг/мг, от 50 до 60 — более 3,5 нг/мг, 60–70 лет — более 4,5 нг/мг [11] .
Средняя цена анализа крови на ПСА — 600 рублей, взятие крови из вены — 200 рублей [12] . Сроки выполнения — один день.
Спермограмма также является информативным исследованием, позволяющим выявить воспалительный процесс предстательной железы. Нормальная сперма в течение нескольких часов после семяизвержения должна сохранять высокую вязкость. Объем эякулята должен составлять не менее 1,5 мл, при хроническом простатите он снижается до 1 мл, а при бактериальном или застойном — становится еще меньше. Показатель pH спермы здорового мужчины составляет 7,2—7,8. Изменения показателя в любую сторону также свидетельствуют о наличии заболевания [13] .
Воспаление простаты влияет и на изменение цвета спермы с белого или желтоватого на бурый или даже красный. Кроме того, у эякулята меняются показатели разжижения. При простатите время разжижения превышает 1 час. Недопустимо наличие в сперме патогенной микрофлоры, эпителиальных клеток и слизи.
Получение биоматериала обычно проводится в лаборатории путем мастурбации. В некоторых клиниках предусмотрен вариант, когда пациент собирает сперму дома и сам приносит ее на анализ. Но в этом случае необходимо доставить биоматериал в лабораторию в течение часа после его получения, чтобы не снизить достоверность результатов.
Срок исполнения — 1 рабочий день, средняя стоимость анализа — 1500 рублей [14] .
Явные симптомы заболеваний простаты способны не проявлять себя в течение долгого времени, поэтому пациенты нередко обращаются к врачу только тогда, когда время уже упущено. При появлении первых, самых незначительных признаков нарушения работы простаты необходимо обращаться к специалисту и сдавать все необходимые анализы для точной диагностики и получения своевременной и эффективной медицинской помощи.
«Несмотря на то, что исследование простаты может доставлять пациенту дискомфорт, проводить его необходимо, чтобы предотвратить гораздо более неприятные и продолжительные ощущения. Простатит, аденома простаты, фиброз, туберкулез, везикулит, саркома — все это серьезные заболевания, которые следует выявлять как можно раньше. Для этого рекомендуется первичный прием (осмотр, консультация) врача-уролога, а затем повторный — не реже двух раз в год. Если назначено лечение, оно должно быть системным и регулярным. Государственные клиники не всегда справляются с наплывом пациентов к специалистам, поэтому бывает удобнее наблюдаться в коммерческом медицинском учреждении.
Больше половины женщин обращаются к гинекологам с симптомами воспалений органов малого таза. Из них в 60-70% случаев ставят диагноз -цервицит. Эта болезнь часто протекает бессимптомно, многие женщины не отмечают у себя никаких патологических изменений. Но при этом, затяжные воспалительные процессы, могут стать основой множества проблем и осложнений. Поэтому здоровый образ жизни, регулярные осмотры, своевременное обнаружение и лечение проблемы являются основой женского здоровья.
Что такое цервицит
Воспаление цервикса (шейки матки) инфекционного или неинфекционного происхождения. Клинически воспаление может располагаться на влагалищной части цервикса – экзоцервицит, или на слизистой цервикального канала – эндоцервицит.
Встречается у женщин разного возраста, живущих регулярной и нерегулярной половой жизнью. Надо понимать, что влагалище, вульва и цервикс составляют целостную структуру, поэтому воспаление часто протекает в совокупности с вульвитом или вагинитом.
- По течению заболевания выделяют:
- острый
- хронический процессы;
- По распространенности воспалительной реакции:
- очаговый
- диффузный цервициты.
- По этиологическому фактору:
- специфический (инфекционный)
- неспецифический, обусловленный условно-патогенной флорой влагалища и гормональными сбоями в организме.
Среди последних особое внимание уделяется использованию противозачаточных средств местно и спринцеванию влагалищными растворами с целью предохранения от беременности.
Основная причина перехода от острого цервицита к хроническому – некачественно пролеченный или упущенный из виду острый процесс. Жалобы и симптомы практически отсутствуют, поэтому диагноз цервицит устанавливают на плановом приеме у гинеколога.
Возникает из-за грубого вмешательства в процесс родов, как следствие надрыва цервикса при сухости родовых путей. Цервицит активно развивается одновременно с эндометритом и вагинитом. При осмотре влагалища в зеркалах обнаруживают кровоизлияния и раны.
Причины возникновения
В норме во влагалище присутствует нормальная микрофлора с преобладанием анаэробных бактерий над аэробными, что обуславливает защиту тканей от воздействия патогенных факторов. Также в защите организма участвует цервикальная слизь с высокой концентрацией бактерицидных веществ, препятствующих проникновению воспалительных агентов в матку. Нарушения возникают из-за деструкции анатомо-физиологических защитных механизмов.
- Вирусы. В 75% случаев деятельность вируса папилломы человека (ВПЧ) способствует цервициту. Возбудителя сложно выявить из-за латентной формы течения вирусного заболевания, однако современные ПЦР анализы упростили эту задачу. Кроме ВПЧ выделяют цитомегаловирус, вирус герпеса и аденовирус.
- Хламидиоз. У 37% женщин хламидии, ассоциированные с облигатной (постоянной) флорой влагалища, вызывают цервицит.
- Трихомониаз. Выявляется в 20% случаев из всех женщин, болеющих цервицитом. Протекает в хронической форме, часто без особых жалоб и симптомов.
- Грибковая инфекция. Candida albicans, реже другие ее формы, являются причиной цервицита. Возникает в результате дисбаланса микрофлоры на фоне употребления антибиотиков, гормональных нарушений и скрытых хронических заболеваний.
- Условно-патогенная микрофлора. Это группа бактерии, населяющих влагалище и не вызывающих воспаления в норме. Могут провоцировать цервицит в случаях неосторожного применения местных контрацептивов, лекарственных препаратов, на фоне общего снижения иммунитета, нарушения баланса микрофлоры. Чаще всего при цервиците определяется грамотрицательная флора: кишечная палочка, стафилококки, стрептококки.
- Местные контрацептиве ( точнее, некорректное их использование) . Неправильная постановка шеечных и внутришеечных контрацептивов, использование химических спермецидов и спринцевание химическими растворами в качестве контрацепции.
- Возрастные изменения. В перименопаузальном возрасте воспаление шейки матки на фоне кольпита при сниженном синтезе эстрогенов.
- Индивидуальная непереносимость (латекса) может провоцировать цервицит.
- Гинекологические процедуры, грубые вмешательства в роды, травматические роды с разрывами, аборты, хирургические и диагностические манипуляции с расширением цервикального канала.
- Опущении органов малого таза.
- Иммунодефицитные состояния, снижающих способность организма противостоять инфекциям.
Симптомы и признаки цервицита
В соответствии этиологическим факторам симптоматика цервицита сильно разнится.
- При остром течении или обострении процесса появляются зловонные гнойные выделения, жалобы на жжение и постоянный зуд в интимном месте, неприятные ощущения при мочеиспускании, болезненность во время коитуса. Тянущие и ноющие боли над лобком встречаются реже, однако возможны.
- При хроническом цервиците клиническая картина смазана или отсутствует вовсе. Обостряется ситуация в период менструации, после переохлаждения, при смене полового партнера. Характерный диагностический симптом - кровоточивость после коитуса или при осмотре гинекологом.
- Гонорейный цервицит проявляется обильным выделением слизи и гноя, дизурические расстройства (нарушение мочеиспускания). Для хламидиоза характерна быстрая смена острой фазы - хронической бессимптомной формой. Трихомониальный цервицит отличается выделениями зеленоватого оттенка и неприятным запахом.
При беременности цервикс играет роль барьера, защищающего полость матки и плод от экзогенных факторов. В период воспаления, инфекция попадает, восходящим путем, через цервикальный канал к эмбриону.
При наличии хронического цервицита существует большая вероятность самопроизвольного аборта, преждевременных родов и тяжелого послеродового периода.
В первом триместре инфекция провоцирует внутриутробные пороки развития и первичную плацентарную недостаточность, что почти всегда заканчивается выкидышем, замершей беременностью или задержкой развития плода.
Во втором и третьем триместре из-за цервицита происходит аномальное развитие уже развившегося органа и псевдоуродства (гидроцефалия гидронефроз).
При инфицировании околоплодных вод (инфекция проникает в амниотическую жидкость), рассредотачиваясь в хориоамниальном пространстве при этом организм женщины - реагирует лейкоцитарной инфильтрацией, формирует очаг и, как следствие, происходит гибель плода.
Диагностика заболевания
Часто цервицит протекает бессимптомно и выявляется при плановом визите к доктору. Для уточнения диагноза используют несколько методов исследования. Все они делятся на субъективные и объективные.
- К субъективным методам диагностики цервицита относят жалобы и сбор анамнеза пациента. В ходе беседы гинеколог делает первые выводы о возможном диагнозе.
- Основной ,объективный метод исследования цервицита – гинекологический осмотр. Гиперемия в области шейки матки, петехии, небольшая кровоточивость после прикосновения тампоном – основные визуальные симптомы, при остром течении процесса. Также определяется характер выделений. Они могут быть слизистыми и гнойными.
- Мазок – качественное и количественное изучение микрофлоры влагалища. В воспалительном мазке количество лактобактерий снижено, обнаруживаются кокки, гонококки, трихомонады, лейкоцитоз.
- Для детального исследования тканей цервикса применяют PAP-тест. В мазке ищут дискератоз, который исчезает сразу после лечения. При выявлении дискератоза обязательно проводят биопсию с целью диагностики.
- Биопсия – изучение тканей цервикса гистологически. Под местной анестезией у пациента берут небольшой фрагмент эпителия для дальнейшего его изучения в лаборатории. При остром цервиците биопсия не проводится.
- Для окончательного подтверждения диагноза проводят кольпоскопию: слизистую шейки матки обрабатывают уксусной кислотой или водным раствором йода. В первом случае пораженный эпителий белеет, во втором случае слизистая не прокрашивается р-р йода, что тоже свидетельствует о воспалении.
- Если возбудителя установить не удается, используют ПЦР-диагностику – определение ДНК вирусов-возбудителей цервицита. Так же, это обследования проводят при не выраженной клинике. С помощью ПЦР-анализа находят ВПЧ – вирус папилломы человека.
Методы лечения цервицита
Основа любой терапии – купирование воспалительной фазы при помощи медикаментов или манипуляций. При цервиците проводится и местное, и системное лечение, а после контрольных анализов восстановление микрофлоры влагалища.
- При кандидозном цервиците медикаменты назначают местно и системно. Локально назначают суппозитории или крема с клотримазолом, нистатином или бутоконазолом, системно используют препараты флуконазола. Если кандидоз возвращается чаще одного раза в квартал, назначают противорецидивное лечение.
- При хламидиозе лечение местно практически не имеет смысла. Обязательно назначаются антибактериальные препараты: азитромицин, макролиды или тетрациклины. После курса медикаментов проводится контрольное лабораторное исследование.
- При трихомониазе назначают метронидазол. При неудачном лечении заменяют действующее вещество на тинидазол.
- Антибиотики широкого спектра действия назначают при инфекции, вызванной гонококком. Цефалоспорины в комбинации с азитромицином дают хорошие результаты. Проводится одновременная терапия двух половых партнеров.
- Пранобекс назначается пациенткам с ВПЧ, помимо лечения назначают свечи с интерфероном для коррекции иммунитета. Однако на сегодняшний день нет утвержденной схемы лечения.
- При герпетической инфекции используют препараты ацикловира и фамцикловира. Основной диагностический признак цервицита герпетической этиологии – это наличие везикул с жидкостью внутри.
- Часто при хронических цервицитах неспецифическая флора и грибки ассоциируются друг с другом. В таких случаях доктор назначает комбинации антибиотиков широкого спектра действия и антимикотиков – противогрибковых препаратов.
- Физиотерапия. Иногда при лечении цервицита используют диадинамические токи, магнитотерапию и лекарственный электрофорез.
- После консервативного лечения необходимо восстановить микрофлору препаратами содержащими лактобактерии. Гинекологи советуют изменить стиль жизни, заняться спортом и правильно питаться.
Применяются, если воспаление отягощено сопутствующей патологией в области шейки матки. При папилломатозе, лейкоплакие, истинной эрозии, у женщин, только планирующих первую беременность, применяются щадящие деструктивные методы терапии. При недостаточной эффективности подход кардинально меняется.
- Прижигание растворами уксусной, азотной, щавелевой кислот. Лекарства вводятся на тампоне в зону воспаления. Рубцевания не происходит.
- Прижигание жидким азотом или углеродом - криодеструкция. Особенность метода в том, что патологический очаг должен совпадать с размером прижигающего инструмента, поэтому при диффузной форме цервицита - это противопоказано. Метод базируется на замораживании воспаленных тканей, после заживления, эпителий не рубцуется, не деформируется.
- Лазерная вапоризация. Удаление лазером, разогревающим и убивающими патологические клетки. Метод широко применяется у девушек, только планирующих беременность.
- Радиоволны. Абсолютно безболезненная процедура аппаратом Сургитрон. На месте измененных тканей образуются новые эпителиальные клетки, не влияющие на здоровые клетки.
- Аргоноплазменная абляция. Бесконтактный метод с использованием радиоволны, усиленной влиянием газа аргона. Подходит пациенткам всех возрастов. Грубые рубцы не формируются.
- Хирургическое лечение. Используется при одновременном диагностировании цервицита и дисплазии, полипов цервикса или папилломатоза. Основное показание – рубцовая деформация шейки матки. Операция проводится исключительно в стационаре.
- Петлевая электрохирургическая эксцизия. Этот способ лечения цервицита доступен пациенткам с хроническим течением болезни. Электропетлей иссекается видоизмененный фрагмент эпителия, одномоментно прижигаются мелкие сосуды, а полученный материал исследуется в лаборатории.
Осложнения цервицита
- Затяжное течение болезни. Длительное изъязвления слизистой цервикса в дальнейшим приводит к образованию рубца. Шейка деформируется, развивается стеноз цервикального канала, провоцирующий осложнения в виде разрывов во время родов.
- Нарушения менструального цикла. Возможное бесплодие. Вследствии восходящего инфицирования эндометрия и придатков, возникновения воспаление органов малого таза.
- Появлению дисплазии – предрака. При диагностики хронических цервицитов, находят атипичные клетки - тревожный сигнал! Часто цервицита сочетается с ВПЧ , что является риском онкогенизации.
Профилактика цервицита
Чтобы предотвратить появление недуга, необходимо следовать нескольким пунктам:
- Ежегодные профилактические осмотры у гинеколога. У большинства женщин цервицит выявляется на простом осмотре.
- Осторожное и грамотное использование оральных и местных контрацептивов. Все препараты должны быть подобраны гинекологом после назначения анализов и осмотра.
- Планирование беременности.
- Постоянный половой партнер. Исключение беспорядочных половые связи, использование барьерных методов контрацепции во избежание инфицирования.
Цервицит – это тихая, часто бессимптомная болезнь, возникающая в жизни многих женщин. Важно своевременно выявить болезнь, для исключения возможных осложнений со стороны мочеполовой системы. Правильно и вовремя подобранное лечение может навсегда избавить от цервицита.
Читайте также:


