Отеки под глазами после отравления
Темные круги (синяки) под глазами – недостаток, с которым чаще всего борются с помощью косметических средств (корректоров, салонных процедур и пр.). Однако, по мнению врачей, кожа вокруг глаз – индикатор многих нарушений в организме. Распознать их на ранних стадиях, выяснив причины темных пятен под глазами, – важная задача. Своевременное выявление и устранение болезни, лежащей в основе косметической (на первый взгляд) проблемы, предупредит нежелательные последствия для здоровья.

Неправильный образ жизни
В этих случаях косметический дефект легко устранить, если начать придерживаться здорового образа жизни: заниматься спортом, гулять на свежем воздухе, увеличить долю свежих овощей и фруктов в рационе.

Анатомическое строение кожи лица
Иногда синяки вокруг глаз обусловлены генетически. Причиной темных кругов в этом случае является тонкая кожа с сеткой просвечивающих сквозь нее капилляров. Особенность строения, как правило, заметна с рождения (наиболее часто – в виде голубоватого или зеленоватого оттенка ближе к внутреннему углу глаза) и может усугубляться в связи с аллергическими реакциями, неправильным уходом за кожей лица, длительным пребыванием на солнце. Предрасположенность к синякам наиболее характерна для людей с глубоко посаженными глазами и светлой кожей.
Устранить такие темные круги традиционными способами (здоровым образом жизни, питательными масками) нельзя. В этом случае наиболее оправдано применение косметологических средств: консилера, отбеливающих кремов, салонных процедур.

Возрастные особенности
По мере старения человека кожа вокруг глаз иссушается, истончается и ее жировой слой, обнажая сетку кровеносных сосудов. Кроме возрастных изменений, ослабляют кожу воздействие солнечных лучей и умывание с мылом. Для предупреждения появления кругов под глазами по этим причинам стоит использовать увлажняющие кремы, питательные маски, контрастные умывания, компрессы из травяных настоев.

Обезвоживание организма и отеки
Синяки под глазами – яркий симптом обезвоживания, проявление вызванной им интоксикации. Если это сопровождается жаждой, чувством сухости во рту, вялостью, требуется устранить дефицит жидкости в тканях, восстановив водный баланс. Для этого нужно выпивать в день не менее 2-2,5 л чистой питьевой воды, отказавшись от привычных чая и кофе.
Темные круги и отеки под глазами, вызванные расширением кровеносных сосудов, – свидетельство застоя жидкости в организме, что может возникать при курении, чрезмерном употреблении соли и некоторых болезнях внутренних органов. При сочетании синяков под глазами с отеками ног, варикозным расширением вен, одышкой, прибавкой в весе необходимо обратиться к врачу и пройти обследование.

Болезни внутренних органов
Круги под глазами – частый спутник (а иногда и единственный на протяжении длительного времени) многих хронических и острых болезней внутренних органов. Особенно стоит обратить внимание на данный симптом, если он возник резко, без каких-либо причин – либо, напротив, беспокоит постоянно, к примеру, каждое утро. Кругами под глазами сопровождаются многие недуги, в том числе и угрожающие жизни.
К ним относятся:
- болезни почек. Сопровождаются утренними отеками под глазами, перепадами давления, нарушением мочеиспускания;
- болезни обмена веществ. Могут возникнуть при соблюдении диеты, голодании, анорексии. При этом круги, как правило, синюшного цвета;
- болезни поджелудочной железы. Сопровождаются изменением типа кожи (на сухой или жирный), появлением пигментных пятен, тошнотой, болями в левом боку;
- болезни печени. Желтовато-коричневый цвет синяков обусловлен интоксикацией организма или жировым повреждением органа;
- болезни сосудов и сердца. При нарушениях работы эндокарда и миокарда, вызывающих задержку крови в сосудах и венах, капилляры под кожей глаз более заметны. При этом синяки чаще появляются вечером, пропадая к утру;
- гельминтоз. Круги под глазами беспокоят вместе с периодической болью, вздутием живота, слабостью, нарушениями стула;
- инфекционные болезни (чаще аденовирус); анемия. Фиолетовый цвет кругов под глазами связан с нехваткой гемоглобина, являющегося переносчиком кислорода в ткани и органы;
- синдром хронической усталости. Также сопровождается сонливостью, снижением внимания, забывчивостью.
При обнаружении любого симптома, сопровождающего синюшный цвет области вокруг глаз, рекомендуется обратиться к врачу. Возможно, внимательность и ответственное отношение к здоровью спасут вас от серьезного заболевания.
Иногда достаточно просто добавить воды.
Каковы причины синяков под глазами
Когда у вас нет сил, процессы в организме замедляются. И это понятно: телу хочется одного — уйти в спячку, чтобы восстановиться.
Кровь медленнее циркулирует, застаивается, сосуды расширяются. Капилляры под глазами расположены близко к поверхности. Расширившись, они начинают просвечивать из‑под тончайшей кожи. Так появляются синяки.
В области глаз толщина кожного покрова составляет примерно 0,5 миллиметра.
Бонус: вместе с кровообращением замедляется лимфоотток. Из‑за этого появляются отёки — мешки под глазами.
Возможно, вы слишком долго сидели перед монитором или сосредоточенно вычитывали какой‑то текст. Из‑за напряжения кровеносные сосуды под глазами опять‑таки расширяются и начинают просвечивать сквозь кожу.
Анемия — это недостаток гемоглобина, белка, который переносит кислород от лёгких к органам и тканям. Связываясь с кислородом, гемоглобин становится ярко‑алым и придаёт этот оттенок артериальной крови. Отдавая кислород, гемоглобин темнеет. Кровь делает это вместе с ним. Взгляните на венки на руках — они синеватые, в них уже мало кислорода.
Для нормального образования гемоглобина необходимо железо. Если в организме его мало, снижается количество окрашивающего белка в крови. Оставшийся гемоглобин быстрее теряет кислород. В результате сосуды приобретают тёмно‑синий оттенок, и первым делом эта анемичная синюшность становится заметна под тонкой кожей у глаз.
Когда коже не хватает жидкости, она становится суше и тоньше. А под глазами вообще превращается в полупрозрачный пергамент, не способный скрыть под собой капилляры. Здравствуйте, синяки.
При аллергии глаза часто чешутся и слезятся. Гистамины — те раздражающие вещества, которые организм выделяет в ответ на аллерген, — заодно провоцируют и расширение сосудов. Последние начинают просвечивать.
Если вы чешете глаза, симптомы усугубляются. Из‑за трения хрупкие кровеносные сосудики ломаются, возникают мельчайшие кровоподтёки, а это усиливает синюшность.
С годами кожа теряет влагу, истончается. Поэтому область под глазами становится более заметной.
У некоторых людей кожа от рождения слишком тонкая, синяки под глазами преследуют их с детства. У других эпидермис просто чересчур быстро истончается с возрастом.
Если у кого‑то из ваших близких родственников регулярно возникали тёмные круги под глазами, вы можете унаследовать эту особенность.
Эти вредные привычки делают кожу тоньше, а сосуды более ломкими. Клетки крови из треснувших капилляров скапливаются под кожей, окисляются, темнеют и просвечивают синим.
Из‑за сопровождающих их рвоты и диареи организм теряет много жидкости. Начинающееся обезвоживание, в свою очередь, приводит к появлению тёмных кругов.
Такие нарушения могут вызывать застой крови. В нежной области под глазами это проявится прежде всего.
Как убрать синяки под глазами домашними методами
Тут многое зависит от причин, по которым эти синяки вообще возникли. Если они преследуют вас регулярно, вне зависимости от того, насколько вы устаёте, как спите, качественно ли питаетесь, не поленитесь проконсультироваться с терапевтом. Тёмные круги под глазами могут быть первым симптомом проблем с сердцем или признаком анемии. Важно вовремя диагностировать эти состояния.
Если же синяки — разовое явление, скорее всего, можно не беспокоиться. Чтобы избавиться от них, достаточно немного изменить образ жизни и воспользоваться простыми домашними методами Dark Circle Under Eyes: Causes .
Норма сна для взрослого человека — 7–8 часов в сутки. Именно такой срок позволяет организму восстановить силы. Ну и кровообращение заодно.
Маленький лайфхак: если вы просыпаетесь с мешками под глазами, попробуйте спать на подушке повыше. Она поможет улучшить отток крови и лимфы.
Заливать в себя по восемь стаканов воды каждый день необязательно. Просто не допускайте чувства жажды. Захотелось пить — не отмахивайтесь от этого желания, выпейте воду, чай, морс, сок. А ещё старайтесь контролировать цвет мочи. Пока она бесцветная или светло‑жёлтая, с вашим питьевым режимом всё в порядке.
Ваша задача — поддерживать здоровый уровень гемоглобина. Следите за тем, чтобы в ваш рацион входили продукты, богатые:
- железом (например, мясо, рыба, печень, шпинат, куриные яйца);
- фолиевой кислотой (например, листовая зелень, бобовые, спаржа);
- витамином С (например, цитрусовые, клубника, чёрная смородина);
- витамином А (например, печень, жир из печени трески, шпинат, тыква).
Тончайшая кожа под глазами страдает от недостатка влаги в первую очередь. Поэтому потратьтесь на увлажняющий крем и используйте его хотя бы перед сном. Наносите средство лёгкими похлопывающими движениями — этот нежный массаж улучшит циркуляцию крови и лимфоотток.
По возможности следите за влажностью воздуха в помещении, в котором спите или проводите большую часть дня. Это особенно важно в зимний период при включённом отоплении.
Да‑да, бабушкины средства работают.
Огурец — по той причине, что он содержит много влаги, а значит, отлично увлажнит кожу под глазами. Кроме того, он ещё и служит своеобразной альтернативой холодному компрессу.
В чае, который попадёт на кожу из пакетиков, содержится кофеин — он улучшает кровообращение. Если вы предварительно охладите заваренные пакетики в холодильнике, они тоже заменят собой компресс.
Лёгкий макияж не избавит вас от кругов под глазами, но поможет их замаскировать.
Как убрать синяки под глазами профессиональными методами
Если причина тёмных кругов — генетические особенности или возраст, изменениями в образе жизни их не победить. В этом случае стоит обратиться к косметологу или дерматологу. Врач выслушает ваши жалобы, проведёт осмотр и по его результатам предложит способ справиться с проблемой. Это может быть:
На каком из вариантов остановиться, решать только вам. Разумеется, после консультации с медиком.
, PhD, University College London, London, UK
Last full review/revision January 2018 by Peter J. Delves, PhD



Ангионевротическим отеком является вздутие (обычно локализованное) подкожной ткани, вследствие повышенной проницаемости сосудов и излияния внутрисосудистой жидкости. Известными медиаторами повышенной проницаемости сосудов являются:
Медиаторы, производные тучных клеток (например, гистамин, лейкотриены, простагландины)
Брадикинин и медиаторы, производные системы комплемента
Медиаторы, производные тучных клеток имеют тенденцию поражать также и поверхностный слой подкожной ткани, в т. ч. соединение дермиса с эпидермисом. Здесь медиаторы вызывают крапивницу и зуд, которыми обычно сопровождается опосредованный тучными клетками ангионевротический отек.
При ангионевротическом отеке, опосредованном брадикидином, крапивница и зуд отсутствуют.
В некоторых случаях механизм и причина ангионевротического отека остаются неизвестными. В некоторых известных случаях (блокаторы кальциевых канальцев, фибринолитические препараты) не идентифицирован механизм; иногда причина (например, миорелаксанты) с известным механизмом не учитывается в клинике.
Ангионевротический отек может быть острого и хронического типа (сохраняться более 6 недель). Это заболевание имеет наследственную и приобретенную формы, характеризующиеся патологическим иммунным ответом системы комплемента.
Острый ангионевротический отек
Острый ангионевротический отек является опосредованным тучными клетками в > 90% случаев. Механизмы, опосредованные тучными клетками, включают острые аллергические IgE-реакции. IgE-опосредованный ангионевротический отек обычно сопровождается острой крапивницей (локализованные волдыри и отеки на коже). Зачастую он может вызываться теми же аллергенами (например, лекарствами, ядами укусов, диетой, экстрактами аллергенов), которые являются причиной сильной крапивницы в ответ на IgE.
Острый ангионевротический отек может быть вызван агентами, прямо стимулирующими тучные клетки, не вовлекая IgE. Причинами могут являться опиаты, рентгеноконтрастные вещества, аспирин и НПВП.
Ингибиторы АПФ являются в 30% случаев причиной острого ангионевротического отека, наблюдаемого в отделениях скорой помощи. Ингибиторы АПФ непосредственно повышают уровни брадикинина. Лицо и верхние дыхательные пути поражаются чаще всего, но может быть поражен и кишечник. Крапивница не возникает. Ангионевротический отек может возникнуть вскоре или через годы после начала терапии.
Хронический ангионевротический отек
Причина хронического (длительностью более 6 недель) ангионевротического отека обычно неизвестна. В редких случаях является IgE-опосредованным, но иногда причиной является хроническое употребление не вызывающих опасений лекарственных препаратов или иных синтетических продуктов (например, пенициллина в молоке, лекарств безрецептурного отпуска, консервантов, других пищевых добавок). В некоторых случаях причиной ангионевротического отека является врожденная или приобретенная недостаточность ингибитора С1.
Идиопатический ангионевротический отек является ангионевротическим отеком, возникающим без крапивницы, имеет хроническую и рецидивирующую форму, причина, его вызывающая, не выявлена.
Врожденный и приобретенный ангиневротический отек
Врожденная ангиоэдема и приобретенная ангиоэдема являются патологией, характеризующейся ненормальными ответами белков системы комплемента, и вызывается дефицитом или дисфункцией ингибитора С1. Симптомы схожи с ангионевротическим шоком, опосредованным брадикинином.
Клинические проявления
Ангионевротический отек часто имеет асимметричную форму и слегка болезненен. Особенно подвержены отеку области век, губ, лица, языка, а также тыльная сторона рук и ног, гениталии. Отек верхних дыхательных путей может вызвать респираторный дистресс и стридор, который иногда ошибочно принимают за астму. Может иметь место полная обструкция дыхательных путей. Отек слизистой оболочки кишечника может вызвать тошноту, рвоту, болезненные колики в области живота и/или диарею.

На этой фотографии показаны внезапно развившийся отек губ у пациента с наследственным ангионевротическим отеком.
Ангиоэдема губ может быть асимметричной, как показано на этой фотографии.
У данного пациента опухший язык из-за ангионевротического отека.
Другие проявления ангиоэдемы зависят от медиатора.
Клеточно-опосредованный ангионевротический отек:
Может развиться в течение минут или же в течение нескольких часов
Может сопровождаться проявлениями, свойственными аллергическим реакциям (например, зудом, крапивницей, гиперемией, бронхоспазмом, анафилатическим шоком)
Брадикинин-опосредованный отек Квинке:
Может развиться в течение нескольких часов или же дней
Не сопровождается проявлениями, свойственными аллергическим реакциям
Диагностика
Пациенты с локализованным отеком без крапивницы опрашиваются, в частности, на предмет использования ингибиторов АПФ.
Причина зачастую является очевидной, и диагностические тесты проводятся редко, т. к. реакции самостоятельно купируются и не рецидивируют. Никакие тесты не являются особенно необходимыми для диагностики острой ангиоэдемы. При хроническом отеке предписано тщательное изучение диеты больного и употребляемых препаратов; если же причина не очевидна или члены семьи страдают подобным заболеванием, следует провести тестирование на дефицит ингибиторов С1, чтобы выяснить, является ли отек Квинке наследственным или приобретенным.
Эритропоэтическая протопорфирия может маскироваться под аллергические формы ангионевротического отека; оба состояния могут вызвать отек и эритему при воздействии солнечного света. Оба диагностируются путем измерения количества порфиринов в крови и кале.
Если ангионевротический отек сопровождается крапивницей и рецидивирует без видимой причины или же персистирует среди других членов семьи, предполагается наследственная или приобретенная ангиоэдема.
Лечение
Восстановление проходимости дыхательных путей
При ангионевротическом отеке, опосредованном тучными клетками, назначаются антигистаминные препараты, при необходимости системные глюкокортикоиды и адреналин
При ангионевротическом отеке, связанном с ингибиторами АПФ, можно применить свежезамороженную плазму и концентрат ингибитора С1
При рецидивирующем идиопатическом ангионевротическом отеке назначается ежедневный прием оральных антигистаминных препаратов
Защита дыхательных путей является самой неотложной задачей. При ангионевротическом отеке, опосредованном тучными клетками, лечение направлено на быстрое уменьшение отечности дыхательных путей; однако, при опосредованной брадикинином форме, обычное время уменьшения отечности после принятия препарата занимает более 30 минут. То есть при данной форме ангионевротического отека, скорее всего, показано эндотрахеальное интубирование [XRef]. При отеке дыхательных путей применяется адреналин подкожно или внутримышечно для предупреждения анафилаксии, если механизм брадикинин-опосредованной формы не очевиден (т. е. патология возникла в результате использования ингибитора АПФ или является известной наследованной или приобретенной формой отека Квинке).
Лечение отека Квинке заключается в устранении или избегании аллергена и назначении симптоматических препаратов. Если причина неочевидна, отменяются все второстепенные препараты.
При ангионевротическом отеке, опосредованном тучными клетками, назначаются симптоматические препараты, включая Н1-блокаторы. В наиболее тяжелых случаях назначается преднизон 30–40 мг 1 раз/день. Местная терапия глюкокортикоидами бесполезна. При тяжелой симптоматике лечение может быть дополнено внутривенным введением антигистаминных препаратов (например, метилпреднизолон 125 мг и дифенгидрамин 50 мг). Длительное лечение может включать назначение H1- и H2-блокаторов и при необходимости глюкокортикоиды.
При брадикинин-опосредованном ангионевротическом отеке назначение адреналина, глюкокортикоидов и антигистаминных препаратов доказало свою эффективность. Ангионевротический отек вследствие приема ингибиторов АПФ обычно исчезает сам через 24–48 ч после прекращения приема препарата. При тяжелых, прогрессирующих или рефракторных симптомах, можно использовать терапию, показанную при врожденной или приобретенной форме. Данная терапия включает свежезамороженную плазму, концентрат ингибитора С1, и, по возможности, экалантин (который ингибирует калликреин в плазме, необходимый для образования брадикинина) и икатибант (который блокирует брадикинин).
При идиопатическом ангионевротическом отеке можно использовать неседативные оральные антигистаминные препараты.
Пациентам с тяжелыми опосредованными мастоцитарными реакциями следует рекомендовать постоянно носить с собой предварительно заполненный автоинжектор с адреналином и пероральные антигистаминные препараты и, в случае возникновения серьезной реакции, использовать эти средства как можно быстрее, а затем обратиться в отделение неотложной медицинской помощи. Там их можно тщательно контролировать и есть возможность повторять или корректировать лечение по мере необходимости.
Основные положения
В отделениях скорой помощи, до 30% случаев острого ангионевротического отека вызваны приемом ингибитора АПФ (т. е. опосредованы брадикинином), хотя повсеместно, > 90% случаев являются опосредованными тучными клетками.
Причина хронического ангионевротического отека чаще неизвестна.
Отечность развивается всегда; брадикинин-опосредованный ангионевротический отек имеет тенденцию к медленному развитию и вызывает некоторые симтомы, свойственные аллергическим реакциям (например, зуд, крапивницу, анафилактический шок) при ангионевротическом отеке, опосредованном тучными клетками.
При хроническом ангионевротическом отеке требуется тщательное изучение используемых препаратов и диеты и по возможности тестирование на дефицит ингибитора С1; при острой форме нет необходимости в постановке анализа.
Прежде всего проверьте безопасность дыхательных путей; введите адреналин подкожно или внутримышечно, если дыхательные пути поражены, если только форма не является брадикинин-опосредованной – для нее, скорее всего, потребуется эндотрахеальное интубирование.
Ключевым моментом является исключение или избежание контакта с аллергеном.
При симптоматической и дополнительной терапии антигистаминные препараты (например, H1-блокаторы) и системные глюкокортикоиды облегчают симптомы ангионевротического отека, опосредованного тучными клетками; замороженная плазма, концентрат ингибитора С1 и/или окалантид или икатибант могут применяться в случае тяжелого или рефракторного брадикинин-опосредованного ангионевротического отека.
ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ и ПАТОГЕНЕЗ наверх
Ангионевротический отек (ангиоотек — АО) — отек подкожной или подслизистой клетчатки, возникающий вследствие расширения и повышения проницаемости кровеносных сосудов, который чаще всего нарастает в течение нескольких часов или минут, хорошо ограниченный, не симметричный, обычно расположен в области век, красной каймы губ (рис. 17.5-1), половых органов и дистальных частей конечностей, а также на слизистой оболочке верхних дыхательных путей и желудочно-кишечного тракта.
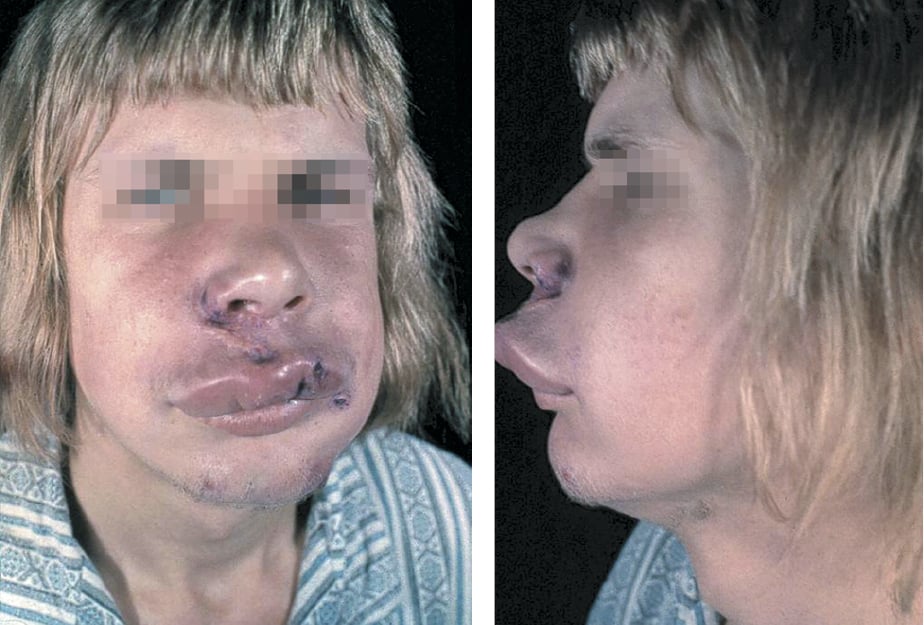
Рисунок 17.5-1. Ангионевротический отек
АО ассоциированный с крапивницей:
1) аллергический — лекарства (например, пенициллин и сульфаниламиды), еда (особенно — арахис, грецкие орехи, морепродукты, молоко, куриные яйца, продукты, которые содержат аллергены и вызывают перекрестную аллергическую реакцию с латексом, например, киви, бананы, авокадо и пищевые каштаны), латекс, яд насекомых;
2) неаллергический — НПВП, рентгеноконтрастные препараты, идиопатическая эозинофилия/гиперэозинофильный синдром, физические факторы (как сопутствующее заболевание при вибрационной, холодовой, холинергической или солнечной крапивнице); идиопатический.
Ангионевротический отек (АО) без сопутствующей крапивницы — наследственный (НАО):
1) связанный с дефицитом/сниженной активностью ингибитора С1 эстеразы (С1- INH ) (C1-INH-НАО):
а) тип I — снижение уровня C1-INH вследствие унаследованной аутосомно-доминантной мутации или мутации de novo (НАО 1 тип — 85 % случаев);
б) тип II — сниженная функциональная активность С1-INH при нормальном уровне С1-INH.
АО без сопутствующей крапивницы — приобретенный (ПАО):
1) идиопатический гистаминергический (отвечающий на лечение антигистаминными препаратами; IН-ПАО) — высвобождение гистамина из тучных клеток и/или базофилов кожи;
2) идиопатический негистаминергический (не отвечающий на лечение антигистаминными препаратами; InН-ПАО) — с участием брадикинина, механизм не известен;
3) ассоциированный с приемом иАПФ (иАПФ‑ПАО) — в следствие ингибирования инактивации брадикинина;
4) связан с дефицитом С1- INH (С1-INH-ПАО) — снижение уровня C1-INH при системных заболеваниях и лимфопролиферативных новообразованиях или присутствием аутоантител к С1-INH.
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ наверх
1. АО ассоциированный с крапивницей (у 40–50 % взрослых пациентов АО сосуществует с крапивницей): может возникнуть в любом месте, хотя, чаще всего, локализуется на лице, конечностях и половых органах. В тяжелых случаях возникает отек языка, глотки или гортани, что приводит к острой дыхательной недостаточности, которая может быть опасной для жизни. Симптомы неаллергического АО (напр., вызванного применением НПВП) такие же, как и аллергического AО.
Симптомы C 1-INH -ПАО такие же, как и в случае врожденного дефицита, но анамнез не указывает на семейный характер болезни, а симптомы могут на много месяцев опережать появление других симптомов системных заболеваний.
3. Отек быстро нарастает (до макс. 6 ч), покрывает лицо, редко дыхательную систему и желудочно-кишечный тракт, и в целом не угрожает жизни.
4. FXII-НАО: встречается в основном у женщин, симптомы появляются в период полового созревания, после начала использования гормональных контрацептивов или заместительной гормональной терапии, или в период беременности. С возрастом частота и тяжесть симптомов уменьшается; может полностью исчезнуть в возрасте 70–80 лет.
5. иАПФ-ПАО: встречается у 0,3 % лиц, принимающих ингибиторы АПФ и 0,13 % лиц, принимающих блокаторы рецепторов ангиотензина (БРА), чаще у женщин и в возрасте старше 65 лет, в 3–4 раза чаще встречается у людей черной расы по сравнению с белой, в ≈50 % случаев появляется в первую нед. применения лекарственного препарата, не зависит от типа ингибитора АПФ/БРА или его дозы. Отек занимает чаще всего губы, веки, ротовую полость (язык), горло и гортань, редко желудочно-кишечный тракт.
Диагностический алгоритм действия при АО, ассоциированном с крапивницей (появление крапивницы исключает диагноз C1-INH-НАО и C1-INH-ПАО) →разд. 2.1. У пациентов без сопутствующей крапивницы, прежде всего определите, принимают ли они ингибиторы АПФ, БРА или НПВП (исчезновение отека после отмены ингибиторов АПФ имеет решающее значение для диагностики). Проведите тщательный семейный анамнез возникновения отеков у родственников пациента. В случае подозрения на дефицит С1-INH →рис. 17.5-2. У пациентов в возрасте >30 лет исключите злокачественную опухоль и системное заболевание соединительной ткани.
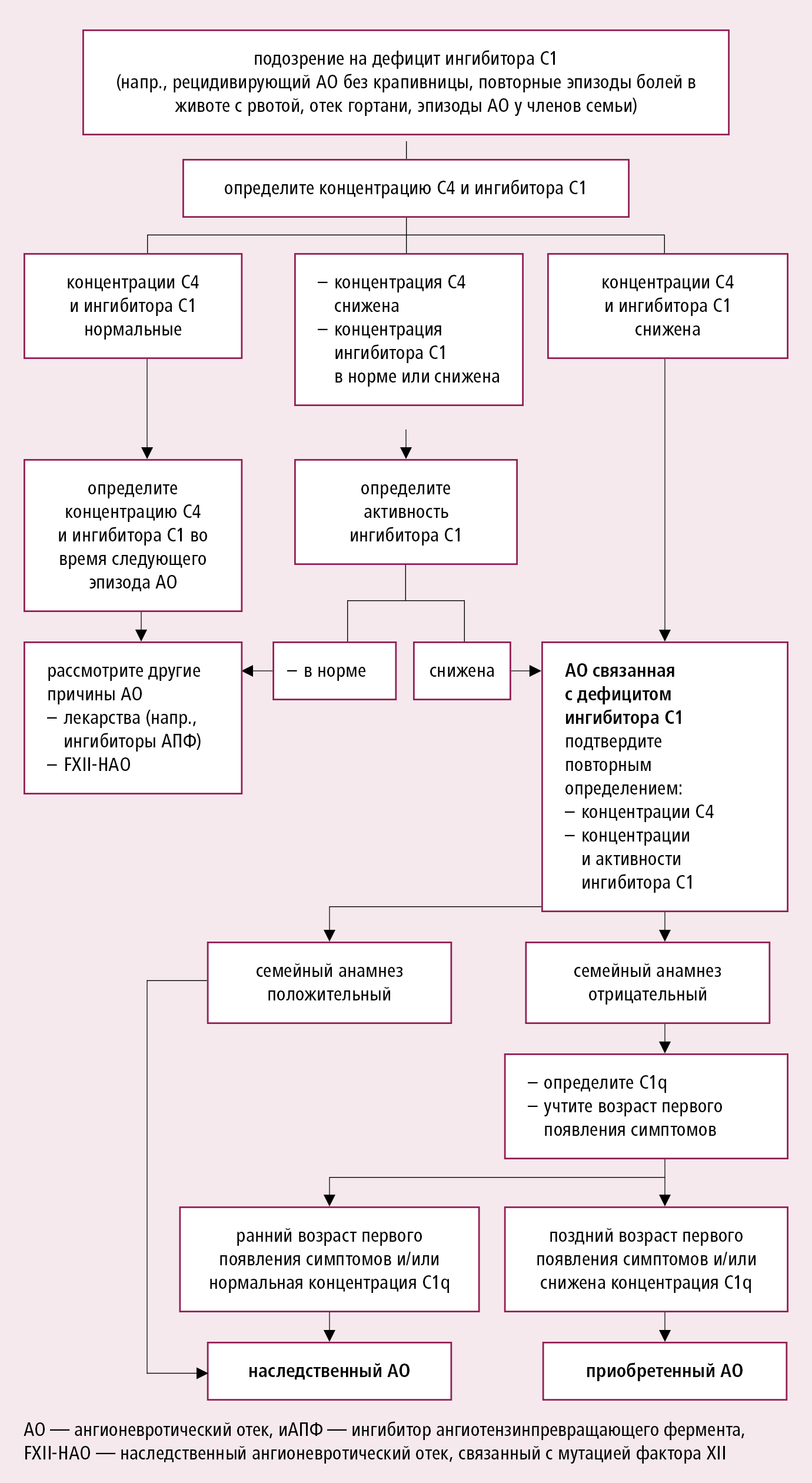
Рисунок 17.5-2. Алгоритм проведения диагностики в случае подозрения на дефицит ингибитора С1 (C1-INH) в качестве причины ангионевротического отека
Дополнительные методы исследования: АО связанный с крапивницей →разд. 17.4. При АО без крапивницы, особенно в случае рецидивирующего отека, назначьте исследования составляющих системы комплемента →рис. 17.5-2. В случаях хронического или рецидивирующего АО без видимой причины, рассмотрите вопрос о выполнении следующих тестов: общий анализ крови с формулой, СОЭ, C-реактивный белок, D-димер, общий анализ мочи, антинуклеарные антитела, обследование щитовидной железы (особенно в случае заболеваний щитовидной железы и других аутоиммунных заболеваний в семейном или личном анамнезе). В случае боли в животе может быть показано выполнение рентгенологического обследования, УЗИ или КТ органов брюшной полости, а в случае симптомов респираторного заболевания — рентгенологическое обследование грудной клетки (при АО редко появляется жидкость в плевральной полости).
Прежде всего, исключите острую анафилаксию и отек гортани, кроме того: гормональные изменения у женщин (симметричный отек лица и ладоней), сердечную недостаточность (тестовидный отек конечностей), синдром верхней полой вены (хронической отек лица), острый аллергический контактный дерматит, рожа или воспаление подкожной ткани лица, лимфедема, опоясывающий лишай, болезнь Крона полости рта и губ, системные заболевания соединительной ткани (напр., дерматомиозит), острый живот.
Лечение в остром периоде болезни
Лечение приступа АО зависит от расположения отека; отеки расположенные на периферии (руки, ступни, промежность), могут не требовать немедленного лечения.
1. В случае угрозы острой дыхательной недостаточности: когда возникает стридор или значительный отек лица и верхних дыхательных путей (отек языка, слизистой оболочки полости рта и глотки, охриплость) → рассмотрите быстрое проведение эндотрахеальной интубации →разд. 24.19.1; при АО, связанным с крапивницей — меры, как и при анафилаксии →разд. 17.1. Больных с острым отеком глотки и верхних дыхательных путей понаблюдайте в течение ≥24 ч.
2. Отек желудочно-кишечного тракта: использовать анальгетики, релаксанты, противорвотные препараты, а также инфузионную терапию в/в.
3. Острый периферический отек (руки, ноги, промежность) может не требовать немедленного лечения.
4. АО ассоциированный с крапивницей (напр., после принятия НПВП) лечение, как при острой крапивнице →разд. 17.4.
5. С1- INH -НАО I типа и II типа, а также С1-INH -ПАО: адреналин, антигистаминные препараты являются неэффективными (примените их, если неизвестен тип АО); в зависимости от тяжести примените:
1) концентрат C 1-INH — полученный из плазмы С1-ингибитор (pdC1-INH) — лекарственный препарат выбора при угрожающих жизни отеках, безопасный и хорошо переносимый. Клинический эффект появляется после 0,5–1,5 ч, симптомы исчезают в течение ≈24 ч. Одна единица pdC1-INH является эквивалентом С1-INH, содержащегося в 1 мл плазмы крови человека. Беринерт 20 ЕД/кг массы тела, медленно (4 мл/мин) в/в → примените в лечении НАО I и II типа у взрослых, детей и младенцев. У пациентов >12 лет, применяется также рекомбинантный аналог человеческого C1-INH — конестат альфа (не зарегистрирован в РФ) у больных модуляторы кининового каскада — экаллантид (не зарегистрирован в РФ) и икатибант 30 мг п/к в складку кожи в области живота; клинический эффект в течение 4 ч после введения. Если симптомы сохраняются, показано введение последующих доз икатибанта с интервалом в 6 ч (макс. 3 инъекций в течение 24 ч).
3) свежезамороженная плазма — введите (400 мл) в крайнем случае, при самых тяжелых атаках АО, когда концентрат C1-INH и икатибант не доступны; как ни парадоксально это может усугубить симптомы AО.
5. FXII-HAО: описано благоприятное воздействие икатибанта и исчезновение отека в течение 1–2 ч после введения препарата. Эффективность даназола сомнительная.
6. AО, связанные с применением ингибиторов АПФ: отмените ингибиторы АПФ и БРА.
Отеки, возникающие на фоне приема иАФП наиболее часто локализуются в области головы и шеи. Риск развития жизнеугрожающей атаки не зависит ни от продолжительности приема препарата, ни от дозы препарата. Лечение стандартными схемами антигистаминных средств и системных ГКС (используемых для купирования других видов АО), как правило, не приносит эффекта. По данным клинических исследований, отмечен хороший эффект от использования антагониста брадикининовых рецепторов (икатибанта п/к), ограниченные данные имеются об эффективном использовании ингибитора С-1 эстеразы и экалантида. Эти препараты для купирования АО, вызванного иАПФ, в настоящее время применяются off label. Пациент должен оставаться под наблюдением не менее 24 часов в связи с риском повторной жизнеугрожающей атаки. иАПФ и антагонисты рецепторов ангиотензина II должны быть отменены, но АО могут рецидивировать до 6 месяцев после отмены препаратов.
7. IH -ПАО: введите ГКС в/в или п/о и адреналин в/м, с целью профилактики примените антигистаминные препараты.
8. InH ПАО: антигистаминные препараты, ГКС и адреналин неэффективны (но применяйте их, в случае, если тип АО не установлен); с целью профилактики примените транексамовую кислоту п/о (3 г/сут).
1. AО, связанный с крапивницей →разд. 17.4.
2. C1-INH-НАО I и II типа
1) избегание провоцирующих факторов ;
2) краткосрочная профилактика у больных перед планируемым оперативным вмешательством, связанным с компрессией или нарушением целостности желудочно-кишечного тракта либо дыхательных путей:
а) за 1–6 ч до операции примените концентрат С1-INH в дозе, зависящей от массы тела, как при лечении острой фазы НАО. В случае необходимости введите следующую дозу ЛС, которую следует приготовить заранее;
3) долгосрочная профилактика рекомендована больным в зависимости от частоты приступов (обычно >1/мес.), их тяжести, качества жизни больных, доступности медицинской помощи, а также эффективности лечения острого отека):
а) концентрат C1‑INH — ЛС выбора, также во время беременности и кормления грудью;
б) даназол — длительное применение андрогенов может вызвать увеличение массы тела, нарушения менструального цикла или аменорею, а также вирилизацию у женщин, снижение либидо, акне, утомляемость, головную боль, артериальную гипертензию, холестаз и нарушение функции печени. Регулярно (каждые ≈6 мес.) проверяйте печеночные пробы и липидный профиль. Не применяйте андрогенов в период беременности, в период кормления грудью, а также у больных раком простаты. При длительном применении не превышайте дозы 200 мг/сут (в ср. 100–200 мг/сут), по истечении месяца от внедрения терапии увеличьте или уменьшите дозу в зависимости от клинического состояния.
в) транексамовая кислота (менее эффективна по сравнению с андрогенами, применяйте исключительно в том случае, если концентрат C1‑INH недоступен, а также противопоказано применение даназола) 30–50 мг/кг/сут. в 2-х или 3-х разделенных дозах.
3. FXII - НАО: больные женщины не могут использовать препараты, содержащие эстрогены (контрацепция, заместительная гормональная терапия).
4. C 1-INH -ПАО: лечение такое же, как при C1-INH-HAО I и типа II; необходимо лечение основного заболевания, иногда проведение плазмафереза и применение цитотоксических препаратов, андрогенов и транексамовой кислоты.
5. Беременность и период родов: проинструктируйте женщин, планирующих беременность, о самостоятельном применением лекарственных препаратов и отмените у них даназол (андрогены). В случае острых приступов C1‑INH‑НАО I типа или II типа, а также для профилактики применяйте pdC1‑INH. Во время родов обеспечьте возможность применения концентрата C1‑INH при необходимости. Если планируется кесарево сечение, необходимо проведение эндотрахеальной интубации. Помните, что в период родов существует высокий риск возникновения отека.
Читайте также:


