От отравления может опухнуть лицо
Отек губ на лице возникает, когда одна или обе губы значительно увеличиваются в размерах. Это состояние может быть вызвано целым рядом причин, включая инфекции, травмы, различные болезни или аллергические реакции. В некоторых случаях сочетается с отеком глаз, языка. Что делать, если у вас опухли губы? Когда следует незамедлительно обратиться к врачу? В нашей статье мы ответим на эти и другие волнующие вас вопросы.

Отчего могут опухать губы
- боль;
- изменение цвета;
- зуд;
- сухость и натянутость;
- выделения, включая гнойные, возникающие в результате инфицирования;
- появление пузырей;
- головная боль, высокая температура и усталость.
Важно! Если наряду с распухшими губами у вас появились проблемы с дыханием, немедленно обратитесь за медицинской помощью!

Из-за чего же возникает отечность? Основные причины
- Травма. Первая и самая вероятная причина отека губ. Получается из-за удара по рту, приема слишком горячей, острой пищи, пирсинга, ношения брекетов, операции (включая увеличение губ). Если вы случайно прикусили губу, отек произойдет почти мгновенно, так как в этом месте расположена сеть капилляров и нервов. Усиливается болезненными ощущениями.
- Аллергия. Увеличенные в несколько раз губы могут быть следствием аллергической реакции. Наша иммунная система вот так иногда реагирует на определенные продукты питания (орехи, морепродукты, молочные продукты, яичный белок), шерсть домашних животных, пыльцу растений, лекарства, укусы насекомых и т.д. А у женщин – на средства по уходу за кожей лица, губ, декоративную косметику. Тяжелая аллергическая (анафилактическая) реакция представляет опасность для жизни! Сопровождается отеком губ и гортани, крапивницей, хрипами, цианозом, затрудненным дыханием, раздражением глаз и лица, других частей тела. При анафилаксии учащается сердечный ритм, появляется слабость, падает артериальное давление.
- Ангионевротический отек. Он возникает глубоких слоях кожи и нередко вызывается пищевой аллергией или наследственной предрасположенностью.
- Герпес. Другой возможной причиной того, что у вас опухли губы на лице, становится герпетическая инфекция. Обычно она проявляется в виде высыпаний – маленьких пузырьков вокруг рта, которые потом переходят в болезненные язвочки. Лихорадку вызывают 2 типа герпеса: ВПГ-1 и ВПГ-2.

- Прыщи. Отек часто происходит из-за прыщей, выскочивших на нижней или верхней губе.
- Солнечный ожог. Еще одна причина патологического состояния. Чрезмерное воздействие прямых солнечных лучей и просто жаркий воздух в сухом климате приводят к растрескиванию, шелушению, воспалению и отеканию нежной кожи губ. В этом месте нет потовых желез, волос, следовательно, оно более уязвимо к погодным условиям. Если отечность не проходит в течение нескольких дней, обратитесь к дерматологу.

- Обветривание. Если вы находитесь на улице в слишком ветреную погоду, часто облизываете губы, то они, как правило, становятся сухими, потрескавшимися и отечными.
- Инфекция. Воспалительные заболевания, например, хейлит, стоматит, и другие, такие как экзема, псориаз, могут стать причиной опухших губ на лице. Нередко осложняются высокой температурой, ознобом, тошнотой, рвотой. Провоцирующими факторами болезней губ инфекционного характера врачи называют ожирение, постоянную заложенность носа, недостаток жидкости в организме, недоедание, заболевания сердца, печени и почек, осложнения беременности (преэклампсию).
- Чрезмерное употребление алкоголя. Приводит к изменениям в организме, приводящим в том числе к покалыванию, покраснению и отеку губ.
- Мукоцеле. Киста слизистой оболочки рта больше похожа на шишку на губе, а не на отек, но все равно образует выпуклость. Происходит из-за повреждения слюнной железы. Неприятна, может быть удалена хирургическим путем.

В число возможных виновников опухания губ входят и такие заболевания, как синдром Мелкерссона-Розенталя, гранулематозный хейлит, рак.
Лечение отека
Воспользуйтесь нашими советами для того, чтобы поскорее избавиться от отечности губ:
- Если у вас была травма, приложите лед к месту отека на 5-10 минут. Для процедуры возьмите несколько кубиков льда и заверните их в чистую ткань. Через некоторое время припухлость уменьшится. Кроме того, по назначению врача, пациент может принять обезболивающее лекарство.

- Холодный пакетик чая – эффективное домашнее средство от отеков.
- В жаркую погоду носите шляпу, это предотвратит ожог, сухость и шелушение кожи на губах.
- Снять болезненность проблемной зоны помогает гель алоэ вера. Мягко массируйте им область губ 2-3 раза в день.
- Чтобы губы были хорошо увлажнены, пейте много воды. Затем нанесите на них лечебный бальзам – летом можно с солнцезащитным действием.

- Если отек губ вызван аллергией, необходимо определить аллерген и следовать рекомендациям врача (избегать пищи или других веществ, вызвавших аллергическую реакцию).
- В случае, если губы опухли из-за укуса насекомого, удалите жало. При возникновении анафилактического шока, больного нужно экстренно доставить в больницу, где ему сделают укол стероидного препарата (адреналина). Если у вас уже была такая реакция на укус или другой аллерген, вы должны иметь при себе одноразовый шприц с адреналином, антигистаминным препаратом.
- Пищевая сода эффективно лечит воспаленные губы. Смешайте 3 чайных ложки соды с водой, чтобы получилась паста, и на нанесите на место отека на 10 минут, а затем смойте.
- Используйте мед, если у вас нет аллергии на продукты пчеловодства, для улучшения состояния губ. Это простое средство обладает антибактериальным и ранозаживляющим действием, уменьшает воспаление кожи.

Отдельно хочется сказать об уходе за губами после операции и накладывания швов:
- ешьте мягкую пищу в течение 2-3 дней;
- полощите рот всякий раз после приема пищи;
- не пейте жидкость через соломинку, так как всасывающее действие создает отрицательное давление на губы и может повлиять на заживление;
- избегайте специй и пряностей в еде, пока рана полностью не заживет.

Увеличенная в размерах губа, как правило, уменьшается сама по себе в течение 1-2 дней. Но, как уже было сказано выше, нужно найти первопричину отека, боли и жжения, которые могут вызвать постоянную деформацию тканей. Не всегда человек сам может определить, почему у него опухли губы, поэтому лучше не затягивать с визитом к врачу. Надеемся, что наша статья поможет вам лучше разобраться с проблемой и быстро устранить ее!
ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ и ПАТОГЕНЕЗ наверх
Ангионевротический отек (ангиоотек — АО) — отек подкожной или подслизистой клетчатки, возникающий вследствие расширения и повышения проницаемости кровеносных сосудов, который чаще всего нарастает в течение нескольких часов или минут, хорошо ограниченный, не симметричный, обычно расположен в области век, красной каймы губ (рис. 17.5-1), половых органов и дистальных частей конечностей, а также на слизистой оболочке верхних дыхательных путей и желудочно-кишечного тракта.
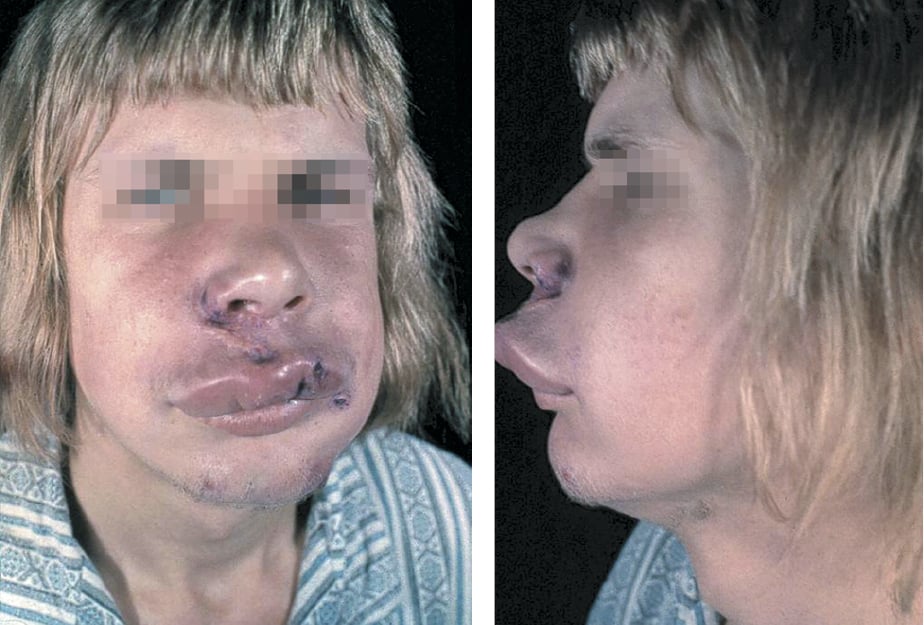
Рисунок 17.5-1. Ангионевротический отек
АО ассоциированный с крапивницей:
1) аллергический — лекарства (например, пенициллин и сульфаниламиды), еда (особенно — арахис, грецкие орехи, морепродукты, молоко, куриные яйца, продукты, которые содержат аллергены и вызывают перекрестную аллергическую реакцию с латексом, например, киви, бананы, авокадо и пищевые каштаны), латекс, яд насекомых;
2) неаллергический — НПВП, рентгеноконтрастные препараты, идиопатическая эозинофилия/гиперэозинофильный синдром, физические факторы (как сопутствующее заболевание при вибрационной, холодовой, холинергической или солнечной крапивнице); идиопатический.
Ангионевротический отек (АО) без сопутствующей крапивницы — наследственный (НАО):
1) связанный с дефицитом/сниженной активностью ингибитора С1 эстеразы (С1- INH ) (C1-INH-НАО):
а) тип I — снижение уровня C1-INH вследствие унаследованной аутосомно-доминантной мутации или мутации de novo (НАО 1 тип — 85 % случаев);
б) тип II — сниженная функциональная активность С1-INH при нормальном уровне С1-INH.
АО без сопутствующей крапивницы — приобретенный (ПАО):
1) идиопатический гистаминергический (отвечающий на лечение антигистаминными препаратами; IН-ПАО) — высвобождение гистамина из тучных клеток и/или базофилов кожи;
2) идиопатический негистаминергический (не отвечающий на лечение антигистаминными препаратами; InН-ПАО) — с участием брадикинина, механизм не известен;
3) ассоциированный с приемом иАПФ (иАПФ‑ПАО) — в следствие ингибирования инактивации брадикинина;
4) связан с дефицитом С1- INH (С1-INH-ПАО) — снижение уровня C1-INH при системных заболеваниях и лимфопролиферативных новообразованиях или присутствием аутоантител к С1-INH.
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ наверх
1. АО ассоциированный с крапивницей (у 40–50 % взрослых пациентов АО сосуществует с крапивницей): может возникнуть в любом месте, хотя, чаще всего, локализуется на лице, конечностях и половых органах. В тяжелых случаях возникает отек языка, глотки или гортани, что приводит к острой дыхательной недостаточности, которая может быть опасной для жизни. Симптомы неаллергического АО (напр., вызванного применением НПВП) такие же, как и аллергического AО.
Симптомы C 1-INH -ПАО такие же, как и в случае врожденного дефицита, но анамнез не указывает на семейный характер болезни, а симптомы могут на много месяцев опережать появление других симптомов системных заболеваний.
3. Отек быстро нарастает (до макс. 6 ч), покрывает лицо, редко дыхательную систему и желудочно-кишечный тракт, и в целом не угрожает жизни.
4. FXII-НАО: встречается в основном у женщин, симптомы появляются в период полового созревания, после начала использования гормональных контрацептивов или заместительной гормональной терапии, или в период беременности. С возрастом частота и тяжесть симптомов уменьшается; может полностью исчезнуть в возрасте 70–80 лет.
5. иАПФ-ПАО: встречается у 0,3 % лиц, принимающих ингибиторы АПФ и 0,13 % лиц, принимающих блокаторы рецепторов ангиотензина (БРА), чаще у женщин и в возрасте старше 65 лет, в 3–4 раза чаще встречается у людей черной расы по сравнению с белой, в ≈50 % случаев появляется в первую нед. применения лекарственного препарата, не зависит от типа ингибитора АПФ/БРА или его дозы. Отек занимает чаще всего губы, веки, ротовую полость (язык), горло и гортань, редко желудочно-кишечный тракт.
Диагностический алгоритм действия при АО, ассоциированном с крапивницей (появление крапивницы исключает диагноз C1-INH-НАО и C1-INH-ПАО) →разд. 2.1. У пациентов без сопутствующей крапивницы, прежде всего определите, принимают ли они ингибиторы АПФ, БРА или НПВП (исчезновение отека после отмены ингибиторов АПФ имеет решающее значение для диагностики). Проведите тщательный семейный анамнез возникновения отеков у родственников пациента. В случае подозрения на дефицит С1-INH →рис. 17.5-2. У пациентов в возрасте >30 лет исключите злокачественную опухоль и системное заболевание соединительной ткани.
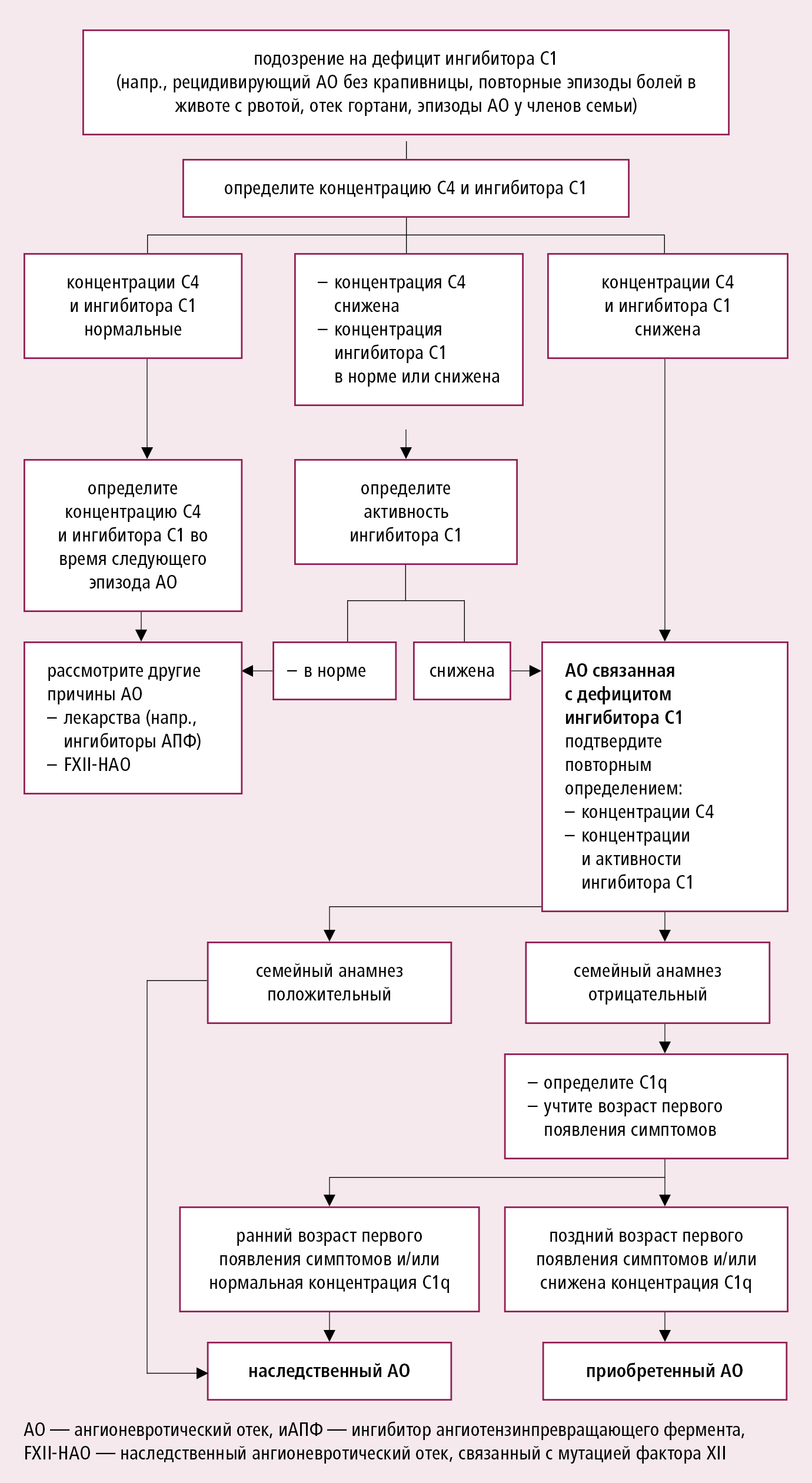
Рисунок 17.5-2. Алгоритм проведения диагностики в случае подозрения на дефицит ингибитора С1 (C1-INH) в качестве причины ангионевротического отека
Дополнительные методы исследования: АО связанный с крапивницей →разд. 17.4. При АО без крапивницы, особенно в случае рецидивирующего отека, назначьте исследования составляющих системы комплемента →рис. 17.5-2. В случаях хронического или рецидивирующего АО без видимой причины, рассмотрите вопрос о выполнении следующих тестов: общий анализ крови с формулой, СОЭ, C-реактивный белок, D-димер, общий анализ мочи, антинуклеарные антитела, обследование щитовидной железы (особенно в случае заболеваний щитовидной железы и других аутоиммунных заболеваний в семейном или личном анамнезе). В случае боли в животе может быть показано выполнение рентгенологического обследования, УЗИ или КТ органов брюшной полости, а в случае симптомов респираторного заболевания — рентгенологическое обследование грудной клетки (при АО редко появляется жидкость в плевральной полости).
Прежде всего, исключите острую анафилаксию и отек гортани, кроме того: гормональные изменения у женщин (симметричный отек лица и ладоней), сердечную недостаточность (тестовидный отек конечностей), синдром верхней полой вены (хронической отек лица), острый аллергический контактный дерматит, рожа или воспаление подкожной ткани лица, лимфедема, опоясывающий лишай, болезнь Крона полости рта и губ, системные заболевания соединительной ткани (напр., дерматомиозит), острый живот.
Лечение в остром периоде болезни
Лечение приступа АО зависит от расположения отека; отеки расположенные на периферии (руки, ступни, промежность), могут не требовать немедленного лечения.
1. В случае угрозы острой дыхательной недостаточности: когда возникает стридор или значительный отек лица и верхних дыхательных путей (отек языка, слизистой оболочки полости рта и глотки, охриплость) → рассмотрите быстрое проведение эндотрахеальной интубации →разд. 24.19.1; при АО, связанным с крапивницей — меры, как и при анафилаксии →разд. 17.1. Больных с острым отеком глотки и верхних дыхательных путей понаблюдайте в течение ≥24 ч.
2. Отек желудочно-кишечного тракта: использовать анальгетики, релаксанты, противорвотные препараты, а также инфузионную терапию в/в.
3. Острый периферический отек (руки, ноги, промежность) может не требовать немедленного лечения.
4. АО ассоциированный с крапивницей (напр., после принятия НПВП) лечение, как при острой крапивнице →разд. 17.4.
5. С1- INH -НАО I типа и II типа, а также С1-INH -ПАО: адреналин, антигистаминные препараты являются неэффективными (примените их, если неизвестен тип АО); в зависимости от тяжести примените:
1) концентрат C 1-INH — полученный из плазмы С1-ингибитор (pdC1-INH) — лекарственный препарат выбора при угрожающих жизни отеках, безопасный и хорошо переносимый. Клинический эффект появляется после 0,5–1,5 ч, симптомы исчезают в течение ≈24 ч. Одна единица pdC1-INH является эквивалентом С1-INH, содержащегося в 1 мл плазмы крови человека. Беринерт 20 ЕД/кг массы тела, медленно (4 мл/мин) в/в → примените в лечении НАО I и II типа у взрослых, детей и младенцев. У пациентов >12 лет, применяется также рекомбинантный аналог человеческого C1-INH — конестат альфа (не зарегистрирован в РФ) у больных модуляторы кининового каскада — экаллантид (не зарегистрирован в РФ) и икатибант 30 мг п/к в складку кожи в области живота; клинический эффект в течение 4 ч после введения. Если симптомы сохраняются, показано введение последующих доз икатибанта с интервалом в 6 ч (макс. 3 инъекций в течение 24 ч).
3) свежезамороженная плазма — введите (400 мл) в крайнем случае, при самых тяжелых атаках АО, когда концентрат C1-INH и икатибант не доступны; как ни парадоксально это может усугубить симптомы AО.
5. FXII-HAО: описано благоприятное воздействие икатибанта и исчезновение отека в течение 1–2 ч после введения препарата. Эффективность даназола сомнительная.
6. AО, связанные с применением ингибиторов АПФ: отмените ингибиторы АПФ и БРА.
Отеки, возникающие на фоне приема иАФП наиболее часто локализуются в области головы и шеи. Риск развития жизнеугрожающей атаки не зависит ни от продолжительности приема препарата, ни от дозы препарата. Лечение стандартными схемами антигистаминных средств и системных ГКС (используемых для купирования других видов АО), как правило, не приносит эффекта. По данным клинических исследований, отмечен хороший эффект от использования антагониста брадикининовых рецепторов (икатибанта п/к), ограниченные данные имеются об эффективном использовании ингибитора С-1 эстеразы и экалантида. Эти препараты для купирования АО, вызванного иАПФ, в настоящее время применяются off label. Пациент должен оставаться под наблюдением не менее 24 часов в связи с риском повторной жизнеугрожающей атаки. иАПФ и антагонисты рецепторов ангиотензина II должны быть отменены, но АО могут рецидивировать до 6 месяцев после отмены препаратов.
7. IH -ПАО: введите ГКС в/в или п/о и адреналин в/м, с целью профилактики примените антигистаминные препараты.
8. InH ПАО: антигистаминные препараты, ГКС и адреналин неэффективны (но применяйте их, в случае, если тип АО не установлен); с целью профилактики примените транексамовую кислоту п/о (3 г/сут).
1. AО, связанный с крапивницей →разд. 17.4.
2. C1-INH-НАО I и II типа
1) избегание провоцирующих факторов ;
2) краткосрочная профилактика у больных перед планируемым оперативным вмешательством, связанным с компрессией или нарушением целостности желудочно-кишечного тракта либо дыхательных путей:
а) за 1–6 ч до операции примените концентрат С1-INH в дозе, зависящей от массы тела, как при лечении острой фазы НАО. В случае необходимости введите следующую дозу ЛС, которую следует приготовить заранее;
3) долгосрочная профилактика рекомендована больным в зависимости от частоты приступов (обычно >1/мес.), их тяжести, качества жизни больных, доступности медицинской помощи, а также эффективности лечения острого отека):
а) концентрат C1‑INH — ЛС выбора, также во время беременности и кормления грудью;
б) даназол — длительное применение андрогенов может вызвать увеличение массы тела, нарушения менструального цикла или аменорею, а также вирилизацию у женщин, снижение либидо, акне, утомляемость, головную боль, артериальную гипертензию, холестаз и нарушение функции печени. Регулярно (каждые ≈6 мес.) проверяйте печеночные пробы и липидный профиль. Не применяйте андрогенов в период беременности, в период кормления грудью, а также у больных раком простаты. При длительном применении не превышайте дозы 200 мг/сут (в ср. 100–200 мг/сут), по истечении месяца от внедрения терапии увеличьте или уменьшите дозу в зависимости от клинического состояния.
в) транексамовая кислота (менее эффективна по сравнению с андрогенами, применяйте исключительно в том случае, если концентрат C1‑INH недоступен, а также противопоказано применение даназола) 30–50 мг/кг/сут. в 2-х или 3-х разделенных дозах.
3. FXII - НАО: больные женщины не могут использовать препараты, содержащие эстрогены (контрацепция, заместительная гормональная терапия).
4. C 1-INH -ПАО: лечение такое же, как при C1-INH-HAО I и типа II; необходимо лечение основного заболевания, иногда проведение плазмафереза и применение цитотоксических препаратов, андрогенов и транексамовой кислоты.
5. Беременность и период родов: проинструктируйте женщин, планирующих беременность, о самостоятельном применением лекарственных препаратов и отмените у них даназол (андрогены). В случае острых приступов C1‑INH‑НАО I типа или II типа, а также для профилактики применяйте pdC1‑INH. Во время родов обеспечьте возможность применения концентрата C1‑INH при необходимости. Если планируется кесарево сечение, необходимо проведение эндотрахеальной интубации. Помните, что в период родов существует высокий риск возникновения отека.
Пищевое отравление — симптомы и действия
Слабость, организм выворачивает наизнанку, мозг лихорадочно пытается понять, чем можно было так отравиться… Знакомая история? Итак, пищевое отравление — что делать?
По статистике летом пищевых отравлений случается больше всего. Тут нечему удивляться. Летом характерно обилие свежих овощей и фруктов, которые не все и не всегда хорошо моют. Ну, а всяческие готовые продукты ( от ресторанных блюд до вокзальных пирожков) на жаре быстро портятся.
Словом, летом шансов отравиться гораздо больше, чем в другие времена года.
Давайте разберемся, что такое пищевое отравление, какие у него симптомы и что делать, если вы или ваши близкие отравились.
Что такое пищевое отравление?
Пищевое отравление — это расстройство пищеварения, которое вызвано употреблением некачественных, испорченных, ядовитых или токсичных продуктов питания и напитков.
Пищевое отравление может быть двух видов.
Первый называется пищевая токсикоинфекция. Она вызывается употреблением испорченных продуктов. Просроченные или испортившиеся в результате неправильного хранения продукты питания поражаются патогенными микроорганизмами и становятся токсичными. Попав в желудок, они вызывают отравление.
Второй тип пищевого отравления называют токсическим. Он связан с употреблением в пищу заведомо несъедобных или ядовитых продуктов. Например, вы получите токсическое отравление, если наедитесь ядовитых грибов или напьетесь краски.
В этом материале мы не будем подробно останавливаться на токсических отравлениях, ведь для ликвидации их последствий требуется квалифицированная медицинская помощь. Если вы подозреваете, что вы или ваш ребенок отравились именно таким образом, немедленно вызывайте скорую.
А вот обычная токсикоинфекция вполне может быть оперативно побеждена в домашних условиях. Разумеется, если речь не идет о тяжелой форме вследствии сильного отравления. В этом случае также следует обращаться к медикам.
Как определить, что у вас пищевое отравление?
Основные симптомы пищевого отравления — тошнота и рвота, диарея, слабость и недомогание, боли в желудке, а также во многих случаях изменение цвета лица, озноб, повышение температуры.
В общем, кого-то скрутит от баночки просроченного йогурта, а кто-то может съесть половину 10-килограммового некачественного арбуза и отделается легким недомоганием.
Что делать при пищевом отравлении?
Если вы почувствовали симптомы пищевого отравления, следует предпринять четыре простых действия.
1 Очищение желудка
Однако, облегчить процесс поможет раствор марганцовки или пищевой соды.
2 Используйте сорбенты
Сорбентами называют вещества, способные выводить из организма токсины. Попав в желудочно-кишечный тракт, они препятствуют всасыванию токсинов и других вредных веществ, а затем и выводят их из организма.
Препараты этого типа должны всегда быть в вашей домашней или тем более походной аптечке. Это — самый эффективный способ быстро вывести из организма ядовитые вещества, попавшие туда с некачественными продуктами.
Наиболее популярным препаратом такого рода является активированный уголь. Однако, в любой аптеке вы найдете аналогичные средства в избытке. Некоторые препараты продаются в таблетках, некоторые — в порошках, которые нужно растворять в воде.
3 Пейте много воды
Самая обычная вода является очень действенным методом для избавления от последствий пищевого отравления. Ведь во время диареи или рвоты организм обезвоживается. Это в свою очередь может вызвать целый ворох дополнительных проблем.
Медики рекомендуют в день отравления и в последующие сутки выпивать не менее 2 л воды.
Также некоторые медики рекомендуют чередовать обычную воду со сладким чаем — глюкоза укрепляет организм. Главное, чтобы чай не был слишком крепким, поскольку в таком случае он может сам быть раздражающим фактором для желудка.
Как и в случае с предыдущей рекомендацией, желательно заранее озаботиться тем, чтобы поместить в свою аптечку специальные препараты, которые помогают бороться с обезвоживаением, а также восстанавливают микрофлору кишечника.
4 Правильный режим
После отравления вы будете испытывать слабость. Это не лучшее время для подвигов. Лучше придерживаться постельного режима, избегать физической нагрузки, а также немного поголодать.
Поначалу вы и не будете испытывать голода, организм будет буквально отторгать пищу. Однако, когда вам на второй день захочется перекусить, не давайте себе волю. Ограничьтесь кашей ( на воде, не на молоке!) или другими диетическими блюдами. Не дайте отравлению второй шанс.
Как предотвратить пищевое отравление
Что нужно делать, чтобы избежать пищевого отравления?
Конечно, от токсикоинфекции никто не застрахован. Некоторые виды продуктов или напитков вполне могут выглядеть как обычно, не иметь специфичного запаха
И все же — вы можете радикально снизить шансы на пищевое отравление, если будете следовать нескольким простым правилам.
1 Храните продукты правильным образом
Как бы это банально не звучало, то, что должно храниться в холодильнике — должно храниться в холодильнике. При температуре, указанной на этикетке. И не дольше срока, указанного на этикетке.
2 Соблюдайте гигиену
Мойте руки перед едой и, конечно же, перед приготовлением пищи. Соблюдайте чистоту на кухне. Аккуратно мойте посуду.
3 Не пейте воду из крана
Мы не в Германии или Дании. В Украине водопроводная вода вряд ли годится для питья даже собаками и кошкам, не говоря уже о людях.
4 Будьте внимательны при покупке продуктов
Особенно таких, как рыба, мясо и грибы. Также внимательно проверяйте сроки годности молочных продуктов.
5 Не ешьте сомнительную еду на улице или в низкопробных забегаловках
Не факт, что повара соблюдают гигиену даже в солидных ресторанах. Но там есть хотя бы веские причины надеяться на это.
И хотя душа даже самого изысканного эстета порой просит шаурмы или беляша, постарайтесь дотерпеть до ближайшего солидного кафе.
, PhD, University College London, London, UK
Last full review/revision January 2018 by Peter J. Delves, PhD



Ангионевротическим отеком является вздутие (обычно локализованное) подкожной ткани, вследствие повышенной проницаемости сосудов и излияния внутрисосудистой жидкости. Известными медиаторами повышенной проницаемости сосудов являются:
Медиаторы, производные тучных клеток (например, гистамин, лейкотриены, простагландины)
Брадикинин и медиаторы, производные системы комплемента
Медиаторы, производные тучных клеток имеют тенденцию поражать также и поверхностный слой подкожной ткани, в т. ч. соединение дермиса с эпидермисом. Здесь медиаторы вызывают крапивницу и зуд, которыми обычно сопровождается опосредованный тучными клетками ангионевротический отек.
При ангионевротическом отеке, опосредованном брадикидином, крапивница и зуд отсутствуют.
В некоторых случаях механизм и причина ангионевротического отека остаются неизвестными. В некоторых известных случаях (блокаторы кальциевых канальцев, фибринолитические препараты) не идентифицирован механизм; иногда причина (например, миорелаксанты) с известным механизмом не учитывается в клинике.
Ангионевротический отек может быть острого и хронического типа (сохраняться более 6 недель). Это заболевание имеет наследственную и приобретенную формы, характеризующиеся патологическим иммунным ответом системы комплемента.
Острый ангионевротический отек
Острый ангионевротический отек является опосредованным тучными клетками в > 90% случаев. Механизмы, опосредованные тучными клетками, включают острые аллергические IgE-реакции. IgE-опосредованный ангионевротический отек обычно сопровождается острой крапивницей (локализованные волдыри и отеки на коже). Зачастую он может вызываться теми же аллергенами (например, лекарствами, ядами укусов, диетой, экстрактами аллергенов), которые являются причиной сильной крапивницы в ответ на IgE.
Острый ангионевротический отек может быть вызван агентами, прямо стимулирующими тучные клетки, не вовлекая IgE. Причинами могут являться опиаты, рентгеноконтрастные вещества, аспирин и НПВП.
Ингибиторы АПФ являются в 30% случаев причиной острого ангионевротического отека, наблюдаемого в отделениях скорой помощи. Ингибиторы АПФ непосредственно повышают уровни брадикинина. Лицо и верхние дыхательные пути поражаются чаще всего, но может быть поражен и кишечник. Крапивница не возникает. Ангионевротический отек может возникнуть вскоре или через годы после начала терапии.
Хронический ангионевротический отек
Причина хронического (длительностью более 6 недель) ангионевротического отека обычно неизвестна. В редких случаях является IgE-опосредованным, но иногда причиной является хроническое употребление не вызывающих опасений лекарственных препаратов или иных синтетических продуктов (например, пенициллина в молоке, лекарств безрецептурного отпуска, консервантов, других пищевых добавок). В некоторых случаях причиной ангионевротического отека является врожденная или приобретенная недостаточность ингибитора С1.
Идиопатический ангионевротический отек является ангионевротическим отеком, возникающим без крапивницы, имеет хроническую и рецидивирующую форму, причина, его вызывающая, не выявлена.
Врожденный и приобретенный ангиневротический отек
Врожденная ангиоэдема и приобретенная ангиоэдема являются патологией, характеризующейся ненормальными ответами белков системы комплемента, и вызывается дефицитом или дисфункцией ингибитора С1. Симптомы схожи с ангионевротическим шоком, опосредованным брадикинином.
Клинические проявления
Ангионевротический отек часто имеет асимметричную форму и слегка болезненен. Особенно подвержены отеку области век, губ, лица, языка, а также тыльная сторона рук и ног, гениталии. Отек верхних дыхательных путей может вызвать респираторный дистресс и стридор, который иногда ошибочно принимают за астму. Может иметь место полная обструкция дыхательных путей. Отек слизистой оболочки кишечника может вызвать тошноту, рвоту, болезненные колики в области живота и/или диарею.

На этой фотографии показаны внезапно развившийся отек губ у пациента с наследственным ангионевротическим отеком.
Ангиоэдема губ может быть асимметричной, как показано на этой фотографии.
У данного пациента опухший язык из-за ангионевротического отека.
Другие проявления ангиоэдемы зависят от медиатора.
Клеточно-опосредованный ангионевротический отек:
Может развиться в течение минут или же в течение нескольких часов
Может сопровождаться проявлениями, свойственными аллергическим реакциям (например, зудом, крапивницей, гиперемией, бронхоспазмом, анафилатическим шоком)
Брадикинин-опосредованный отек Квинке:
Может развиться в течение нескольких часов или же дней
Не сопровождается проявлениями, свойственными аллергическим реакциям
Диагностика
Пациенты с локализованным отеком без крапивницы опрашиваются, в частности, на предмет использования ингибиторов АПФ.
Причина зачастую является очевидной, и диагностические тесты проводятся редко, т. к. реакции самостоятельно купируются и не рецидивируют. Никакие тесты не являются особенно необходимыми для диагностики острой ангиоэдемы. При хроническом отеке предписано тщательное изучение диеты больного и употребляемых препаратов; если же причина не очевидна или члены семьи страдают подобным заболеванием, следует провести тестирование на дефицит ингибиторов С1, чтобы выяснить, является ли отек Квинке наследственным или приобретенным.
Эритропоэтическая протопорфирия может маскироваться под аллергические формы ангионевротического отека; оба состояния могут вызвать отек и эритему при воздействии солнечного света. Оба диагностируются путем измерения количества порфиринов в крови и кале.
Если ангионевротический отек сопровождается крапивницей и рецидивирует без видимой причины или же персистирует среди других членов семьи, предполагается наследственная или приобретенная ангиоэдема.
Лечение
Восстановление проходимости дыхательных путей
При ангионевротическом отеке, опосредованном тучными клетками, назначаются антигистаминные препараты, при необходимости системные глюкокортикоиды и адреналин
При ангионевротическом отеке, связанном с ингибиторами АПФ, можно применить свежезамороженную плазму и концентрат ингибитора С1
При рецидивирующем идиопатическом ангионевротическом отеке назначается ежедневный прием оральных антигистаминных препаратов
Защита дыхательных путей является самой неотложной задачей. При ангионевротическом отеке, опосредованном тучными клетками, лечение направлено на быстрое уменьшение отечности дыхательных путей; однако, при опосредованной брадикинином форме, обычное время уменьшения отечности после принятия препарата занимает более 30 минут. То есть при данной форме ангионевротического отека, скорее всего, показано эндотрахеальное интубирование [XRef]. При отеке дыхательных путей применяется адреналин подкожно или внутримышечно для предупреждения анафилаксии, если механизм брадикинин-опосредованной формы не очевиден (т. е. патология возникла в результате использования ингибитора АПФ или является известной наследованной или приобретенной формой отека Квинке).
Лечение отека Квинке заключается в устранении или избегании аллергена и назначении симптоматических препаратов. Если причина неочевидна, отменяются все второстепенные препараты.
При ангионевротическом отеке, опосредованном тучными клетками, назначаются симптоматические препараты, включая Н1-блокаторы. В наиболее тяжелых случаях назначается преднизон 30–40 мг 1 раз/день. Местная терапия глюкокортикоидами бесполезна. При тяжелой симптоматике лечение может быть дополнено внутривенным введением антигистаминных препаратов (например, метилпреднизолон 125 мг и дифенгидрамин 50 мг). Длительное лечение может включать назначение H1- и H2-блокаторов и при необходимости глюкокортикоиды.
При брадикинин-опосредованном ангионевротическом отеке назначение адреналина, глюкокортикоидов и антигистаминных препаратов доказало свою эффективность. Ангионевротический отек вследствие приема ингибиторов АПФ обычно исчезает сам через 24–48 ч после прекращения приема препарата. При тяжелых, прогрессирующих или рефракторных симптомах, можно использовать терапию, показанную при врожденной или приобретенной форме. Данная терапия включает свежезамороженную плазму, концентрат ингибитора С1, и, по возможности, экалантин (который ингибирует калликреин в плазме, необходимый для образования брадикинина) и икатибант (который блокирует брадикинин).
При идиопатическом ангионевротическом отеке можно использовать неседативные оральные антигистаминные препараты.
Пациентам с тяжелыми опосредованными мастоцитарными реакциями следует рекомендовать постоянно носить с собой предварительно заполненный автоинжектор с адреналином и пероральные антигистаминные препараты и, в случае возникновения серьезной реакции, использовать эти средства как можно быстрее, а затем обратиться в отделение неотложной медицинской помощи. Там их можно тщательно контролировать и есть возможность повторять или корректировать лечение по мере необходимости.
Основные положения
В отделениях скорой помощи, до 30% случаев острого ангионевротического отека вызваны приемом ингибитора АПФ (т. е. опосредованы брадикинином), хотя повсеместно, > 90% случаев являются опосредованными тучными клетками.
Причина хронического ангионевротического отека чаще неизвестна.
Отечность развивается всегда; брадикинин-опосредованный ангионевротический отек имеет тенденцию к медленному развитию и вызывает некоторые симтомы, свойственные аллергическим реакциям (например, зуд, крапивницу, анафилактический шок) при ангионевротическом отеке, опосредованном тучными клетками.
При хроническом ангионевротическом отеке требуется тщательное изучение используемых препаратов и диеты и по возможности тестирование на дефицит ингибитора С1; при острой форме нет необходимости в постановке анализа.
Прежде всего проверьте безопасность дыхательных путей; введите адреналин подкожно или внутримышечно, если дыхательные пути поражены, если только форма не является брадикинин-опосредованной – для нее, скорее всего, потребуется эндотрахеальное интубирование.
Ключевым моментом является исключение или избежание контакта с аллергеном.
При симптоматической и дополнительной терапии антигистаминные препараты (например, H1-блокаторы) и системные глюкокортикоиды облегчают симптомы ангионевротического отека, опосредованного тучными клетками; замороженная плазма, концентрат ингибитора С1 и/или окалантид или икатибант могут применяться в случае тяжелого или рефракторного брадикинин-опосредованного ангионевротического отека.
Читайте также:


