Интоксикация кишечника у ребенка

При всей своей мнимой несложности – трубки для выведения шлаков - кишечник играет важнейшую функцию для обеспечения жизнедеятельности человека. Этот самый длинный орган (в совокупности толстая и тонкая кишка могут достигать длины более 6 метров у взрослого человека) не только помогает транспортировать и выводить остатки еды, но и переваривает пищу, усваивая питательные вещества и снабжая ими человека. Многие не догадываются, что сила нашей иммунной системы, помогающей бороться с инфекциями, также во многом зависит от здоровья кишечника. Кроме того, в нем происходит синтез некоторых важных витаминов и гормонов.
Здоровый кишечник – это бодрость, прекрасный внешний вид, чистая кожа, стройная фигура и способность противостоять инфекциям и вредоносным бактериям.
Тем не менее, достаточно часто в клинической практике у пациентов, обратившихся к врачу с жалобами на боли и вздутие живота, выявляют кишечную непроходимость – патологию, при которой прекращается или нарушается нормальное движение пищевого комка по кишечной трубке. В зависимости от происхождения, не вдаваясь в медицинские подробности, непроходимость кишечника может быть механической и динамической.
По характеру течения заболевания чаще всего выделяют острую и хроническую формы. В редких случаях у новорожденных встречается врожденная форма непроходимости кишечника из-за пороков внутриутробного развития, у некоторых пациентов, перенесших операции – спаечная форма.
Симптомы кишечной непроходимости должен знать каждый человек, так как в большинстве случаев эта патология требует быстрого хирургического лечения.
Человек, у которого по тем или иным причинам нарушилась перистальтика кишечника и остановилось движение частично переваренной желудком пищевой массы, внезапно чувствует схваткообразные боли разной силы в животе. Боли сопровождаются тошнотой и многократной рвотой. На первых порах может наблюдаться диарея (опорожняются части кишки ниже препятствия), затруднено отхождение газов и стула. Полностью, вплоть до отвращения к пище, отсутствует аппетит. Если вовремя не последовала медицинская помощь, где-то через сутки моторика кишечника (вместе с характерным урчанием) может прекратиться совсем, наблюдается сильное вздутие живота с перенапряжением мышц, снижается артериальное давление, наблюдается учащение сердечного ритма, обложенность налётом и сухость языка, нарушается работа многих органов и систем. Такое состояние крайне опасно и может привести при отсутствии лечения к необратимым последствиям.
Признаки хронической непроходимости похожи, но менее интенсивны и выражены: периодически у пациента возникает вздутие живота, запоры, сжимающие боли в области живота небольшой интенсивности. Симптомы проходят при принятии лекарств и соблюдении специальной диеты.
Механическая кишечная непроходимость вызывается в организме так называемым заворотом кишок (из которых может даже образоваться узел), вызванным пищевыми перегрузками или тяжелыми физическими нагрузками на мышцы брюшного пресса (особенно сразу после еды). Часто причинной бывает ущемление грыжи в грыжевых воротах или спаечная болезнь – более чем в половине всех случаев. Непроходимость может вызвать и банальная закупорка (пищевыми массами или каловыми камнями, попавшим инородным телом, некоторыми видами паразитов). Еще одна частая причина – обтурация просвета кишки раковой опухолью.
Что касается динамической непроходимости, то она является следствием нарушений иннервации стенок кишечника, вызванных заболеваниями других органов и систем человека (при опухолях, травмах головного мозга, параличе, инсультах и других тяжелых нарушениях со стороны центральной нервной системы, при нарушении химического состава и водно-солевого баланса в организме, тяжелых формах отравлений и так далее). Снизиться или вовсе остановиться двигательная функция кишечника может и при недостатке в организме калия (гипокалиемия), который питает мышечные волокна и дает им возможность (в стенках кишечника в том числе) сокращаться и двигаться.
Самое главное, что должен запомнить человек, столкнувшийся с подобными симптомами - это сигнал для срочного вызова врача. Признаки непроходимости люди часто принимают за обострение или возникновение других заболеваний желудочно-кишечного тракта и пытаются справиться с ними самостоятельно, чего ни в коем случае нельзя делать. Болеутоляющие лекарства, спазмолитики, отвары лекарственных трав или злоупотребление слабительными средствами для облегчения состояния, при некоторых видах непроходимости могут значительно усугубить состояние пациента.
Если в течение нескольких часов улучшения состояния больного не наступило, основная симптоматика осталась, отхождение газов и стула не возобновилось - показана срочная хирургическая операция. Операция помогает быстро и эффективно устранить причину вздутия кишки и проводится под общей анестезией. Сроки восстановления нормальной работы желудочно-кишечного тракта после такого вмешательства - около двух недель.
Во время послеоперационного периода, кроме антибиотикотерапии и нормализации нарушенного водно-солевого обмена, назначается особая диета: сначала бульон, кисели и перетертая белковая пища, позже – продукты, показанные для всех людей с заболеваниями желудочно-кишечного тракта. Диета предусматривает максимально щадящий для кишечника режим: частое и дробное питание, отсутствие грубых волокон и крайних температур (слишком горячая или холодная пища), минимум соли и специй, много жидкости, запрет на продукты, способствующие запорам и метеоризму (бобы, грибы, копчености, жирная пища, яблоки, свежая сдоба, некоторые молочные продукты и т.д.)
Специфических мер профилактики для исключения вероятности возникновения кишечной непроходимости просто нет – широк спектр причин, которые могут вызвать эту болезнь. Но здоровое чувство меры в питании, в распределении физических нагрузок, отсутствие самолечения и периодическая диспансеризация будут способствовать сохранению проходимости и здоровья кишечника на долгие годы.
Врожденная кишечная непроходимость
Врожденная непроходимость кишечника до настоящего времени остается главной причиной, требующей экстренного хирургического вмешательства в периоде новорожденности.
По уровню расположения препятствия различают непроходимость кишечника высокую и низкую, каждая из них имеет характерную клиническую картину.
Высокую непроходимость вызывает обструкция на уровне двенадцатиперстной и начальных отделов тощей кишки, низкую – на уровне дистальных отделов тощей, а так же подвздошной и толстой кишок.
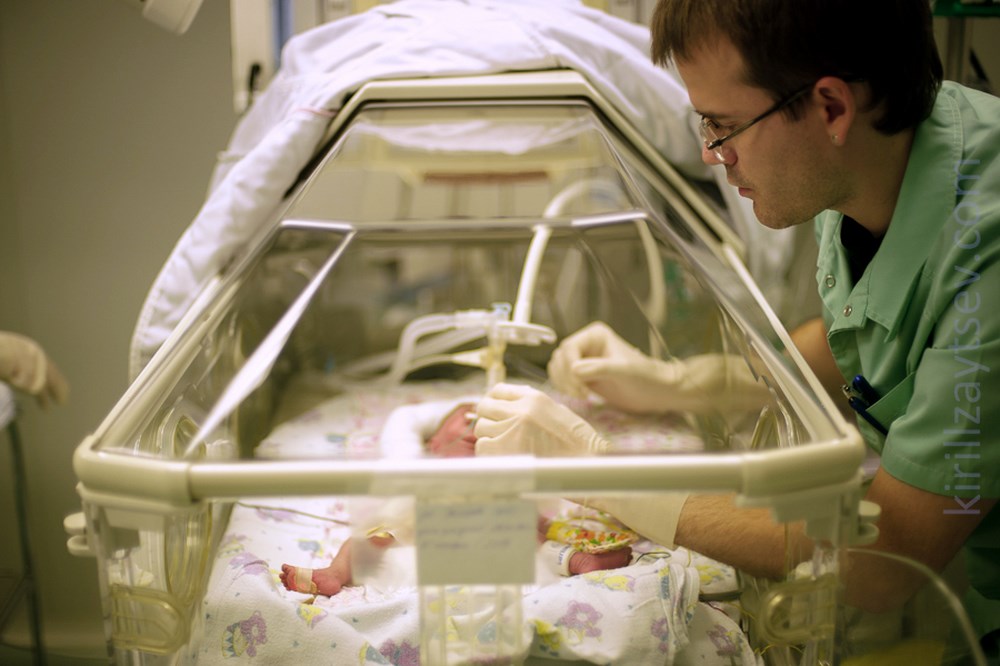
Непроходимость двенадцатиперстной кишки
Учитывая анатомические особенности двенадцатиперстной кишки, непроходимость этого отдела может быть вызвана следующими причинами:
- стеноз
- атрезия
- сдавление просвета аномально расположенными сосудами (предуоденальной воротной веной, верхней брыжеечной артерией), эмбриональными тяжами брюшины (синдром Ледда) и кольцевидной поджелудочной железой.
Частота выявления в среднем составляет 1 на 5000-10000 живорожденных детей.
Особое внимание при атрезии 12-перстной кишки следует уделять пренатальному кариотипированию, так как хромосомные аномалии обнаруживаются в 30-67% случаев. Наиболее часто встречается синдром Дауна.
Симптомы высокой кишечной непроходимости обнаруживают уже в первые часы после рождения ребенка. Наиболее ранними и постоянными признаками являются повторные срыгивания и рвота, при этом в желудочном содержимом может обнаруживаться небольшая примесь желчи.
Вместе с желудочным содержимым ребенок теряет большое количество жидкости. При отсутствии терапии быстро наступает дегидратация. Ребенок становится вялым, адинамичным, происходит патологическая потеря веса.
Для подтверждения диагноза после рождения ребенка применяют рентгенографическое исследование. С целью диагностики выполняют рентгенографию брюшной полости в вертикальном положении, на которой определяют два газовых пузыря и два уровня жидкости, соответствующие растянутым желудку и двенадцатиперстной кишке. У большинства пациентов этого исследования бывает достаточно для постановки диагноза.
При высокой кишечной непроходимости ребенку необходима операция, которую выполняют на 1-4 сутки жизни ребенка, в зависимости от тяжести состояния при рождении и сопутствующих заболеваний.
В нашем отделении операции по коррекции непроходимости двенадцатиперстной кишки проводятся исключительно лапароскопическим методом, в том числе и в случае, если ребенок рождается недоношенным и с малым весом. Выполняется обходной кишечный анастомоз по методике Кимура для восстановления проходимости двенадцатиперстной кишки.
Врожденные аномалии тонкой кишки в большинстве случаев представлены атрезиями на различных ее уровнях, наиболее часто встречается атрезия подвздошной кишки.
Большинство случаев атрезии тонкой кишки бывают спорадическими. В отличие от атрезии двенадцатиперстной кишки, при атрезии тонкой кишки хромосомные аберрации встречаются редко. От пренатального кариотипирования можно воздержаться в связи с низкой частотой хромосомных аномалий при этом пороке. При пролонгировании беременности и наличии выраженного многоводия для предупреждения преждевременных родов показан лечебный амниоцентез.
Поведение ребенка в первые часы после рождения не отличается от здорового. Основным признаком низкой кишечной непроходимости является отсутствие стула - мекония. При выполнении очистительной клизмы получают только слепки неокрашенной слизи.
К концу первых суток жизни состояние ребенка постепенно ухудшается, появляется беспокойство, болезненный крик. Быстро нарастают явления интоксикации – вялость, адинамия, серо-землистая окраска кожных покровов, нарушение микроциркуляции. Прогрессирует равномерное вздутие живота, петли кишечника контурируют через переднюю брюшную стенку. Отмечается рвота застойным кишечным содержимым. Течение заболевания может осложниться перфорацией петли кишечника и каловым перитонитом, в этом случае состояние ребенка резко ухудшается, появляются признаки шока.
Обструкция тонкой кишки антенатально у плода визуализируется в виде множественных расширенных петель кишечника, при этом количество петель отражает уровень непроходимости. Увеличение количества вод и множественные дилатированные петли тонкой кишки, особенно с усиленной перистальтикой и плавающими частицами мекония в просвете кишки, позволяет заподозрить атрезию тонкого кишечника.
Прямая обзорная рентгенография брюшной полости в вертикальном положении демонстрирует значительное расширение петель кишечника и уровни жидкости в них. Чем больше петель визуализируется, тем ниже располагается препятствие.
Новорожденный с признаками низкой кишечной непроходимости нуждается в экстренном хирургическом лечении. Предоперационная подготовка может проходить в течение 6-24 ч, что позволяет дополнительно обследовать ребенка и устранить водно-электролитные нарушения. Продливать предоперационную подготовку не следует в связи с высоким риском развития осложнений (перфорация кишечника и перитонит). Целью хирургического вмешательства является восстановление целостности кишечника при возможном сохранении максимальной его длины.
В нашем отделении оперативное лечение проводится не позднее, чем 1-е сутки жизни. При этом приоритетным является максимальное сохранение длины имеющейся кишки и наложение одномоментного прямого адаптрированного кишечного анастомоза, что избавляет ребенка от необходимости повторных операций и носительства кишечных стом.

Кишечная непроходимость – состояние, при котором отмечается нарушение или полное прекращение процесса продвижения пищи по кишечнику. У детей чаще всего встречается кишечная инвагинация и спаечная кишечная непроходимость.
В приемном отделении после осмотра ребенку выполняют специальное рентгеновское исследование – пневмоирригографию, которая заключается в нагнетании воздуха в толстую кишку через задний проход посредством специальной трубки и груши. Исследование проводится под рентгеновским контролем. В большинстве случаев это исследование является одновременно и лечебным мероприятиям, и чаще всего приводит к расправлению инвагинации. После успешного расправления инвагинации ребенку дают контрастное вещество (сульфат бария) через рот и выполняют серию рентгеновских снимков, подтверждающих восстановление проходимости кишечника. После выхода сульфата бария со стулом ребенок может быть выписан.
В тех случаях, когда кишечную инвагинацию не удается расправить консервативно прибегают к оперативному лечению. Операция начинается с выполнения лапароскопии. При лапароскопии оценивают состояние кишки и пытаются расправить инвагинацию, нагнетая воздух в прямую кишку, как при пневмоирригоскопии. Одновременно с этим аккуратно помогают инструментом со стороны брюшной полости. Как правило, такие мероприятия приводят к ликвидации инвагинации. В редких случаях, если не удается лапароскопически разрешить инвагинацию, выполняют резекцию (удаление) омертвевшей части кишки. Проходимость восстанавливают, сшивая концы кишок. Если имеются явления перитонита, то иногда прибегают к выведению искусственного свища (стомы), т. е. конец кишки выводят на переднюю брюшную стенку.
Раннее обращение за медицинской помощью позволяет избежать подобных осложнений, поэтому при появлении первых симптомов необходимо как можно раньше обратиться к врачу.
Спаечная кишечная непроходимость по частоте у детей занимает второе место после кишечной инвагинации и заключается в нарушении продвижения кишечного содержимого, вызванного сдавлением кишечных петель спайками. Образованию спаек в брюшной полости способствуют операции на органах брюшной полости, в особенности, выполняемые по поводу перитонита. Широкое внедрение лапароскопии значительно уменьшило частоту спаечной кишечной непроходимости у детей.
При развитии спаечной кишечной непроходимости возникают боли в животе, которые могут носить разный характер, в зависимости от вида непроходимости. Часто в начале отмечается одно- или двукратная рвота. Постепенно развивается вздутие живота. Поначалу стул может быть, в дальнейшем отмечается его отсутствие. Температура тела, как правило, остается нормальной. По мере прогрессирования непроходимости развивается упорная рвота, сначала желудочным содержимым, а затем и кишечным. Общее состояние ребенка прогрессивно ухудшается вследствие развития нарушений водно-солевого обмена – развивается обезвоживание. Позднее обращение за медицинской помощью может привести к развитию некроза (омертвлению) участка кишки, что в дальнейшем потребует его удаления.
Для диагностики спаечной кишечной непроходимости используют рентгеновское исследование. Сначала выполняют обзорный снимок брюшной полости. После этого обычно дается рентгеноконтрастное вещество через рот и выполняется серия снимков для оценки скорости прохождения контрастного вещества по желудочно-кишечному тракту. Ультразвуковое исследование также позволяет в ряде случаев установить правильный диагноз.
Лечение спаечной кишечной непроходимости начинают обычно с консервативных мероприятий. Проводят коррекцию водно-солевых нарушений, вводят препараты, усиливающие двигательную активность кишечника, выполняются очистительные клизмы. У большинства больным проведением подобных мероприятий удается добиться разрешения непроходимости. Если непроходимость не разрешилась с помощью консервативных мероприятий, выполняют оперативное вмешательство.
В настоящее время стремятся к использованию лапароскопических методик рассечения спаек и ликвидации непроходимости. Такой подход оправдан, так как каждое последующее оперативное вмешательство способствует образованию спаек в брюшной полости. В нашем отделении подавляющее число пациентов оперируется именно с использованием таких технологий. Лишь у некоторых детей, при развитии тотального спаечного процесса приходится прибегать к лапаротомии – вскрытию брюшной полости.
Вне зависимости от выбранной методики операция сводится к рассечению спаек. После высвобождения петель кишок из спаек оценивают их жизнеспособность. Если кишка жизнеспособна, на этом этапе операция заканчивается. Если участок кишки признается нежизнеспособным, выполняют его удаление (резекцию). Оставшиеся участки кишки сшивают друг с другом, восстанавливая их непрерывность. Иногда приходится прибегать к выведению свища – стомы – на переднюю брюшную стенку, особенно в условиях развития воспалительного процесса в брюшной полости – перитонита.
В послеоперационном периоде проводят коррекцию водно-солевых нарушений, осуществляют питание через вену, минуя желудочно-кишечный тракт, и борются с нарушениями двигательной активности кишечника.

Рис. 1. Инвагинация тонкой кишки в толстую. Виден инвагинат (внедрившаяся часть тонкой кишки), закрывающий просвет толстой кишки

Рис. 2. Проведение пневмоирригоскопии: введение воздуха в толстую кишку через задний проход

Рис. 3. Пневмоирригоскопия: введение воздуха в прямую, а затем в толстую кишку с целью ликвидации инвагинации. Выполняется под контролем рентгеноскопии

Рис. 4. Схема лапароскопической ликвидации инвагинации

Рис. 5. Рентгенография брюшной полости при спаечной кишечной непроходимости. Определяется контрастное вещество, заполняющее петли кишок и множественные уровни жидкости
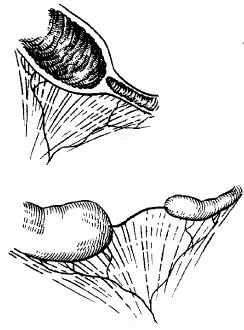
Под низкой кишечной непроходимостью подразумевают все виды непроходимости тонкой и толстой кишки, за исключением дуоденальной непроходимости. Причинами кишечной непроходимости могут быть атрезия кишки, мембрана, кистозное удвоение кишки, лимфангиома брыжейки тонкой кишки, мекониевый илеус, болезнь Гиршпрунга.
Диагноз кишечной непроходимости можно заподозрить при антенатальном обследовании. При УЗИ плода обнаруживаются расширенные петли кишечника. При антенатальной диагностике кишечной непроходимости следует исключить муковисцидоз. С этой целью производят исследование крови как будущих родителей, так и плода на наличие гена муковисцидоза. Если оба родителя гетерозиготны по гену муковисцидоза, то весьма вероятно рождение больного 
ребенка, и в этом случае целесообразно рекомендовать прерывание беременности. При отсутствии данных за муковисцидоз у плода с признаками кишечной непроходимости и заинтересованности родителей в рождении ребенка, беременность может и должна быть сохранена.
Если кишечная непроходимость была диагностирована антенатальной, сразу после рождения ребенка необходимо установить желудочный зонд и опорожнить желудок, и перевести новорожденного в специализированный стационар.
У ребенка с низкой кишечной непроходимостью с первых суток жизни появляется яркая клиника. Отмечается вздутие живота, отсутствует отхождение мекония, а вместо него из прямой кишки отходит светлая слизь, у ребенка отмечается рвота с примесью желчи, а затем застойным содержимым. При появлении данных симптомов необходимо незамедлительно исключить энтеральное кормление, установить желудочный зонд и опорожнить желудок, и перевести новорожденного в специализированный стационар.
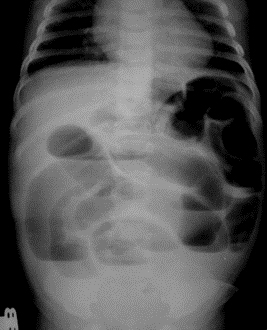
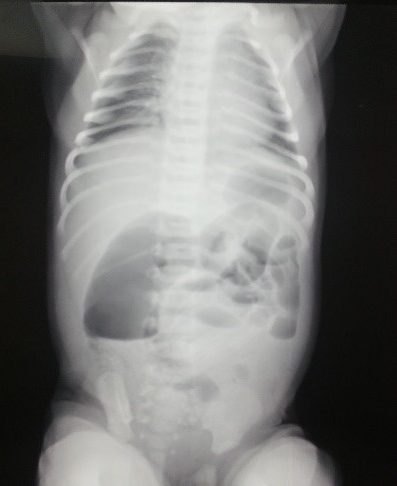
Основным методом диагностики низкой кишечной непроходимости является рентгенологическое исследование, которое начинают с обзорных рентгенограмм в вертикальном положении. При низкой кишечной непроходимости на обзорных рентгенограммах можно выявить повышенное газонаполнение петель кишечника, дилятированные петли, иногда наличие уровней.
Для уточнения диагноза всем детям в первые часы необходимо производить ирригографию с водорастворимым контрастом. Ирригограмма при низкой кишечной непроходимости позволяет провести дифференциальную диагностику между атрезией тонкой кишки, мекониевым илеусом и болезнью Гиршпрунга.
При болезни Гиршпрунга на первом этапе возможно проведение консервативного лечения. При выявлении мекониевого илеуса проводятся высокие гипертонические клизмы с водорастворимым контрастом, что позволяет у большинства детей разрешить кишечную непроходимость.
Предоперационная подготовка при низкой кишечной непроходимость краткая, не более 3 часов. Определяются группа крови и резус фактор, биохимические показатели крови, кислотно-щелочное состояние, общий анализ крови, проводится инфузионная и антибактериальная терапия.
В послеоперационном периоде по мере восстановления пассажа по кишечнику начинается энтеральное кормление с постепенным увеличением объема. Выписка пациента из стационара возможна тогда, когда ребенок усваивает физиологический объем питания, и отмечается стойкая прибавка веса. Отдаленные результаты лечения удовлетворительные.
МГ ФОМС
+7 (495) 952-93-21
Единая справочная служба
Правительства г. Москвы
+7 (495) 777-77-77
Телефон доверия по вопросам противодействия коррупции
+7 (499) 236-10-65
Кишечная непроходимость — патология, при которой происходит нарушение продвижения ранее съеденной пищи в ЖКТ с полной или частичной закупоркой пути выхода кала. Заболевание чаще бывает врожденным, но иногда имеет приобретенный характер. Непроходимость кишечника у детей в 25% случаев может возникать внутриутробно. Составляет 1,5-9% от всех болезней, локализованных в брюшной полости и 3-5 % случаев обращений в хирургические отделения.
Авторы: д.мед.н., проф. Клименко Виктория Анатольевна,
к.мед.н., доцент Яновская Екатерина Александровна
Классификация
Если рассматривается кишечная непроходимость у детей, классификация учитывает много моментов.
В зависимости от механизма развития:
- Динамическая кишечная непроходимость у детей появляется, если нарушена регуляция моторики, она бывает: спастической (возникает спазм кишки) паралитической (полностью исчезает перистальтика).
- Механическая — создается препятствие в кишечнике, которое мешает прохождению его содержимого. Такой вид подразделяется на следующие подвиды: странгуляционный — сдавливается кишка, ее брыжейка, нервы и сосуды; обтурационный — развивается в результате перекрытия просвета кишечника из-за разных причин (глисты, каловые камни); смешанный — есть признаки странгуляции и обтурации (примерами такого вида является инвагинация и спаечная кишечная непроходимость у детей).
В зависимости от уровня, на котором возникла непроходимости:
- высокая (тонкокишечная);
- низкая (толстокишечная).
По характеру непроходимости — частичная и полная.
- врожденная кишечная непроходимость у детей;
- приобретенная.
- острая — развивается в случае полной непроходимости кишечника;
- хроническая — возникает, если кишечник не проходим частично, при данной форме присутствуют периоды обострения и ремиссии;
- рецидивирующая — симптомы не постоянные, заболевание имеет перемежающийся характер.
Причины возникновения
Так как существует врожденная и приобретенная кишечная непроходимость у детей, нужно отдельно рассмотреть причины каждой из форм болезни.
К основным причинам, из-за которых может возникать врожденная болезнь, относятся:
- аномалии развития, при которых происходит сдавление части кишки (например, деформированные органы — кольцевидная форма поджелудочной железы, аберрантный сосуд);
- врожденные атрезии и стенозы кишечника;
- мекониальный илеус (закупорка тонкой кишки у маленьких детей), при котором вязкий меконий закупоривает просвет кишки;
- врожденные пороки, нарушающие поворот и фиксацию брыжейки;
- аномальное развитие стенки кишки (болезнь Гиршпрунга).
Приобретенная непроходимость кишечника у детей возникает по таким причинам:
- образование спаек после перенесенных ранее травм, операций;
- выраженная глистная инвазия;
- инвагинация — развитие болезни происходит, если один участок кишечника внедряется в другой;
- некротический энтероколит в период новорожденности;
- новообразования кишечника;
- отравления токсинами;
- метаболические нарушения.
Симптоматика
Симптомы непроходимости кишечника у детей могут отличаться, в зависимости от формы болезни, но можно выделить ряд общих признаков для каждой из них.
Врожденная кишечная непроходимость у детей:
- в зависимости от локализации препятствия, бывает низкой или высокой;
- по времени возникновения — постнатальной и внутриутробной;
- по выраженности сужения — частичной и полной.
Высокая непроходимость возникает в первые часы жизни, характеризуется упорной рвотой с примесью желчи, быстрой потерей веса, при полной обтурации (закупорке) — отсутствием мекония (первого кала новорожденных). При этом малыш беспокойный, живот запавший.
Если развивается врожденная низкая непроходимость кишечника, симптомы у ребенка немного другие. Сразу же видно выраженное вздутие живота, усиленную, определяемую даже визуально перистальтику. Рвота не настолько частая, застойного характера, с неприятным запахом. При подозрении на врожденную непроходимость кишечника, новорожденного нужно срочно перевести в специализированное хирургическое отделение.
Чем опасна кишечная непроходимость для детей
При данной проблеме у детей часто развиваются выраженные нарушения водно-электролитного баланса, приводящее к обезвоживанию. Так как клетки и ткани организма очень чувствительны к любым изменениям внутренней среды, может возникнуть нарушение функции почти всех систем и органов.
Непроходимость кишечника у детей может осложняться различными угрожающими жизни патологическими процессами, среди них:
- некроз стенки кишечника и ее дальнейшая перфорация;
- перитонит;
- сепсис.
Чтобы предотвратить риск осложнений, при малейшем подозрении на возникновение непроходимости важно срочно обратиться к доктору.
Диагностические мероприятия
Врожденная кишечная непроходимость у детей предусматривает диагностику еще в роддоме. Она включает в себя:
- оценку анамнеза: многоводие, патологическое течение беременности;
- оценку общего состояния новорожденного: большая физиологическая потеря веса, признаки интоксикации, высокие показатели гематокрита и гемоглобина;
- пальпацию живота;
- ректальное исследование — нет мекония;
- зондирование желудка для оценки его содержимого.
Если диагноз подтвердился, малыша в экстренном порядке переводят в хирургический стационар, в котором проводится рентгенологическое исследование, позволяющее рассмотреть уровень препятствия.
Приобретенная кишечная непроходимость у детей требует таких методик:
- опрос ребенка или родителей: выясняют жалобы, время начала заболевания и его развитие, особенности организма в конкретном случае;
- осмотр — позволяет оценить общее состояние, обнаружить вздутие живота, локализацию боли, характер стула и рвотных масс, состояние других систем;
- лабораторная диагностика: общеклинические анализы мочи, крови;
- инструментальные методики: рентгенографию, УЗИ органов брюшной полости.
В сложных случаях для диагностики может понадобиться лапароскопия.
Лечение и диета
Лечение кишечной непроходимости у детей включает такие моменты:
- при подозрении на данную патологию показана госпитализация в хирургический стационар;
- пока не установлен диагноз окончательно, нельзя принимать слабительные, исключены клизмы и промывание желудка;
- лечение может быть консервативным и оперативным.
Метод лечения выбирается в зависимости от формы болезни и сроков обращения к врачу. При врожденной непроходимости кишечника, мекониальном илеусе, пилоростенозе, показано хирургическое лечение.
Если возникла спаечная кишечная непроходимость у детей, обязательно проводится оперативное вмешательство. Это самая опасная форма заболевания. Иногда возникает необходимость выведения кишки на брюшную стенку.
При развитии некроза кишечника, в случае позднего обращения, при операции удаляется область поражения. Если возник перитонит, показано комплексное лечение с использованием дезинтоксикационных препаратов, антибиотиков, общеукрепляющих препаратов, обезболивающих, симптоматических средств.
Острая кишечная непроходимость у детей, возникшая при инвагинации, при условии раннего обращения за квалифицированной медицинской помощью, лечится консервативно. Специальным аппаратом в кишечник нагнетают воздух, и под рентгенологическим контролем стараются расправить инвагинат. После такой процедуры малыш наблюдается некоторое время в стационаре. В дальнейшем проводится рентгеновский снимок с использованием взвеси бария.
При непроходимости кишечника, спровоцированной глистами, сначала ее пробуют лечить консервативно. При неэффективности такой терапии проводится операция.
Динамическая кишечная непроходимость у детей лечится консервативно: устраняется вызвавшая ее причина.
Чтобы восстановить здоровье после болезни, показано диетическое питание. Кушать нужно небольшими порциями и часто. Из рациона исключаются сдоба, хлеб, молочные продукты, бобовые, капуста, сладкие, жирные и соленые блюда.
Рекомендована пища, приготовленная на пару, нежирная, с высоким содержанием грубых волокон. Овощи и фрукты в свежем виде есть не желательно. Из напитков можно пить отвары трав, зеленый некрепкий чай, воду, кисели. Следует исключить газировки, сладкие и холодные напитки.
Профилактические меры
Непроходимость кишечника у детей — серьезная патология, поэтому следует обратить внимание на ее профилактику. Она включает в себя такие меры:
- полноценное здоровое питание;
- прикорм малышу следует вводить постепенно, небольшими порциями, важно следить, как организм реагирует на такую пищу;
- избегать травм;
- бороться с запорами — в рационе должно быть достаточное количество растительных масел, клетчатки, при необходимости принимают слабительные средства;
- профилактика гельминтов.
Важную роль играют своевременная диагностика и лечение болезней пищеварительных органов.
Читайте также:


