Может ли при молочнице болеть поясница и низ живота что это может быть
Конечно, стоит поискать врача, который относится к вам бережно, тактично и ответственно. А вот с последним страхом нужно решительно бороться. Некоторые серьёзные заболевания и состояния в гинекологии долгое время протекают бессимптомно. Именно поэтому к гинекологу нужно ходить регулярно, а если что-то беспокоит — посещать его сразу. Большинство гинекологических проблем вылечить легче, если выявить и раньше.
Мы составили список заболеваний и симптомов, которые можно предотвратить или вылечить полностью, если прийти на осмотр вовремя.
Оглавление
1. Эндометриоз
- Симптомы: тазовые боли перед месячными, длительные и обильные менструальные кровотечения, иногда — боли при половом акте.

Эндометриоз — крайне распространенное заболевание женщин репродуктивного возраста, причины которого до конца неизвестны. При эндометриозе клетки внутреннего слоя матки разрастаются за пределы этого слоя, в некоторых случаях формируя кисты в яичниках, брюшине, реже — во влагалище, прямой кишке и даже в более отдаленных локациях. Иногда эндометриоз может стать причиной бесплодия, в других случаях женщина много лет живёт с болезненными обильными месячными, считая это нормой.
Подробнее об эндометриозе
Своевременная диагностика эндометриоза поможет выбрать тактику обращения с ним — от наблюдения и снижения боли при месячных до лапароскопической операции.
2. Миома
- Симптомы в 50% случаев отсутствуют. При росте миомы менструальные кровотечения становятся слишком обильными, вплоть до развития анемии, возникает чувство давления и боли внизу живота.
Миома матки — доброкачественная опухоль, возникающая в мышечном слое матки. Она считается гормонозависимой опухолью, чаще возникает у женщин с повышенной выработкой женских половых гормонов — эстрогенов. Факторами риска считаются позднее начало месячных, отсутствие родов ожирение, сахарный диабет, артериальная гипертензия, нерегулярный цикл. Аборты, воспалительные заболевания половых органов не являются факторами риска развития миомы.
Еще больше информации о миоме матки здесь
Миома опасна тем, что деформирует матку и провоцирует кровотечения. Миомы могут мешать женщине забеременеть, а при беременности — расти вместе с плодом и вызывать выкидыши. Самые крупные миомы, к сожалению, могут быть удалены только вместе с маткой – невозможность удаления миомы зависит не от ее размеров, а от локализации, но если есть необходимость сохранить репродуктивную функцию, то в 90% случаев это можно сделать. То есть можно удалить миому, а можно матку. Это зависит от показаний и от репродуктивных планов женщины.
Впрочем, существуют щадящие органосберегающие методы удаления миомы матки, с помощью которых иногда удается удалить даже крупные узлы. Тем не менее, о миоме лучше узнать, как можно раньше и удалить её, пока она не велика. Небольшие миоматозные узлы до 4-5 см не является показаниями к операции, если они не беспокоят.
3. Полипы эндометрия
- Единичные полипы часто бессимптомны. При их разрастании возможна боль внизу живота, которая усиливается при половом акте, бели и выделения, кровотечения между месячными. Наиболее характерная картина для полипов – это нарушения менструального цикла, мажущие выделения после менструации и в середине цикла и др.
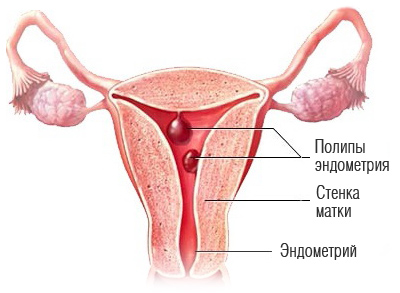
Полип эндометрия — это доброкачественный вырост на слизистой матки. Он висит на ножке, пронизанной кровеносными сосудами. Причины появления полипов неизвестны, но иногда они могут быть связаны с перенесенными абортами, недостатком прогестерона и избытком эстрогена, а также другими эндокринными расстройствами, такими как сахарный диабет, патологии щитовидной железы. Полипов может быть много, и они бывают разных типов. Полипы делятся на доброкачественные и с признаками атипии (в этом случае некоторые клетки полипа перерастают в раковые).
Железистые, железисто-фиброзные и фиброзные полипы гораздо менее опасны. Тем не менее, даже сравнительно безобидный маточный полип может мешать женщине забеременеть, стать причиной выкидыша, а при множественных полипах — вызывать сильные кровотечения.
Как правило, удаление полипов проводят одним днем, это операция, после которой женщина может идти домой. Иногда полипы рецидивируют и после операции могут появляться снова. В любом случае, лучше всего своевременно узнать о полипе, удалить его и выяснить его тип. При полипе с признаками атипии может потребоваться дополнительное лечение.
Больше информации о полипе эндометрия
4. Эндокринное бесплодие
- Симптомы: иногда бывает бессимптомным, иногда на эндокринное бесплодие может указывать отсутствие менструаций, редкие менструации, отсутствие беременности в течение года половой жизни без предохранения; в некоторых случаях — лишний вес, волосы на молочных железах и животе.
Эндокринное бесплодие — собирательное понятие. Его суть в том, что в результате неправильного функционирования какой-то части эндокринной системы у женщины не наступает овуляция. Гинеколог-эндокринолог проверяет, есть ли овуляция, и если в течение нескольких циклов её нет — просит женщину сдать анализы, проводит все необходимые исследования, находит проблему и предлагает методы решения.

Другой вид эндокринного бесплодия — синдром поликистозных яичников. Яичники постоянно находятся в ситуации гиперстимуляции инсулином, они вырабатывают слишком много эстрогенов и андрогенов, и овуляция не может наступить. И в этом случае своевременное лечение может помочь женщине забеременеть и снизить вес (при этом виде патологии бесплодие часто сочетается с ожирением). Существуют и многие другие виды эндокринного бесплодия, которые поддаются лечению при своевременном обнаружении.Одна из частых причин эндокринного бесплодия — гиперпролактинемия, то есть, повышенный пролактин — гормон, необходимый для выработки грудного молока. Избыток пролактина подавляет секрецию половых гормонов, и женщина не может забеременеть. После назначения препаратов, подавляющих секрецию пролактина, и препаратов прогестерона, гормональный фон приходит в норму, наступает овуляция, и женщина может забеременеть естественным путем.
Вывод прост: даже если сейчас вы не собираетесь беременеть и рожать — лучше знать о своём гормональном статусе, чтобы вовремя решить все возможные проблемы.
5. Кольпит (вагинит)
- Симптомы: бели (выделения из влагалища), зуд, боли во влагалище и внизу живота.
Кольпит — одно из самых распространенных гинекологических заболеваний. С ним сталкивались практически все. Кольпит — это воспаление слизистой оболочки влагалища в результате попадания туда различных возбудителей (хламидия, трихомонада, стрептококк, стафилококк, микоплазма и т.д.)

Степень серьёзности ситуации зависит и от возбудителя, и от состояния организма женщины. Частые кольпиты возникают при снижении эндокринной функции желез внутренней секреции (заболевания яичников, сахарный диабет, ожирение). Кольпит может возникнуть в результате повреждения слизистой оболочки влагалища; часто они развиваются при нарушении питания слизистой влагалища (например, в постменопаузе), при несоблюдении правил личной гигиены, в том числе во время секса.
6. Дисплазия и рак шейки матки
- Симптомы: дисплазия и рак шейки матки на начальных стадиях протекают бессимптомно.
Рак шейки матки никогда не развивается внезапно. Ему предшествует период дисплазии 1, 2 и 3 степени. Но даже если у вас обнаружили дисплазию — это не означает, что она обязательно перейдет в рак. Лишь у 1% женщин с дисплазией 1 степени она прогрессирует до 2 степени, лишь у 25% пациенток с дисплазией 2 степени она переходит в 3 степень, и только у 12-32% дисплазий 3 степени развивается рак. И происходит это медленно и постепенно, как правило — в течение нескольких лет.
Именно поэтому ПАП-мазок действительно спасает жизни. Как правило, операция на удаление дисплазии шейки матки завершается полным излечением. Эта операция не мешает беременности, хотя после неё необходим постоянный контроль шейки матки и может потребоваться профилактика преждевременных родов. С появлением вакцин против ВПЧ рак шейки матки вскоре будет побежден. Поэтому главный метод профилактики — обследоваться и раз в год сдавать ПАП-мазок. И этот метод достаточно эффективен: в странах, где массовый скрининг есть, за минувшие 40 лет смертность от рака шейки матки сократилась в четыре раза.
7. Воспаление маточных труб и яичников
- Симптомы: сильные боли внизу живота, которые могут отдавать в бок или поясницу, выделения из влагалища, повышение температуры
Острое воспаление труб и яичников может протекать сравнительно легко, а может и очень тяжело, вплоть до необходимости госпитализации. Лечить сальпингоофорит нужно обязательно, так как если он перейдет в хроническую форму, это может привести к формированию спаек и в перспективе к непроходимости маточных труб, а значит, к бесплодию. Внимание к своему здоровью и своевременное вмешательство гинеколога поможет вылечить воспаление полностью.
8. Боль при вагинальном сексе (диспареуния)
- Симптомы: заниматься сексом — больно.
Боль может возникать во время полового акта или после него, а также при проникновении во влагалище пальцем. Причины диспареунии могут быть разными. Самая частая — это сухость влагалища в результате нехватки смазки. Не следует думать, что сухость всегда связана с недостатком влечения: часто даже при сильном влечении смазки по каким-то причинам недостаточно. Иногда женщине может не хватать прелюдии, иногда сухость — следствие гормонального дисбаланса и приема лекарств (антидепрессантов, препаратов, понижающих давление или седативных, антигистаминных, некоторых противозачаточных).
Для женщин в постменопаузе сухость даже при сохранном либидо — обычное дело, в этом случае надо использовать лубриканты.

Другая распространенная причина диспареунии — травма влагалища, причем необязательно недавняя. Операции, трудные роды и другие ситуации могут вызывать боль при половом акте даже спустя месяцы и годы. Иногда проникающий секс бывает болезненным для женщины из-за инфекции или воспаления половых органов. Реже встречается вагинизм — болезненные спазмы при открытии влагалища, имеющие психологические причины. Чтобы установить, почему секс доставляет дискомфорт, посетите гинеколога. Чаще всего причины боли устранимы. Стыдиться и стесняться нечего — ведь мы хотим жить полной жизнью.
9. Внематочная беременность
- Симптомы: задержка месячных, менее обильные менструации, при разрыве трубы — кровотечение, резкая боль внизу живота.
Внематочная беременность — состояние, при котором оплодотворенная яйцеклетка прикрепляется не в матке, а в трубе или яичнике. Такая беременность нежизнеспособна, более того — она смертельно опасна для женщины, так как по мере роста плода он разрывает трубу и вызывает сильное кровотечение и шок.
При задержке месячных, если существует хотя бы небольшая вероятность, что вы беременны, необходимо обязательно обратиться к гинекологу. И не только для того, чтобы убедиться, что беременность есть, но и чтобы точно определить, что она — не внематочная. Чем меньше срок, тем больше шансов провести щадящую лапароскопическую операцию, в ходе которой удаляется только неправильно прикрепившееся плодное яйцо. В случае же разрыва трубы удаляют не только плодное яйцо, но и саму маточную трубу, что снижает вероятность последующей беременности. Сейчас признано, что сохранение и пластика маточной трубы неэффективно при любом сроке, то есть при любом сроке делают тубэктомию.

10. Молочница
- Симптомы: густые творожистые выделения с неприятным кислым запахом, зуд и жжение во влагалище.
Переохлаждение, прием антибиотиков, гормональные изменения при беременности или в менопаузе часто приводят к активизации грибка рода Candida, который и вызывает симптомы молочницы. С ней знакомы почти все женщины, и в отличие от многих описанных выше состояний и заболеваний молочница не кажется чем-то страшным.
Тем не менее, молочница может причинить массу неудобств, а в некоторых случаях распространиться на кишечник, мочевой пузырь и почки. Поэтому если молочница беспокоит вас сильно и часто — обратитесь к гинекологу и полностью решите проблему!
Читайте также:
Расскажем, когда организм может справиться с болезнью сам, а какие симптомы нельзя игнорировать. Напомним о важных анализах и прививках для детей и взрослых. Раскроем принципы доказательной медицины и разберемся с устаревшими мифами о лечении. Подпишитесь на нашу рассылку, чтобы быть в курсе!
Лидирующие позиции среди гинекологических заболеваний занимают разные воспалительные заболевания. Чаще всего встречается воспаление придатков. Им болеют женщины репродуктивного возраста, то есть от 20 лет и старше.
Симптомы воспаления яичников
К симптомам данного заболевания относятся:
- ноющие, тянущие боли внизу живота, которые возникают при переохлаждении организма, а также во время менструации;
- болевые ощущения во время секса.
Позже, когда болезнь развивается, к вышеуказанным симптомам добавляются еще и такие, как:
- озноб;
- частые позывы к мочеиспусканию;
- резкое повышение температуры тела до 38-39 °С;
- интенсивный характер боли, отдающей в поясницу;
- обильные выделения из влагалища, на вид прозрачные.
В особо тяжелых случаях проявиться еще может тошнота и рвота. Хроническое воспаление придатков способствует усилению болевых ощущений, а также их диапазону. Поэтому симптомами аднексита (воспаление яичников) могут быть боль внизу живота, в паху, в крестце и во влагалище.
Хронические воспаления могут сопровождаться половой дисфункцией, расстройствами менструального цикла, выкидышами и развитием внематочной беременности.
Причины данного заболевания
Инфекция может проникнуть в организм половым путем (при половом акте от зараженного партнера). В данном случае микроорганизмы попадают в придатки, после чего и вызывают воспалительный процесс. Это могут быть хламидии, гонококки, микоплазмы либо трихомонады. Подвержены такому воспалению те женщины, которые ведут беспорядочную половую жизнь, а также те, которые продолжают половую жизнь сразу же после родов или аборта.
Также данное заболевание вызывает активность микрофлоры, находящейся в организме женщины либо попавшей в него неполовым путем (активация аутоинфекции). Стрептококки, стафилококки, кишечная палочка проникают в придатки, после чего вызывают воспаление. Как правило, они вызывают другие виды воспалений, но по некоторым причинам (к примеру, общее снижение иммунитета, наличие других заболеваний в организме: дисбактериоз, гайморит и даже обыкновенный кариес) эта микрофлора может стать агрессивной.
Чем же опасно это заболевание?
Воспалительные процессы в придатках способны нарушить целостность эпителия маточных труб, вследствие чего возникают спайки, которые делают маточные трубы непроходимыми. А это, в свою очередь, приводит к бесплодию.
Факторы, которые могут вызвать воспаление
К ним относятся:
- беспорядочная половая жизнь, отсутствие контрацепции, частая смена партнеров;
- стресс, плохое и нерегулярное питание, переутомление;
- переохлаждение: ни в коем случае нельзя пренебрегать шапкой в сильный мороз, нельзя носить в холодное время года капроновые чулки и колготки;
- использование грелки во время появления болей: это будет только провоцировать дальнейшее развитие воспаления;
- запущенные болезни: ангина, гастрит, незалеченный кариес, дисбактериоз.
Необходимые действия при появлении симптомов
Следует помнить, что лечение должен осуществлять только акушер-гинеколог.
Инфекции, передающиеся половым путем (ИППП)
Снижение иммунитета происходит в таких случаях: при обострениях хронических болезней; при острых инфекционных заболеваниях (например, грипп, ОРВИ); после эмоционального стресса либо на фоне хронического стресса, который развивается на протяжении длительного времени. Помимо этого, снижение иммунитета может проходить и на фоне резкой смены климата или беременности.
Все заболевания, передающееся половым путем, характеризуются своими отличительными чертами, но для всех них характерно хроническое течение, а также незначительная симптоматика. В большинстве случаев женщины не замечают заболевания, и только на фоне обыкновенной простуды они отмечают дискомфорт в области половых органов, усиление влагалищных выделений, неопределённые периодически тянущие боли внизу живота и зуд.
Хламидии
Что собой представляют хламидии? Это микроорганизмы, которые паразитируют в эпителиальных клетках больного, разрушая их.
Заражение происходит во время полового контакта, не обязательно генитального, но также орального или анального. Инкубационный период в среднем составляет 7 – 14 дней.
С лечением хламидий нет никаких проблем. Правильный подбор антибактериального препарата, его дозировки, правильно высчитанная длительность лечения, а также четкое выполнение пациентом всех назначений врача (что очень важно) приведет к тому, что лечение пройдет успешно. В большинстве стран Европы, в США и России стоимость лечения хламидиоза и других скрытых инфекций намного ниже, чем стоимость диагностики.
Скрытые инфекции – это хламидии, микоплазмы, уреаплазмы и трихомонады. Они всегда подлежат обязательному лечению, причем у обоих партнеров, пусть даже заболел только один из них.
Осложнения
У мужчин хламидиоз вызывает воспаление придатка яичка (эпидидимит), а у женщин – заболевания шейки матки, воспаление придатков, а также трубное бесплодие. При беременности хламидиоз может вызвать серьезную патологию плода. Также он приводит к болезни Рейтера (тяжелое поражение глаз и суставов).
Контроль результатов лечения хламидиоза, а также других скрытых ИППП должен осуществляться не раньше чем через 3 недели после окончания приема лекарств. На протяжении нескольких недель и даже месяцев после успешно проведенного лечения симптомы могут сохраниться. Что касается возобновления половой жизни, то это возможно только после контрольного обследования двух партнеров.
Уреаплазмоз
Уреаплазмы – это очень мелкие микроорганизмы, не имеющие и не нуждающиеся в собственной клеточной оболочке. Такая особенность позволяет им проникать в клетки организма-хозяина, поэтому очень часто они не видны для защитных клеток иммунитета. Следовательно, уреаплазмы могут существовать в организме человека больше 10 лет. Отметим, что среди женщин уреаплазмоз встречается чаще, чем среди мужчин.
Уреаплазмы получили такое название из-за своей способности расщеплять мочевину – уреолиза. Именно поэтому уреаплазмоз является мочевой инфекцией, без мочевины уреаплазмы не смогут выжить. Очень часто уреаплазмоз связан с заболеваниями мочевой системы, хроническими циститами, уретритами и пиелонефритами.
Обычно уреаплазма передается половым путём, но также возможно заражение ребенка и в процессе родов. Инкубационный период составляет примерно 1 месяц. Дальнейшее развитие заболевания зависит от иммунитета организма, наличия либо отсутствия других болезней влагалища и др.
В большинстве случаев нет никаких симптомов. Иногда больные могут жаловаться на более обильные выделения, чем обычно, жжение при мочеиспускании, дискомфорт в области половых органов и непостоянные тянущие боли в пояснице и внизу живота.
Уреаплазма и беременность
Уреаплазмы могут вести разрушительный процесс в придатках, матке, тем самым, способствуя развитию осложнений, которые во время беременности могут привести к патологиям. Именно поэтому в данный период обязательно нужно сдать анализы на эту инфекцию, а если она подтвердилась, то осуществить лечение.
Уреаплазмы не вызывают пороков развития у плода. В большинстве случаев инфицирование малыша происходит при родах во время прохождения плода через зараженные родовые пути. Помимо этого, уреаплазмоз может стать причиной невынашивания ребенка, преждевременных родов, угрозы прерывания беременности и эндометрита (одно из послеродовых осложнений).
Лечение при беременности чаще всего осуществляется на 18-20 неделях.
Лечение уреаплазмоза
Лечение данного заболевания должно быть комплексным и продолжительным. Прежде всего, назначают антибактериальные препараты, но прием только антибиотиков бывает недостаточным, поскольку уреаплазмы способны легко приспосабливаться к воздействию антибиотиков во время лечения. Также в лечении используются препараты, которые повышают общий и местный иммунитет; противогрибковые препараты, поскольку антибиотики могут спровоцировать молочницу. Также в комплекс лекарств входят препараты, способные защитить кишечник от воздействия антибиотиков.
Что касается необходимости лечения партнера, если у него нет инфекции, то тут спорное мнение. Данный вопрос должны решить лечащий врач и сами партнеры.
При беременности выбор препаратов ограничен. Могут применяться только те препараты, которые разрешены в данный период. Из антибиотиков — это Вильпрафен, Ровамицин, Эритромицин.
Микоплазмоз
Данное заболевание характеризуется такими же симптомами, методами диагностики и принципами лечения, как и уреаплазмоз.
Гарднереллёз
Заболевание не относится к ЗППП. Вызывает его влагалищная гарднерелла, и, по сути, гарднереллёз является проявлением дисбактериоза влагалища. То есть это не воспаление во влагалище. Именно поэтому данное заболевание ещё называют бактериальным вагинозом.
В отличие от других инфекций, при гарднереллёзе симптоматика выраженная и специфическая. К симптомам относятся обильные жидкие выделения из влагалища, имеющие белый или желтоватый цвет и очень неприятный запах, похожий на запах тухлой рыбы. Этот запах может усиливаться во время и после менструации, а также после полового акта. Данное заболевание вызывает дискомфорт и жжение в области наружных половых органов.
Во время гинекологического осмотра опытный врач сразу же сможет поставить диагноз, поскольку выделения имеют немного пенистый характерный вид. В некоторых случаях симптомов может и не быть, поэтому гарднереллы можно обнаружить только во время обследования.
Гарднереллы дислоцируются непосредственно во влагалище. Дальше данная инфекция чаще всего не проникает, поэтому и таких симптомов, как, к примеру, боль внизу живота, не бывает.
Гарднереллы и беременность
Гарднереллы могут доставить много неприятностей при беременности. Не исключено, хотя и случается очень редко, внутриутробное инфицирование. Гарднереллы также могут вызвать воспаление матки после родов либо аборта. Именно поэтому бактериальный вагиноз при беременности необходимо лечить сразу же при его выявлении.
Обычно гарднереллы проявляются в обычном мазке на флору. Также для их выявления используется метод ПЦР-диагностики.
Лечение
Лечение осуществляется в 2 этапа. Вначале уничтожается инфекция, а затем во влагалище восстанавливается микрофлора.
На 1-м этапе применяются такие препараты, как флагил, фазижин, клиндамицин, трихопол.
2-й этап более длительный, он может продолжаться 1 месяц и даже больше. Здесь необходимо набраться терпения, т.к. если не восстановить микрофлору, то заболевание вернется вновь. Половая жизнь в период лечения возможна, но только при условии, что партнеры будут пользоваться презервативом.
Вирус папилломы человека
В последнее время этой инфекции уделено внимание большинства исследователей, а также врачей-практиков. Это связано с тем, что была доказана способность данной инфекции вызывать онкологические заболевания половых органов как у женщин, так и у мужчин.
Папилломавирусная инфекция, как и многие другие ЗППП, очень часто протекает без симптомов, тем самым способствует ещё большему её распространению в организме человека. Далеко не во всех случаях ВПЧ приводит к возникновению рака, но почти в каждом случае рака виноват ВПЧ.
Как происходит заражение человека данным вирусом?
ВПЧ может передаваться во время непосредственного контакта слизистых оболочек и кожи при:
- традиционном половом акте (основной путь передачи инфекции);
- нетрадиционном половом акте (анальный или гомосексуальный секс). Также считается, что передача ВПЧ возможна и при орально-генитальном контакте;
- при родах во время прохождения плода по инфицированным половым путям матери;
- не исключен и бытовой путь передачи: через руки, банные принадлежности, грязную одежду.
Факторы, которые провоцируют развитие ВПЧ
К таким факторам относятся:
- неразборчивые половые связи, ранняя половая жизнь, большое количество партнёров;
- неоднократные аборты;
- наличие других ЗППП (хламидий, уреаплазм, микоплазм);
- курение;
- хронические болезни половых органов (воспаления матки, придатков, влагалища);
- анальный секс;
- отягощённый анамнез (рак шейки матки у ближайших родственниц).
Инкубационный период составляет от 1 до 8 месяцев. Заражению ВПЧ чаще всего подвержены люди в возрасте 17-26 лет, что связано с повышенной сексуальной активностью в данном возрасте. Но это не значит, что лица старшего возраста не могут быть инфицированы.
Иногда бывают случаи, что вирус самостоятельно, без лечения, покидает организм. Происходит это чаще всего как раз у молодых людей 30 лет. Если же вирус попал в организм после 35 лет, то вероятность того, что он сам покинет организм, к сожалению, небольшая.
Формы протекания инфекции
Данная инфекция может протекать в 3 формах:
- Латентная форма. Протекает бессимптомно. В этом случае нет каких-либо изменений и нарушений, но зараженный партнер может передать инфекцию половым путем.
- Субклиническая форма. Пациентки могут иметь следующие симптомы: выделения из влагалища, чувство дискомфорта и сухости в области наружных половых органах, которое усиливается после полового акта, зуд, жжение. При этом обыкновенный гинекологический осмотр не выявит изменений в области половых органов. Они могут быть выявлены только при детальном обследовании (например, кольпоскопия).
- Клиническая форма. Наконец, наиболее частый симптом ВПЧ – кондиломы. Это разновидность бородавок, которые размещаются на слизистой оболочке половых органов, а именно: у входа во влагалище, в области клитора, ануса, уретры, на стенках влагалища. Изредка они могут быть обнаружены на коже промежности и половых губ.
Кондиломы являются кожными разрастаниями, которые внешне напоминают петушиный гребень. Они могут быть на ножке или же на основании. Цвет кондилом ничем не отличается от цвета окружающих тканей.
Выявляется ВПЧ с помощью метода ПЦР – диагностики.
Лечение
Удаляются кондиломы химическим путем (с помощью разных лекарственных средств), при помощи лазера, а также методом криодеструкции. Затем проводится лечение, направленное на то, чтобы повысить иммунитет организма. При этом назначают влагалищные и ректальные свечи для местного иммунитета и разные препараты, которые стимулируют общий иммунитет – таблетки или внутримышечное введение.
Также необходимо обследовать партнера на данное заболевание. Половой акт во время лечения возможен только при использовании презерватива.
Беременность и ВПЧ
При выявлении ВПЧ в период планирования беременности необходимо осуществить комплексное обследование: мазок на онкоцитологию, мазки на все виды ЗППП, кольпоскопия (осмотр половых путей под микроскопом). Кроме этого, нужно обследовать и полового партнёра.
Если инфекция будет выявлена, то необходимо лечение, а также удаление имеющихся кондилом до того, как наступит беременность.
Отметим, что бессимптомное носительство ВПЧ НЕ ЯВЛЯЕТСЯ противопоказанием для беременности.
Если же кондиломы выявлены после наступления беременности, то их лечение желательно проводить в 1 триместре. Для этого применяются физические и химические методы. Кроме этого, назначаются препараты, которые повышают иммунитет (Виферон, Генферон, Иммунофан).
Что касается вопроса по поводу кесарева сечения, то в каждом случае он решается в индивидуальном порядке.
- уменьшение числа половых партнеров;
- здоровый образ жизни;
- регулярное посещение гинеколога;
- приём витаминов, а также растительных препаратов, которые повышают иммунитет;
- использование контрацептивов, включая барьерные методы (презервативы).
Данная вакцина имеет ограничения по возрасту: она вводится пациентам до 26 лет включительно. Но сейчас проводятся специальные исследования, направленные на изучение ее действия на организм женщин более старшего возраста.
- Для того, чтобы не усугублять свое состояние, сразу же необходимо обратиться к врачу.
- С целью постановки диагноза нужен мазок из влагалища, а также из шейки матки. Это позволит определить характер микрофлоры.
- Необходимо пройти полностью назначенный курс лечения.
Читайте также:



