Мазь от кандидоза кожи век

Лечение кандидоза кожи требует прежде всего улучшения ухода за ней – более частое пеленание и подмывание ребенка с тщательным высушиванием складок, использование присыпок, при раздражении складок – мазей. У старших ребят также следует следить за гигиеной складок, избегать длительного увлажнения кожи.
Для лечения используют противогрибковые мази с клотримазолом, кетоконазолом и другие; поскольку при кандидозе часто присутствует аллергический компонент, оправдано применение комбинированных мазей – противогрибковых и стероидов.
При молочнице проводят орошения слизистой рта перекисью водорода, сахарным сиропом, быстрый эффект наступает при местном лечении пимафуцином, клотримазолом, миконазолом, в упорных случаях по назначению врача принимают кетоконазол (низорал) или флуконазол (дифлюкан) внутрь. Инфекции гениталий лечат теми же мазями или вагинальными свечами. Нистатин ввиду малой эффективности и токсичности применять не следует.
Это заболевание вызывается теми же грибками-дерматофитами, что и лишай волосистой части головы, источник заражения тот же.
Кожное поражение имеет округлую или овальную форму с четкими границами. Поражение медленно растет, в последующем становится кольцевидным; более или менее нормальная кожа в центре говорит об излечении, по периферии поражения видны мелкие узелки, образующие венчик. Иногда в процесс вовлекаются ногти – они утолщаются, крошатся.
Применяются мази миконазол, клотримазол, эконазол, нафтифин, толнафтат, циклопирокс 1–2 раза в день в течение четырех недель. При неэффективности мазей проводят курс гризеофульвина или ламизила. При поражении ногтей местно применяют лацерил, ламизил, экзодерил.
Это заболевание вызывают два особых гриба, отличающихся от возбудителей стригущего лишая. Заболевание заразно, хотя меньше, чем стригущий лишай.
На гладкой коже спины, шеи, конечностей, иногда на волосистой части головы появляются желтовато-бурые пятна; заболевание получило свое название по виду поражения – при поскабливании на нем выявляется мелкое, как отруби, шелушение.
Лечение проводится местно нитрофунгином, микосептином, миконазолом, резорциновым спиртом. Поскольку грибок может гнездиться и на других участках кожи, не проявляясь в течение какого-то времени, всю кожу рекомендуется смазывать 25%-м раствором тиосульфата натрия два раза в день в течение двух-четырех недель или, проще, – 2,5%-м раствором сульфида селена один раз в месяц в течение трех месяцев.
Заболевание вызывается группой родственных грибков (руброфитон, эпидермофитон), живущих на нашей коже. Заражение происходит от больных чаще всего в душевых бассейнов или бань. Эти заболевания обычно встречаются у детей старше семи лет и взрослых. В развитии заболевания играет роль повышенное потение кистей рук и стоп, а также паховых складок, где и локализуются основные поражения.
Поражения обычно имеют вид красноватых элементов, иногда фестончатых с шелушением; они мало беспокоят больного – не болят и не чешутся. Нередко поражаются и ногти, они утолщаются, становятся тусклыми, чешуйчатыми. При поражении руброфитией волосистой части головы появляется перхоть, иногда можно увидеть красноватые, покрытые чешуйками бляшки или фестончатые элементы.
Лечение этих заболеваний требует устранения избыточной влажности кожи. Местно используются нитрофунгин, мази бифоназол, микосептин, клотримазол, миконазол, тербинафин. В упорных случаях при постоянных рецидивах оправдано применение внутрь кетоконазола или флуконазола в течение четырех-шести недель (возможно два-три раза в неделю).
При поражении ногтей раньше приходилось прибегать к удалению, сейчас можно излечить ноготь от грибка с помощью экзодерила под пластырь, лацерила, ламизила. Я не рекомендую, однако, применять эти средства самостоятельно – препараты не лишены побочных эффектов и продаются по рецептам, а мази для лечения ногтей стоят недешево, так что совет врача может помочь вам сэкономить деньги.
Вы уже познакомились со многими вирусными заболеваниями, при которых на коже появляется пятнистая или папулезная сыпь, она хотя и свидетельствует о поражении кожи, но самостоятельного значения не имеет. Есть еще и ряд вирусных инфекций, при которых кожа является основным местом поражения.
Лечение моллюска заключается в выдавливании содержимого элементов с последующим смазыванием его спиртом, или настойкой йода, или средствами, которые разрушают поверхностный слой кожи (салициловая мазь), мазями с риодоксолом, оксолиновой или теброфеном.
Ряд вирусов и бактерий могут поражать различные отделы глаза. Особенно часто поражается соединительная оболочка глаза – конъюнктива, которую легко увидеть, слегка оттянув веко. Воспаление этой оболочки называется конъюнктивитом. Конъюнктивит у старших детей – достаточно неприятное, хотя в большинстве случаев и неопасное заболевание, но если им инфицирован новорожденный во время родов, это может привести к потере глаза. Значительно более опасно поражение роговицы (кератит), например при герпетической инфекции, поскольку оно может окончиться ее прободением; но и без прободения кератит чреват появлением непрозрачных рубцов на прозрачной роговице.
Симптомы конъюнктивита – покраснение внутренней стороны век, иногда также и той ее части, которая покрывает глазное яблоко. Обычны слезотечение, зуд, жжение, а также мутное или даже гнойное отделяемое из глаза. В тяжелых случаях развиваются отек и покраснение конъюнктивы как века, так и покрывающей глазное яблоко, белые налеты на конъюнктиве.
При кератите также появляются светобоязнь и поражения роговицы, часто различимые лишь с помощью специальных приборов.
Глаз – деликатный орган, поэтому родители должны тщательно следить за всеми изменениями, а главное – своевременно обращаться к врачу (в том числе к окулисту) при развитии следующих тревожных сигналов:
резкое припухание век, отек конъюнктивы глазного яблока;
пленки на внутренней стороне века (в том числе опасность дифтерии глаза);
светобоязнь – закрытие век на свету (кератит);
сильное гноетечение из глаз (бактериальный конъюнктивит).
Вводить в глаз можно только капли или мази, маркированные как глазные; значительное число мазей выпускается как для накожного, так и глазного применения; капли для носа нельзя вводить в глаза.
При нерезко выраженном конъюнктивите достаточно протереть глаз ваткой, смоченной кипяченой водой или физраствором. Направление промывания – снаружи ко внутреннему углу глаза (к носу). Уменьшают красноту и жжение сосудосуживающие капли (визин, октилия).
Антибактериальные средства назначает врач, поскольку они подходят не для всех форм конъюнктивита. Используются капли с антисептиками (сульфацил-натрий, офтальмо-септонекс) или с антибиотиками (гентамицином, бруламицином, окситетрациклином), а также мази (тетрациклиновая, ципромед), в том числе с двумя-тремя препаратами (ориприм, колбиоцин) или в комбинации с кортикостероидом (гаразон, софрадекс, дексона).
Противовирусные средства созданы в основном для лечения герпетического кератита (гевизош, зовиракс, офтан иду), применять их при других конъюнктивитах смысла нет. Бонафтон (мазь) действует на аденовирусы. И противовирусные средства тоже должен назначать врач.
Противоаллергические средства применяют при подозрении на аллергию; использовать эти препараты при инфекционных поражениях глаз, тем более самостоятельно, не следует.
Профилактика конъюнктивита у новорожденных. Всем новорожденным в роддоме в глаза закапывают 25%-й раствор нитрата серебра однократно или 30%-й раствор сульфацил-натрия (альбуцид) трижды в течение часа. При подозрении на хламидийный конъюнктивит используют тетрациклиновую или эритромициновую мазь, для профилактики хламидийной пневмонии назначают макролид внутрь.
Кандидоз — часто встречающееся заболевание, относящееся к разряду микозов, обусловленных условно-патогенными грибами. В нашей стране еще в конце XVIII века было известно об этом грибковом заболевании, однако многочисленные сообщения о кандидозе
Кандидоз — часто встречающееся заболевание, относящееся к разряду микозов, обусловленных условно-патогенными грибами. В нашей стране еще в конце XVIII века было известно об этом грибковом заболевании, однако многочисленные сообщения о кандидозе, развившемся как осложнение после проведения антибактериальной терапии, стали появляться после внедрения в практику антибиотиков широкого спектра действия.
По данным Г. А. Самсыгиной (1997), имеет место нарастание различных клинических форм кандидоза у новорожденных, в том числе у детей, инфицированных в раннем неонатальном периоде. При применении антибактериальных препаратов у детей соматических отделений поражение слизистой оболочки полости рта, обусловленное дрожжевыми грибами рода Candida, наблюдается у 6,6%, слизистой рта и кожи — у 15%, слизистой кишечника — у 2,5%, кандидоносительство в кишечнике — у 9,2% пациентов (Ж. В. Степанова, Л. Л. Смольякова, 1999).
Рост заболеваемости кандидозом связан с применением современных средств терапии (антибиотики, гормональные препараты, цитостатики, иммунодепрессанты), а также с увеличением числа заболеваний, создающих благоприятный фон для его развития: иммунодефицитные состояния, дисфункции эндокринных желез, злокачественные новообразования, болезни крови и др., кроме того, на увеличение числа случаев кандидоза влияют повышенный радиационный фон и другие факторы, ослабляющие иммунитет. Участившееся выявление этого заболевания у больных после хирургического лечения, а также с гинекологическими, урологическими, гематологическими и другими нарушениями в последние годы повышает интерес к проблеме кандидоза у врачей разных специальностей.
Кандидоз вызывается дрожжевыми грибами рода Candida, широко распространенными в природе и относящимися к условно-патогенным возбудителям. Их насчитывается более 130 видов, но патогенными для человека могут быть немногим более 10 видов, таких, как C. albicans, C. tropicalis, C. krusei и др.
Возбудители кандидоза выделяются в среднем от каждого третьего человека из кишечника, гениталий, бронхиального секрета. Первичная колонизация организма происходит в родовых путях матери, а после рождения — контактным и алиментарным путем. Инфицирование ребенка может произойти при кандидозе сосков матери, при контакте с обслуживающим персоналом, через предметы обихода и т. д.
Ведущими факторами в развитии кандидоза являются фоновое состояние или заболевания организма, при которых условно-патогенные возбудители приобретают патогенные свойства. В последние годы многие исследователи пришли к заключению, что основным предрасполагающим фактором для возникновения поверхностных форм кандидоза, в том числе при ВИЧ-инфекции и СПИДе, является нарушение клеточного иммунитета. Определенную роль в развитии кандидоза играет частое и не всегда оправданное назначение антибиотиков широкого спектра действия, в том числе и с профилактической целью, а также широкое использование препаратов, обладающих иммуносупрессивным действием — глюкокортикоидные гормоны и цитостатики.
Кандидозная паронихия и онихия на пальцах кистей, как правило, развивается у женщин, имеющих частый контакт с водой, при этом наблюдается отделение ногтевой кожицы (эпонихиона) от ногтевой пластины, создаются благоприятные условия для поражения грибковой инфекцией в области матрикса. Заболевание может возникать у лиц, страдающих сахарным диабетом. В последние годы женщины стали пользоваться накладными ногтями, в связи с чем появился еще один фактор риска для развития грибковой и бактериальной инфекции.
Дрожжевые грибы рода Candida могут вызывать поражение слизистых оболочек, кожи и ее придатков, внутренних органов. Наиболее часто встречаются поверхностные формы микоза.
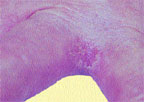 |
| Риcунок 1. Межпальцевая кандидозная эрозия |
На гладкой коже поражаются крупные (пахово-бедренные, межъягодичная, под молочными железами, подкрыльцовые впадины) и мелкие (межпальцевые) складки, но высыпания могут возникать также вне складок на гладкой коже туловища и конечностей, в том числе ладоней и подошв. Вне складок очаги кандидоза развиваются преимущественно у грудных детей либо у взрослых, страдающих сахарным диабетом или тяжелым соматическим заболеванием. В крупных складках появляются мелкие с просяное зерно пузырьки, иногда и пустулы, которые быстро вскрываются с образованием эрозий. Вследствие периферического роста эрозии быстро увеличиваются в размере, сливаются между собой, образуя обширные участки поражения. Очаги —темно-красного цвета с бордовым оттенком, блестящие, с влажной поверхностью, неправильных очертаний, с полоской отслаивающегося эпидермиса по периферии. Вокруг крупных очагов образуются свежие мелкие эрозии (очаги отсева). У детей, особенно ослабленных, из складок поражение распространяется на кожу бедер, ягодиц, живота, иногда и на весь кожный покров. В глубине складок могут быть болезненные трещины. Кандидоз гладкой кожи вне складок (грудь, живот, плечи, предплечья, голени и др.) у детей имеет клиническую картину себорейного дерматита в виде очагов эритематозно-сквамозного характера или гиперемии. У взрослых заболевание может проявляться в виде эритематозных пятен с шелушением в центре и мелкими пузырьками по периферии. В мелких складках кожи поражение, как правило, возникает между 3-м и 4-м, 4-м и 5-м пальцами кистей, реже стоп и характеризуется образованием эрозированных очагов насыщенно-красного цвета с гладкой, блестящей, как бы лакированной поверхностью, четкими границами, с отслаиванием рогового слоя эпидермиса по периферии (рис. 1). Заболевание может начинаться с появления мелких пузырьков на боковых соприкасающихся гиперемированных поверхностях кожи. Затем оно распространяется на область межпальцевой складки, появляется отечность, мацерация, шелушение.
Межпальцевая кандидозная эрозия наблюдается преимущественно у лиц, имеющих длительный контакт с водой, который способствует развитию мацерации кожи, и, как следствие, создаются благоприятные условия для развития кандидозной инфекции. Кроме складок между 3-м и 4-м, 4-м и 5-м пальцами могут поражаться и другие, не только на одной, но и на обеих кистях. Больных беспокоит зуд, чувство жжения, а при наличии трещин — болезненность. Течение заболевания хроническое, с частыми рецидивами. У кормящих женщин может развиваться кандидоз гладкой кожи сосков. Клинические проявления могут быть разными: в виде небольшой гиперемии в области околососкового кружка; в виде очага около соска с мацерацией, четкими границами; в виде трещины с мацерацией по периферии и мелкими пузырьками между соском и околососковым кружком.
Редко встречается кандидоз ладоней и подошв. На ладонях заболевание может протекать по типу сухого пластинчатого дисгидроза (поверхностное пластинчатое, кольцевидное или гирляндообразное шелушение); может иметь везикулезно-пустулезную форму (пузырьки и пустулы на фоне гиперемированной и отечной кожи); способно протекать по типу гиперкератотической экземы (на фоне диффузного гиперкератоза или отдельных участков ороговевшей кожи наблюдаются резко ограниченные широкие кожные борозды, имеющие грязно-коричневую окраску). Кандидоз кожи подошв наблюдается преимущественно у детей и характеризуется наличием мелких пузырьков и пустул, гиперемированных пятен с шелушением и отслаивающимся мацерированным эпидермисом по периферии.
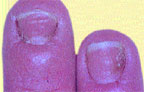 |
| Риcунок 2. Кандидозная паронихия и онихия |
При кандидозе ногтевых валиков (кандидозной паронихии) заболевание начинается с заднего валика, чаще в области перехода его в боковой валик, с появления гиперемии, припухлости и отечности кожи. Затем воспалительные явления распространяются на весь валик, который становится утолщенным и как бы нависает над ногтем, по краю валика наблюдается шелушение. Кожа валика становится тонкой, блестящей, исчезает эпонихион. При надавливании на валик может выделяться сукровица, комочек белой крошковатой массы или капелька гноя (вследствие присоединения вторичной инфекции). Позже изменяется ногтевая пластина: становится тусклой, в области луночки отделяется от ложа, разрушается по типу онихолизиса или появляются поперечные борозды и возвышения. Эти изменения связаны с нарушением кровоснабжения в области матрикса, т. е. носят трофический характер и вызваны воспалением в области валика. Поражение ногтя, обусловленное дрожжевым грибом рода Candida, начинается с латеральных краев, ногти истончаются, отделяются от ложа, приобретают желто-бурую окраску и выглядят как бы подстриженными с боков (рис. 2). У детей младшего возраста воспалительные явления в области валика бывают более выраженными, а ногтевая пластина изменяется с дистального края. Встречается кандидозное поражение ногтей без воспаления валика. В этом случае изменение пластины начинается с дистального края и развивается по типу онихолизиса: пластина истончается, не прирастает к ложу, может иметь место множественное поражение ногтей.
При особой разновидности заболевания — хроническом генерализованном (гранулематозном) кандидозе — клинические проявления на коже могут носить разнообразный характер.
- Очаги с четкими границами, округлой и овальной формы, размером от 1,5 до 5 см в диаметре, эритематозно-сквамозного характера развиваются на любом участке кожного покрова, нередко они сливаются между собой и образуют обширные участки; в отдельных случаях поражение приобретает характер эритродермии.
- Очаги в виде бляшек размером от 1 до 5 см в диаметре, с гиперемией, синюшным или ярко-красного цвета ободком, иногда с папилломатозными или веррукозными разрастаниями на поверхности, покрытые рогоподобными образованиями, могут возникать на волосистой части кожи головы, лице, туловище и конечностях; при отторжении корок открывается легко кровоточащая поверхность, после разрешения таких элементов образуется рубцовая атрофия кожи (рис. 3).
- Очаги с четкими границами, окружены сплошным инфильтрационным валиком, состоящим из бугорков, пузырьков, с наслоением корок желтого цвета и выраженной экссудацией; поражения располагаются преимущественно на тыльной поверхности кистей и (или) стоп с переходом на ладонную и подошвенную поверхности, у части больных наблюдается сухость кожи на ладонях и (или) подошвах, нередко распространяющаяся на тыльную поверхность пальцев кистей и (или) стоп (рис. 4).
Довольно часто встречается кандидозный баланопостит. Заболевание может протекать в легкой форме с незначительным пластинчатым кольцевидным шелушением или иметь более выраженный характер. В этом случае появляются гиперемия, мацерация, эрозии на коже головки полового члена и внутреннем листке препуциального мешка, а также в коронарной борозде на соприкасающихся поверхностях. Кожа выглядит влажной. Эрозии могут сливаться, и образуются очаги с четкими границами, полициклических очертаний, с блестящей, лакированной поверхностью, по периферии наблюдается бахромка отслаивающегося эпидермиса. Субъективно пациентов беспокоит зуд и ощущение жжения. Заболевание может осложниться изъязвлением и развитием фимоза.
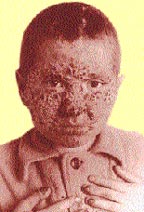 |
| Риcунок 3. Поражение кожи головы, лица и ногтей у больного хроническим генерализованным гранулематозным кандидозом |
При поверхностных формах кандидоза диагноз основывается на наличии у больного характерной клинической картины и обнаружении гриба в патологическом материале (чешуйки кожи, соскоб с ногтей) при микроскопическом исследовании. Диагноз можно считать достоверным, если обнаруживаются псевдомицелий или истинный мицелий и почкующиеся клетки. Посев на питательную среду проводится для идентификации вида дрожжевого гриба рода Candida и с целью определения чувствительности его к антимикотическим препаратам. Выделение только культуры гриба не имеет диагностического значения, так как ее можно получить при посеве соскобов с кожи и ногтей у здоровых людей.
При кандидозе гладкой кожи крупных складок и вне складок заболевание следует дифференцировать от себорейной экземы, псориаза, других микозов — паховой эпидермофитии, поверхностной трихофитии, псевдомикоза — эритразмы (осложненной формы); при межпальцевой кандидозной эрозии на кистях — от дисгидротической экземы, на стопах — от микоза, обусловленного Trichophyton interdigitale и Trichophyton rubrum; при поражении ногтей и валиков — от онихии и паронихии бактериальной этиологии, экземы и псориаза; при баланопостите — от подобного заболевания бактериальной этиологии.
Ограниченные, иногда и распространенные формы поражения гладкой кожи, особенно развившиеся в процессе лечения антибактериальными препаратами, как правило, легко поддаются лечению местными антимикотическими средствами и могут разрешаться без лечения после отмены антибиотиков. В качестве этиотропной терапии назначают антимикотики местного и системного действия. В последние годы при лечении кандидоза широко применяются препараты азолового ряда, обладающие широким спектром действия, а также полиеновые антибиотики.
При кандидозе гладкой кожи крупных складок с острыми воспалительными явлениями лечение необходимо начинать с применения водного раствора бриллиантового зеленого (1–2%) в сочетании с присыпкой и проводить в течение 2–3 дней, затем назначаются антимикотические препараты — до разрешения клинических проявлений.
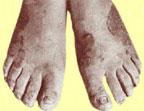 |
| Риcунок 4. Поражение кожи стоп и ногтей у больного генерализованным гранулематозным кандидозом |
При кандидозе гладкой кожи крупных, мелких складок и других участков кожи используют противогрибковые средства в виде крема, мази и раствора: кетоконазол (кетоконазол, микозорал, низорал), клотримазол (клотримазол, канизон, канестен, кандид), оксиконазол (мифунгар), бифоназол (микоспор, бифосин), сертаконазол (залаин), натамицин (пимафуцин). Крем или мазь наносят тонким слоем на очаги поражения и втирают 1–2 раза в день. Продолжительность лечения — до разрешения клинических проявлений, затем продолжают применять крем еще в течение 7–10 дней для профилактики рецидива. При распространенных процессах на коже и неэффективности местной терапии назначают антимикотики системного действия: флуконазол (дифлюкан, флюмикон, микосист, флюкостат и др.) взрослым в дозе 100–200 мг 1 раз в сутки, детям из расчета 5 мг/кг массы тела 1 раз в сутки; итраконазол (орунгал, ирунин, румикоз) взрослым по 100–200 мг 1–2 раза в сутки; кетоконазол (низорал, микозорал) взрослым по 200 мг 1 раз в сутки ежедневно, а также антибиотик полиенового ряда натамицин (пимафуцин) взрослым по 100 мг 4 раза в сутки, детям по 50 мг 2–4 раза в сутки. Продолжительность терапии составляет 2–4 нед.
При кандидозе кожи ногтевых валиков сначала проводят противовоспалительное лечение валика с помощью аппликаций с чистым ихтиолом, которые назначают 1 раз в сутки, до снятия воспалительных явлений. Затем используют антимикотические средства (кетоконазол, мифунгар, травоген, клотримазол, залаин и др.) для местного применения, втирая их под валик и вокруг него. Процедуры проводят 2 раза в сутки, вечером можно применять под окклюзионную повязку. Эффективно назначать сочетание мази (крема) с раствором, чередуя их. В случае неэффективности местной терапии и при поражении ногтевых пластин показаны антимикотики системного действия: флуконазол (дифлюкан, флюмикон, микосист, флюкостат и др.) по интермиттирующей схеме (взрослым по 150 мг 1 раз в неделю, детям из расчета 5–7 мг/кг массы тела); итраконазол (орунгал, ирунин, румикоз) взрослым по методу пульс-терапии (по 200 мг 2 раза в сутки в течение 7 дней, затем 3 нед — перерыв) в течение 2–3 мес; кетоконазол (низорал, микозорал) взрослым по 200 мг в сутки ежедневно в течение 2–4 мес.
Учитывая тот факт, что кандидоз относится к оппортунистическому микозу, в первую очередь необходимо выявить и по возможности устранить патогенетические факторы заболевания (показаны исследование иммунного и эндокринного статуса, желудочно-кишечного тракта и проведение корригирующей терапии).
Профилактика кандидоза включает следующие мероприятия.
- Предупреждение развития кандидоза у пациентов с тяжелыми соматическими и эндокринными заболеваниями, а также с иммунодефицитом. У них следует неоднократно проводить исследования на грибы.
- Для профилактики развития кандидаинфекции у детей, находящихся в соматических отделениях и получающих антибактериальные препараты, необходимо назначать флуконазол (дифлюкан, флюмикон, микосист, флюкостат и др.) из расчета 3–5 мг/кг массы тела, 1 раз в сутки. Суточная доза препарата зависит от степени риска, лечение проводится параллельно проведению терапии по поводу основного заболевания.
- Профилактика дисбиоза.
- Предупреждение развития кандидоза у новорожденных.
- Степанова Ж. В. Грибковые заболевания: диагностика и лечение. М.: Миклош, 2005. 124 с.
- Степанова Ж. В., Смольякова Л. Л. Кандидаинфекция как осложнение антибиотикотерапии у детей//Вестник дерматологии и венерологии. 1999. № 1. С. 55–56.
Ж. В. Степанова, доктор медицинских наук, профессор
ЦНИКВИ, Москва

Показания

Клотримазол является антимикотическим или противогрибковым средством широкого спектра действия. Антимикотические свойства клотримазола были обнаружены в конце 1960-х годов. Препарат относится к категории имидазоловых азоловых противогрибковых средств. Он доступен в различных лекарственных формах, включая кремы, мази, таблетки и медленно растворяющиеся капсулы.

Рисунок 1 - Клотримазол может использоваться для лечения анемии
Помимо своей противогрибковой активности, клотримазол стал препаратом, представляющим интерес для лечения ряда других заболеваний, таких как серповидноклеточная анемия, малярия и некоторые виды рака. Минимальный уровень побочных эффектов этого препарата и его несложный метаболический профиль привели к тому, что он получил широкое распространение для лечения грибковых вспышек, таких как вагинальные инфекции, вызванные спорами дрожжей (кандидозный вульвит или молочница), а также грибковых заболеваний ног.
Применение препарата
Крем Клотримазол назначается для местного лечения следующих кожных инфекций:
- Tinea pedis, tinea cruris и tinea corporis, обусловленные Trichophyton rubrum, ментагрофитами Trichophyton, Floccosum Epidermophyton;
- Кандидоз, вызванный Candida albicans;
- Опоясывающий лишай, вызванный Malassezia furfur;
- Опрелости, зараженные Candida Albicans;
В некоторых препаратах клотримазол может сочетаться с дипропионатом бетаметазона, кортикостероидами.
Препарат для перорального введения показан в качестве профилактического препарата для снижения заболеваемости кандидозом ротовой полости и глотки у пациентов с ослабленным иммунитетом при проведении химиотерапии, лучевой терапии или стероидной терапии, применяемых при лечении лейкемии, раковых опухолей или трансплантации почки. Препарат не показан для лечения каких-либо системных микозов.
Клотримазол является противогрибковым средством широкого спектра действия, которое ингибирует рост патогенных дрожжей, изменяя проницаемость клеточных мембран. Действие клотримазола является фунгистатическим при концентрациях препарата до 20 мкг/мл и может быть фунгицидным in vitro против Candida albicans и других видов рода Candida при более высоких концентрациях. К сожалению, резистентность к клотримазолу, которая редко встречалась в прошлом, в настоящее время распространена среди различных групп пациентов.

Рисунок 2 - Препарат Клотримазол хорошо борется с грибком
Клотримазол обычно считают фунгистатическим, а не фунгицидным препаратом, хотя эта разница не является абсолютной, поскольку клотримазол проявляет фунгицидные свойства при более высоких концентрациях.
Действие препарата основано прежде всего на повреждении барьера проницаемости в клеточной мембране грибов. Клотримазол вызывает ингибирование биосинтеза эргостерола, важнейшего компонента мембран грибковых клеток. Если синтез эргостерола либо полностью, либо частично ингибируется, клетка больше не способна создавать интактную и функциональную клеточную мембрану. Поскольку эргостерол непосредственно стимулирует рост грибковых клеток гормоноподобным образом, быстрое начало вышеуказанных процессов приводит к зависимому от дозы ингибированию роста грибов.
Хотя наблюдается снижение эргостерола, из-за ингибирования ланостерол-14-деметилазы (также известной как CYP51), которая считается ответственной за антимикотические свойства клотримазола, этот препарат также проявляет другие фармакологические эффекты. К ним относятся ингибирование Ca2+ -АТФазы саркоплазматического ретикулума, истощение внутриклеточного кальция и блокирование кальций-зависимых калиевых каналов и потенциал-зависимых кальциевых каналов. Действие клотримазола на эти комплексы объясняет другие эффекты этого препарата, которые отличаются от его противогрибковой активности.
Поскольку Клотримазол, как правило, не всасывается в значительной степени, лекарственные взаимодействия не являются серьезной проблемой при его использовании.
Форма для местного применения минимально всасывается в сыворотке и тканях.
Симптомы передозировки включают эритему, покалывание, образование волдырей, шелушение, отек, зуд, крапивницу, жжение и общее раздражение кожи, а также судороги. Как и для всех местных препаратов, может возникнуть сенсибилизация кожи.
Клотримазол не представляет риска острой интоксикации, поскольку она вряд ли произойдет после однократного влагалищного или кожного применения. Передозировка при применении возможна на большой площади в условиях, благоприятных для впитывания, или случайного перорального приема. Специфического антидота не существует.
Клотримазол не следует использовать в первом триместре беременности, если только врач не считает его использование необходимым для здоровья пациента. Препарат нельзя применять во время критических дней при лечении кандидозных вульвитов (молочницы). В случае кормления грудью клотримазол можно использовать только по назначению лечащего врача.
Препарат ослабляет действие нистатина, натамицина, амфотерицина В при одновременном применении. Крем не применяется для лечения ногтей или грибковых заболеваний головы.
При наружном применении крем Клотримазол втирается в пораженные области кожи. Не следует наносить средство в область вокруг глаз.

Рисунок 3 - Клотримазол не назначают грудным и недоношенным детям
Для лечения кандидозного вульвита капсула вводится в вульву, а область промежности и слизистые ткани обрабатываются кремом. Во время лечения кандидозного вульвита следует избегать незащищенных половых связей, чтобы не инфицировать партнера. Если инфицирование все же состоялось, лечение должен проводить также и партнер. При проведении терапии препаратом нельзя использовать тампоны, спермициды и другие вагинальные средства.
Клотримазол в форме крема выпускается в тубах по 20 грамм. В 1-ом грамме препарата содержится 20 мг действующего вещества.
Препарат втирают в пораженные участки кожи тонким слоем 2-3 раза в сутки.
Длительность курса терапии составляет:
- дерматомикозов - 3-4 недели;
- эритразма - 2-4 недели;
- разноцветного лишая - 1-3 недели;
- кандидозного вульвита и кандидозного баланита - 1-2 недели.
Для закрепления положительного результата лечения и предотвращения повторного развития заболевания курс можно продолжить на 2 недели после исчезновения симптомов болезни.
Если состояние больного после 4 недель применения препарата не улучшается, следует обратиться к врачу.
При гиперчувствительности к препарату, аллергических реакциях, головной боли, других проявлениях побочных эффектов нужно обратиться к доктору. При назначении курса лечения пациент обязательно должен сообщить о наличии в анамнезе венерических заболеваний, аллергических реакций, в случае, если температура больного выше 38С.

Рисунок 4 - Аналоги Клотримазола
Клотримазол также известен под такими торговыми названиями, как Амиклон, Имидил, Кандибене, Кандид, Кандизол, Канестен, Канизон, Фунгинал, Фунгицип.
Принимая решение о выборе мази или крема, прежде всего следует исходить из количества активного вещества в единице объема лекарственной формы.
Читайте также:


