Как лечить вагинальный кандидоз у подростков
Ташкентский педиатрический медицинский институт, Узбекистан
Актуальность проблемы. Медицинская литература последних лет свидетельствует о возросшем интересе к проблеме микозов в целом и кандидоза слизистых оболочек в частности. Микозы - широко распространенная группа инфекций, вызванных большим числом (более 200) видов различных патогенных и условно-патогенных грибков [1,2,5]. Одной из наиболее частых причин обращения женщин к врачу являются генитальные поражения, обусловленные дрожжеподобными грибами. В США ежегодно регистрируется 13 млн. случаев этого заболевания [3,6,10]. За последние 10 лет частота вагинального кандидоза почти удвоилась и составляет 30–45% случаев среди инфекционных поражений вульвы и влагалища, закрепляя за кандидозным вульвовагинитом второе место среди всех инфекций данной локализации после бактериального вагиноза [4,7,11,]. Кроме того, кандидозный вульвовагинит часто приводит к снижению качества жизни, невротизации, способствует возникновению дизиммунных состояний, эндокринопатий и даже развитию неопластических процессов [8,9,12,14]. Внедрение современных технологий в клиническую микробиологию позволило расширить исследования и показать, что отрицательное воздействие факторов внешней среды на микрофлору макроорганизма ведет к разнообразной патологии как воспалительного, так и невоспалительного генеза [15, 19, 20].
Несмотря на значительные успехи, достигнутые в диагностике, терапии и профилактике дисбактериозов влагалища, их частота не имеет отчетливой тенденции к снижению [13,17,21]. Последнее связано также с ростом иммунодефицитных состояний на фоне ухудшения экологической обстановки, неправильного питания, частых стрессов, бесконтрольного применения лекарственных средств, в первую очередь, антибиотиков. Чаще всего половая инфекция бывает обусловлена несколькими патогенными факторами – вирусами, микробами, грибками, простейшими, которые вызывают похожие по клиническому течению, но различные по патогенезу и методам лечения заболевания [16,18,22]. Накопившиеся вопросы явились основанием для проведения исследований, посвященных изучению вопросов распространенности кандидозного вульвовагинита в подростково-юношеском возрасте среди населения г. Ташкента для принятия соответствующих лечебно-профилактических мероприятий.
Материал и методы. Обследовано 2107 девочек подросткового возраста учащихся школ, лицеев и колледжей г. Ташкента. В пубертатном возрасте согласно схеме, утвержденной на международном симпозиуме по возрастной периодизации, выделяли подростковый (от 12 до 15 лет) и юношеский период (от 16 до 20 лет). Средний возраст обследованных лиц пубертатного возраста составил 16,8 лет. Для выявления девочек-подростков с кандидозным вульвовагинитом проводилось поэтапное обследование, которое включало: опрос по специально подготовленной анкете, позволяющей судить о наличии или отсутствии кандидозной инфекции в нижних отделах гениталий и изучить факторы риска возникновения кандидозного вульвовагинита у девочек пубертатного периода; объективный осмотр детского гинеколога; лабораторное исследование на наличие вегетирующих форм Candida spp. (почкующихся дрожжевых клеток, псевдомицелия и/или мицелия) и облигатных анаэробов в окрашенных по Граму мазках со слизистых оболочек вульвы, уретры.
Полученные данные подвергали статистической обработке на персональном компьютере Pentium-IV по программам, разработанным в пакете Excel с использованием библиотеки статистических функций с вычислением среднеарифметической (М), стандартной ошибки (m), критерий Стьюдента (t) с вычислением вероятности ошибки (р).
Результаты исследования. Проведенное нами исследование по распространенности кандидозного вульвовагинита с помощью специально разработаного вопросника позволило выделить группу лиц, имеющих симптомы генитальной инфекции, возможно обусловленные Candida spp. На основании анализа анкетных данных, была сформирована группа лиц, у которых имелись симптомы вульвовагинита в течение последних 12 мес. Клинические признаки кандидозного вульвовагинита включали жалобы (выделения из половых путей различного характера и интенсивности, зуд, жжение наружных половых органов, болезненность мочеиспускания) и объективные признаки заболевания (выделения из половых путей различного характера, отечность и гиперемия слизистых оболочек вульвы, уретра, кожи перианальной области).
По нашим данным, таких лиц было 664, что составило 31,5% от всех анкетированных девочек подростково-юношеского возраста. Характерис-тика больных кандидозным вульвовагинитом в зависимости от возраста пубертатного периода представлена также в табл. 1. Девочки - подростки составили 70,5% (468), девушки-юноши 29,5% (196). Как видно из этой таблицы, кандидозным вульвовагинитом среди девочек-подростков проживающих в исследованном регионе встречался чаще, чем среди девушек-юношей.
Таблица 1. Выявленные лица с кандидозным вульвовагинитом в подростково-юношеском возрасте

Этап лабораторного обследования подтверждался наличием вегетирующих форм Candida spp. (почкующихся дрожжевых клеток, псевдомицелия и/или мицелия) и облигатных анаэробов в окрашенных по Граму мазках со слизистых оболочек вульвы, уретры. В зависимости от концентрации дрожжеподобных грибов рода Candida и характера сопутствующей микрофлоры выделяли две формы Candida-инфекции влагалища: истинный кандидоз или моноинфекция (высокая концентрация грибов сочеталась с высокой концентрацией лактобацилл), сочетанная форма бактериального вагиноза с кандидозным вульвовагинитом (грибы вегетировали с преобладанием облигатных анаэробов).
Приведенные в табл. 2 результаты исследования показывают, что среди девочек-подростков кандидозным вульвовагинитом с различной частотой встречался кандидозной вульвовагинит как моноинфекция и на фоне бактериального вагиноза.
Таблица 2. Характеристика форм кандидозного вульвовагинита в зависимости от возраста обследованных лиц
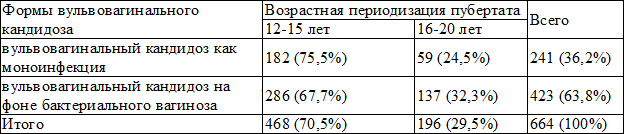
Так, кандидозный вульвовагинит как моноинфекция у обследованных девочек–подростков встречался в 182 случаях (75,5%), у девушек-юношей в 59 случаях (24,5%). Кандидозной вульвовагинит на фоне бактериального вагиноза наблюдался у 286 (67,7%) девочек-подростков и у 137 (32,3%) обследованных девушек-юношей. Интересно отметить, что анализ зарегистрированных данных указывает на то, что кандидозным вульвовагинитом больше поражены лица в возрастном диапазоне 12-15 лет, чем возрастная группа 16-20 лет. Проведенные исследования также показали, что в подростково-юношеском возрасте кандидозной вульвовагинит протекает в большинстве случаев на фоне бактериального вагиноза.
Выводы. Таким образом, в исследованном регионе распространенность кандидозного вульвовагинита в популяции подростков находится на высоком уровне, что требует проведения лечебных и профилактических мероприятий.
Список использованных источников:
1. Анкирская А.С., Муравьева В.В. Микробиологическая характеристика инфекции влагалища, вызванной грибами рода Candida// Заболевания, передаваемые половым путем. - 1998. - № 2. - С. 12-14.
2. Богданова Е.А. Гинекология детей и подростков. - М., 2000.
3. Елинов Н.П. Candida species и кандидемии. Состояние проблемы// Проблемы медицинской микологии. - 2001. - Т. 3, № 1. - С. 4-15.
4. Касабулатов Н.М. Вагинальный кандидоз// Рус. мед. журн.- 2003. №11. С.985-989.
6. Кулаков В.И., Уварова Е.В. Стандартные принципы обследования и лечения детей и подростков с гинекологическими заболеваниями и нарушениями полового развития. - М.: ТриадаХ, 2004. - С. 40, 41, 64–68.
7. Коршунов В.М., Володин Н.Н., Ефимов Б.А. и др. Микроэкология влагалища. Коррекция микрофлоры при вагинальных дисбактериозах: Учеб. пособие. - М., 1999. - 80 с.
8. Клинические рекомендации. Дерматовенерология/ под ред. А. А. Кубановой. - М.: ГЭОТАР-Медиа, 2006. 320 с.
9. Курдина М. И. Опыт лечения вульвовагинального кандидоза// Вестник дерматологии и венерологии. 2005. № 5. С. 48–53.
10. Левончук Е.А. Половой путь передачи урогенитального кандидоза: мифы и реальность//Медицинские новости. – 2008. № 8. С.39-40.
11. Леуш С.С., Рощина Г.Ф., Полтавцева О.Ф. Особенности клинического течения и лечения различных форм урогенитального кандидоза// Український журнал дерматології, венерології, косметології. - 2003. - № 2 (9). - С. 72-75.
12. Немченко О.И. Лечение хламидиозов и генитальных микоплазмозов у девочек// Репродуктивное здоровье детей и подростков. - 2006. - № 5. - С. 30–52.
13. Плиева З.А. Клиникоиммунологические особенности урогенитального хламидиоза у девочек: Автореф. дис. … канд. мед. наук. - М., 2003.
15. Сергеев А.Ю., Сергеев Ю.В. Кандидоз. Природа инфекции, механизмы агрессии и защиты, лабораторная диагностика, клиника и лечение. - М: Триада-Х, 2001. - 472 с.
16. Серова О.Ф., Краснопольский В.И., Туманова В.А., Зароченцева Н.В. Современный подход к профилактике вагинального кандидоза на фоне антибактериальной терапии// Вестник дерматологии и венерологии. 2005. № 4. С. 47–49.
17. Султанова Ф.Ш. Состояние влагалища и шейки матки у девочек допубертатного возраста с различным уровнем стероидных гормонов: Автореф. дис. … канд. мед. наук. - М., 2003.
18. Тютюнник В.Л. Вагинальный кандидоз у беременных: этиология, патогенез, клиника, диагностика, лечение// Фарматека. - 2003. - № 11 (74). - С. 62-65.
19. Bingham J.S. What to do with the patient with recurrent vulvovaginal candidiasis// Sex. Transm. Inf. - 2004. - 75. - 225-7.
20. Gil-Lamaignere C., Muller F. M. Differential effects of the combination of caspofungin and terbinafine against Candida albicans, Candida dubliniensis and Candida kefyr// Int J. Antimicrob. Agents. 2004; vol. 23; № 5: 520–523.
21. Grillot R. Epidemiological survey of Candidemia in Europe// Mycology newsletter. 2003; № 1:6.
22. Horowitz B.J. Mycotic vulvovaginitis: a broad overview// Am. J. Obstet. Gynecol. - 2003. - V. 132, № 4. - 1188-92.
23. Sobel J. D. Vaginitis// New Engl. J. Med. 1997; vol. 337: 1896–1903.
Молочница (вагинальный кандидоз) – воспалительное заболевание женских половых органов, вызванное дрожжевыми грибами рода Candida.
Зуд, жжение, боль в области наружных половых органов - все это может быть признаками молочницы. Данное состояние очень распространено и имеет характерные симптомы. Диагностика самой молочницы, достаточно, проста, а вот чтобы понять, что является истинной причиной данной проблемы, иногда, приходится поломать голову.
Что такое молочница (вагинальный кандидоз)
Грибковое поражение слизистой оболочки стенок влагалища - вагинальный кандидоз. Это воспалительное состояние, которое чаще возникает женщин детородного возраста. Возбудитель - условно-патогенные дрожжевые грибы рода Candida. В небольшом количестве они присутствуют на слизистой любого здорового человека. При нарушении баланса микрофлоры количество микроорганизмов увеличивается и возникают симптомы молочницы. Таким образом, молочница является вариантом дисбактериоза.
Заболевание встречается в двух клинических формах:
- Острый воспалительный процесс.
- Ярко выраженные клинические признаки патологии.
Хроническая молочница. Характерно периодическое возникновение и исчезновение симптомов.
Каждая из форм требует диагностики и правильного лечения.
Причины возникновения
Факторов способствующих развитию заболевания множество, к основным относят:
- Прием антибиотиков. При использовании антибактериальных средств значительно нарушается микрофлора.
- Стрессы. Частые конфликты, выяснения отношений, ссоры значительно снижают защитные силы организма. На этом фоне может активироваться дрожжевая микрофлора и возникнуть симптомы кандидоза у женщин.
- ОРВИ, острые пищевые отравления.
- Хронические заболевания передающиеся половым путем, например, молочница может маскировать трихомониаз или хламидиоз, итд. Часто манифест молочницы связан со сменой полового партнера.
- Гормональные изменения. Молочница может возникнуть во время беременности, в менопаузе.
- Это может быть реакция на тампоны или прокладки, на средства личной гигиены.
- Нижнее белье. Модели из синтетических материалов, неправильно подобранные по размеру будут причиной активации грибковой флоры. Важно выбирать белье свободное, из качественной, натуральной ткани.
- Эндокринные заболевания.
- Нарушение диеты. Повышенное количество углеводов в рационе приводит к активации роста дрожжевых грибов и развитию кандидоза.
- К развитию вагинального кандидоза может привести резкая смена климата
- итд.
Методы исследования
Для диагностики заболевания помимо осмотра гинеколога требуется дополнительное исследование анализа вагинальных выделений (бактериоскопия и бак.посев). Иммуноферментный анализ и полимеразная цепная реакция не получили распространения из-за отсутствия диагностических преимуществ.
Симптомы молочницы у женщин
Клиническая картина заболевания часто очень яркая. Для молочницы характерны такие проявления:
- Выделения. Значительно увеличивается их количество. Выделения становятся творожистыми, белыми, обильными, без сильного запаха.
- Слизистая оболочка влагалища, малых и больших половых губ становится отечной, гиперемированной.
- Зуд и жжение наружных половых органов, усиливающиеся после мочеиспускания и во время полового акта.
Как лечат молочницу
При отсутствии симптомов заболевания терапия не применяется.
Если болезнь имеет острый характер, яркое начало и понятные причины возникновения, например: курс антибактериальной терапии по поводу острой пневмонии, то доктору понятно, во-первых, что молочницу вызвало снижение иммунитета, болезнь и антибактериальная терапия, а, во-вторых, как это лечить (противогрибковые препараты и пробиотики).
На время лечения, конечно, назначается половой покой, т.к. половые контакты в это время будут, во-первых, провоцировать рецидивы, а, во-вторых, могут вызвать заболевание у партнера.
Если же у пациентки хроническая, рецидивирующая форма заболевания, то необходимо разбираться, что это? Хронические стрессы?Нарушение менструального цикла? Эндокринные проблемы (сахарный диабет, гипотиреоз итд)? А может это аллергия на новое средство гигиены или реакция на синтетическое нижнее бельё? И, в зависимости от этого, назначать успокоительные препараты или диету, проконсультироваться у эндокринолога или просто поменять средство личной гигиены, а синтетические трусики на трусики и натуральной ткани.
Профилактика заболевания
Лучше заболевание предупредить, чем лечить молочницу. Для этого важно придерживаться таких принципов:
- Правильное питание лежит в основе здорового образа жизни и профилактики молочницы в том числе. А если учесть, что дисбактериоз во влагалище всегда сопутствует дисбактериозу кишечника, то становится понятным почему это первый принцип профилактики.
- Отказ от привычных интоксикаций.
- Половая жизнь с постоянным половым партнером. При смене полового партнера риск заболеваний передающихся преимущественно половым путем возрастает.
- Для водных процедур нужно использовать или чистую воду или средства для интимной гигиены (они имеют оптимальный рН и не приводят к нарушению влагалищной микрофлоры).
- Антибактериальные средства - это мощное лекарство, которым можно помочь, а можно и навредить, если неправильно принимать препарат. Поэтому важно не заниматься самолечением, а принимать антибактериальные препараты только по назначению врача. Доктора, зная побочные действия, назначают и препараты для профилактики молочницы, и пробиотики, которые будут восстанавливать нормальную микрофлору.
- Тщательно выбирать нижнее белье.
- При наличии эндокринных заболеваний стараться выполнять все рекомендации врача, чтобы не допустить гормональных сбоев.
Если возникают непонятные симптомы, то ни в коем случае не пытаться самостоятельно назначать себе препараты, а обратиться к доктору за адекватной диагностической и лечебной помощью.

Как показывают исследования, в Израиле только 35% женщин, жалующихся на зуд в области влагалища / наружных половых органов, страдают грибковой инфекцией. В большинстве случаев основная причина зуда заключается в других заболеваниях. Для подтверждения диагноза необходимо микроскопическое исследование или посев мазка из влагалища. Существуют специальные диагностические наборы, разработанные для определения грибковой инфекции.
(Целевая терапия текущей инфекции вместе с профилактическим лечением)
(Целевая терапия текущей инфекции)
Более 3 случаев за год
Отдельные, случайные события
Женщины из группы риска развития более серьезных заболеваний: беременные, женщины с сопутствующими заболеваниями, такими как сахарный диабет, иммунодефицитные заболевания или заболевания наружных половых органов
Покраснение и опухание указывают на наличие острого воспаления
Без признаков острого воспаления при обследовании
Грибок рода Кандида, за исключением Кандиды белой, такие как Кандида глабрата, Кандида парапсилозис и Кандида тропическая
Что такое грибок (дрожжевые грибки)?
Грибок – это одноклеточный организм, имеющий ядро, органеллы и мембрану. Грибок относится к большой группе микроорганизмов, чья естественная среда обитания – тело человека. В результате некоторых изменений, природа которых не всегда ясна, иммунная система идентифицирует патоген и действует против него с помощью белков (цитокина), которые являются одной из причин воспалительного процесса.
Какие виды грибков вызывают симптомы?
В большинстве случаев (80% -90%), грибок, вызывающий вагинальные инфекции – это Candida Albicans (Кандида белая). Другие грибки, которые могут вызвать вагинальные инфекции, также относятся к роду Кандида и включают в себя: Candida Glabrata (Кандида глабрата), Candida Parapsilosis (Кандида парапсилозис) и Candida Tropicalis (Кандида тропическая).
Как происходит заражение вагинальной грибковой инфекцией. Каковы факторы риска?
Вероятно, источник грибка находится в пищеварительном тракте и его проникновение во влагалище осуществляется прямо из заднего прохода. Кроме того, заражение вагинальной инфекцией может происходить при непосредственном контакте с другими частями тела, в которых имеется грибок. Некоторые женщины сообщают о том, что у них инфекция может развиться в результате приема антибиотиков, воздействия эстрогена (женский гормон), диеты, богатой сахарами, и после полового акта. Тем не менее, более половины женщин, которые страдают рецидивирующим вагинальным кандидозом, не в состоянии определить фактор, вызывающий очередной рецидив инфекции.
Кандидоз является распространенной причиной вагинита (воспаления влагалища). Около 75% женщин детородного возраста сообщают о случаях вагинальной грибковой инфекции, по крайней мере один раз в своей жизни. Более половины из них заболеют этой инфекцией по крайней мере еще один раз в жизни.
Каковы симптомы кандидоза?
Женщины жалуются в основном на зуд, выделения, жжение при мочеиспускании и боли во время полового акта. Как показывают исследования, в Израиле 15% женщин детородного возраста являются носителями возбудителей вагинального кандидоза, протекающего полностью бессимптомно.
Что показывает осмотр?
Исследование начинается с надлежащего осмотра наружных половых органов и влагалища. Проверяются вагинальные выделения, выявляются покраснение, отек половых губ, трещины на коже и покраснение наружных половых органов.
Какова вероятность, что причина жалоб – вагинальный кандидоз?
Как диагностируют грибковое заболевание ?
В 50% -70% случаев грибок можно определить при рассмотрении мазка из влагалища через микроскоп. Если есть подозрение на грибковую инфекцию, которую невозможно определить с помощью микроскопа, мазок отсылают на посев и через 48 часов получают первичный результат. Для диагностики грибковых заболеваний созданы наборы, действующие на основе молекулярных методов, но их более высокая, по сравнению с посевом, эффективность пока не доказана.
Кто нуждается в лечении?
Как лечится это заболевание?
Лечение направлено против грибков и назначается в соответствии с видом грибка. В большинстве случаев патогеном является Кандида белая. Предпочтительное лечение – прием противогрибковых препаратов группы азолов ( azole ), которые ингибируют создание клеточной мембраны грибка. Эти препараты используются в качестве топического средства в виде свечей или крема или в качестве системной терапии: в таком случае их принимают перорально в виде таблеток. Топическое лечение по эффективности сравнимо с системным лечением. От 5% до 10% женщин, принимающих топическое средство, жалуются на жжение и дискомфорт, следовательно, системная терапия с этой точки зрения имеет преимущество.
В тех случаях, когда патогеном является грибок вида Кандида глабрата, важно убедиться, что симптомы на самом деле вызваны наличием грибка и никаким иным фактором, так как Кандида глабрата считается грибком с низкой патогенностью, не приводит к значительной воспалительной реакции и вполне возможно, что не он вызывает дискомфорт у женщины.
Какова продолжительность лечения и его эффективность?
Продолжительность лечения и вид лечения определяется в зависимости от тяжести инфекции. Обычно грибковые воспаления относят к простому воспалению, встречающемуся примерно в 80% -90% случаях. Заболевание носит случайный, единичный характер у здоровых женщин, с симптомами легкой степени выраженности и без признаков острого воспаления влагалища при осмотре. В таких случаях можно назначить одноразовое лечение, направленное на текущую инфекцию без необходимости профилактики. В 80% -90% случаев получают хороший ответ на лечение и симптомы исчезают.
В отличие от этого, женщинам со сложной инфекцией, которая определяется частотой рецидивов (больше трех случаев в год), и женщинам из группы риска, таким как беременные или женщины, имеющие сопутствующие заболевания (сахарный диабет, иммунодефицитные заболевания и заболевания наружных половых органов), требуется длительное лечение, который включает в себя первичное лечение текущей инфекции, а затем поддерживающая терапия один раз в неделю в течение нескольких месяцев. После этого лечения у более 90% женщин жалобы исчезают.
Важно отметить, что 57% женщин страдают рецидивами грибковой инфекции в течение 6 месяцев после прекращения профилактической терапии. Предсказать, у каких именно женщин будет рецидив, не представляется возможным.
Эффективность лечения кандидоза, вызванного грибком Кандида глабрата, достаточно низкая. Только 50% женщин отвечают на лечение препаратами группы азолов. В качестве лечения рекомендуют препарат борной кислоты, который помогает 70% пациенток.
Какова дифференциальная диагностика при зуде, когда исключен вагинальный кандидоз?
Другие условия, при которых могут возникнуть подобные жалобы – реакция на аллергены или химические вещества, содержащиеся в мазях, мыле и гигиенических прокладках. Иногда мазь, использование которой не обосновано, содержит химические вещества, вызывающие раздражение кожи и зуд. Прекращение использования мази решает эту проблему. Важно отметить, что различные кожные заболевания, таких как псориаз, склерозирующий лишай, простой хронический лишай, экзема и сухая кожа также могут вызвать зуд в области наружных половых органов.
В каждом случае зуда в области наружных половых органов и влагалища обязательно нужно провериться, чтобы поставить правильный диагноз и назначить соответствующее лечение.
Грибок-возбудитель имеет несколько разновидностей, в наших широтах преобладает Candida albicans, который относится к условно-патогенной микрофлоре – при нормальной работе иммунитета его носительство не является заболеванием и не вызывает дискомфорта. Симптомы появляются при нарушениях иммунного статуса или под воздействием внешних факторов – грибок поражает слизистые оболочки (ротовую полость, кишечник и т. д.).
У женщин чаще всего встречается кандидоз влагалища.
- ВИЧ, иммунодефициты
- Беременность
- Мощные стрессы
- Длительный прием эстрогенов
- Глюкокортикоиды
- Травмирование слизистой: конизация шейки матки, аборты, роды, эрозии
- Антибактериальная терапия: уничтожая патогенные бактерии, антибиотики также удаляют микробы нормофлоры – естественную защиту слизистых от внедрения грибков
- Прием цитостатиков (химиопрепаратов, подавляющих рост опухолей)
- Иммунодепрессанты (подавляющие иммунитет)
- Радиотерапия (облучение)
- Проникновение извне нетипичных грибков – Candida tropicalis или др.
Естественную защиту обеспечивают не только гуморальные факторы (белки крови), но и собственная нормофлора: преобладание лактобактерий во влагалище подавляет рост грибков. Нарушение микрофлоры из-за травмы, приема лекарств, а также проникновения грибков извне, при нарушении гигиены, позволяет кандидам интенсивно размножаться.
Оседая на стенках полового тракта грибки травмируют эпителий и плотно спаиваются со слизистой. Продукты их жизнедеятельности закисляют среду влагалища и раздражают чувствительные нервы. При попадании этих продуктов в кровь запускается иммунная реакция, проявляющаяся воспалением. При чрезмерном иммунном ответе возникают аллергические реакции, которые ухудшают симптомы заболевания.
Результатом поражения половых путей грибками Candida становятся белые выделения, напоминающие творожные хлопья, состоящие из слущенного эпителия, слизи и массы грибков, а также комплекс легко узнаваемых симптомов.
Наиболее показательными для диагностики заболевания являются творожистые выделения, которые могут отличаться объемами, плотностью, консистенцией, иметь желтоватый оттенок и даже принимать форму довольно крупных комочков.
Почти всегда выделениям сопутствует зуд, часто нестерпимый, жжение, ощущение тяжести, распирания во влагалище, отечность и покраснение видимых слизистых. Может появляться болезненное мочеиспускание, боли во время полового акта.
Симптомы могут усиливаться после тепловых процедур, в жаркую погоду, при долгом сидении.
При хроническом течении грибковой инфекции, частых рецидивах клиническая картина может стираться, некоторые симптомы отсутствуют – грибковая инфекция выявляется случайно при анализе мазка.
Выделяют 4 формы заболевания:
- Острый кандидоз – характерны обильные выделения, зуд, боль, жжение половых органов. Яркие клинические проявления сохраняются до недели, затем постепенно стихают. Симптомы общей интоксикации отсутствуют, температура нормальная
- Хронический кандидоз – заболевание возвращается при наличии располагающих факторов, но протекает не столь бурно, часто бессимптомно. Может осложняться присоединением вторичной инфекции, так как слизистая постоянно травмируется грибком. Тяжело протекает при сахарном диабете, лейкозах
- Рецидивирующий кандидоз – чередование обострений (более 4-х в год) и ремиссий
- Носительство – грибки постоянно живут на слизистой половых путей, но не размножаются, так как подавляются нормофлорой и факторами иммунной защиты
У беременных вагинальный кандидоз требует лечения, несмотря на то, что прямо не влияет на вынашивание ребенка и течение родов:
- Повреждающее действие грибка на слизистую и сильное воспаление могут спровоцировать развитие вторичной инфекции в условиях сниженного иммунитета при незначительных погрешностях в гигиене, что может привести к внутриутробному инфицированию плода
- При прохождении ребенка по родовым путям может произойти обсеменение, которое проявится у новорожденного стоматитом, отитом, синуситом или поражением ЖКТ
Лечение вагинального кандидоза беременных предполагает тщательный выбор терапии, взвешенное соотнесение пользы и вреда.
Диагностикой и лечением кандидоза занимается врач-гинеколог. Он проводит визуальный осмотр на кресле, берет биологический материал (урогенитальный мазок).
Исследование материала может производиться двумя методами:
- Микроскопия мазка – это рассматривание мазка на предметных стеклах под микроскопом. Позволяет определить количество грибка, оценить уровень воспаления по количеству лейкоцитов
- Бакпосев (анализ на микрофлору) – помещение материала на питательную среду и выращивание с целью выявления возбудителя. Позволяет также определить чувствительность грибка к лекарствам
Лечение вагинального кандидоза включает:
- Прием противогрибковых препаратов
- Антибиотиков
- Противомикробных препаратов
- Глюкокортикостероидов (в комплексной терапии)
- Комбинированных препаратов (противогрибковые антибиотики трех разных групп, антибиотики + противомикробное + противогрибковое средство + глюкокортикостероид)
- Спринцевания или ванны с раствором соды
Большая часть современных лекарств выпускается не только в таблетированном виде, но и в форме вагинальных таблеток, капсул, свечей, кремов. Они применяются местно и не оказывают системного действия, поэтому могут назначаться беременным и кормящим женщинам.
- Практикующие акушеры-гинекологи МЕДСИ следят за актуальными мировыми тенденциями в лечении
- Возможность экспресс-диагностики
- Индивидуальный подход к каждому пациенту, подбор схемы лечения с учетом особенностей организма
- Наблюдение в динамике, коррекция схемы лечения, скидка на повторный прием
Для записи на прием звоните по телефону (работает круглосуточно).
Читайте также:


