Как лечить молочницу флуконазолом и ливарол
Молочница (кандидоз половых органов) часто встречается в гинекологической практике. По статистике, более 80% женщин сталкивались с такой проблемой.

Специфика лечения заболевания зависит от формы и тяжести патологического процесса. Молочница может быть маркером скрытого течения половых инфекций или эндокринных болезней, в первую очередь сахарного диабета.
Своевременное обращение к гинекологу для диагностики и выбора оптимального курса терапии предупреждает развитие осложнений и переход кандидоза в рецидивирующую хроническую форму.
Принципы лечения молочницы у женщин
Молочницу вызывают условно-патогенные грибы из рода Candida. Микроорганизмы в норме могут присутствовать во влагалище, не вызывая негативного воздействия на организм. Патогенные свойства проявляются при снижении уровня местного и общего иммунитета, заражении половыми инфекциями, прогрессировании тяжелых эндокринных заболеваний и других внутренних органов.
В 90% случаев причиной заболевания является Candida albicans, в 10% случаев - Candida glabrata. Отличие состоит в том, что Candida glabrata обычно устойчива к проводимой терапии и чаще вызывает формирование хронической молочницы. Эту особенность необходимо учитывать при составлении плана лечения.
Для эффективного назначения антимикотических препаратов перед началом терапии проводят бакпосев мазка из влагалища на определение возбудителя болезни и устойчивости микроорганизмов к антигрибковым лекарственным средствам. При подозрении на латентное течение других половых инфекций рекомендуют сдать мазки на наличие хламидиоза, уреаплазмоза, гарднерелеза.
Принципы лечения вагинального кандидоза:
Для повышения эффективности терапии молочницы назначают диету с низким содержанием легкоусвояемых углеводов (сахар, сладости, мучные изделия, выпечка). Высокое содержание углеводов приводит к закислению среды влагалища, что становится благоприятной средой для размножения грибковой микрофлоры.
Немаловажное значение имеет соблюдение половой и личной гигиены - использование презервативов при случайных сексуальных контактах, частая смена нательного белья из натуральных тканей, гинекологических прокладок и тампонов.
Гигиену наружных половых органов необходимо проводить не реже двух раз в день.

Местное лечение молочницы у женщин
Антимикотические препараты местного действия рекомендуют в случае острого неосложненного течения молочницы, в период вынашивания плода, при наличии противопоказаний к назначению системных лекарств. Для терапии применяют мази, гели, таблетки, свечи, растворы для введения во влагалище. Лекарственные средства оказывают фунгистатический и фунгицидный эффект непосредственно в очаге воспаления и не всасываются в общий кровоток.
Лекарственные препараты для местной терапии:
- клотримазол (кандибене, кандизол, антифунгол);
- кетоконазол (низорал, ливарол, микозорал);
- натамицин (пимафуцин);
- эконазол (ифенек);
- миконазол (гинезол, клион Д 100);
- имидазол (гинезол, микогал);
- фентиконазол (ломексин).
Курс лечения продолжают 7-10 дней. По решению гинеколога местная терапия может быть заменена приемом системного препарата флуконазол однократно в дозировке 150 мг. Препараты местного действия назначают в составе консервативной терапии системными антимикотическими лекарственными средствами.
Лечение системными препаратами
Лекарственные средства системного действия при молочнице применяют в виде таблеток и капсул для приема внутрь, реже в виде инъекций. Антимикотические препараты попадают в общий кровоток и воздействуют не только на половую сферу, но и на другие внутренние органы. Лечение назначают в случае хронической рецидивирующей формы молочницы, развития осложнений, системного кандидоза.
Лекарственные препараты для системной терапии:
- флуконазол (дифлюкан, флюкостат, дифлазон);
- интраконазол (румикоз, орунгал, ирунин);
- кетоконазол (фунгавис, ороназол);
- пимафуцин.
Дополнительное лечение
Для восстановления нормальной микрофлоры влагалища и кишечника рекомендуют пробиотики в капсулах для приема внутрь (аципол, линекс, энтерол) и внутривагинальные свечи (бифидумбактерин, ацилакт).
С целью укрепления иммунитета проводят витаминотерапию.
Назначают физиопроцедуры (электрофорез, магнитотерапия, лазер) для снижения воспаления, нормализации кровотока и обменных процессов в области малого таза.

Варианты предложения: вагинальные свечи Гинезол 7, Залаин, Клотримазол, Ливарол, Пимафуцин, вагинальные таблетки Кандид (500 мг), вагинальный гель Кандид, вагинальный крем Дафнеджин и др.
Факторы выбора препарата
Другие безрецептурные средства применяют дольше:
- 3—5 дней — Ливарол;
- 3—6 дней — Пимафуцин или его генерики;
- 6—7 дней — Дафнеджин, свечи Клотримазол в дозе 100 мг, Гинезол 7, вагинальный гель Кандид.
Лечение проводится до полного исчезновения клинических симптомов острого ВВК.
2. Ограничения к применению
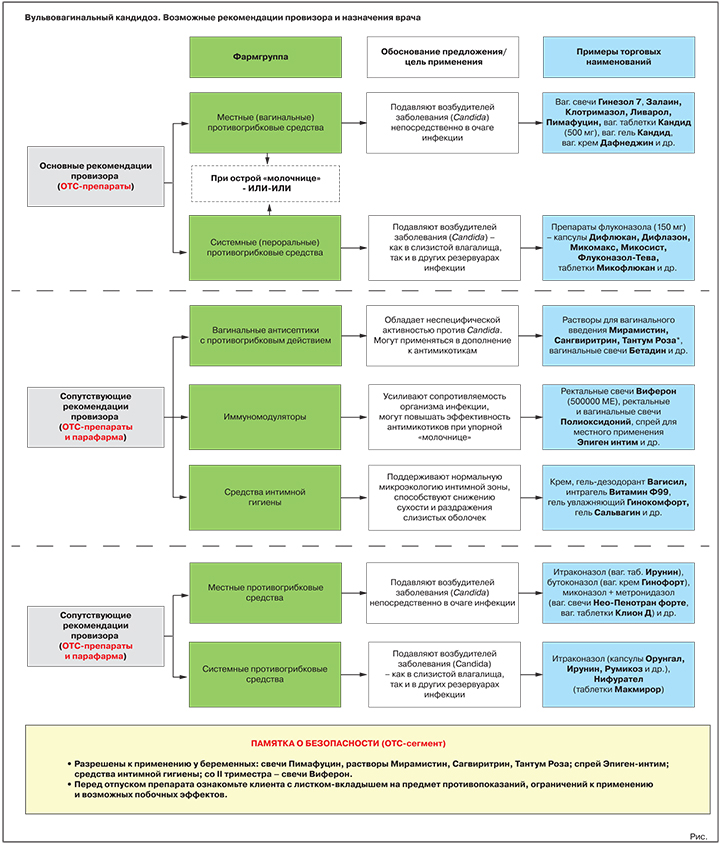
Варианты предложения: препараты флуконазола (референтный препарат — капсулы Дифлюкан, генерики — капсулы Дифлазон, Микомакс, Микосист, Флуконазол-Тева, таблетки Микофлюкан и многие др.); препарат натамицина (таблетки Пимафуцин).
Факторы выбора препарата
1. Принцип действия
Если флуконазол всасывается в кровь и оказывает системное противогрибковое действие, то натамицин после приема внутрь действует только на уровне ЖКТ, который выполняет в организме роль одного из резервуаров Candida. Как следствие, при лечении острого ВВК флуконазол может применяться в качестве альтернативы местным вагинальным средствам, натамицин — только в качестве дополнения.
3. Ограничения к приему
- Флуконазол противопоказан при беременности, прием натамицина в этот период возможен.
- Флуконазол может вызывать головокружение, о чем следует предупредить пациенток, управляющих автомобилем.
4. Терапевтическая эквивалентность
Если пероральный натамицин в настоящее время представлен в России лишь одним торговым наименованием, то флуконазолов, напротив, чрезвычайно много. Не ставя под сомнение факт сопоставимой эффективности различных препаратов с этим МНН в равнозначных дозировках и лекарственных формах, тем не менее, обозначим те генерики, которые официально признаны FDA терапевтически эквивалентными по отношению к Дифлюкану (код эквивалентности AB). Из препаратов, зарегистрированных в России, к таковым относятся Микофлюкан и Флуконазол-Тева5.
Антисептики с противогрибковыми свойствами
Обоснование предложения: обладают неспецифической активностью против Candida. Могут использоваться в дополнение к специализированным противогрибковым средствам, в т.ч. при подозрении на смешанные инфекции.
Варианты предложения: растворы для вагинального введения Мирамистин, Сангвиритрин, Тантум Роза, вагинальные свечи Бетадин и др.
На заметку провизору
Иммуномодуляторы
Обоснование предложения: усиливают сопротивляемость организма инфекции, могут повышать эффективность противогрибковых средств при упорном течении заболевания.
Варианты предложения: ректальные свечи Виферон (500 000 МЕ), ректальные и вагинальные свечи Полиоксидоний, спрей для местного применения Эпиген интим и др.
На заметку провизору
Средства интимной гигиены
Обоснование предложения: при регулярном применении поддерживают нормальную микроэкологию интимной зоны, способствуют снижению сухости и раздражения слизистых оболочек, уменьшают риск новых вагинитов.
Варианты предложения: гель-дезодорант Вагисил, интрагель Витамин Ф99, гель увлажняющий Гинокомфорт, гель Сальвагин и др.
На заметку провизору
Противогрибковые средства местного действия
Цель применения: прямое подавление/уничтожение возбудителей заболевания в очаге инфекции.
Представители: итраконазол (вагинальные таблетки Ирунин), бутоконазол (вагинальный крем Гинофорт), фентиконазол (вагинальный крем или вагинальные капсулы Ломексин), миконазол + метронидазол (вагинальные суппозитории Нео-Пенотран, Нео-Пенотран форте, вагинальные таблетки Клион Д) и др.
На заметку провизору
Пероральные противогрибковые средства
Представители: итраконазол (капсулы Орунгал, Ирунин, Итраконазол-Тева, Румикоз и др.), нифурател (таблетки Макмирор), нистатин (таблетки Нистатин).
На заметку провизору
Иммуномодулирующие средства
Представители группы: интерферон альфа-2b + таурин + бензокаин (вагинальные и ректальные суппозитории Генферон), синтетический пептид (раствор для местного применения Гепон), оксодигидроакридинилацетат натрия (раствор для инъекций Неовир) и др.
На заметку провизору
Перечисленные иммуномодуляторы могут назначаться врачами не только при ВВК, но и при других инфекционных гинекологических заболеваниях (бактериальный вагиноз, трихомониаз и др.).
- КЛЮЧЕВЫЕ СЛОВА: кандидоз, этиология, иммуносупрессия, Пимафуцин, Нистатин, Ливарол, Клотримазол, Микогал, Гино-певарил, Гино-травоген
Диагноз хронического рецидивирующего вагинального кандидоза (ХРВК) ставят в тех случаях, когда в течение одного года регистрируются 4 или более клинически выраженных случаев данного заболевания. Кроме того, показано, что у 50% женщин с ХРВК симптомы появляются вновь в интервале от нескольких дней до 3-х месяцев после успешного излечения эпизода ВК. Проведенные исследования показали, что чаще ХРВК страдают женщины в возрасте от 21 до 40 лет, т.е. наиболее трудоспособные, что свидетельствует о высокой социальной значимости данной проблемы.
Возбудителем кандидозного вульвовагинита являются дрожжеподобные грибы рода Candida – одноклеточные микроорганизмы величиной 6-10 мкм. Грибы рода Candida – диморфны, образуют бластомицеты (клетки-почки) и псевдомицелий (нити удлиненных клеток). Бластомицеты ответственны за размножение грибка, а псевдомицелий определяет его способность к инвазии в эпителий. Следует отметить, что наиболее высокой патогенностью обладает Candida albicans, являющаяся в 75%-80% случаев возбудителем вульвовагинального кандидоза. Вместе с тем данные литературы свидетельствуют о том, что в настоящее время при сохранении ведущей роли С.аlbiсаns отмечается четкая тенденция увеличения числа вспышек заболеваний, не связанных с Candida albicans. По данным литературы, на их долю приходится до 17-30% всех видов Candida (3, 4, 8).
Среди наиболее часто встречающихся видов, следует отметить С.glаbгаtа, С.tropicalis, С.krusei, Candida guillermondii, Saccharomyces cerevisiae. и др. Важно подчеркнуть, что среди видов, выделенных при ВВК, лидирует С.glаbгаtа. Вульвовагинальный кандидоз, вызванный данным возбудителем, как правило, протекает в хронической рецидивирующей форме.
В 7-10% случаев, С.glаbгаtа устойчива к препаратам азолового ряда, применяемым местно и системно, и часто проявляется при ВВК на фоне сахарного диабета. Кроме того, виды вышеперечисленных возбудителей встречаются у некоторых этнических групп, в частности у африканской расы, а также у народов стран Средиземноморья и Ближнего Востока. Помимо этого, ХРВК, независящий от Candida albicans, можно предположить у пациенток, неоднократно применявших антимикотики азолового ряда (11).
Данные ряда авторов свидетельствуют о том, что рецидивы ВВК, как правило, вызываются одним штаммом гриба (7). Причину ХРВК склонны объяснять состоянием организма больной, в частности – особенностями защитной системы влагалища. Частые рецидивы заболевания могут наблюдаться при нарушении местных иммунных механизмов. Слизистая влагалища содержит большое количество эпителиальных и дендритоподобных клеток Лангерганса, макрофагов и Т-лимфоцитов. Клеточный иммунитет обеспечивается мононуклеарными клетками и Т-лимфоцитами, которые осуществляют основную защитную функцию как при системном кандидозе, так и кандидозе слизистых. Ряд авторов указывает на то, что возникновению рецидивов могут способствовать особые штаммы Candida albicans, склонные к персистированию (16, 19). Данные Fidel P. J. Jr. и соавт. (15) свидетельствуют о том, что частые рецидивы могут быть обусловлены нарушениями локального иммунитета слизистой оболочки влагалища, в частности – хронический рецидивирующий кандидоз как синдром, развивается на фоне дефектов иммунной системы и профиля сенсибилизации к антигенам грибов (17). Возбудителем указанного синдрома является Candida albicans как наиболее патогенный вид гриба. Известно, что предрасполагающим фактором, приводящим к рецидивированию заболевания, можно также считать уменьшение количества влагалищного экссудата. Это способствует колонизации влагалища грибами. Вместе с тем рядом исследователей показано, что частая смена антимикотических средств, порой недостаточная их доза, применение препаратов без определения вида возбудителя также обуславливает хронизацию процесса (17, 20).
Следует отметить, что крайне редко удается выявить одну причину, приводящую к стойкому рецидиву патологического процесса. Как правило, это сочетание нескольких предрасполагающих факторов: сахарный диабет, патология щитовидной железы, применение иммуносупрессоров, гормональных препаратов, присоединение заболеваний вирусной и бактериальной этиологии, генетически – детерминированные иммунные состояния и т.д. Кроме того, показано, что бесконтрольное и длительное применение антибиотиков широкого спектра также может способствовать развитию кандидозной инфекции (14).
Существуют различные классификации ВВК. Принято выделять: острый, хронический кандидозный вульвовагинит и кандидоносительство. Хронический рецидивирующий кандидоз (ХРВК) подразделяют на первичный (идиопатический) и вторичный. При первичном ХРВК изначальная резистентность к C.albicans как причина данной формы заболевания наблюдается редко. Вопрос, является ли первичный ХРВК истинным рецидивом или реинфекцией, к настоящему моменту остается спорным. Вторичный ХРВК может развиваться как под воздействием эндогенных (сахарный диабет, многократное применение антибиотиков, иммунодефицит), так и экзогенных (оральные контрацептивы, заместительная гормонотерапия) факторов. Важную роль в развитии вторичного ХРВК играет сексуальное поведение: орально-генитальные контакты, высокая частота половых контактов.
Ряд авторов (12) выделяет неосложненный (острый ВВК) и осложненный ВВК, на фоне экстрагенитальной патологии (сахарный диабет, иммуносупрессия и др.), а также ВВК, не связанный с Candida albicans.
Следует отметить, что существует два основных механизма возникновения хронического рецидивирующего кандидоза – реинфекция влагалища и рецидив, связанный с неполной элиминацией возбудителя. Исследования, проведенные в настоящее время, опровергают теорию возможности реинфекции влагалища Саndida из желудочно-кишечного тракта или других источников, например, эндометрия. Показано, что у 25-50% женщин с ХРВК получены отрицательные результаты культурального исследования на протяжении 4-6 недель, что не согласуется с предположением о реинфекции влагалища штаммами дрожжеподобных грибов, обитающих в желудочно-кишечном тракте. Получены также данные о том, что эндометрий не может служить резервуаром инфекции Саndida. Однако другие исследователи опровергают эту точку зрения.
Клиническая картина кандидозного вульвовагинита весьма типична и характеризуется обильными творожистыми или белыми выделениями из половых путей, зудом, жжением, которые усиливаются перед менструацией или после согревания. Пациентов беспокоят также болезненные ощущения в половых органах, усиливающиеся при мочеиспускании или во время полового акта. Кроме того, процесс может распространяться и на перианальную область, а также на внутреннюю поверхность бедер. При осмотре наблюдается отек и гиперемия слизистой половых органов, белые налеты на вульве и слизистой влагалища. Клиническая картина при ХРВК характеризуется меньшей распространенностью поражений, не столь интенсивной гиперемией и отечностью, влагалищные выделения не обильны, или могут совсем отсутствовать.
Определенное значение в диагностике ВК принадлежит расширенной кольпоскопии, которая позволяет оценить состояние эпителия шейки матки и влагалища, выявить патологический очаг, дифференцировать доброкачественные изменения от подозрительных в отношении малигнизации, выбрать наиболее измененный участок экзоцервикса для прицельной биопсии. Кроме того, данный метод позволяет не только правильно поставить диагноз, но и определить эффективную схему последующего лечения.
Критериями оценки состояния экзоцервикса при кольпоскопии является наличие того или иного типа эпителия, состояние сосудов шейки матки и их рисунок, его цвет и поверхность, характер стыка многослойного плоского и цилиндрического эпителия, реакция на пробу с уксусной кислотой и пробу Шиллера.
Несомненно и то, что кольпоскопическая картина шейки матки и влагалища может зависеть не только от характера возбудителя, но и от стадии менструального цикла, гормональной насыщенности организма, этапа воспалительного процесса, возраста пациентки и т.д. Совокупность всех перечисленных признаков и определяет особенности клинического течения воспаления.
Следует подчеркнуть, что изменения шейки матки на фоне воспалительной реакции, обусловленной, в частности, кандидозной инфекцией, могут привести в затруднение морфолога. Это объясняется морфологической схожестью картин воспаления и цервикальной интраэпителиальной неоплазии шейки матки. В связи с этим целесообразно проведение на I этапе противовоспалительной терапии (в частности – терапии, направленной на лечение ВВК). После получения отрицательных клинических и лабораторных методов исследования, на II этапе, при подозрении на патологию шейки матки – проведение цитологического и/или гистологического методов исследования для получения более достоверных результатов.
Наряду с клиническими признаками, при постановке диагноза ВК важное значение приобретает микробиологический анализ. В настоящее время многие авторы сходятся во мнении о необходимости комплексной оценки результатов культуральной диагностики и микроскопии мазков вагинального отделяемого (1, 5).
Перед назначением терапии при ХРВК необходимо провести оценку микробиоценоза влагалища с идентификацией вида Candida и определение его чувствительности к антимикотикам. Нередко ВВК протекает как полиэтиологический воспалительный процесс, когда грибы являются его участниками наряду с другими возбудителями (хламидиями, уреаплазмами, аэробными и анаэробными условно-патогенными микроорганизмами и др.). Проведение дополнительных методов исследования и выявление сопутствующих заболеваний может помочь в выборе оптимальной терапии. Учитывая возможность атипичных проявлений кандидозной инфекции, следует проводить дифференциальную диагностику с различными как инфекционными, так и неинфекционными заболеваниями вульвы (краурозом, склеродермией, вульводинией и др.).
Терапия ХРВК является сложной с клинической точки зрения проблемой. Основными ее принципами являются: лечение фунгицидными препаратами эпизода ВВК с последующей профилактикой (с целью предотвращения рецидивов заболевания).
Осложненное течение ВК, при котором данное заболевание, как было сказано выше, носит хронический рецидивирующий характер, протекающее нередко на фоне сахарного диабета, патологии щитовидной железы, хронических заболеваний, иммунодефицитных состояний и др., плохо поддается терапии и требует удлинения курса препаратами как локального, так и системного действия. Как правило, время лечения увеличивается вдвое, в частности, локальная терапия препаратами полиенового ряда (Пимафуцин, Нистатин), имидазолового ряда (Ливарол, Клотримазол, Микогал, Гино-певарил, Гино-травоген и др.) проводится в течение 14 и более дней.
До настоящего времени не выработано единой и наиболее эффективной схемы лечения хронического рецидивирующего вульвовагинального кандидоза (13, 21).
Широкое применение в клинической практике лечения ХРВК нашли препараты триазолового ряда (Флуконазол, Итраконазол). Схемы терапии ХРВК препаратом Флуконазол различны, некоторые авторы рекомендуют применение Флуконазола по следующим схемам: проведение основного курса терапии: по 150 мг однократно, через 72 часа повторный прием препарата в дозе 150 мг (10); по 50 мг в сутки в течение 14 дней или по 150 мг 1 раз в 3 дня – всего 3 приема.
С целью предотвращения рецидивов заболевания, поддерживающая терапия складывается следующим образом: по 150 мг с интервалом от 1-ой недели до 1-го месяца, или по 100 мг однократно 1 раз в неделю в течение 6 месяцев. Ряд авторов (8) рекомендуют применение препарата Флуконазол в режиме пульс-терапии: по 150 мг 1 раз в неделю в течение 1-3-х месяцев.
Одним из препаратов, который также широко используется в лечении ХРВК, является Итраконазол. Препарат относится к производным триазолового ряда и обладает фунгицидной активностью в отношении многих возбудителей ВВК: С.аlbicans, С.glаbrata и др.
Итраконазол применяется по 200 мг в день после еды в течение 3 дней.
С целью предотвращения рецидивов заболевания при ХРВК рекомендовано применение препарата по 200 мг в первый день менструации в течение 6 менструальных циклов.
В исследование были включены 30 женщин в возрасте 18-50 лет (средний возраст 27,1 + 1,1 года) с рецидивирующим вульвовагинальным кандидозом в стадии обострения – с клиническими проявлениями и микробиологической верификацией диагноза.
Все штаммы грибов, выделенные при первичном исследовании, а также штаммы, выделенные из вагинального отделяемого в случае неэффективного лечения, тестировали на чувствительность к антимикотикам. Всем пациенткам с подтвержденным диагнозом ХРВК по данным клинико-лабораторных методов исследования, назначали вагинальные суппозитории Ливарол, содержащие 400 мг кетоконазола в сочетании с пероральным приемом препарата дифлюкан (Флуконазол). Схема применения: дифлюкан (Флуконазол) в дозе 150 мг per os однократно в сочетании с препаратом Ливарол (кетоконазол) по 1-му суппозиторию ежедневно, интравагинально, на ночь в течение 10 дней. В последующем антитирецидивная терапия заключалась в назначении препарата Ливарол по 1-му суппозиторию вагинальному на ночь в течение 5 дней перед менструацией в течение 6 месяцев.
Клинико-микробиологическую эффективность оценивали через 12-15 дней и 3, 6 и 12 месяцев от начала терапии.
Большинство пациенток – 93,3%, предъявляли жалобы на зуд во влагалище и в области наружных половых органов, выделения из половых путей отмечали 56,7% пациенток, жжение в области наружных половых органов – 46,7%; дизурические расстройства – 43,3% пациенток.
При расширенной кольпоскопии у всех пациенток были выявлены признаки экзоцервицита. Микробиологическое исследование показало, что у 23 женщин (76,7%) диагностирован классический вариант ВВК, у 7 (23,3%) – сочетанная форма бактериального вагиноза (БВ) и ВВК. При идентификации дрожжеподобных грибов было установлено, что они были представлены двумя родами: Candida и Saccharomyces. У всех женщин дрожжеподобные грибы выделены в монокультуре. Всего выделено 30 штаммов грибов: 25 штаммов (83,3%) – Candida albicans, 3 штамма (10%) – Saccharomyces cerevisiae и 2 штамма (6,7%) – Candida glabrata.
Тестирование грибов, выделенных при первичном исследовании, на чувствительность к антимикотикам показало, что большинство штаммов (29 из 30 или 96,7%) были чувствительны к кетоконазолу – активной составляющей препаратов Ливарол и Флуконазол.
Через 12-15 дней от начала терапии, клинические симптомы, характерные для ВВК, и явления экзоцервицита при расширенной кольпоскопии отсутствовали у 29 (96,7%) пациенток. У одной пациентки отмечалось незначительные клинические симптомы заболевания. При микробиологическом исследовании установлено, что элиминация дрожжеподобных грибов из вагинального отделяемого достигнута у 29 женщин (96,7%). У одной пациентки (3,3%) повторно выделены Candida albicans в небольшом количестве (10 3 КОЕ/мл). При этом, Candida albicans были обнаружены только при культуральном исследовании, а вагинальный мазок при микроскопии соответствовал критериям нормы. Выделенный штамм повторно тестирован на чувствительность к антимикотикам. Установлено, что штамм Candida albicans, как и при первичном исследовании, был чувствителен ко всем изученным препаратам. В то же время обращает на себя внимание случай положительного исхода лечения ВВК, ассоциированного со штаммом Candida albicans, исходно имевшего множественную устойчивость, в том числе – к кетоконазолу и Флуконазолу. По-видимому, факт элиминации Candida albicans в данном случае является подтверждением мысли о том, что сведения об устойчивости in vitro не всегда соответствуют клинической неэффективности лечения. Таким образом, клинико-микробиологическая эффективность лечения эпизода рецидивирующего ВВК на I этапе составила 96,7%. Пациентка, у которой на I этапе лечения не удалось достичь полной элиминации возбудителя, была исключена из исследования.
При контрольном клинико-микробиологическом исследовании через 3 месяца от начала терапии не выявлено рецидива заболевания ни в одном случае. Динамическое наблюдение в течение 6 месяцев от начала терапии показало, что рецидив заболевания отмечен у одной из 29 (3,4%) пациенток. При детальном опросе было выявлено, что клинические проявления заболевания ВВК пациентка отмечает после перенесенного ОРВИ.
Контрольное клинико-микробиологическое исследование через 12 месяцев от начала терапии выявило рецидив заболевания у 2-х пациенток. Обе пациентки связывают возобновление клинических проявлений заболевания с приемом антибактериальных препаратов по поводу сопутствующих заболеваний: в одном случае перенесенного бронхита, в другом – обострения цистита.
Таким образом, отдаленные результаты через 6-12 месяцев от начала терапии ХРВК свидетельствуют о рецидиве заболевания ВВК у 4-х женщин (13,8%). Идентификация возбудителей рецидива заболевания показала, что все штаммы, как и при первичном исследовании, относились к Candida albicans, и все 4 штамма были чувствительны ко всем изученным препаратам.
В процессе изучения терапевтической эффективности оценивалась безопасность и переносимость препарата на основе регистрации нежелательных явлений. Побочные реакции в виде легкой тошноты и жжения в области вульвы и влагалища были отмечены у 2-х пациенток, что не потребовало отмены препарата и назначения дополнительной терапии.
Таким образом, проведенное клинико-лабораторное исследование показало, что эффективность комбинированной терапии препаратом Ливарол в сочетании с Флуконазолом (дифлюканом) при лечении ХРВК составила 96,7%. Учитывая, что доля Candida albicans в составе возбудителей ВВК составила 83,3% при почти 100%-ной чувствительности к кетоконазолу (Ливаролу) и Флуконазолу и элиминации возбудителя после лечения, очевидна целесообразность комбинированной терапии в лечении ХРВК.
Использование препарата Ливарол (кетоконазол) с противорецидивной целью в течение 6 месяцев показало высокую его эффективность. Эффективность терапии через 6 месяцев от ее начала составила 96,6%. Отдаленные результаты через 7-12 месяцев от начала терапии показали достаточно высокую эффективность лечения, которая составила 89,3%.
Данные исследования позволяют рекомендовать комбинированную терапию препаратами Ливарол в сочетании с Флуконазолом (дифлюканом) при лечении хронического рецидивирующего вульвовагинального кандидоза с последующим назначением препарата Ливарол с противорецидивной целью.
При хроническом рецидивирующем ВК целесообразно проведение клинико-микологического контроля в течение 3-х последовательных менструальных циклов (после менструации).
Следует отметить, что назначение эубиотиков на втором этапе терапии кандидозной инфекции является нецелесообразным. Их применение должно быть обоснованным и индивидуальным в каждом конкретном случае.
Молочница (кандидоз) – крайне неприятное заболевание, симптомы которого приносят серьезный дискомфорт. Возбудитель кандидоза обитает во влагалище всегда, размножаться ему мешают лактобактерии. Но многие неблагоприятные факторы способны нарушать местный иммунитет влагалища, что становится отличной средой для размножения грибка. Какие современные лекарства от молочницы помогают справиться с заболеванием?
Как лечить молочницу?
Важным моментом в борьбе с грибковой инфекцией является предварительная диагностика, позволяющая определить чувствительность патогенной микрофлоры к конкретным препаратам. От этого зависит большая часть успеха лечения, так как на основе результатов анализов гинеколог сможет подобрать действительно эффективное лекарство от молочницы для женщин. Кроме того, подход к лечению должен быть комплексным, поэтому кроме противогрибковых средств пациенткам рекомендуется:
прием препаратов, повышающих иммунитет,
прием средств, способствующих восстановлению нормальной микрофлоры влагалища,
лечение сопутствующих ИППП, диета.
Ослабленный иммунитет часто становится причиной возникновения молочницы, поэтому для предотвращения рецидивов врачи назначают именно иммуномодулирующие средства. Примером такого препарата может стать Вобензим, который существенно сокращает количество рецидивов заболевания.
Препараты для лечения кандидоза
Лекарства от молочницы можно разделить на две группы:
1. Местные препараты оказывают воздействие непосредственно в очаге размножения инфекции (во влагалище). Это вагинальные свечи, мази, растворы, кремы:
Курс лечения вышеперечисленными средствами не должен быть менее 2 недель, так как грибы при неблагоприятных условиях начинают активно образовывать споры. И даже если уже через несколько дней после начала лечения симптомы исчезнут, это не значит, что инфекция уничтожена. Она все еще находится во влагалище и активно размножается. Поэтому очень важно довести курс лечения до конца. Но любое местное лекарство от молочницы эффективно только на начальных стадиях заболевания, когда еще нет серьезных повреждений слизистой влагалища.
2. Общие препараты также используются при комплексном лечении кандидоза, так как инфекция часто поражает несколько органов одновременно. Это лекарства в форме таблеток, наиболее часто используются:
Современные препараты для лечения молочницы
Какие же лекарства от молочницы наиболее эффективны? Принцип действия современных препаратов от кандидоза основан на блокировке синтеза определенного вида белка в стенке грибка, что останавливает размножение патогенной микрофлоры во влагалище. Некоторые лекарства блокируют ферменты грибка. Врачи часто выписывают одновременно несколько видов препаратов с разным принципом действия. Вот неполный список наиболее популярных лекарственных средств:
Гексикон – раствор для инфузий.
Клотримазол выпускается в форме мазей и вагинальных таблеток.
Ливарол – вагинальные свечи, в составе кетоконазол, который подавляет рост грибка.
Мирамистин – эффективный раствор для спринцеваний.
Нистатин выпускается в форме мазей, свечей, таблеток. Препарат подавляет размножение грибковой инфекции.
Пимафуцин (таблетки) – лекарство от молочницы широкого спектра действия, содержит натамицин – вещество, подавляющее размножение патогенной микрофлоры.
Сертаконазол – эффективное современное лекарство от молочницы для женщин, которое успешно борется с кандидозом, спровоцированным разными видами грибка и осложненным бактериальной инфекцией.
Тержинан оказывает антибактериальное, противогрибковое, противовоспалительное воздействие. В составе: неомицин, преднизолон, тернидазол, нистатин.
Флуконазол (Дифлюкан) замедляет синтез ферментов возбудителя.
Флюкостат – синтетический препарат, обладающий мощным противогрибковым действием. В целях профилактики эффективная доза – 50 мг, при лечении дозу повышают до 150 мг.
Хлоргексидин – раствор для спринцеваний, используется в комплексном лечении кандидоза.
Читайте также:


