Беременность при кандидозном моллюске
В последнее время заболевание контагиозный моллюск встречается часто у детей самых разных возрастов. В этой статье я отвечу на наиболее распространенные вопросы родителей относительно данного состояния.
Контагиозный моллюск является заболеванием вирусной природы. Передается болезнь контактным путем, т.е. при прямом контакте кожи больного ребенка и кожи здорового, а также при контакте с игрушками и другими предметами общего пользования. Если раньше это заболевание встречалось у детей, начиная с 3-ех лет, т.е. у тех, которые ведут активный контактный образ жизни, посещают детский сад, то сейчас контагиозный моллюск часто встречается у детей первого года жизни, которые в большинстве своем не контактируют с другими детьми. Таким образом, нашими личными предположениями относительно путей передачи вирусной инфекции у детей первого года жизни являются следующие: заражение может происходить при проведении массажа, посещении бассейна, поликлиники.
Контагиозный моллюск – это заболевание, которое не является опасным для здоровья ребенка. В подавляющем большинстве случаев оно не является свидетельством сниженного иммунитета ребенка, а появляется именно у детей потому, что детский иммунитет более уязвимый и незрелый и, в связи с этим, вирус контагиозного моллюска легко размножается в детском организме.
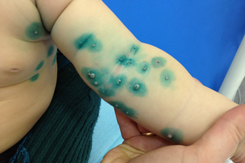
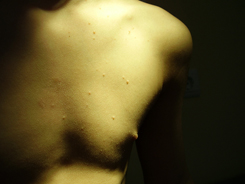
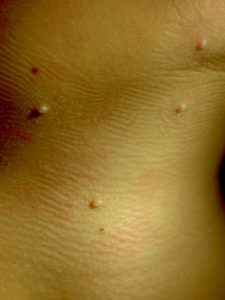
Высыпания при контагиозном моллюске могут располагаться на любом участке тела, но излюбленной локализацией являются туловище, особенно его боковые поверхности, подмышечные области, а также соприкасающиеся с туловищем поверхности рук. Но также мы часто встречаем высыпания на коже лица, в том числе около глаз, носа, на шее и на других частях тела.
Вот мы и подошли к наиболее тревожащему родителей вопросу: каким способом будет проводиться лечение?
По нашему опыту и опыту зарубежных коллег, назначение противовирусных, иммуномодулирующих препаратов при контагиозном моллюске является нецелесообразным, т.к. еще раз повторюсь, наличие контагиозного моллюска не означает снижение иммунитета у ребенка. А вот вмешательства в здоровый иммунитет путем назначения различных препаратов внутрь, может вызвать куда более серьезные осложнения, чем наличие контагиозного моллюска. Из личных наблюдений можем отметить, что в подавляющем большинстве случаев применение различных комбинаций противовирусных препаратов, назначаемых другими врачами, не приносят желаемого освобождения от этого заболевания.
В редких случаях наблюдается самопроизвольное исчезновение элементов, в то время как чаще всего высыпания распространяются, и тогда из 1-2 элементов появляется 10, далее из 10 появляется 20-30 и так далее. Думаю, что никому из родителей не хочется, чтобы их здоровый малыш общался с ребенком, у которого есть подобные высыпания. Кроме того, наличие таких высыпаний является противопоказанием для посещения детского сада!
Лечение контагиозного моллюска в нашем Центре заключается в удалении элементов механическим способом, т.е. пинцетом. К примеру, в большинстве европейских стран удаление проводят тоже пинцетом или ложечкой Фолькмана, а в США, ОАЭ вообще не лечат, но о скорости распространения высыпаний я уже сказала выше.
Процедура удаления состоит из нескольких этапов:
В 90% случаев сама процедура удаления проходит безболезненно и спокойно, занимая приблизительно около 10-20 минут. Но встречаются индивидуальные редкие случаи, когда крем не полностью обезболил кожный покров, и ребенок может получать неприятные, но не болезненные ощущения.
Также течение и продолжительность процедуры зависят от возраста ребенка. Например, совсем маленькие дети до года и взрослые сознательные дети после 7 лет спокойно реагируют на процедуру, а вот малыши в период с 2 до 5 лет могут капризничать из-за страха перед любыми медицинскими процедурами.
И последнее: удаление высыпаний контагиозного моллюска не является гарантией того, что высыпания не появятся вновь. Чаще всего это заболевание рецидивирует, т.е. элементы появляются вновь еще 2-3 раза, но потом бесследно пропадает.
Этиология и патогенезнаверх
1. Этиологический фактор: вирус контагиозного моллюска (MCV).
2. Патогенез: размножается исключительно в клетках плоского эпителия, не пенетрирует глубже и не вызывает виремии.
3. Резервуар и путь передачи: люди, заражение происходит при непосредственном контакте с инфицированной или загрязненной кожей больного, в том числе и во время сексуального контакта, или через загрязненную одежду, полотенца или другие предметы.
4. Инкубационный период: 2–12 нед. (даже до 6 мес.); больной является источником инфекции в течение всего времени присутствия кожных изменений. Предполагается, что многие лица инфицированы бессимптомно и могут являться источником заражения.
Клиническая картина и естественное течениенаверх
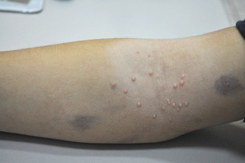
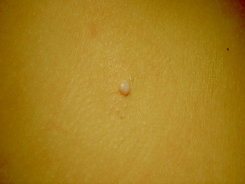
Первичное кожное изменение — это твердый гладкий бугорок, имеющий цвет кожи или светлее, диаметром 1–5 мм (у лиц с иммунодефицитом >5 мм [так наз. гигантский моллюск]); на существующих продолжительное время кожных изменениях может быть центральное, видимое особенно при сильном боковом свете, характерное углубление; иногда изменение окружено бесцветным или красным ободком. У лиц без иммунодефицита регистрируется 1–30 элементов; у молодежи и взрослых чаще всего на внутренней поверхности бедер, внешних половых органах, в лобковой и гипогастральной области; у детей младшего возраста на лице, веках, туловище и конечностях; у лиц с иммунодефицитом возможны диссеминированные изменения, множественные (даже несколько сотен кожных изменений). В основном жалобы отсутствуют, редко дискомфорт в период исчезновения изменений (при сопутствующем интенсивном воспалении или экземе).
У лиц без иммунодефицита заболевание, как правило, проходит самостоятельно в течение 6–18 мес., редко до 4 лет. В период выздоровления возможна воспалительная реакция в области изменения (сенситивная эритема, раздражение) — свидетельствует об активном клеточном иммунологическом ответе (клиническая манифестация выздоровления). После заживления могут остаться углубления, которые со временем исчезают или оставляют точечные рубцы.
Может происходить аутоинокуляция, вторичное бактериальное инфицирование (особенно при расцарапывании изменений) и рубцевание.
1) невус Спиц, эпидермальные эпителиомы (напр. базальноклеточная и другие), ювенильная ксантогранулема, обыкновенные папиломы и остроконечные кондиломы, милиум, волосяной лишай, блестящий лишай, киста потовой или сальной железы;
2) диффузные изменения у больного с дефицитом клеточного иммунитета — диффузная форма криптококкоза или гистоплазмоза;
3) контагиозный моллюск с воспалительной реакцией — бактериальный дерматит (напр. фолликулит, фурункул).
Необязательно у пациентов без факторов риска. Показания: эстетические показания, множественные изменения, изменения, не проходящие за ожидаемый период, тяжелое течение, постоянно появляющиеся новые изменения, аутоинокуляция.
1. Фармакологическое лечение (эффективность не доказана):
1) подофиллотоксин местно в растворе, особенно у мужчин, с осторожностью у женщин детородного возраста;
2) если во время лечения изменения появилась болезненность, покраснение, отек, корочка или гнойные выделения, что свидетельствует о вторичном бактериальном инфицировании → используйте антибиотик местно (реже п/о);
3) у ВИЧ-положительных больных → антиретровирусное лечение.
2. Инвазивное лечение:
1) лазеротерапия — очень эффективна, невысокий риск рубцов и пигментаций;
2) криотерапия редким азотом — при наличии нескольких изменений; возможные осложнения — пузырьки и рубцы, иногда необходимо повторение процедуры через каждые 2–4 нед.;
3) выскабливание или экстракция при помощи иглы в местном обезболивании — при небольшом количестве изменений.
В обоснованных случаях подростков и молодежь следует обследовать на наличие других инфекций, передающихся половым путем. Если во время лечения появилась болезненность, покраснение, отек, корочка или гнойные выделения, показано применение антибиотика местно, реже п/о (вторичное бактериальное инфицирование). При наличии изменений (особенно гигантских) на лице, шее и волосистой части головы у взрослого пациента или диссеминированных изменений показано обследование на ВИЧ.
У лиц без иммунодефицита изменения проходят самостоятельно. У больных с тяжелым клеточным иммунодефицитом течение длительное, характерны гигантские, диссеминированные, сливающиеся и бесформенные изменения, тяжело поддающиеся лечению без восстановления нормального иммунитета.
1. Избегание совместного использования одежды и полотенец, а также половых контактов с инфицированными лицами. Показано обследование родственников (частые инфекции лиц, проживающих вместе с больным). Не царапать и не растирать кожу в месте изменения (риск аутоинокуляции).
2. Обязанность сообщения в органы исполнительной власти региона в сфере здравоохранения и управления Роспотребнадзора по субъекту Федерации : нет.
James G. H. Dinulos
, MD, Geisel School of Medicine at Dartmouth
Last full review/revision July 2018 by James G. H. Dinulos, MD



Вирус контагиозного моллюска часто вызывает локальную хроническую инфекцию. Передача инфекции осуществляется при непосредственном контакте; распространение возникает путем аутоинокуляции и через предметы обихода (например, полотенца, мочалки) и воду в ванных комнатах. Контагиозный моллюск распространен среди детей. Взрослые заражаются при непосредственном контакте кожи с кожей инфицированного человека (например, при сексуальном контакте, во время спортивной борьбы). У больных с нарушением функции иммунной системы (например, в результате ВИЧ/СПИДа, приема кортикостероидов или химиотерапии) могут возникнуть более распространенные инфекционные заболевания.
Клинические проявления
Контагиозный моллюск может возникнуть на любом участке кожного покрова, за исключением ладоней и подошв. Высыпания представлены скоплениями розовых, куполообразных, восковидных или напоминающих жемчужину папул с пупковидным вдавлением в центре, обычно достигающих 2–5 мм в диаметре, которые чаще всего возникают на коже лица, туловища и конечностей у детей, а у взрослых – в области лобка, полового члена у мужчин или наружных половых органов у женщин. Высыпания могут достигать 10–15 мм в диаметре, в особенности у больных с ВИЧ-инфекцией и иммунодефицитом другого генеза.
Высыпания обычно не сопровождаются зудом или болью и могут случайно обнаруживаться во время физикального обследования. Однако, очаги поражения могут воспаляться и сопровождаться зудом, по мере того как организм борется с вирусом.

Поражения при контагиозном моллюске как правило имеют вид одиночных или сгруппированных, твердых, безболезненных папул, размером от 2 до 5 мм. Они жемчужного или розового цвета, куполообразные, и могут быть с углублением в центре.
На этой фотографии изображены очаги поражения лица ВИЧ-инфицированного ребенка. Поражения распространяются и затрагивают лицо. Гигантский моллюск указывает на прогрессирующий иммунодефицит.
Контагиозный моллюск – это скопление розовых, куполообразных, гладких, восковидных или напоминающих жемчужину папул, причиной которых является поксвирусная инфекция.
Диагностика
Диагноз контагиозный моллюск основывается на данных клинической картины; в биоптате или мазке полученного содержимого выявляются типичные тельца включения, однако проведение этих исследований требуется только в тех случаях, когда диагноз не ясен.
Дифференциальный диагноз проводится с фолликулитом, милиумамии бородавками (если размер высыпаний составляет 2 мм) и с ювенильной ксантогранулемой и невусом Шпиц (если размер высыпаний составляет > 2 мм).
Лечение
Физическое удаление: кюретаж, криодеструкция, лазерная коагуляция или электрокоагуляция
Наружные раздражающие вещества (например, трихлоруксусная кислота, кантаридин, третиноин, тазаротен, подофиллотоксин)
Иногда применяется комбинированная терапия
Большинство высыпаний спонтанно регрессирует в течение 1–2 лет, но они могут сохраняться в течение 2–3 лет. Лечение контагиозного моллюска проводят по косметическим показаниям или для предотвращения дальнейшего распространения инфекции. Возможно проведение терапии при помощи кюретажа, криодеструкции, лазерной коагуляции, электрокоагуляции, трихлоруксусной кислоты (раствор 25–40%), кантаридина, подофиллотоксина (у взрослых), третиноина и тазаротена. Некоторые врачи используют салициловую кислоту, но другие считают ее слишком раздражающим средством для многих участков тела, пораженных моллюском. Аналогичные проблемы существуют с использованием гидроксида калия (KOH). Имиквимод обычно не рекомендован (1). Высыпания моллюска в области глаз следует удалять путем очень осторожной деструкции, процедуру должен проводить опытный врач. Поражения можно аккуратно сдавить пинцетом, чтобы удалить центральное ядро. Наименее болезненные методы лечения (например, третиноин, тазаротен, кантаридин) используются в первую очередь у детей.
Проводить кюретаж и использовать жидкий азот можно через 40–60 минут после нанесения наружного анестетика, например эвтектической смеси наружных анестетиков (ЭМЛА) или 4% крема с лидокаином под окклюзионную повязку. Крем ЭМЛА следует использовать благоразумно, поскольку он может оказывать общий токсический эффект, в особенности у детей. У взрослых очень эффективен кюретаж, но при проведении без анестезии процедура очень болезненна.
Кантаридин безопасен и эффективен, но может вызвать образование пузырей (не зарегистрирован в РФ). Одна капля кантаридина наносится непосредственно на очаг поражения моллюском. Участки, которые пациенты (в особенности дети) могут расчесывать, следует закрыть повязкой, поскольку следует избегать контакта пальцев с высыпаниями. Кантаридин нельзя наносить на кожу лица или периорбитальную область, поскольку пузыри могут образоваться непредсказуемо. В случае контакта кантаридина с роговицей возможно возникновение рубца. Кантаридин нужно смывать водой с мылом через 6 ч после нанесения. Менее 15 очагов следует обрабатывать одновременно, поскольку после нанесения кантаридина возможна реинфекция из необработанных высыпаний. Если препарат назначается детям, родителей следует предупредить о риске развития пузырей.
Дерматологи часто используют комбинированную терапию, например жидкий азот или кантаридин в процедурном кабинете или крем с ретиноидом для домашнего применения. Этот вариант терапии обычно эффективен, но у некоторых больных регресс высыпаний наступает спустя 1–2 мес.
Детям не следует запрещать посещать школу или детский сад. Однако, для уменьшения риска распространения инфекции высыпания должны быть закрыты повязкой.
1. Katz KA: Dermatologists, imiquimod , and treatment of molluscum contagiosum in children: Righting wrongs. JAMA Dermatol 151(2):125–126, 2015. doi:10.1001/jamadermatol.2014.3335.
Основные положения
Контагиозный моллюск, вызванный поксвирусом, часто распространяется при непосредственном контакте (например, при половом контакте, при спортивной борьбе), через предметы обихода и с водой в ванных комнатах.
Высыпания чаще протекают бессимптомно в виде скоплений восковидных или жемчужных папул розового цвета с куполообразной поверхностью, пупковидным вдавлением в центре диаметром 2–5 мм, мягкой консистенции.
Диагноз устанавливается на основании данных клинической картины.
Лечение проводится по косметическим показаниям или для предотвращения дальнейшего распространения инфекции.
Лечение может проводиться с использованием деструктивных методов (например, кюретаж, криохирургия, лазерная терапия, электрокоагуляция) или наружных раздражающих веществ (например, трихлоруксусная кислота, кантаридин, третиноин, тазаротен и подофиллотоксин).
Контагиозный моллюск – вирусное заболевание, поражающее чаще всего детей дошкольного возраста. Впрочем, заразиться им могут и взрослые, если у них ослаблен иммунитет.
При контагиозном моллюске на здоровой с виду коже появляются округлые приподнятые узелки размером от 1 мм до 1 см с углублением в центре. Углубление напоминает человеческий пупок. По цвету узелки либо не отличаются о цвета кожи, либо чуть краснее ее, иногда они имеют перламутровый оттенок. При надавливании на узелок из него выделяется творожистая пробка. При попадании этой пробки на кожу через некоторое время на ней возникают новые узелки. Иногда узелки сливаются, образуя гигантские контагиозные моллюски.
У детей контагиозный моллюск чаще всего поражает руки, кроме ладоней, ноги, кроме подошв, лицо, шею и туловище. У взрослых поражения локализуются в области бедер, ягодиц, нижней части живота и наружных половых органов.
Никаких неприятных ощущений при этом заболевании обычно не бывает. Однако иногда страдающий беспокоит несильный зуд в области узелков.
Контагиозный моллюск распространен во всех странах мира. Вызывает это заболевание ДНК -вирус подвида Molluscipoxivirus семейства Proxivirus. Он опасен только для человека, животные к нему не восприимчивы. Существует четыре типа этого вируса – MCV-1, MCV-2, MCV-3, MCV-4. Наиболее распространен тип MCV-1. Часто встречается и тип MCV-2, именно он в основном поражает взрослых. Вирус передается от человека к человеку контактно-бытовым и половым путями или через воду, например, в бассейне или в бане. Заражение может происходить через общее постельное белье, полотенца, мочалки. Известны случаи, когда заражение происходило в тату-салоне. Заражаются контагиозным моллюском люди с ослабленным иммунитетом.
Заболевание проявляется через 14-15 дней после заражения, однако иногда инкубационный период составляет 4-7 месяцев. Вирус проникает в клетки эпителия, размножается в них, заполняя собой всю клетку. Окончательно избавиться от этого вируса очень сложно, поэтому при ослаблении иммунитета болезнь может рецидивировать.
Существует три формы заболевания:
- типичная форма, при которой единичные узелки возникают на какой-либо одной области тела;
- генерализованная форма, при которой поражены несколько участков тела;
- осложненная форма, при которой к этому заболеванию присоединяется бактериальная инфекция (эта форма часто развивается у ВИЧ-инфицированных).
На течение беременности контагиозный моллюск не влияет. В этом случае начинать лечение можно после окончания грудного вскармливания.
При подозрении на контагиозный моллюск нужно обратиться к дерматовенерологу. Он ставит диагноз на основании клинической картины. В сомнительных случаях проводится гистологическое исследование эпидермиса (в случае заражения в цитоплазме клеток эпидермиса обнаруживаются моллюсковые тельца) и микроскопическое исследование отделяемого из узелка (в котором при заражении обнаруживают ороговевшие клетки эпидермиса и много моллюсковых телец).
Есть несколько видов лечения контагиозного моллюска:
- механическое выдавливание узелков проводится специальной острой ложкой (перед процедурой кожу обрабатывают анестетиком, после – 5% спиртовым раствором йода);
- прижигание узелков жидким азотом;
- удаление лазером;
- противовирусные препараты (назначаются при генерализованной форме контагиозного моллюска);
- антибактериальные препараты, антибиотики (назначаются при присоединении бактериальной инфекции).
Если ребенка беспокоит зуд, назначают антигистаминные препараты.
Довольно часто лечения не требуется вовсе – здоровый организм может сам побороть вирус. Уйдет у него на это примерно 6 месяцев, но процесс может затянуться и до 2 лет. Однако на протяжении всего этого времени требуется постоянный контроль врача.
Несмотря на то, что лечение может не потребоваться, к врачу обратиться все равно нужно. Во-первых, чтобы точно поставить диагноз и не пропустить доброкачественную или даже злокачественную опухоль кожи, во-вторых, чтобы не усугубить ситуацию пренебрежением к симптомам или, напротив, не ухудшить состояние организма ненужным приемом антибиотиков. Кроме того, развитие этого заболевания говорит о том, что иммунитет человека ослаблен, и нужно обязательно выяснить, почему это произошло.
Для профилактики контагиозного моллюска нужно тщательно соблюдать личную гигиену, гигиену жилища.
В школах и дошкольных учреждениях нужно обязательно осматривать детей на предмет заболевания контагиозным моллюском. Заболевшего ребенка нужно изолировать от других детей, чтобы не допустить распространения инфекции.
Необходимо также укреплять иммунитет, вести здоровый образ жизни и при необходимости принимать витамины и иммуномодуляторы.
К половой жизни человек может возвращаться только после того, как вылечит это заболевание.
![]()
- неоригинал
![]()
![]()
![]()
![]()
![]()
![]()
- Сама по себе.
![]()
У моего малыша моллюски начались с подбородка, потом начали распространяться по лицу (в течении 2-3х месяцев). Сначала тоже не обратила внимания (ну прыщик и прыщик. ), потом пошли к дерматологу. Предварительно сдали анализы: иммунограмма, вирус папилломы человека, цитомегаловирус и еще куча всяких "галочек" (у меня позиция такая: если уж будете "дырку" делать, так проверяйте сразу на всё). Анализы оказались в норме. Дерматолог на участке (очень мне нравится, состоим у нее на учете с атопическим дерматитом) сказала, что это контагиозный моллюск, от которого надо избавляться как можно скорее, пока по всему телу не разросся. С учетом того, что анализы у нас хорошие, медикаментозного лечения не требуется, надо просто удалить "штучки" и мазью пользоваться какое-то время. Вся проблема в том, что сама процедура их удаления болезненная, я бы даже сказала варварская. Из существующих методов (лазером, жидким азотом, механически) дерматологи (а я показала ребенка еще в Медлайфе, МедСи, Надежде, да и так сама поспрашивала по знакомым врачам и даже косметологам) отдают преимущество механическому, т.е. просто рекомендуют тупо выщипать пинцетом и йодом прижечь. Ну а потом уже мази. Мне дите было жалко. Сходили на лазер. Толком не прижгли (тоже очень больно), так, прогрели. Несколько штук в течении недели ушло (процентов 10, наверное). Вывод: больно и не особо эффективно. Записалась на криодеструкцию (жидкий азот). Сначала сама, дабы проверить, насколько это терпимо (благо, имелась у меня шипица на стопе). Сразу сказали, что с первого раза не пройдет, а что касается моллюсков, так и вообще существует мнение, что при таком способе тело моллюска "травмируется" и выпускает споры, т.е. увеличивается вероятность их появления снова в других местах. Прочувствовав жидкий азот на себе, точно решила, что ребенку этого делать не буду. И сама больше не пойду (а шипицу потом сама просто выскоблила-выковыряла под алкогольной анестезией). А все вокруг тем временем советовали выщипывание. Тянуть уже дальше было некуда, решилась. Выщипали. Через неделю дощипали. Через месяц опять обсыпало всё лицо, да еще и на теле штук 20 появилось(((( Вывод: опять больно и опять бесполезно. Повторили анализы, снова всё в норме, но, несмотря на это всё-таки назначили медикаментозное лечение (мази всё это время использовали), но на фоне него убрать все существующие высыпания всё равно необходимо, потому как сами они не "рассосутся". В третий раз отправила малыша на экзекуцию (ему правда 7 лет уже, можно и потерпеть, но всё равно жалко). Доктор с тела выщипала, и сказала, что на лице это очень больно, поэтому нам лучше купить крем ЭМЛА, нанести его под повязку минут на 30-60 и после этого щипать. Купила крем, читаю инструкцию и выясняю, что он используется для местной анестезии, причем достаточно сильной (речь шла даже о пересадке кожи!), и применять можно даже детям (от 3х месяцев, по-моему)! Намазала себе, заклеила, через час канцелярским ножом вскрыла жировик диаметром 7 мм совершенно безболезненно. Вычищать его, конечно, уже хуже было, потому что анестезируется только верхний слой кожи (от 1 до 3 мм), но для удаления моллюсков этого достаточно. Так почему мне сразу ни один из врачей не сказал о существовании этого крема? Детенышу повязки накладывала на каждую "пупырышку" или на скопление, чтобы не покрывать слишком большую площадь (10 кв.см разрешает инструкция детям). Когда стала убирать пленочки, сказала ему, чтобы глаза закрыл (типа мазь может в глаза попасть), потом сказала, что она (мазь, а точнее крем) присохла немного, сейчас "соскребу", и всех моллюском потихоньку выщипала. С закрытыми глазами он пинцета не видел, соответственно, не испугался, и изничтожили эти прыщики совершенно СПОКОЙНО. Долго, правда, по времени получилось. Почти три часа (сноровки-то нет): когда последнюю пленочку приклеила, первую уже снимать можно было. Потом аккуратно вскрывала кожу иголкой от шприца (пинцетом боялась сразу, чтобы тело моллюска не раздавить), а потом большинство шариков легко сами стерильной салфеткой убирались, а некоторые пинцетом дотискивала. Теперь всяких моллюсков, бородавок, шипиц и т.п. вообще не боюсь!
Но вопрос (риторический, конечно) всё-таки остался: почему мы мучаем своих детей (да и сами, бывает, удаляем что-то), вынуждаем их терпеть боль, зарождаем в них страх перед врачами и больницей, если альтернатива всё-таки есть?
В сообщении представлена информация о наиболее часто возникающих в детском возрасте инфекциях кожи (контагиозный моллюск, вирусные бородавки, импетиго и грибковые поражения волосистой части головы), описаны их этиология, эпидемиология, клинические проявления и основные направления терапии.
Большинство детей хотя бы раз в жизни переносили инфекции кожи. Данная патология является основной причиной обращений детей в поликлинику и к дерматологам.
К наиболее часто поражающим кожные покровы в детском возрасте инфекциям относятся контагиозный моллюск, вирусные бородавки, импетиго и грибковые поражения волосистой части головы.
Контагиозный моллюск
Контагиозный моллюск представляет собой доброкачественную, склонную к саморазрешению инфекцию кожи, вызывающуюся поксвирусами.
Заболевание редко поражает детей до 1 года, а наиболее часто встречается в возрасте 2-5 лет. Заражение происходит путём аутоинокуляции или при контакте с больным. Инкубационный период варьирует от 2 недель до 6 месяцев. Группами риска являются дети младшего возраста, дети, которые плавают или принимают ванны вместе, а также лица с иммунодефицитными состояниями.
Инфекция проявляется образованием множественных полушаровидных жемчужного или телесного цвета папул с центральным углублением, возникающих на туловище или в местах сгибов. Размеры элементов варьируют от 1 до 10 мм. Высыпания могут существовать несколько месяцев и даже лет, новые элементы возникают вследствие аутоиннокуляции. Разрешение наступает спонтанно, нередко ему предшествует воспаление. Неосложнённые элементы заживают без образования шрамов.
Рекомендации по терапии контагиозного моллюска противоречивы. Терапия осуществляется деструктивными методами: физическая деструкция, криотерапия, кюретаж. Местное применение крема имиквимод может быть целесообразным при распространённом или упорном течении процесса, однако данные о эффективности и безопасности не подтверждены в контролируемых исследованиях.
Поскольку данное состояние является доброкачественным и склонно к саморазрешению, лечение не является обязательным, однако в пользу его проведения свидетельствуют ускоренное разрешение процесса на фоне лечения, снижение выраженности симптомов и риска аутоиннокуляции, а также предотвращение образования шрамов. С другой стороны, терапия нередко болезненна, а данные об её более высокой эффективности по сравнению с выжидательной тактикой ограничены.
Таким образом, до получения достоверных доказательств безопасности и эффективности терапии рекомендуется придерживаться выжидательной тактики.
Вирусные бородавки
Вирусные бородавки представляют собой доброкачественные эпителиальные разрастания, вызванные папилломовирусом человека.
Инфекция встречается часто, особенно у детей и подростков. У здоровых людей выздоровление происходит спонтанно, у лиц с иммунодефицитными состояниями процесс может носить распространённый и персистирующий характер.
Клинические проявления зависят от локализации, наиболее часто поражаются ладони и подошвы.
Типы вирусных бородавок:
- Простые бородавки - гладкие телесного цвета папулы, постепенно увеличивающиеся с развитием характерных гиперкератотических наслоений на поверхности, могут возникать вторично в местах поражений (симптом Кёбнера).
- Подошвенные бородавки - возникают на подошвах, практически не возвышаются над поверхностью кожи, окружены ободком из кератина, нередко болезненны.
- Мозаичные бородавки - возникают как группа маленьких отдельных плотно сгруппированных бородавок, часто резистентны к терапии.
- Плоские бородавки - разрозненные папулы с уплощенной вершиной, расположенные обычно на лице, руках или ногах.
Хотя в большинстве случаев бородавки разрешаются самостоятельно в течение 2 лет, отдельные элементы могут персистировать длительное время, увеличиваться и становиться болезненными, в связи с чем рекомендуется проведение терапии.
Салициловую кислоту следует рассматривать как препарат выбора в лечении вирусных бородавок. Она используется местно в составе кремов, мазей, гелей и коллоидов, при этом концентрация активного компонента варьирует от 11% до 50%. Салициловая кислота эффективно растворяет гиперкератотические массы, но раздражает здоровую кожу.
Криотерапия: не было показано преимуществ применения криотерапии по сравнению с салициловой кислотой. Лучше избегать данного метода лечения у детей из-за сопутствующих процессу боли, отёка и образования волдырей. После агрессивной криотерапии остаются рубцовые изменения кожи.
Другие методы: хотя карандаши с нитратом серебра и препараты формальдегида применяются в терапии вирусных бородавок, данные об эффективности и безопасности их использования у детей ограничены. Введение блеомицина в поражённую область, местная иммунотерапия, фотодинамическая терапия и лечение пульсирующим лазером могут применяться при резистентной инфекции.
Импетиго
Импетиго - поверхностная инфекция кожи, характеризующаяся образованием золотистого цвета корок. Возбудители - Staphylococcus aureus и Streptococcus pyogenes.
Импетиго является третьим по частоте заболеванием кожи у детей после дерматитов и вирусных бородавок. Наиболее часто поражаются дети в возрасте 2-6 лет. Инфекция высоко контагиозна, быстрее распространяется при прямом контакте в семье и детских коллективах. Заболевание чаще встречается у детей с атопическим дерматитом, лиц, живущих в тропическом климате, при проживании в скученных условиях и несоблюдении правил личной гигиены. Колонизация слизистой полости носа патогенными микроорганизмами может способствовать возникновению рецидивов.
Импетиго может возникать как первично, так и вторично при нарушении целостности кожи. Клинически подразделяется на контагиозное (не буллезное) и буллезное импетиго.
- Контагиозное импетиго: наиболее часто встречающаяся форма импетиго, вызывается как S. аureus, так и S. рyogenes. Поражения представлены везикулами (пузырьками) и пустулами, быстро покрывающимися золотистого цвета корками и заживающими без образования рубцов. Инфекция часто поражает лицо и конечности. Общие симптомы интоксикаци, как правило, отсутствуют. При аутоиннокуляции могут возникать очаги отсевов по периферии.
- Буллезное импетиго вызывается токсинпродуцирующими штаммами S.aureus, характеризуется появлением вялых заполненных жидкостью пузырьков и пузырей, быстро распространяющихся по поверхности кожи, сопровождающихся болезненностью и общеинфекционными симптомами. Поражения множественные, часто возникают по периферии ротового отверстия, ноздрей и в кожных складках.
Лечение импетиго включает использование системных и местных антибиотиков и антисептиков.
Системные антибиотики более эффективны при тяжёлых и распространённых инфекциях по сравнению с местным применением антибактериальных препаратов, их легче использовать, но они обладают бoльшим количеством нежелательных лекарственных реакций. Выбор антибиотика определяется такими факторами, как локальная эпидемиология резистентности, наличие в анамнезе данных об аллергии или непереносимости препарата, данные о чувствительности возбудителя.
Препаратом выбора в лечении импетиго считается флуклоксациллин (российский аналог - оксациллин). Рекомендуется использовать 7-дневный курс терапии. При наличии аллергии к пенициллинам могут назначаться макролиды, однако у ряда пациентов могут возникать нежелательные реакции со стороны желудочно-кишечного тракта, необходимо также учитывать рост резистентности S.аureus и S.рyogenes к макролидам. В терапии импетиго, вызванного эритромицинорезистентными штаммами, эффективно использование цефалоспоринов, таких как цефалексин, хотя у 10% пациентов с аллергией на пенициллины наблюдается также аллергия на цефалоспорины. Амоксициллин/клавуланат эффективен при инфекциях, вызванных β -лактамазопродуцирующими штаммами S.аureus.
Местные антибиотики, такие как мупироцин и фузидиевая кислота, являются безопасными и эффективными средствами терапии лёгких форм импетиго.
Хотя нет достоверных доказательств эффективности применения местных антисептиков в терапии импетиго, они способствуют удалению экссудата и могут применяться при лёгких поражениях. В более тяжёлых случаях следует воспользоваться антибиотиками.
Микозы волосистой части головы
Микоз волосистой части головы представляет собой высококонтагиозную инфекцию, вызываемую грибками-дерматофитами.
Заболевание может возникать во всех возрастных группах, но преимущественно встречается у детей. Основным возбудителем микозов волосистой части головы является Microsporum canis, в последние годы отмечается возрастание роли Trichоphyton tonsurans в развитии данной группы заболеваний. В отличие от M.сanis, T.tonsurans является антропофильным грибком и передаётся от человека к человеку.
Инфекция приводит к развитию очаговой алопеции, специфические клинические проявления варьируют. Выделяют 6 основных типов микозов:
Необходимо дифференцировать микозы волосистой части головы с себорейным дерматитом, атопическим дерматитом, псориазом, очаговой и фолликулярной алопецией.
Поскольку целью лечения является обеспечить быстрое клиническое и микробиологическое выздоровление и снизить риск распространения инфекции, необходимо использовать пероральные препараты, дополнительное применение местных антимикотиков также может препятствовать распространению инфекции.
Читайте также:







