Запах от ребенка при ветрянке

Ветряная оспа, или ветрянка - довольно распространенное вирусное заболевание, которое чаще всего характеризуется поражением детей. Болеют ветрянкой только один раз в жизни, так как после этого у человека вырабатывается пожизненный иммунитет. У детей ветрянка обычно протекает значительно легче, чем у взрослых людей. Профилактика заболевания проводится путем вакцинации в раннем возрасте живыми вакцинами из ослабленного вируса ветряной оспы.
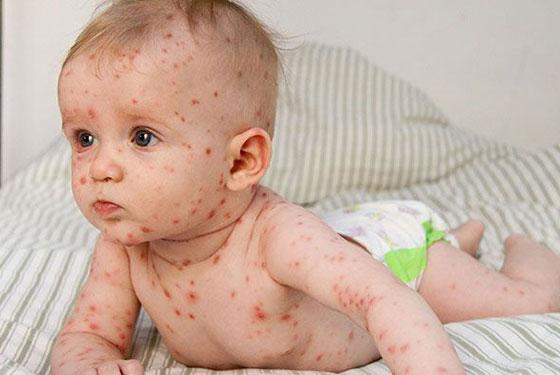
Инкубационный период ветрянки длится от 1 до 3 недель и в течение этого времени болезнь может не проявлять себя никак. После завершения этого периода у больного резко повышается температура до 39-39,5 градусов и проявляется основной признак заболевания - сыпь на коже.
Сначала появляются небольшие плоские пятнышки розового цвета, однако уже через несколько часов количество высыпаний резко увеличивается. Пятнышки становятся более выпуклыми и образуются пузырьки с жидким содержимым, которые ни в коем случае нельзя выдавливать. К тому же больной может также жаловаться на головную боль, чувство слабости и потерю аппетита.

Итак, основными симптомами ветрянки являются:
- характерная сыпь на коже
- повышенная температура тела
- головная боль
- потеря аппетита
- общая слабость

Обычно у детей болезнь протекает значительно легче и сопровождается незначительными сиптомами общей интоксикации (недомогание, потеря аппетита, повышенная температура тела и т.д.). У взрослых часто отмечаются сильные и длительные проявления общеинтоксикационного синдрома.
После инкубационного периода при ветрянки на коже появляются высыпания, локализуются на лице, волосистой части головы, туловище и конечностях. При интенсивной сыпи розовые пятнышки можно иногда найти даже на ладонях и подошвах.
Такие точки при ветряной оспе имеют круглую или овальную форму и различную величину с содержанием прозрачной жидкости. Очень часто высыпания сопровождает также зуд. Однако, если такие точки не выдавливать, то они быстро подсыхают (при этом их содержание мутнеет) и через 1-3 дня образуются бурые корочки, которые отпадают за 1-3 недели.

Лечение ветрянки
Преимущественно больных с легким неосложненным течением ветряной оспы лечат в домашних условиях. Традиционно, основным из методов лечения ветрянки является тушевка сыпи раствором перманганата калия (марганцовки) или раствором бриллиантовым зеленым (зеленкой). Они имеют яркий красный и зеленый цвет и иногда долго после завершения болезни еще остаются на коже, что выглядит не совсем эстетично и привлекательно.
Медицина не стоит на месте и большинство западных стран уже отказались от такого устаревшего метода лечения ветряной оспы с помощью зеленки или марганцовки. При удовлетворительном общем состоянии больного можно использовать хвойные ванны, катор ы е успокоят зуд. Назначают антигистаминные средства, мази с карбонатом цинка.
Достаточно популярными в борьбе с ветрянкой сегодня есть такие препараты как Pudroderm и Puder płynny . Все они выпускаются в виде геля или крема, который применяется местно. К преимуществам этих препаратов можно отнести:
- легкость в применении
- бесцветность
- отсутствие неприятного запаха
- быстрое действие

Вам больше не нужно обмазывать и себя, и ребенка зеленкой и выбрасывать испорченную одежду, из которой этот раствор отстирать невозможно. Перечисленные препараты не оставляют никаких следов на коже и одежде, имеют легкий приятный запах, уменьшают зуд и способствуют быстрому заживлению сыпи, предупреждая появление на коже характерных после ветрянки шрамов.
Заказать лекарства от ветрянки из Польши
Все эти препараты, помогающие в борьбе с ветрянкой, можно заказать по доступным ценам из Польши.
Вспомогательное средство местного применения при ветряной оспе и воспалительных процессах кожи, сопровождающихся сыпью, зудом и отеком.
Препарат можно применять детям от 2 лет.


Препарат применяется местно в борьбе с ветряной оспой, после укусов насекомых, при крапивнице и других кожных заболеваниях, сопровождающихся сыпью и зудом.
Препарат можно применять детям от 2 лет.

Заказать эти и другие препараты вы можете по телефону 063 946 0749 или написав на электронную почту med.cos.pol@gmail.com

Читайте также все новости и обновления в Facebook и в Instagram
300 папул
Чтобы заразиться ветрянкой, достаточно пройти мимо комнаты, где находится больной: вирус буквально заносится в организм потоком воздуха. Поэтому инфекция и называется ветряной. А оспой, потому что сыпь при ней – папулами, пузырьками, как при настоящей оспе, хотя по тяжести эти болезни даже сравнивать нельзя.
Инкубационный период, когда ребенок уже носит в себе болезнь, но она еще не проявилась, составляет 14-16 дней. Через 2 недели после заражения поднимается температура и появляется общее недомогание, а еще через день-два выступает сыпь – на лице, под волосами и расползается по всему телу. На месте красных пятнышек вздуваются пузырьки, они быстро лопаются, из них вытекает мутная жидкость, пузырьки покрываются корочкой, которая отпадает в течение недели.
Обычно во время болезни у ребенка возникает около 300 пузырьков, реже их число меньше (иногда не более десятка) или больше – бывают больные с 1000-1500 элементами сыпи. Высыпания продолжаются несколько дней, а температура спадает через 2-4 дня.
Полоскать и мазать
Дети переносят ветряную оспу легко. При нормальном течении ветрянка не требует никакого лечения. Главное – гигиена и хороший уход. Пузырьки вызывают зуд, ребенок может их расчесать и занести в ранки бактериальную инфекцию. Вот тогда начнется нагноение, гнойные корочки будут держаться долго и оставят после себя оспины, не такие грубые, как при натуральной оспе, но все же явные. Лучше до их появления дело не доводить. Поэтому чистоту тела надо поддерживать обязательно. Мойте ребенка под душем с мылом, почаще меняйте ему пижаму и постельное белье, которые не будет лишним прокипятить. Следите за тем, чтобы ногти были подстрижены, а руки – всегда чистые. Нагноившиеся корочки смажьте синтомициновой эмульсией – она хорошо подавляет рост микробов и не окрашивает вещи.
Если пузырьки высыпают на слизистой рта – надо полоскать рот отваром ромашки.
Бывает, что пузырьки появляются на конъюнктиве глаза. Зрению они не грозят. В этом случае промывайте веки отваром ромашки, в глаза капайте физиологический раствор.
Чего при ветрянке делать ни в коем случае нельзя – так это давать больному ребенку аспирин (ацетилсалициловая кислота). Это крайне опасно, так как может вызвать тяжелейшее поражение печени и мозга (синдром Рея). Если уж надо снизить температуру (при цифрах выше 38,5° С), дайте парацетамол. Его разовая доза – 15 мг на 1 кг веса ребенка.
Против вируса ветряной оспы создано несколько препаратов, наиболее известен ацикловир, но, если болезнь протекает легко, как обычно и бывает у нормально развивающихся детей, давать его нет смысла.
Для кого ветрянка опасна?
Она тяжело протекает у детей с дефектами иммунитета, у больных лейкозом и опухолями – для них это смертельно опасная болезнь. Поэтому в отделениях, где лечатся такие дети, делают все, чтобы не занести ветрянку, – вплоть до создания автономной системы вентиляции.
Опасна ветрянка и для новорожденных, они обычно заражаются, если мать незадолго до родов перенесла эту инфекцию. Если же ветрянку будущая мама подхватывает в первые месяцы беременности, возникает высокий (более 25%) риск поражения плода, ребенок может появиться на свет с различными пороками развития.
У детей с аллергической экземой при ветрянке наблюдаются очень обильные высыпания.
Детская болезнь аукается в старости
А где же прививки?
Если ветрянкой болеют все, если для кого-то она смертельно опасна, почему бы не создать от нее вакцину? Вакцина уже есть и даже зарегистрирована в России. Она хорошо защищает детей, больных лейкозами и другими злокачественными заболеваниями. После прививки эти дети или совсем не болеют, или переносят ветрянку без осложнений. Оказалось также, что введение вакцины детям, болевшим ветрянкой ранее, резко снижает у них частоту опоясывающего лишая, который, как правило, обостряется на фоне лечения лейкоза и прочих тяжелых страданий.
Но вакцинация от ветрянки пока не внесена в Национальный календарь прививок, поэтому ее не делают всем детям. Некоторые специалисты считают вакцину дорогой, а болезнь слишком легкой, чтобы от нее прививать всех. Но каждый год в России болеет ветряной оспой 700-800 тысяч детей. И больничные, которые берут их родители, обходятся государству не дешевле.
Кстати
Прививки против ветряной оспы открывают еще одну возможность профилактики. Если мы все носим вирус ветрянки в своих нервных клетках, если у каждого пятого из нас в пожилом возрасте он вызовет опоясывающий лишай (а это состояние не только очень болезненно, но иногда и опасно для жизни), почему бы нам всем в 55-60 лет не вводить вакцину, чтобы предупредить неприятную болезнь?
Официально
На днях начальник отдела эпидемиологического надзора управления Роспотребнадзора по Москве Ирина Лыткина сообщила, что уже в этом году в столице может начаться массовая вакцинация детей от ветряной оспы. Первый этап вакцинации – дети, посещающие дошкольные учреждения, в возрасте трех-шести лет и дети, поступающие в дошкольные учреждения. Вакцинация начинается с двухлетнего возраста.
Интересно
У нас в стране принято высыпания при ветрянке смазывать зеленкой – в целях дезинфекции. Американские врачи очень удивляются, когда видят детей русских эмигрантов, разукрашенных этим средством во время болезни. Там о существовании зеленки даже не подозревают. Купить зеленку в США можно только контрабандную, на Брайтон-Бич, специально привезенную для бывших наших граждан. В других странах при ветрянке пользуются мазями с антибиотиками.

![]()
Следите за симптомами

Ветрянка начинается с высокой температуры и озноба, сыпь появляется позже. Фото: pixabay.com
В зоне особого риска — дети от двух до семи лет.
Первые симптомы ветрянки:
- лихорадка
- озноб
- головная боль
- на второй-третий день появляется сыпь на теле, лице, волосистой части головы и слизистых оболочках.
Заболевание передаётся воздушно-капельным путём, причём вирусы ветрянки способны перемещаться на расстояние до 20 метров и циркулировать в воздухе помещения ещё некоторое время.
Важно знать: Заразиться можно даже в подъезде дома, где есть больной.
— Дети, заболевшие ветряной оспой, становятся заразны за два дня до появления высыпаний, а восприимчивость к болезни очень высокая. Этим и объясняется массовая заболеваемость, — отмечает доктор.
История возникновения заболевания: Ветрянка считается слабой версией оспы – заболевания, которое унесло миллионы жизней в средние века. Симптомы схожи, только от ветрянки не умирают. Первые признаки ветрянки описал Авиценна, а в XVIII веке немецкий врач Фогель доказал, что у оспы и ветрянки разные возбудители.
После болезни посидите дома

После перенесённой болезни лучше до двух недель придерживаться домашнего режима. Фото: pixabay.com
Если у ребёнка появились лихорадка и общая слабость, нужно оставить его дома и вызвать врача. Важно соблюдать все рекомендации доктора, не забывать про гипоаллергенную диету и правильно обрабатывать высыпания.
Что делать в случае заражения:

Ежедневно каждый элемент сыпи нужно обрабатывать зелёнкой, фукорцином или слабым раствором марганцовки.
— Это поможет предотвратить вторичное инфицирование, которое является самым распространённым осложнением этого заболевания, — рекомендует доктор.
Важно знать: купать ребёнка при ветрянке не только можно, но и нужно

- сделайте ванну с тёплой водой
- растворите в ней небольшой кусочек хозяйственного мыла
- это хороший антисептик
- вместо мочалки используйте медицинскую марлю
- после ванны ополосните ребёнка водой, промокните чистым проглаженным полотенцем и снова обработайте всю сыпь
— Однако при лихорадке ванны не рекомендуются, — советует врач.
Особенностью ветряной оспы является то, что она сильно подавляет иммунную систему. Поэтому после перенесённой болезни лучше ещё 10-14 дней придерживаться домашнего режима.
Обязательно прививайтесь

Взрослый, не болевший ветрянкой, может привиться платно в медцентрах. Фото: pixabay.com
Многие родители считают, что ветряная оспа — лёгкое заболевание и лучше переболеть им как можно раньше. Некоторые даже специально приводят детей в гости к инфицированным ветрянкой. На самом деле делать так нельзя.
— Не все дети переносят эту болезнь легко. Ветрянка может вызвать тяжёлые осложнения — пневмонию, поражение центральной нервной системы и внутренних органов, а также энцефалит, — говорит Самитова.
Лучшей защитой от ветряной оспы является вакцинация. Детям её делают бесплатно в рамках ОМС в детских районных поликлиниках начиная с 12 месяцев. Важно сделать прививку до того момента, как ребёнок пойдёт в детский сад.
Важно знать: Хоть ветрянка традиционно считается детской болезнью, подхватить её могут и взрослые, но у них она протекает тяжелее. Поэтому взрослым, не переболевшим ветрянкой, имеет смысл привиться платно в медцентрах. Сделать это надо в течение 72 часов с момента контакта с больным.
Владелец регистрационного удостоверения:
Произведено:
Контакты для обращений:
Лекарственные формы
рег. №: П N015473/01 от 11.01.09 - Бессрочно Дата перерегистрации: 18.09.14Форма выпуска, упаковка и состав препарата АЦЦ ®
Таблетки шипучие белого цвета, круглые, плоскоцилиндрические, с запахом ежевики; возможно наличие слабого серного запаха; восстановленный раствор - бесцветный прозрачный с запахом ежевики; возможно наличие слабого серного запаха.
| 1 таб. | |
| ацетилцистеин | 100 мг |
Вспомогательные вещества: лимонная кислота безводная - 679.85 мг, натрия гидрокарбонат - 194 мг, натрия карбонат безводный - 97 мг, маннитол - 65 мг, лактоза безводная - 75 мг, аскорбиновая кислота - 12.5 мг, натрия сахаринат - 6 мг, натрия цитрат - 0.65 мг, ароматизатор ежевичный "B" - 20 мг.
20 шт. - тубы алюминиевые (1) - пачки картонные.
20 шт. - тубы пластмассовые (1) - пачки картонные.
Таблетки шипучие белого цвета, круглые, плоскоцилиндрические, с риской на одной стороне, с запахом ежевики; возможно наличие слабого серного запаха; восстановленный раствор - бесцветный прозрачный с запахом ежевики; возможно наличие слабого серного запаха.
| 1 таб. | |
| ацетилцистеин | 200 мг |
Вспомогательные вещества: лимонная кислота безводная - 558.5 мг, натрия гидрокарбонат - 200 мг, натрия карбонат безводный - 100 мг, маннитол - 60 мг, лактоза безводная - 70 мг, аскорбиновая кислота - 25 мг, натрия сахаринат - 6 мг, натрия цитрат - 0.5 мг, ароматизатор ежевичный "B" - 20 мг.
20 шт. - тубы пластмассовые (1) - пачки картонные.
Таблетки шипучие белого цвета, круглые, плоскоцилиндрические, с фаской и риской на одной стороне, с запахом ежевики; возможно наличие слабого серного запаха; восстановленный раствор - бесцветный прозрачный с запахом ежевики; возможно наличие слабого серного запаха.
| 1 таб. | |
| ацетилцистеин | 600 мг |
Вспомогательные вещества: лимонная кислота безводная - 625 мг, натрия гидрокарбонат - 327 мг, натрия карбонат - 104 мг, маннитол - 72.8 мг, лактоза - 70 мг, аскорбиновая кислота - 75 мг, натрия цикламат - 30.75 мг, натрия сахарината дигидрат - 5 мг, натрия цитрата дигидрат - 0.45 мг, ароматизатор ежевичный "В" - 40 мг.
10 шт. - тубы полипропиленовые (1) - пачки картонные.
20 шт. - тубы полипропиленовые (1) - пачки картонные.
Фармакологическое действие
Ацетилцистеин является производным аминокислоты цистеина. Оказывает муколитическое действие, облегчает отхождение мокроты за счет прямого воздействия на реологические свойства мокроты. Действие обусловлено способностью разрывать дисульфидные связи мукополисахаридных цепей и вызывать деполимеризацию мукопротеидов мокроты, что приводит к уменьшению вязкости мокроты. Препарат сохраняет активность при наличии гнойной мокроты.
Оказывает антиоксидантное действие, обусловленное способностью его реактивных сульфгидрильных групп (SH-группы) связываться с окислительными радикалами и, таким образом, нейтрализовать их.
Кроме того, ацетилцистеин способствует синтезу глутатиона, важного компонента антиокислительной системы и химической детоксикации организма. Антиоксидантное действие ацетилцистеина повышает защиту клеток от повреждающего действия свободнорадикального окисления, свойственного интенсивной воспалительной реакции.
При профилактическом применении ацетилцистеина отмечается уменьшение частоты и тяжести обострений у пациентов с хроническим бронхитом и муковисцидозом.
Фармакокинетика
Всасывание и распределение
Абсорбция высокая. Биодоступность при приеме внутрь составляет 10%, что обусловлено выраженным эффектом "первого прохождения" через печень. Время достижения C max в плазме крови составляет 1-3 ч.
Связывание с белками плазмы крови - 50%. Проникает через плацентарный барьер. Данные о способности ацетилцистеина проникать через ГЭБ и выделяться с грудным молоком отсутствуют.
Метаболизм и выведение
Быстро метаболизируется в печени с образованием фармакологически активного метаболита - цистеина, а также диацетилцистеина, цистина и смешанных дисульфидов.
Выводится почками в виде неактивных метаболитов (неорганические сульфаты, диацетилцистеин). Т 1/2 составляет около 1 ч.
Фармакокинетика в особых клинических случаях
Нарушение функции печени приводит к удлинению Т 1/2 до 8 ч.
Показания препарата АЦЦ ®
- заболевания органов дыхания, сопровождающиеся образованием вязкой трудноотделяемой мокроты (острый и хронический бронхит, обструктивный бронхит, трахеит, ларинготрахеит, пневмония, абсцесс легкого, бронхоэктатическая болезнь, бронхиальная астма, ХОБЛ, бронхиолит, муковисцидоз);
- острый и хронический синусит;
- средний отит.
| Код МКБ-10 | Показание |
| E84 | Кистозный фиброз |
| H66 | Гнойный и неуточненный средний отит |
| J01 | Острый синусит |
| J04 | Острый ларингит и трахеит |
| J15 | Бактериальная пневмония, не классифицированная в других рубриках |
| J20 | Острый бронхит |
| J21 | Острый бронхиолит |
| J32 | Хронический синусит |
| J37 | Хронический ларингит и ларинготрахеит |
| J42 | Хронический бронхит неуточненный |
| J44 | Другая хроническая обструктивная легочная болезнь |
| J45 | Астма |
| J47 | Бронхоэктатическая болезнь |
| J85 | Абсцесс легкого и средостения |
Режим дозирования
Препарат принимают внутрь после еды. Таблетки шипучие следует растворять в 1 стакане воды. Таблетки следует принимать сразу после растворения, в исключительных случаях можно оставить готовый раствор на 2 ч. Дополнительный прием жидкости усиливает муколитический эффект препарата.
Взрослым и подросткам старше 14 лет рекомендуется назначать препарат по 200 мг (2 таб. АЦЦ ® 100, 1 таб. АЦЦ ® 200) 2-3 раза/сут, что соответствует 400-600 мг ацетилцистеина в сутки, либо по 600 мг (АЦЦ ® Лонг) 1 раз/сут.
Детям в возрасте от 6 до 14 лет рекомендуется принимать по 1 таб. (АЦЦ ® 100) 3 раза/сут, либо по 2 таб. (АЦЦ ® 100) или по 1 таб. (АЦЦ ® 200) 2 раза/сут, что соответствует 300-400 мг ацетилцистеина в сутки.
Детям в возрасте от 2 до 6 лет препарат рекомендуется принимать по 1 таб. (АЦЦ ® 100) или по 1/2 таб. (АЦЦ ® 200) 2-3 раза/сут, что соответствует 200-300 мг ацетилцистеина в сутки.
При муковисцидозе детям в возрасте старше 6 лет препарат рекомендуется принимать по 2 таб. (АЦЦ ® 100) или по 1 таб. (АЦЦ ® 200) 3 раза/сут, что соответствует 600 мг ацетилцистеина в сутки. Детям в возрасте от 2 до 6 лет - по 1 таб. (АЦЦ ® 100) или по 1/2 таб. (АЦЦ ® 200) 4 раза/сут, что соответствует 400 мг ацетилцистеина в сутки.
При кратковременных простудных заболеваниях продолжительность приема составляет 5-7 дней. При хроническом бронхите и муковисцидозе препарат следует применять более длительно для профилактики инфекций.
Побочное действие
По данным ВОЗ нежелательные эффекты классифицированы в соответствии с их частотой развития следующим образом: очень часто (≥1/10), часто (≥1/100, Аллергические реакции: нечасто - кожный зуд, сыпь, экзантема, крапивница, ангионевротический отек; очень редко - анафилактические реакции вплоть до шока, синдром Стивенса-Джонсона, токсический эпидермальный некролиз (синдром Лайелла).
Со стороны дыхательной системы: редко - одышка, бронхоспазм (преимущественно у пациентов с гиперреактивностью бронхов при бронхиальной астме).
Со стороны сердечно-сосудистой системы: нечасто - снижение АД, тахикардия.
Со стороны пищеварительной системы: нечасто - стоматит, боль в животе, тошнота, рвота, диарея, изжога, диспепсия.
Со стороны органа слуха: нечасто - шум в ушах.
Прочие: нечасто - головная боль, лихорадка; в единичных случаях - развитие кровотечения как проявление реакции повышенной чувствительности, снижение агрегации тромбоцитов.
Противопоказания к применению
- язвенная болезнь желудка и двенадцатиперстной кишки в фазе обострения;
- кровохарканье;
- легочное кровотечение;
- беременность;
- период лактации (грудного вскармливания);
- детский возраст до 14 лет (АЦЦ ® Лонг);
- детский возраст до 2 лет (АЦЦ ® 100, АЦЦ ® 200);
- дефицит лактазы, непереносимость лактозы, глюкозо-галактозная мальабсорбция;
- повышенная чувствительность к компонентам препарата.
С осторожностью следует применять препарат у пациентов с язвенной болезнью желудка и двенадцатиперстной кишки в анамнезе; при бронхиальной астме, обструктивном бронхите; печеночной и/или почечной недостаточности; непереносимости гистамина (следует избегать длительного применения препарата, т.к. ацетилцистеин влияет на метаболизм гистамина и может привести к возникновению признаков непереносимости, таких как головная боль, вазомоторный ринит, зуд); варикозном расширении вен пищевода; заболеваниях надпочечников; артериальной гипертензии.
Применение при беременности и кормлении грудью
Из-за недостаточного количества данных применение препарата при беременности противопоказано.
При необходимости применения препарата в период лактации следует решить вопрос о прекращении грудного вскармливания.
Применение при нарушениях функции печени
Применение при нарушениях функции почек
Применение у детей
Противопоказано применение препарата в детском возрасте до 14 лет (для АЦЦ ® Лонг), в детском возрасте до 2 лет (для АЦЦ ® 200).
Особые указания
При бронхиальной астме и обструктивном бронхите ацетилцистеин следует назначать с осторожностью под систематическим контролем бронхиальной проходимости.
При применении ацетилцистеина очень редко сообщалось о случаях развития тяжелых аллергических реакций, таких как синдром Стивенса-Джонсона и синдром Лайелла. При возникновении изменений кожи и слизистых оболочек пациенту следует немедленно прекратить прием препарата и обратиться к врачу.
При растворении препарата необходимо пользоваться стеклянной посудой, избегать контакта с металлами, резиной, кислородом, легко окисляющимися веществами.
Не следует принимать препарат непосредственно перед сном (предпочтительное время приема - до 18.00).
1 таблетка шипучая АЦЦ ® 100 или АЦЦ ® 200 соответствует 0.006 ХЕ, 1 таблетка шипучая АЦЦ ® Лонг - 0.001 ХЕ.
Нет необходимости в специальных мерах предосторожности при уничтожении неиспользованного препарата АЦЦ ® таблетки шипучие.
Влияние на способность к вождению автотранспорта и управлению механизмами
Данных об отрицательном влиянии препарата на способность управлять транспортными средствами и механизмами, при применении в рекомендуемых дозах, нет.
Передозировка
Симптомы: при ошибочной или преднамеренной передозировке наблюдаются такие явления, как диарея, рвота, боли в желудке, изжога, тошнота.
Лечение: проведение симптоматической терапии.
Лекарственное взаимодействие
При одновременном применении ацетилцистеина и противокашлевых средств из-за подавления кашлевого рефлекса может возникнуть застой мокроты.
При одновременном применении ацетилцистеина и антибиотиков для приема внутрь (пенициллины, тетрациклины, цефалоспорины и др.) возможно взаимодействие последних с тиоловой группой ацетилцистеина, что может привести к снижению антибактериальной активности. Поэтому интервал между приемом антибиотиков и ацетилцистеина должен составлять не менее 2 ч (кроме цефиксима и лоракарбефа).
Одновременное применение с вазодилататорами и нитроглицерином может привести к усилению сосудорасширяющего эффекта.
Условия хранения препарата АЦЦ ®
АЦЦ ® 100 и АЦЦ ® 200 мг следует хранить в недоступном для детей, сухом месте при температуре не выше 25°С.
АЦЦ ® Лонг следует хранить в недоступном для детей, сухом, защищенном от света месте при температуре не выше 30°С.
Срок годности препарата АЦЦ ®
После взятия таблетки тубу следует плотно закрыть.
Причины возникновения стоматита у ребенка различны. Это и грязные руки, и неокрепший детский иммунитет, и особенности терморегуляции, от которой напрямую зависит система дыхания. Нужно понимать, что детская слизистая, в отличие от взрослой, – это очень тонкая и ранимая субстанция, поэтому присоединение любой инфекции происходит очень быстро. В раннем возрасте у ребенка еще не до конца сформировано слюноотделение, а ведь ферменты слюны играют очень важную роль в защите организма. Как итог, слизистая часто пересыхает, появляются трещины, возникает инфекция, а за ней и стоматиты. Нельзя не брать в расчет длительный прием медикаментозных препаратов, например, антибиотиков, так же нервно-психические расстройства, неблагоприятные условия жизни, плохой уход за ребенком и ненадлежащую гигиену полости рта у самих родителей.
Зачастую, выяснить причину заболевания врачу помогают именно родители. Только они могут попытаться проанализировать, что вызвало появление пузырька, язвочки или налета. Например, ребенок что-то не то съел, купили новую пасту или зубную щетку, а может быть, малыш перенес перепад температур.
В зависимости от причин возникновения, стоматиты можно разделить на несколько видов, каждый из которых имеет ряд особенностей.
Вирусный, герпесный, или герпетический стоматит у детей – один из самых распространенных видов детского стоматита. Обычно ребенок заражается им воздушно-капельным путем. Также вирус передается через посуду, игрушки, предметы быта. Чаще всего герпетический стоматит у ребенка появляется в возрасте от года до 4-х лет. Заболевание начинается как простуда и сопровождается сыпью на губах, вялостью, повышенной температурой. Иногда возникают насморк и кашель. Примерно на второй день на губах, языке, внутренней стороне щек появляются афты – маленькие язвочки круглой или овальной формы светло-желтого цвета с ярко-красной каймой. Они источают неприятный запах, легко сдираются и потом кровоточат. Эти язвы являются основным признаком данного вида стоматита. Поэтому такой стоматит у детей называется еще афтозный, или язвенный. Это особенно неприятная разновидность заболевания, так как может протекать в тяжелой форме и сопровождаться сильной интоксикацией. Вирусный стоматит у детей также часто возникает и на фоне других вирусных заболеваний, например, гриппа, ветрянки или кори.
Инфекционный стоматит встречается у детей как школьного, так и дошкольного возраста. Чаще всего они возникают при ангине, гайморите, пневмонии. Основным признаком является толстая желтая корка на губах. Губы при этом слипаются, рот открывается с трудом. Обычно повышается температура. Бактериальный стоматит у ребенка чаще всего возникает по причине ослабленного иммунитета в осенне-зимний период.
Травматический стоматит у ребенка вызывают механические травмы полости рта. Например, ожоги от горячей пищи, слишком твердая соска, привычка грызть карандаш. Также травматический стоматит часто возникает у детей с неправильным прикусом из-за частого прикусывания щек и языка.
Кандидозный стоматит появляется у детей до года. Причиной становятся грибки вида Candida. Молоко, остающееся во рту ребенка после кормления грудью, – прекрасная среда для их размножения. Поэтому кандидозный стоматит родители называют у детей молочницей. Основной признак – появление белого налета в полости рта у малыша. Стоит отметить, что не надо путать этот налет с обычным налетом после кормления. Повод для тревоги – если налет не проходит, а ребенок отказывается от еды.
Медикаментозный, или аллергический стоматит у детей вызывается некоторыми видами аллергии или реакцией на лекарственные препараты. В случае подозрений на данный тип заболевания следует выявить и убрать аллерген, иначе есть риск получить неприятные последствия, вплоть до анафилактического шока.
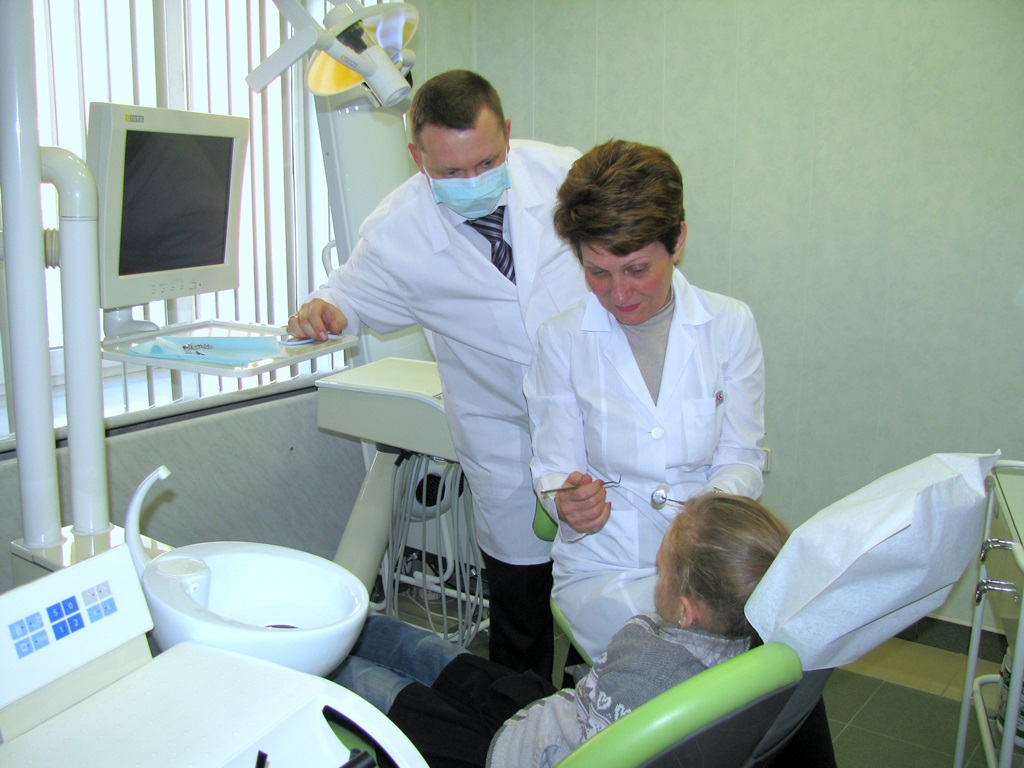
Для всех видов стоматита общим и определяющим признаком является воспаление слизистой полости рта и появление на любых ее участках, таких как язык, внутренняя сторона губ, щек, зева различных образований в виде язвочек, пузырьков, характерного налета, везикул (пузырчатые высыпания) а в случаях травматического стоматита – ожоги, прикусывания, травмы. Важно понимать, что стоматит – это не какое-то одно острое или хроническое заболевание с определенными классическими симптомами, у каждого вида своя особая причина, и проявляется они в полости рта по-разному, поэтому и лечить их необходимо по-разному.
Единого алгоритма лечения стоматита у детей не существует. Каждый случай по-своему индивидуален. Очень часто бывает, когда мама приходит в надежде, что доктор назначит мазь, и она сразу вылечит ею ребенка. Такого не бывает! Необходимо понять, что предшествовало воспалению, учитывая возраст ребенка, стадию и степень тяжести заболевания. Лечение проводится как местно, так и симптоматически, т.е. снимаются симптомы. Врачи стоматолог-терапевт и педиатр дают свои рекомендации, возможно привлечение узконаправленных специалистов, таких как ЛОР, миколог, дерматолог. Конечно же, есть какие-то хрестоматийные принципы, которыми руководствуются специалисты, чтобы снять или ослабить боль или предупредить осложнения. Речь идет о соблюдении правил гигиены полости рта, режима питания и сна, обработке слизистой оболочки специальными гелями, растворами и аппликациями. Например, при аллергических стоматитах у детей рекомендуют антигистаминные препараты, при герпетических формах – противовирусные, если есть температура – это жаропонижающие. Важно, обнаружив проблему, не затягивая обратиться к специалисту.
Участие родителей в лечении и правильный уход за ребенком не просто важны – они является определяющими. При стоматите необходимо неукоснительно соблюдать план лечения, зачастую весьма трудоемкий, поэтому от родительской заботы и контроля зависит результат. Ротовая полость – это своеобразный эпицентр боли, поэтому неудивительно, что ребенок будет много капризничать. Поэтому родителям важно запастись терпением и настойчивостью.
Большинство мам и пап волнует вопрос о том, как накормить ребенка при стоматите. Во-первых, необходимо употреблять только мягкую теплую (не горячее 30 градусов) и кашицеобразную пищу, например в виде пюре. Главное, чтобы еда была калорийной и позитивной, потому что иммунитет ребенка и без того ослаблен. После приема пищи надо обязательно ополаскивать рот, чтобы не провоцировать развитие стоматита и не присоединить какую-то дополнительную инфекцию. Диета при стоматите у ребенка должна быть с исключением из рациона острых, кислых, сладких продуктов и цитрусовых.
При стоматите у детей необходимо делать обезболивание. Оно проводиться при помощи различных лекарственных препаратов для того, чтобы избежать отказа от еды и ухудшения сна. Кроме того при стоматите у детей, очень важна правильная обработка полости рта. Чем обрабатывать и полоскать рот ребенку должен порекомендовать врач.
Если хотя бы один раз в жизни у человека был стоматит, то всегда будет существовать риск его повторного возникновения, поэтому на первый план выступает профилактика – в целом укрепление иммунитета с целью невозврата болезни. Как родителям, так и детям следует соблюдать несложные правила гигиены полости рта. Обязательное наблюдение у стоматолога 2 – 3 раза в год, даже ели ребенка ничего не беспокоит. Желательно, при подборе средств индивидуальной гигиены руководствоваться рекомендациями вашего лечащего врача-стоматолога. С наступлением выздоровления, после завершения болезни необходимо заменить предметы личной гигиены, это зубная щетка, бутылочки, соски и т.п.
Помните, главное – это устранить причину возникновения стоматита. Поэтому ребенка просто необходимо показать врачу. Только он может сказать, чем лечить детский стоматит. Самолечение может только усугубить течение болезни и продлить мучения вашего малыша.
Читайте также:



