Воспаление слюнной железы при герпесе

Цитомегаловирус (ЦМВ) — это род вирусов группы герпесвирусов.
Вирус имеет сродство к тканям слюнных желез, что зачастую позволяет находить и локализовывать его именно там. Данный вирус, как и все вирусы герпеса, имеет свойство постоянно находиться (персистировать) в организме человека при однократном заражении, однако сам по себе он не сильно заразен, поскольку для этого требуются частые и тесные контакты с носителем.
- воздушно-капельным путем, а также через слюну при поцелуях;
- половым путем — при контакте со спермой и слизистой матки;
- при переливании крови;
- при родах и во время пребывания ребенка в утробе в процессе беременности;
- через молоко матери при грудном кормлении ребенка.
Срок от 20 до 60 дней считается инкубационным для ЦМВ, тогда как острая фаза заболевания длится от 2 до 6 недель. При этом проявляются: повышение температуры тела, признаки общей интоксикации, слабость, ознобы, головные боли, боли в мышцах, явления бронхита. Впоследствии под действием вируса происходит перестройка иммунной системы организма, готовящейся к отражению атаки. Однако в случае нехватки сил организма острая фаза переходит в более спокойную форму, когда зачастую проявляются сосудисто-вегетативные расстройства, а также поражения внутренних органов. В данном случае возможны три проявления заболевания:
- ОРВИ (острая респираторная вирусная инфекция) — в данном случае представлены все симптомы ОРВИ (слабость, общее недомогание, быстрая утомляемость, немного повышенная температура тела, головные боли, насморк, увеличение и воспаление слюнных желез, белесоватые налеты на языке и деснах; иногда возможно наличие воспаленных миндалин;
- генерализованная форма — поражение ЦМВ внутренних органов (воспаление печеночной ткани, надпочечников, почек, селезенки, поджелудочной железы). Данные поражения органов могут стать причиной бронхита, пневмонии, что ещё более ухудшает состояние и оказывает повышенное давление на иммунную систему. При этом лечение антибиотиками оказывается менее эффективным, нежели при обычном протекании бронхита и/или пневмонии. Вместе с тем может наблюдаться уменьшение тромбоцитов в периферийной крови, поражение стенок кишечника, сосудов глазного яблока, головного мозга и нервной системы. Внешне проявляется, в дополнении к увеличенным слюнным железам, кожной сыпью;
- поражение органов мочеполовой/мочевыводящей системы — проявляется в виде неспецифического и периодического воспаления. При этом, как и в случае бронхита и пневмонии, воспаления плохо поддаются лечению традиционными для данного локального заболевания антибиотиками.
Также в случае заражения беременной женщины возможна патология плода, когда плод заражается поступившим в кровь извне ЦМВ, что приводит к невынашиванию плода (одна из наиболее частых причин). Также возможна активизация латентной формы вируса, заражающего плод через кровь матери. Заражение приводит либо к гибели ребенка в утробе/после родов, либо к поражению нервной системы и головного мозга, что проявляется в различных психологических и физических заболеваниях.
Лечение вируса имеет общий характер, когда требуется укрепление иммунной системы человека для противостояния развитию заболевания даже в случае заражения. Также лечение антибиотиками сопутствующих заболеваний в комплексе с противовирусной и общеукрепляющей терапией позволяет излечиться или вывести вирус в латентную (неактивную) форму, когда деятельность вируса контролируется иммунной системой человека.
Правильно подобранное лечение современными препаратами, а также лечение сопутствующих заболеваний антибиотиками и иммуномодуляторами, в комплексе с общеукрепляющей (здоровый образ жизни, обязательные прогулки, витаминотерапия и т. п.) терапией позволяет излечиться полностью
Амбулаторный прием
в рамках Обязательного медицинского страхования (ОМС)
не осуществляется!
Для консультации по ОМС обращаться:
ВЗРОСЛЫЕ:
Центр аллергологии и иммунологии при городской клинической больнице №52
Метро Октябрьское поле, ул. Пехотная д.3, корп.3
Регистратура: 8-499-196-45-65
Справочная: 8-499-196-39-36
ДЕТИ:
Консультативно-диагностический центр детской иммунологии и аллергологии при детской городской больнице №9 имени Г.Н.Сперанского
Метро Выставочная, Шмитовский проезд д.29
8-499-259-01-08
8-499-259-13-07
Амбулаторный прием
в рамках Обязательного медицинского страхования (ОМС)
не осуществляется!
Для консультации по ОМС обращаться:
ВЗРОСЛЫЕ:
Центр аллергологии и иммунологии при городской клинической больнице №52
Метро Октябрьское поле, ул. Пехотная д.3, корп.3
Регистратура: 8-499-196-45-65
Справочная: 8-499-196-39-36
ДЕТИ:
Консультативно-диагностический центр детской иммунологии и аллергологии при детской городской больнице №9 имени Г.Н.Сперанского
Метро Выставочная, Шмитовский проезд д.29
8-499-259-01-08
8-499-259-13-07
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Герпесвирусы широко распространены в человеческой популяции. После первичного инфицирования вирусы герпесгруппы переходят в латентное состояние и пожизненно персистируют в организме. При неблагоприятных условиях и снижении местного или системного иммунитета может происходить реактивация инфекции, что обусловливает развитие воспаления чаще всего на местном уровне. Разнообразие клинических форм герпесвирусных инфекций постоянно поддерживает научный интерес как в области изучения их патофизиологии, так и в области поиска эффективной противовирусной терапии. Особенно актуально это для β- и γ-герпесвирусов, т. к. группа α-герпесвирусов изучена достаточно хорошо.
Цель исследования: определить эффективность валацикловира в отношении репликации вируса Эпштейна – Барр (ВЭБ), вируса герпеса человека 6 типа (ВГЧ-6), цитомегаловируса (ЦМВ) в ротоглотке у часто болеющих взрослых с хроническими воспалительными заболеваниями верхних дыхательных путей (ВДП).
Материал и методы: нами амбулаторно обследованы 80 пациентов с частыми рецидивами хронических воспалительных заболеваний ВДП. Всем пациентам проводились микробиологическое исследование мазков из ротоглотки и оценка вирусной нагрузки в смешанной слюне и цельной крови вне периода обострения. Пациенты получали терапию валацикловиром по схеме 500 мг 3 р./сут в течение 14 дней. Контроль вирусной нагрузки в биоматериале проводился после окончания лечения.
Результаты и обсуждение: микробный пейзаж ротоглотки часто болеющих взрослых вне периода обострения представлен преимущественно нормальной или условно-патогенной микрофлорой. В смешанной слюне обнаруживалась ДНК ВЭБ, ВГЧ-6, но не ЦМВ. При этом в образцах крови указанных пациентов ДНК вирусов герпесгруппы не выявлялась. Применение валацикловира в дозе 500 мг 3 р./сут достоверно снижает репликацию ВЭБ в ротоглотке у часто болеющих взрослых.
Выводы: целесообразно провести дальнейшие исследования по определению режима дозирования и оценке клинической эффективности ациклических нуклеозидов в лечении ВЭБ-инфекции.
Ключевые слова: герпесвирусы, вирус Эпштейна – Барр, вирус герпеса человека, цитомегаловирус, часто болеющие взрослые, вирусная нагрузка, валацикловир.
Для цитирования: Щубелко Р.В., Зуйкова И.Н., Шульженко А.Е. Герпесвирусные инфекции человека: клинические особенности и возможности терапии. РМЖ. 2018;8(I):39-45.
Human herpesviruses infections: clinical features and opportunities of therapy
R.V. Shubelko 1 , I.N. Zuykova 2 , A.E. Shulzhenko 2
1 JSC "K+31", Moscow
2 “National Research Center — Institute of Immunology” Federal Medical-Biological Agency of Russia, Moscow
Herpesviruses are widely spread among the human population. After the primary infection, the herpesviruses become latent and persistent in the human body for life. Adverse conditions and a low local or systemic immunity may reactivate the infection, which causes the inflammation, usually at the local level. The variety of clinical forms of herpesviruses infections constantly supports scientific interest both in the field of studying their pathophysiology and in the search for effective antiviral therapy. This is especially important for β- and γ-herpesviruses, since the α-herpesvirus group has been studied rather well.
Aim: to determine the efficacy of valacyclovir for replication of the Epstein-Barr virus (EBV), human herpesvirus type 6 (HHV-6), cytomegalovirus (CMV) in the oropharynx in frequently ill adults with chronic inflammatory diseases of the upper respiratory tract.
Patients and Methods: 80 patients with frequent recurrences of chronic inflammatory diseases of the upper respiratory tract were examined outpatiently. All patients underwent microbiological examination of swabs from the oropharynx and the viral load in mixed saliva and whole blood not in exacerbation period was assessed. Patients received valacyclovir therapy according to the scheme 500 mg x 3 times a day for 14 days. Control of viral load in the biomaterial was carried out after the end of treatment.
Results and Discussion: out of the period of exacerbation the oropharynx microflora in frequently ill adults is represented mainly by a normal or conditionally pathogenic microflora. EBV DNA, HHV-6, but not CMV DNA, were detected in the mixed saliva. The DNA of the herpesvirus was not detected in the blood samples of these patients. The use of valacyclovir in a dose
of 500 mg 3 times a day significantly reduces the replication of EBV in the oropharynx in frequently ill adults.
Conclusions: it is advisable to conduct further studies to determine the dosage regimen and evaluate the clinical efficacy of acyclic nucleosides in the treatment of EBV infection.
Key words: herpes viruses, Epstein-Barr virus, human herpes virus, cytomegalovirus, frequently ill adults, viral load, valacyclovir.
For citation: Shubelko R.V., Zuykova I.N., Shulzhenko A.E. Human herpesviruses infections: clinical features and opportunities of therapy // RMJ. 2018. № 8(I). P. 39–45.
В статье рассмотрены клинические особенности и возможности терапии герпесвирусных инфекции человека. Определена эффективность валацикловира в отношении репликации вируса Эпштейна – Барр, вируса герпеса человека 6 типа, цитомегаловируса.
Только для зарегистрированных пользователей

В последнее время в челюстно-лицевой хирургии одной из самых популярных актуальных тем является тема заболеваний слюнных желёз. На международных конференциях широко представлены темы особенностей анатомического строения, функциональных заболеваний слюнных желёз, так как в последнее десятилетие получила подтверждение гипотеза об инкреторной функции больших слюнных желез, что ставит их в ряд органов, оказывающих регуляторное действие на различные функции организма: процессы физиологической регенерации, эритропоэз, минеральный обмен и встречается во всех возрастных группах [1–4].
При изучении частоты и причин обращаемости людей разного возраста в амбулаторные и стоматологические подразделения стационарных лечебно-профилактических учреждений была использована классификация заболеваний СЖ В.Н. Матиной (2007) [5, 6].
Цель работы – обзор научной литературы о причинах нарушения секреции слюнных желез и методах их лечения.
Заболевания слюнных желез достаточно широко распространены и требуют особого внимания как со стороны врачей стоматологов, так и со стороны врачей других профилей.
Разберемся с основными симптомами и понятиями.
Сиалоаденит – это инфекционное заболевание, возникающее вследствие попадания в слюнные железы патогенных микроорганизмов
По частоте возникновения преобладают воспалительные процессы. По данным исследований Rauch, на 100 случаев воспаления приходится 10 случаев сиалоза, 5 случаев слюнного камня, 1 случай опухоли слюнной железы.
- разнообразные бактериальные инфекции – стафилококковая, пневмококковая, стрептококковая, туберкулез и сифилис;
- актиномикоз – распространенная грибковая инфекция;
- болезнь кошачьих царапин – появляется вследствие укусов и царапин кошек;
- онкологические заболевания также могут стать причиной вторичного сиалоаденита [7, 8].
Слюнотечение (гиперсаливация) – это повышенное выделение слюны, зачастую с истечением ее из ротовой полости на подбородок.
Развивается в результате большого количества разнообразных заболеваний и состояний как при повышенном, так и при нормальном объеме вырабатываемой слюны.
1. Изменения со стороны полости рта:
– стоматит (воспаление слизистой оболочки полости рта);
– гингивит (воспаление десен);
– сиалоаденит (вирусное воспаление ткани слюнных желез).
2. Заболевания органов пищеварения.
– Сужение пищевода (например, после его воспаления или химического ожога).
– Гастрит (воспаление слизистой оболочки желудка):
- с повышенной секрецией (выработкой) желудочного сока;
- с пониженной секрецией желудочного сока.
– Язва (глубокий дефект) желудка.
– Язва двенадцатиперстной кишки.
– Острый панкреатит (воспаление поджелудочной железы, длящееся менее 6 месяцев).
– Хронический панкреатит (воспаление поджелудочной железы, длящееся более 6 месяцев).
3. Заболевания нервной системы:
– инсульт (гибель участка головного мозга);
– болезнь Паркинсона (медленно прогрессирующий неврологический синдром, характеризующийся повышением тонуса мышц, их дрожанием и ограничением движений);
– опухоли головного мозга;
– бульбарный паралич (поражение IX, X, XII пар черепных нервов в продолговатом мозге);
– ваготония (повышение тонуса парасимпатической нервной системы – части вегетативной нервной системы, нервные узлы которой расположены в органах или недалеко от них);
– воспаление тройничного нерва (пятая пара черепно-мозговых нервов);
– воспаление лицевого нерва (седьмая пара черепно-мозговых нервов);
– психозы (болезненное расстройство психики, проявляющееся нарушенным восприятием реального мира);
– некоторые формы шизофрении (тяжелое психическое расстройство, влияющее на многие функции сознания и поведения);
– неврозы (обратимые (то есть способные к излечению) психические нарушения);
– олигофрения (врожденное) слабоумие, то есть недоразвитие умственной деятельности);
– идиотия (самая глубокая степень олигофрении, характеризующаяся почти полным отсутствием речи и мышления);
– кретинизм (заболевание, характеризующееся задержкой физического и психического развития вследствие снижения выработки гормонов щитовидной железы).
– Бешенство (острое инфекционное вирусное заболевание, поражающее центральную нервную систему).
– Глистные инвазии (внедрение в организм плоских или круглых червей).
– Недостаточность никотиновой кислоты (заболевание, развившееся вследствие дефицита никотиновой кислоты, то есть витамина РР, содержащегося в ржаном хлебе, мясных продуктах, фасоли, гречке, ананасах, грибах).
– Отравление различными химическими веществами при их попадании в организм с вдыхаемым воздухом, проглатывании с пищей или водой, а также через кожу: ртутью, йодом, бромом, хлором, медью, оловом [9, 10, 11, 12].
4. Воздействие некоторых лекарственных препаратов:
– М-холиномиметиков (группа препаратов, возбуждающих парасимпатическую нервную систему, которые используются для лечения глаукомы (повышенного внутриглазного давления) и других заболеваний);
– солей лития (группа препаратов, используемых для лечения некоторых психических заболеваний);
– антиконвульсантов (группа препаратов, применяющиеся для предупреждения возникновения судорог).
– Уремия (самоотравление организма, возникающее в результате нарушении функции почек).
Рефлекторное слюнотечение (то есть непроизвольное выделение слюны в ответ на получение импульсов головным мозгом от различных органов) может иметь место при заболеваниях: носа, реже – почек и других органов [13, 14].
Слюннокаменная болезнь (сиалолитиаз, калькулезный сиаладенит) характеризуется образованием камней в протоках слюнных желез.
Наиболее часто встречается в подчелюстных железах (83 %), реже – в околоушных (10 %) и подъязычных (7 %).
1. Нарушение минерального, главным образом, кальциевого обмена.
2. Гипо- и авитаминоз А.
3. Нарушения секреторной функции и хроническое воспаление слюнной железы.
Сиалоз – это билатеральные рецидивирующие, невоспалительного и неопухолеподобного характера изменения.
1. Болезни эндокринной системы;
2. Нарушение обменных процессов в организме;
3. Заболевания пищеварительного тракта;
4. Некоторые аллергические заболевания;
5. Остеохондроз шейного отдела позвоночника.
6. Опухоли, различные по своему морфологическому строению малых и больших слюнных желез [15, 16].
Причины появления опухолей слюнных желез до конца не выяснены. Предполагается возможная этиологическая связь опухолевых процессов с предшествующими травмами слюнных желез или их воспалением (сиаладенитами, эпидемическим паротитом), Существует мнение, что опухоли слюнных желез развиваются вследствие врожденных дистопий. Есть сообщения относительно возможной роли онкогенных вирусов (Эпштейна-Барр, цитомегаловируса, вируса герпеса) в возникновении опухолей слюнных желез.
Количество, возраст и гендерное распределение людей, находившихся на амбулаторном лечении, n ( %)
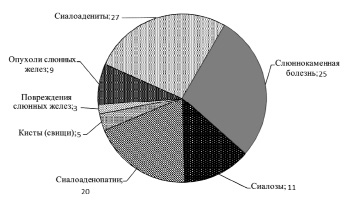
Распределение пациентов с заболеваниями слюнных желез с учетом нозологической формы патологии, n (чел.)
Опухоли слюнных желез в процентном соотношении распределены следующим образом: 80 % – gl.parotis, 10 % – gl.submandibularis, 9 % – малые слюнные железы, 1 % – подъязычная слюнная железа [17, 18, 19].
Лечение слюнных желез
Лечебные мероприятия при сиалоадените могут осуществляться как в условиях стационара, так и в поликлинике, что определяется тяжестью течения заболевания, комплексом лечебных методов и зависит от объема терапевтических и хирургических мероприятий, а также социально-бытовых условий пациента. Лечение больных с хроническими сиалоаденитами в стадии обострения в большинстве случаев проводится в условиях стационара и направлено на купирование острых воспалительных явлений в СЖ и предупреждение развития осложнений. Основная роль отводится антибиотикотерапии. При воспалительных заболеваниях СЖ в процесс активно вовлекается лимфатическая система. В нее из очага воспаления всасываются продукты распада клеток и нарушенного метаболизма, патогенные микроорганизмы, которые не только сохраняются, но и размножаются в лимфатических узлах с образованием токсических продуктов. Однако не все антибактериальные препараты, применяемые при воспалительных заболеваниях СЖ, обладают лимфотропным действием. Поэтому в настоящее время используется методика регионарного лимфотропного введения препаратов в область сосцевидного отростка, что позволяет снизить суточные дозы антибиотиков с одновременным увеличением терапевтической концентрации лекарственных средств в тканях и жидкостях организма [20–23].
У больных с хроническими сиалоаденитами в стадии ремиссии наибольший эффект отмечается при применении комплекса лечебных мероприятий, направленных на решение следующих задач: повышение неспецифической реактивности организма и коррекцию нарушенного иммунитета; улучшение трофики СЖ и стимуляцию ее функции; предупреждение рецидивирования воспалительного процесса (комплекс лечебных мероприятий проводится в зависимости от периода заболевания – обострения или ремиссии); приостановление нарастания склерозирования стромы и дегенеративных изменений в паренхиме; снижение токсического воздействия на организм системных заболеваний, характерных для каждой формы хронического сиалоаденита; с этой целью больных следует направлять к профильным специалистам для проведения лечения [24–26].
Независимо от формы заболевания, стадии и активности процесса лечение начинают с ликвидации хронических очагов воспаления (санации полости рта, ЛОР-органов и др.). Выбор лечебных мероприятий осуществляется с целью воздействия на патогенетические звенья функционального и морфологического характера, определяемые у больных хроническим сиалоаденитом [27–29].
Методы лечения довольно разнообразны по комплексу лекарственных средств и способу их применения.
С целью нормализации нарушенного обмена нуклеиновых кислот, наблюдаемого преимущественно у больных интерстициальным сиалоаденитом, широко применяются стафилококковый анатоксин, бактериофаг, инъекции РНК-азы, электрофорез с ДНК-азой, Продигиозан. В качестве мембраностабилизатора назначается a-токоферол, регулирующий нарушенные антиокислительные процессы. Новокаиновая блокада, предложенная А.В. Вишневским, используется с целью нормализации трофических процессов в железе. Наиболее выраженно ее положительный эффект отмечается в сочетании с компрессами диметилсульфоксида и гепарина натрия. Гипертермическая реакция кожных покровов на месте введения 0,5 % раствора Новокаина сохраняется в течение 2–3 сут, поэтому рекомендуется проводить блокаду 1 раз в 2–3 дня. Тримекаиновая или лидокаиновая блокада дают менее выраженный гипертермический эффект. Всего на курс назначают 5—10 блокад в области каждой СЖ, чередуя стороны при двустороннем процессе. Димексид улучшает тканевую микроциркуляцию, оказывает аналгезирующее, бактериостатическое действие, особенно при внутрипротоковом введении 30 % раствора. Галантамин (0,5–1,0 % раствор) в виде подкожных инъекций с целью улучшения секреторной активности железы показан у больных интерстициальным сиалоаденитом и сиалодохитом. Раствор пирогенала улучшает трофику и функцию СЖ, приостанавливает развитие рубцов и спаек, в связи с чем рекомендуется к применению у больных с паренхиматозным сиалоаденитом [31].
При обострении процесса в комплекс лечебных мероприятий следует включать парентеральное введение протеаз, криохирургию, магнитотерапию СЖ и верхнего шейного симпатического ганглия. Внутрипротоковое введение протеаз может привести к еще большему обострению процесса. У больных с обострившимся паренхиматозным сиалоаденитом положительные результаты наблюдаются при использовании ингибитора протеаз Контрикала, который приводит к быстрому купированию сиалоаденита, а при синдроме Шегрена – к улучшению секреции. Положительный эффект отмечается после введения в протоки околоушных слюнных желёз лиофилизированного панкреатического сока, суспензии цинк-инсулина, витамина А и масла шиповника.
Общесоматические заболевания, в большинстве случаев диагностируемые у пациентов с сиалоаденитами, оказывают на паренхиматозные органы, в том числе и на СЖ, токсическое воздействие и приводят к изменению их гемодинамики, вследствие чего возникает нарушение микроциркуляции органа. Указанные процессы определяют сущность хронического воспаления, приводя к развитию фиброзных и склеротических изменений и ксеростомии. С учетом этого факта больным с сиалоаденозами и хроническими формами сиалоаденитов следует проводить инфузионную терапию с использованием гемодеза и реополиглюкина. Причем раствор гемодеза можно использовать как в виде наружных блокад (50 мл) на область СЖ в сочетании с внутривенными вливаниями 400 мл физиологического раствора и раствора глюконата кальция, так и внутривенно (400 мл), сочетая с электрофорезом дезоксирибонуклеазы на область желез [32].
Физиолечение широко используется у больных сиалоаденитами: при длительности заболевания не более 5 лет рекомендуется ультразвуковая терапия области СЖ; благоприятный эффект наблюдается при проведении электрофореза области СЖ с 1 % раствором лизоцима на 0,5 % растворе хлорида натрия или электрофореза с 1 % раствором аскорбиновой кислоты. Использование внутрижелезистого введения лекарственных препаратов через околоушной проток с помощью электрофореза увеличивает скорость их проникновения в 3 раза; лазеротерапия усиливает регионарное кровообращение в СЖ, что позволяет значительно удлинить периоды ремиссии [33].
Применение внутрипротокового лазерного облучения дает более сильный лечебный эффект и способствует уменьшению размеров полостей при паренхиматозном сиалоадените; положительные результаты дает использование переменного магнитного поля на область СЖ; аксонотерапия – электростимуляция активных точек в области околоушных СЖ – эффективна при лечении больных с паренхиматозным паратитом; воздействие гелиево-неоновым лазером на область пораженной СЖ (курс лечения составляет 10 процедур) позволяет нормализовать вязкость и рН слюны, а также купировать воспалительный процесс в более короткие сроки. Одновременно с этим у больных отмечается улучшение общего состояния, нормализация сна и исчезновение болевого синдрома [34].
Гирудотерапия оказывает противовоспалительное, иммунорегуляторное, гипосенсибилизирующее, противоотечное, тромболитическое, обезболивающее, гипотензивное, антиатеросклеротическое действия и обладает рядом других положительных свойств. Она эффективна у больных, страдающих интерстициальным сиалоаденитом и сиалозами, но с осторожностью должна применяться у пациентов с синдромом Шегрена и хроническим паренхиматозным сиалоаденитом. При лечении больных с сиалозами применяется комплекс патогенетической терапии, включающий сульфат магния, Мезим-форте, Продигиозан, лимонную кислоту, -глобулины, поливитамины, гемотрансфузию. Лечение должно быть направлено на элиминацию метаболитов или реутилизацию фосфолипидно кальциевых компонентов тканевого детрита, восстановление резистентности клеточных мембран, мембранорепарацию. Терапия больных с синдромом Шегрена имеет свои особенности, связанные с аутоиммунным характером заболевания. Наибольший эффект дает включение в комплекс лечения кортикостероидных препаратов и цитостатиков. Однако использование преднизолона должно проводиться с большой осторожностью, так как кортикостероиды способны активизировать цитомегаловирусную инфекцию, которая нередко рассматривается как этиологический момент в развитии данной патологии. При лечении больных с синдромом Шегрена показаны аурикулярная иглорефлексотерапия, вибро-, гидромассаж малых СЖ, мануальная рефлексотерапия, способствующие уменьшению ксеростомии. Рентгенотерапия СЖ малоэффективна из-за рецидивирования заболевания. Наилучшие (кратковременные) результаты наблюдаются при облучении желез в случае лимфоэпителиальных поражений: при синдроме Микулича, болезни Шегрена. Используют малые дозы облучения (суммарно от 5 до 10 Гр/с). Применение метода ограничено из-за угасания функционирования всех СЖ, а также вследствие развития наведенных радиогенных опухолей после рентгенотерапии. Несмотря на достигнутые на современном уровне успехи в консервативном лечении различных форм хронических сиалоаденитов, полного излечения не наступает и возможны рецидивы, в ряде случаев (особенно на поздних стадиях) приходится прибегать к хирургическим методам: симпатической денервации околоушных СЖ, удалению СЖ или перевязке околоушного протока с денервацией ушно-височного нерва. Следует, однако, отметить, что большинство оперативных вмешательств, проводимых на околоушных СЖ, связаны с развитием осложнений (парезом мимических мышц, образованием слюнных свищей и др.), требующих длительных послеоперационных коррекций. Особенно важна при лечении больных сиалоаденитами его профилактическая направленность. На первый план выступают взаимодействие и преемственность действий между поликлиническими и стационарными врачами-стоматологами и профильными специалистами [33].
Сложности диагностики и лечения заболеваний СЖ обусловливают необходимость диспансеризации таких больных. Реабилитация больных с заболеваниями СЖ (медицинская, социальная, профессиональная) должна включать 4 периода: обследование, установление диагноза и стадии заболевания, проведение лечения соответственно этим стадиям, контроль и лечение в последующем периоде [35].
Результаты исследования и их обсуждение
Знания причин и способов лечения заболеваний слюнных желез позволят назначить врачу-стоматологу комплексное лечение для каждого индивидуального больного. Наиболее частой причиной заболевания слюнных желёз является воспалительно эпидемический характер вирусной или бактериальной природы и поражают чаще всего околоушные слюнные железы.
Таким образом, проведен анализ научной литературы, а также имеющихся сведений о слюнных железах и возможных их патологиях можно сделать вывод что наиболее частой причиной заболевания слюнных желёз является воспалительно эпидемический характер вирусной или бактериальной природы и поражают чаще всего околоушные слюнные железы. Лечения отводится консервативному купированию воспаления слюнных желёз основная часть которого отводится на антибиотикотерапию.

С 16 по 23 ноября во многих странах мира проводится Международная неделя герпеса. Это мероприятие призвано привлечь внимание общественности к герпетической инфекции и расширить осведомленность населения о вирусе герпеса. Особое внимание уделено генитальному герпесу.
Акция проводится по инициативе Международного альянса герпеса – некоммерческой организации, которая объединяет в своих рядах больных генитальным герпесом и врачей, посвятивших свою деятельность борьбе с этим заболеванием. Альянс представляет интересы региональных объединений пациентов и врачей на международном уровне, проводит информационную работу, разъясняя, что генитальный герпес – это обычное заболевание, которое может развиться у любого человека независимо от пола, национальности, социального и материального положения.
Герпетическая инфекция – группа инфекционных заболеваний, вызываемых вирусами семейства герпесвирусы.
Это пожизненное инфекционное заболевание человека, характеризующееся чаще всего скрытым течением и периодическими обострениями при снижении защитных сил организма, проявляющееся в большинстве случаев поражениями кожи и слизистых оболочек различной локализации, а также нарушениями в центральной нервной системе, органах зрения и реже – внутренних органов.
Заражение происходит при контакте через предметы обихода, которыми пользовался больной или вирусовыделитель, при поцелуях, через необеззараженные инструменты при каких-то манипуляциях, при вдыхании из воздуха мельчайших капелек слизи, содержащих вирус, которые попали в него при кашле и чихании больного, а также половым путем и через плаценту от матери к плоду.
Вирусы попадают в организм человека через кожу и слизистые оболочки, и в дальнейшем вирус герпеса переходит в латентное состояние и сохраняется в нейронах или лимфоидных клетках в течение всей жизни. При ослаблении иммунитета он активируется, вызывая характерные высыпания.
В настоящее время известны восемь типов герпесвирусов, которые вызывают различные заболевания:
- вирус простого герпеса I типа;
- вирус простого герпеса II типа;
- вирус Varicella-zoster (опоясывающий герпес);
- вирус Эпштейна – Барр;
- герпесвирус человека типов VI, VII и VIII.
Простой герпес – вирусное заболевание с характерным высыпанием сгруппированных пузырьков на коже и слизистых оболочках. Вызывается герпесвирусами двух видов: ВПГ-1 и ВПГ-2.
На втором месте по частоте распространённости находится генитальный герпес, поражающий преимущественно области половых органов.
Инфекция ВПГ-2, вызывающая генитальный герпес, широко распространена в мире и передается, главным образом, половым путем. По данным Международного альянса герпеса, каждый пятый является носителем вируса простого герпеса (ВПГ-2), являющегося возбудителем генитального герпеса.
Около 80% людей не знают о том, что они являются носителями ВПГ-2.
ВПГ-2 – основная причина генитального герпеса, который также может быть вызван вирусом простого герпеса первого типа (ВПГ-1). Заражение ВПГ-2 сохраняется всю жизнь и не поддается лечению.
Генитальная герпетическая инфекция часто протекает бессимптомно или с легкими симптомами, которые остаются незамеченными. Большинство инфицированных пациентов не знают о наличии у них инфекции. В тех случаях, когда симптомы все же проявляются, генитальный герпес характеризуется наличием пузырьков в области гениталий или перианальной области. Помимо язв в области гениталий симптомами первичного заражения генитальным герпесом часто являются озноб, ломота в теле и воспаление лимфатических узлов, также может быть ощущение легкого покалывания или стреляющей боли в ногах, бедрах и ягодицах прежде, чем появятся характерные высыпания. Тем не менее, оба типа вируса могут вызывать поражения и той и другой локализации, например, после заражения при орально-генитальных половых контактах.
Опоясывающий герпес (опоясывающий лишай, VaricellaZoster)
Заболевание вирусной природы, характеризующееся односторонними пузырьковыми высыпаниями на коже с сильными болевыми ощущениями. Возбудитель – вирус ветряной оспы, при первой встрече с организмом (чаще в молодом возрасте) вызывает типичную ветряную оспу. Первично или после перенесенной ветряной оспы вирус через кожу и слизистые, далее по кровеносной и лимфатической системам проникает в межпозвоночные узлы и задние корешки спинного мозга. Там он может длительное время сохраняться в спящем состоянии, как и родственный ему вирус простого герпеса.
Спустя десятилетия после первичного попадания вируса в организм, при снижении иммунитета, происходит его активизация с выходом из нервных клеток и продвижением по ходу нерва. Достигнув окончания нерва, вирус вызывает инфекцию кожи того региона, который иннервируется данным нервом.
У большинства больных высыпания располагаются на туловище. Кожным проявлениям обычно предшествуют общее недомогание, повышение температуры, небольшой зуд, чувство покалывания, невралгические боли на месте будущих высыпаний. Затем появляются розовые отёчные пятна, на фоне которых в течение 3-4 суток образуются группы узелков, быстро превращающихся в пузырьки с прозрачным содержимым. Через 6-8 суток пузырьки подсыхают, образуя корочки, которые затем отпадают, оставляя нестойкую пигментацию. После исчезновения сыпи может оставаться плохо поддающаяся лечению боль (постгерпетическая невралгия).
Большинство случаев опоясывающего лишая заканчивается самостоятельным выздоровлением даже в отсутствии лечения. Однако эффективное лечение существует и может значительно облегчить симптомы болезни, а также предотвратить осложнения.
Вирус имеет сродство к тканям слюнных желез, что зачастую позволяет находить и локализовывать его именно там. Данный вирус, как и все вирусы герпеса, имеет свойство постоянно находиться в организме человека при однократном заражении, однако сам по себе он не сильно заразен, поскольку для этого требуются частые и тесные контакты с носителем.
Заражение ЦМВ может произойти:
- воздушно-капельным путем, а также через слюну при поцелуях;
- половым путем – при контакте со спермой и слизистой влагалища;
- при переливании крови;
- при родах и во время пребывания ребенка в утробе в процессе беременности;
- через молоко матери при грудном кормлении ребенка.
ОРВИ (острая респираторная вирусная инфекция) – в данном случае представлены все симптомы ОРВИ – слабость, общее недомогание, быстрая утомляемость, незначительное повышение температуры тела, головные боли, насморк, увеличение и воспаление слюнных желез.
Генерализованная форма – поражение ЦМВ внутренних органов. При этой форме могут возникать воспаление печени, надпочечников, почек, селезенки, поджелудочной железы, легких.
Поражение органов мочеполовой/мочевыводящей системы – проявляется в виде неспецифического и периодического воспаления.
Наибольшую опасность цитомегаловирусная инфекция представляет для беременных женщин. ЦМВ-инфекция является одной из самых частых причин невынашивания беременности. Также возможно заражение плода через кровь матери. Заражение приводит либо к гибели ребенка в утробе или сразу после родов, либо к поражению нервной системы и головного мозга, что проявляется в различных психоневрологических и физических заболеваниях.
Вирус Эпштейна – Барр (ВЭБ)
Примерно 50% детей переболевают до 5 лет. У взрослых и подростков, в зависимости от различных факторов, он может протекать как субклинически (бессимптомно) – 90% случаев, так и в виде явного клинического синдрома (инфекционный мононуклеоз, синдром хронической усталости).
Основной клинической формой инфекции является инфекционный мононуклеоз. Для инфекционного мононуклеоза характерен воздушно-капельный путь распространения, то есть он передается при чихании, кашле, поцелуе. Инфекция проникает в организм человека через слизистую верхних дыхательных путей – рот, нос и горло. Это приводит к отеку миндалин и локальных лимфатических узлов, после чего возбудитель распространяется по всему организму и остается в организме пожизненно.
При хроническом течении инфекции может развиться так называемый синдром хронической усталости. Чтобы справиться с данным заболеванием иногда требуется подключение двух и более специалистов различного профиля.
Активация жизнедеятельности вирусов, а, следовательно, частота рецидивов, степень их выраженности и клинические симптомы заболевания определяется во многом состоянием иммунной системы. Факторами, провоцирующими развитие рецидива у различных больных, являются переохлаждение, перегревание, циклические или гормональные сдвиги, беременность, ОРВИ, стресс.
Лечение противовирусными средствами позволяет подавить активность вируса и облегчить симптомы заболевания. В настоящее время не существует лекарства, полностью избавляющего от герпеса, поэтому всегда существует вероятность обострения, особенно при иммунодефицитных состояниях (например, при ВИЧ-инфекции или онкологических заболеваниях).
Лечение вирусной инфекции направлено на укрепление иммунной системы человека для противостояния развитию заболевания даже в случае заражения.
На сегодняшний день проблема герпеса очень актуальна. Абсолютной статистики по заболеваемости отдельными формами герпеса в мире нет, по мнению экспертов примерно 95% людей инфицированы различными типами вирусом простого герпеса. Но инфицированность и заболеваемость – это разные вещи.
Лечение этой инфекции, как и других заболеваний, должно начинаться с консультации врача – только специалист может поставить правильный диагноз, оценить состояние конкретного пациента и выбрать лечение с учетом противопоказаний и побочных эффектов лекарств.
В Тюменском областном кожно-венерологическом диспансере открыт специализированный кабинет для обследования и лечения пациентов с проявлениями генитального герпеса. Прием ведет врач дерматовенеролог высшей квалификационной категории Марина Поспелова в кабинете № 12 поликлиники по адресу: ул. Республики №1. Прием врача осуществляется по полису ОМС. Телефон для справок и предварительной записи: 56-14-40.
Прием пациентов с другими локализациями герпеса, а также с опоясывающим лишаем проводится врачами дерматологами поликлиники диспансера и поликлиник г. Тюмени.
Герпес может изменить жизнь человека, порой – незначительно, а порой – кардинально. В настоящее время расширяются возможности диагностики, разработаны эффективные методы лечения этого заболевания. Правильно поставленный диагноз и эффективное лечение очень важны для тех, кто испытывает физический и психологический дискомфорт.
Читайте также:


