Себорейный дерматит отличие от лишая
Атопический дерматит встречается в практике врачей многих специальностей. Это связано с его широкой распространенностью и разнообразием провоцирующих факторов, в числе которых многочисленные экзогенные и эндогенные влияния, вирусные и другие инфекции
Атопический дерматит встречается в практике врачей многих специальностей. Это связано с его широкой распространенностью и разнообразием провоцирующих факторов, в числе которых многочисленные экзогенные и эндогенные влияния, вирусные и другие инфекции, метаболические нарушения, заболевания пищеварительных, дыхательных, выделительных органов, повышающие эндотоксемию и препятствующие полноценной элиминации антигенов, что неблагоприятно отражается на течении атопического дерматита. Вышесказанное характеризует атопический дерматит (не только с точки зрения теории, но и в медицинской практике) как междисциплинарную проблему. Больные с этим заболеванием оказываются в поле зрения как дерматологов, так и педиатров, терапевтов, гастроэнтерологов, инфекционистов, аллергологов, иммунологов и врачей общей практики. Среди больных, обратившихся в 2001–2004 гг. в городской консультативно-диагностический центр ДГКБ №13 к детскому дерматологу, пациенты с атопическим дерматитом составляли 37,12%. Из них 12% прежде наблюдались у дерматолога, 38% обращались по поводу кожного заболевания к педиатру, 32% — к аллергологу или иммунологу. Количество диагностических ошибок составило 25,14%, причем почти половина из них приходилась на группу детей грудного и раннего детского возраста. Ошибки нередко допускали как врачи-недерматологи, так и общие дерматовенерологи, не проходившие обучения по курсу детской дерматовенерологии и не имеющие опыта работы с детьми.
Причины диагностических ошибок разнообразны. Помимо пробелов в знаниях (особенно, в области детской дерматологии) или недостаточных навыков врача в клинико-морфологическом анализе высыпных элементов, к ним следует отнести и объективные сложности, связанные с отсутствием единого патогномоничного специфического признака, удостоверяющего точный диагноз атопического дерматита, а также с большим числом этиологически различных экзематозных поражений кожи, с которыми его приходится дифференцировать.
Для оптимизации распознавания нозологических форм в современной доказательной медицине используют вероятностные и детерминированные модели, согласованные списки основных признаков. Диагностические критерии атопического дерматита, клинические основы которых были заложены Э. Бенье, интенсивно разрабатываются в течение последних 25 лет. В соответствии с поставленными задачами — унификации представлений об этой болезни у специалистов разного профиля (J. M. Hanifin, G. Raika, 1980) или же для популяционных эпидемиологических исследований (H. C. Williams et al., 1994; и др.) — количество критериев колебалось от 6 (для эпидемиологического скрининга) до 30 и более для клинических целей.
Особые требования предъявляются к диагностическим критериям при их использовании во врачебной практике: а) критерии должны быть адаптированы к типу учреждений (практическое, общей практики или специализированное, консультативное, научное, академическое, амбулаторное, больничное), поскольку речь идет о пациентах с разной выраженностью, разными формами болезни и далеко не одинаковых возможностях диагностического обследования; б) критерии должны соответствовать возрасту пациентов; в) необходима оценка чувствительности и специфичности каждого критерия и теста для определенного контингента пациентов в медицинских учреждениях разного типа. Для первичного выявления больных особенно важна чувствительность признака, для дифференциальной диагностики — специфичность.
Немалая доля диагностических ошибок, относящихся к детям раннего возраста, объясняется: а) большим числом разных воспалительных, везикулезных, экссудативных высыпаний на коже у младенцев; б) нечеткостью указаний в анамнезе о точном сроке дебюта и наследственности ребенка; в) невозможностью оценки субъективных ощущений младенца (зуд или жжение, боль); г) отсутствием ряда диагностических критериев, которые еще не успели проявиться в самом начале болезни (хроническое рецидивирующее течение, многие дополнительные критерии), и низкой специфичностью других признаков (дебют в раннем детстве, зуд).
Исключают диагноз атопического дерматита: а) отсутствие зуда; б) отсутствие типичной экзематозной сыпи; в) дебют с рождения или в первые недели жизни.
Наследственная отягощенность включена в главные критерии атопического дерматита, но в практике эти данные не всегда удается получить; по анамнезу мы устанавливали их в 63% случаев, а объективно — по наличию манифестации атопического дерматита у родителей — в 12% случаев.
Ошибки и неудачи в лечении правильно диагностированного атопического дерматита тоже наблюдаются нередко, хотя алгоритм терапии, тактика лечения, выбор препаратов подробно представлены в монографиях, статьях, протоколах (Н. Г. Короткий и др., 2003; Н. В. Кунгуров и др., 2000; и др.).
Терапию атопического дерматита на сегодняшний день можно охарактеризовать как симптоматическую, она должна включать противозудные, противовоспалительные воздействия, восстановление эпидермального барьера, элиминацию аллергенов и других триггеров. Как подчеркивают многие зарубежные специалисты по атопическому дерматиту, терапии, позволяющей полностью излечить заболевание, пока не существует, но при наличии компетентного врачебного руководства в большинстве случаев все-таки удается контролировать болезнь. При планировании такого лечения необходимо принимать во внимание как минимум пять аспектов: зуд, сухая кожа, экзема, кожные инфекции, аллергия (К. Thestruр-Pedersen, 2002). Однако неправильное лечение может усугублять болезнь. Оценивая неблагоприятное влияние разных триггерных факторов на течение атопического дерматита, мы отметили наибольшую прогностическую ценность (РV = =79,16%) и высокий относительный риск неадекватного лечения в I возрастной фазе атопического дерматита. Ошибки и неудачи в лечении атопического дерматита у детей можно преодолеть, если:
Имеется огромное количество публикаций о терапии атопического дерматита. Однако анализ данных о предварительном лечении пациентов КДЦ ДГКБ № 13 им. Н. Ф. Филатова и опроса курсантов циклов детской дерматологии выявляет устоявшийся в практике примитивный стереотип монотонного лечения, предполагающего применение антигистаминных препаратов, кишечных ферментов и эубиотиков, а также длительную (многолетнюю) наружную терапию дерматокортикоидами. Наиболее распространенной ошибкой при наружном лечении стероидными средствами было раннее необоснованное применение гормональных препаратов у детей; не соблюдались возрастные ограничения для применения препаратов, утвержденные Фармкомитетом. В 58,7% случаев отмечено первичное назначение стероидных средств при манифестации атопического дерматита в 2–3-месячном возрасте; во время обострений при легких и умеренных формах заболевания 100% пациентов получали гормональные препараты. Нередко их смешивали с увлажняющими средствами, часто применялись фторированные и комбинированные формы. 24,1% пациентов длительно и ежедневно использовали дерматокортикоиды в период ремиссии с целью профилактики обострений.
Отсутствие диспансерного наблюдения осложняет течение заболевания. Прогностическая ценность отсутствия диспансерного наблюдения в нашем исследовании составляла 72,32%. Компетентный контроль специалиста за течением болезни и правильным выполнением лечения играет очень важную роль. При редких посещениях врача родители не всегда понимают его разъяснения полностью или поступают вопреки советам врача, если назначенное лечение стоит слишком дорого, неудобно в применении или не оправдывает надежд на быстрое излечение.
Преодолеть трудности и ошибки в диагностике и лечении атопического дерматита у детей можно путем совершенствования диспансерного наблюдения или организации школ для родителей в медицинских учреждениях, а для врачей, занимающихся проблемой атопического дерматита, необходимы тематические семинары.
- Ганчев Б. Дерматовенерологическая терминология: Пер. с. болг. София: Медицина и физкультура, 1968. 396 с.
- Зверькова Ф. А. Болезни кожи детей раннего возраста. СПб.: СОТИС. 1994, 235 с.
- Кожевников П. В. Экзематозные реакции. Л., 1967. 199 с.
- Короткий Н. Г., Тихомиров А. А., Таганов А. В., Моисеенко А. В. Атопический дерматит у детей: Рук-во для врачей/Под общ. ред. Н. Г. Короткого. Тверь: Триада, 2003. 238 с.
- Кунгуров Н. В., Герасимова М. М., Кохан М. М. Атопический дерматит. Типы течения, принципы терапии. Екатеринбург: Изд-во Урал. ун-та, 2000. 272 с.
- Мещерский Г. И. Учебник по кожным и венерическим болезням. М.; Л.: Гос. изд-во биол. и мед. лит-ры, 1936. 479 с.
- Чеботарев В. С. Материалы к клинике, этиологии, патогенезу и лечению почесухи Бенье: Автореф. дис. . канд. мед. наук. Л., 1976. 18 с.
- Besnier E. Premiere note et observations preliminaires pour servir introduction aletude diatesique (in French). Ann Detmatol. Syphil., 1892; 4: 634.
- Bonifaci E. Correlation between clinical and immunological findings in atopic dermatitis. Acta Derm. Venerol. Suppl (Stockh). 1985; 114: 140–142.
- Bos J. D., Sillevis Smitt J. H. Atopic dermatitis in childhood // JEADV. 2004; 18; 1: 9–18.
- Hanifin J. M., Rajka G. Diagnostic features of atopic dermatitis // Acta Dermatol. Venerol. 1980; 92; 1: 44–47.
- Johansson S. G. O., Haurinehane J. O. B., Bousquet J. et al. A revised nomenclature for Allergy. An EAACI position statement from the EAACI nomenclature task force // Allergy. 2001; 56: 813–824.
- Thestrup-Pedersen K. Treatment principles of atopic dermatitis // JEADV. 2002; 16; 1:1–9.
- Williams H. C., Burhey P. J., Hay R. J. et al. The UK Working Party’s diagnostic criteria for atopic dermatitis // Br. J. Dermatol. 1994; 131: 383–396.
К. Н. Суворова, доктор медицинских наук, профессор
К. Л. Варданян, кандидат медицинских наук
РМАПО, Москва

При отсутствии адекватного лечения себорейный дерматит может привести к утяжелению симптомов и учащению случаев обострений.

Узнать цену. 

Cеборейный дерматит может возникнуть при хронических заболеваниях желудочно-кишечного тракта или при длительном приеме гормональных препаратов.
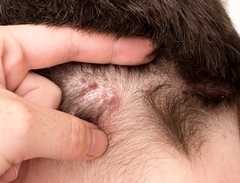
Без своевременного лечения себорейный дерматит волосистой части головы может привести к облысению.

Точное выполнение всех рекомендаций врача, проявление терпения и настойчивости поможет победить cеборейный дерматит.
Состояние кожи является отражением здоровья человека — поэтому одним из универсальных критериев красоты всегда признавалось отсутствие признаков шелушения и воспаления на кожном покрове. Дерматологи признают: многие из заболеваний, с которыми им приходится сталкиваться, доставляют пациентам в первую очередь психологический дискомфорт. Стресс может быть как первопричиной, так и следствием многих кожных заболеваний, превращая их течение в замкнутый круг. Себорейный дерматит не является исключением. Давайте разберемся, каковы особенности этого заболевания и как можно выбраться из замкнутого круга его симптомов?
Что такое себорейный дерматит
Распространенным кожным заболеванием, с которым может в определенный период жизни столкнуться каждый из нас, является себорейный дерматит. Это — воспалительное заболевание, возникающее на участках тела, где расположено много сальных желез: на волосистой части головы, заушных областях и области носогубного треугольника, а также в пространстве между лопатками и на передней поверхности грудной клетки.
Себорейный дерматит вызывает дрожжеподобный грибок рода Малассезия (Malassezia), однако называть эту болезнь инфекционной некорректно: возбудитель — условно-патогенный микроорганизм, который обитает на эпидермисе почти у каждого здорового человека. Жизненный цикл этого грибка связан с жирными кислотами в составе кожного сала, которое вырабатывается сальными железами. Если по какой-то причине они начинают выделять секрет в усиленном режиме, то количество микроорганизмов в этой области резко возрастает, что приводит к воспалительной реакции, сопровождающейся зудом и шелушением кожи.
Врачи выявили несколько причин, которые способны привести к себорейному дерматиту. Доказано, что сильный или хронический стресс (который, увы, является частым спутником многих людей) приводит к нарушению нормальной функции сальных желез. Поэтому себорейный дерматит часто возникает у людей, перенесших нервное потрясение, больных психическими расстройствами и тех, кто в силу особенностей профессиональной деятельности вынужден работать в стрессовых условиях.
Еще один фактор риска: ограничение двигательной активности, характерное для инвалидов и людей, страдающих избыточным весом. Кроме того, доказано влияние некоторых гормонов на продукцию кожного сала, поэтому себорейным дерматитом нередко болеют подростки в переходном возрасте, младенцы на грудном вскармливании (они получают гормоны с молоком матери, и проявления заболевания естественным путем уходят после смены рациона питания), а также мужчины и женщины, у которых преобладает содержание андрогенных гормонов.
Наконец, отмечена взаимосвязь между некоторыми патологиями иммунной системы и воспалительной реакцией в ответ на размножение кожной микрофлоры: у людей с врожденными и приобретенными иммунодефицитами себорейный дерматит развивается значительно чаще, чем в среднем в популяции.
Грибок-возбудитель заболевания продуцирует особые липолитические ферменты, способные расщеплять жировые кислоты, содержащиеся в кожном сале. Когда грибков становится слишком много, эти химические вещества провоцируют воспалительную реакцию, которая сопровождается разрушением клеток кожи (внешне оно выглядит, как шелушение), а также выделением гистамина — химического вещества, вызывающего ощущение зуда. Расчесывание зудящих участков усугубляет воспаление и ухудшает внешний вид кожи с себорейным дерматитом.
Симптомы при себорейном дерматите развиваются постепенно. На начальных стадиях в участках поражения появляются желтовато-красные шелушащиеся пятна и пузырьки, которые могут объединяться в крупные бляшки, покрытые жирными чешуйками. Как правило, себорейные зоны располагаются симметрично (например, на крыльях носа или ушных раковинах справа и слева). На волосистой части головы образуются плотные корочки, в области естественных кожных складок появляются трещины. Тяжесть себорейного дерматита определяется площадью поражения кожи и интенсивностью воспалительного процесса.
Выделяют сухую, жирную и смешанную формы себорейного дерматита. Первый вариант характерен для подростков (секреция кожного сала при этом понижена), второй сопровождается отделением жидкого или густого кожного секрета. В последнем случае дерматит обостряется образованием угрей, что наиболее характерно для больных мужского пола. При смешанной форме заболевания на разных участках тела наблюдаются как сухие, так и жирные бляшки.
Тактика помощи больным с себорейным дерматитом включает в себя два основных направления. Во-первых, борьба с причинами заболевания: нормализация обмена веществ и подавление активности кожной микрофлоры. Во-вторых, устранение симптомов заболевания, которые доставляют и физический, и психологический дискомфорт пациентам.
Поскольку в основе патологического процесса лежит нарушение работы сальных желез, важно устранить все факторы, способные повлиять на механизм их работы. Известно, что немаловажную роль в этом играет рацион питания человека и состояние желудочно-кишечного тракта. Поэтому больным с себорейным дерматитом рекомендуют ограничить употребление сладких, жирных, копченых и острых блюд, а также им назначают ферментные препараты, облегчающие пищеварение.
Врачи давно отметили связь между характером течения (и даже возникновением) многих кожных заболеваний и здоровьем желудка, кишечника и печени, поэтому пациентам нередко советуют пройти профилактическое обследование у гастроэнтеролога, а при наличии хронических заболеваний этой сферы — возобновить лечение.
Этот вид лечения подразумевает использование витаминных и минеральных комплексов и антимикробных препаратов. Витаминотерапия направлена на улучшение состояния кожи и ускорение обменных процессов — акцент следует сделать на приеме витаминов А, С и группы В. Антимикробные препараты призваны бороться как с возбудителем заболевания, так и с сопутствующей инфекцией, которая часто осложняет течение себорейного дерматита. Врач может выписать вам курс системных антимикотиков (противогрибковых средств) — к ним относятся флуконазол, тербинафин, интраконазол и другие, а также антибиотики широкого спектра действия, например доксициклин.
В некоторых случаях при выраженной воспалительной реакции и зуде пациенту могут дополнительно назначить антигистаминные препараты, такие как лоратадин, цетиризин, хлорфенирамин и другие.
Средства, наносимые на кожу, помогают бороться с симптомами себорейного дерматита, как правило, они выпускаются в форме мазей, гелей и аэрозолей. Преимущество их заключается в том, что они действуют направленно: помогают снимать воспаление, зуд, борются с сухостью и шелушением, а также — в зависимости от формы заболевания — способны увлажнять или подсушивать эпидермис. Также существуют противогрибковые и антибактериальные мази, позволяющие подавлять избыточную микрофлору локально, без отрицательного влияния на желудочно-кишечный тракт.
Наружные средства, действенные при себорейном дерматите, можно условно подразделить на две подгруппы: гормональные и негормональные.
Между тем, следует осознавать, что гормональные препараты имеют множество побочных эффектов, поэтому использовать их следует только при тяжелых обострениях себорейного дерматита, а отменять — с осторожностью, поскольку это может ухудшить течение заболевания и вызвать синдром отмены.
Противопоказанием для использования топических глюкокортикостероидов являются любые бактериальные или вирусные инфекции кожи, повышенная чувствительность и опухоли кожи в зоне нанесения. Длительное использование гормональных мазей приводит к дистрофии кожи и снижению локального иммунитета, что, в свою очередь, может легко привести к присоединению вторичной инфекции.
Несмотря на доступные цены и быстрый результат от применения глюкокортикостероидных мазей при себорейном дерматите, большинство врачей настороженно относятся к их назначению. Топические стероиды запрещены к использованию длительно (не дольше 5-ти дней), их нельзя наносить на обширные участки тела (при поражении более 20% кожи), а также не чувствительные участки — лицо, шею, складки. К сожалению, многие пациенты не знают об этом и злоупотребляют этой группой препаратов, используя их самостоятельно. Это нередко приводит к усугублению патологии.
Частое противопоказание к назначению негормональных препаратов — индивидуальная непереносимость к тем или иным их компонентам. Предугадать это возможно не всегда, поэтому важно проявлять особую внимательность к состоянию кожи в первые дни применения нового средства. Побочными явлениями могут стать сухость кожи, повышение ее фоточувствительности и аллергические реакции.
Некоторые препараты из этой группы воздействуют лишь на часть симптомов себорейного дерматита, например, деготь обладает антисептическими свойствами, но не способствует уменьшению зуда, а салициловая кислота, подавляя воспалительный процесс, не может нормализовать процесс естественного обновления эпидермиса. К универсальным препаратам, действующим на большую часть патогенетических механизмов себорейного дерматита, относятся мази и кремы на основе пиритиона цинка, поэтому средства из этой группы нередко становятся основными в наружной терапии заболевания.
Несмотря на то, что себорейный дерматит не несет непосредственной угрозы для жизни пациента и не лишает его трудоспособности, этот недуг способен значительно ухудшить качество жизни и снизить самооценку заболевшего человека (особенно это касается молодых девушек и подростков). Поэтому важно приступать к лечению уже при первых признаках обострения, а если болезнь проявилась впервые — следует обязательно проконсультироваться у квалифицированного дерматолога.
Как и себорейный дерматит, перхоть возникает из-за чрезмерного размножения грибков Малассезия. Однако симптомы себорейного дерматита возникают, когда доля возбудителя среди всей микрофлоры на коже головы составляет более 83%, а перхоть — когда это значение достигает 74% (в норме Малассезия должна составлять не более 50% микрофлоры). Таким образом, перхоть можно рассматривать как начальную стадию заболевания, поэтому не стоит относиться к ее появлению легкомысленно и пренебрегать использованием лекарственных средств.

Себорейный дерматит — заболевание, которое может повлечь за собой ряд других. Так, на волосистой части головы может начаться алопеция, а на лице, спине, груди (при самостоятельном удалении воспалений и бляшек) может развиться тяжелая форма акне. Поэтому не запускайте болезнь, при первых признаках ее, не тратя времени на самолечение, обращайтесь к специалисту. Лучше потратить несколько часов на прием, чем потом иметь дело с запущенной формой болезни.
Актуальность этой проблемы вызвано, в первую очередь, распространенностью и постоянным ростом заболеваемости данной нозологией, а также сложностью выбора эффективного лечения с долгосрочным положительным результатом.
Что же такое себорейный дерматит
Себорейный дерматит — хроническое воспалительное заболевание кожи, связанное с повышением количества и изменением качества кожного сала, а так же с влиянием микрофлоры кожи.
- утолщением рогового слоя, шелушением
- жирным блеском, себореей, себостазом (застой сального секрета в устье волосяного фолликула)
- воспалением кожи
- зудом
При себорейном дерматите поражаются те участки кожи головы и туловища, на которых наиболее развиты сальные железы: волосистая часть головы, передняя область груди и межлопаточная область, область ушных раковин, лоб, носогубный треугольник. При поражении кожи волосистой части головы наблюдается истончение и поредение волос. В тяжелых случаях себорейный дерматит может иметь характер распространенного эксфолиативного процесса вплоть до эритродермии.
Причины себорейного дерматита
Прежде, чем начать разговор о способах лечения и профилактики данного заболевания, необходимо понять патогенез данной проблемы.
Возможными причинами возникновения себорейного дерматита считаются:
- генетическая предрасположенность;
- метаболические процессы;
- влияние внешней среды.
В 1874 году французский микробиолог Л. Малассез (L.Malassez) впервые выдвинул гипотезу о том, что возбудителем себорейного дерматита являются дрожжеподобные липофильные грибы Pityrosporum, которые впоследствии получили свое название в честь этого ученого. Грибы этого вида сосредоточены в средних и поверхностных отелах рогового слоя, внутри и между роговыми чешуйками, а также в волосяных фолликулах.
До сих пор в литературе можно встретить оба названия возбудителей заболевания: Рityrosporum и Malassezia. В настоящее время роль возбудителя Рityrosporum в патогенезе себорейного дерматита волосистой части головы и перхоти подтверждена многочисленными клиническими и лабораторными исследованиями.
Эти дрожжеподобные липофильные грибы являются постоянным компонентом микрофлоры здоровой кожи более чем у 90% населения. Грибы концентрируются вокруг сальных желез и используют их секрет для роста и развития. Pityrosporumovale (P. ovale), или по иной классификации Malasseziafurfur, чаще встречается на волосистой коже головы, а Pityrosporumorbiculare - на коже туловища.
Патогенез заболевания
Развитие себорейного дерматита связывают с изменением состава кожного сала, при котором значительно нарушается барьерная функция кожных покровов.
Клиницистами давно замечено, что у мужчин себорейный дерматит диагностируется чаще, чем у женщин. Это связано с тем, что уровень секреции и качественный состав кожного сала определяется, в первую очередь, генетическими и гормональными факторами. Активность секреции сальных желез напрямую зависит от мужских половых гормонов, а именно тестостерона, и его дегидро-формы - ДГТ (дигидротестостерона), а так же гормона предшественника 4-андростендиона. На поверхности эпидермоцитов и себоцитов расположены рецепторы к этим половым гормонам.
Совершенно необязательным фактором, провоцирующим активацию работы сальных желез, является высокий уровень общего тестостерона. У большинства больных себорейным дерматитом он находится в пределах нормы, но трансформация тестостерона в дегидротестестерон может быть в 20-30 раз выше по сравнению со здоровыми людьми. Это зависит от активности превращающего фермента 5-альфа-редуктазы и, соответственно, от степени восприимчивости рецепторного аппарата. То есть не стоит искать сразу гиперандрогенемию у данных пациенток или пациентов. Как правило, ее и не бывает.
Маркерами клинически же выявленной и скрытой форм гиперадрогенемии являются: фракция свободного тестостерона в сыворотке крови, ДГТ, индекс свободных андрогенов. Имеет смысл также проверить пациентов и у специалистов эндокринологов на предмет концентраций андренокортикоидов, прогестерона, соматотропного гормона, гормонов гипофиза и гипоталамуса.
Среди других причин проявления себорейного дерматита большинство ведущих дерматологов отмечают:
- Нейрогенные факторы
Известно, что обострение себорейного дерматита может быть спровоцировано нервным стрессом. Так пациенты с различными заболеваниями ЦНС и ВНС в значительной степени подвержены себорее в различных формах ее проявления. Также огромной предрасположенностью к себорейному дерматиту обладают больные параличами черепных нервов, параличами туловища, болезнью Паркинсона и т.п. - Иммунные нарушения
Многие авторы, чьи исследования посвящены себорейному дерматиту, соглашаются с Wikler J.R., который писал о взаимосвязи этой нозологии и иммунодефицитного состояния. Так, если у здоровых людей себорейный дерматит встречается в 8% случаев, то у ВИЧ-инфицированных он наблюдается в 36%, а у больных СПИДом - в 80% случаев. - Гормональные перестройки
Немаловажную роль в развитии себорейного дерматита играет гормональный дисбаланс. Себорейный дерматит наблюдается в неонатальном периоде и рассматривается как реакция на стимуляцию материнскими гормонами. Помимо этого, он часто возникает в пубертатном периоде.
Клинические проявления себорейного дерматита
Себорейный дерматит проявляется шелушением и воспалением кожи, а также сопровождается зудом. Классическим вариантом развития патологии является симметричное вовлечение в процесс не только кожи волосистой части головы, границы роста волос, но и бровей, ресниц и области бороды и усов. На коже головы появляются мелкие муковидные белые чешуйки, или шелушение может принимать крупнопластинчатый характер.
Нередко себорейный дерматит начинает прогрессировать в том случае, когда пациенты снижают частоту мытья волос. Это приводит к тому, что поражаются все новые участки кожи, а шелушение становится обильным. При более тяжелой форме себорейного дерматита на голове пациента можно наблюдать эритематозные пятна и бляшки, покрытые муковидными или сальными чешуйками, а в отдельных случаях и чешуе-корками и геморрагическими корками.
Обычно в этом состоянии пациенты и обращаются к дерматологу, хотя все поправить можно было бы гораздо раньше.
Диагностика себорейного дерматита
На сегодняшний день в арсенале доктора-трихолога есть много методов, позволяющих оценить состояние кожи пациента, в том числе кожи волосистой части головы.
С практической точки зрения методы диагностики, применяемые в трихологии, можно разделить на общие (неспециализированные) и специализированные.
- Для оценки состояния организма:
- сбор анамнеза
- ультразвуковые исследования
- методы лабораторной диагностики
- Для предварительной постановки диагноза:
- физикальный осмотр
Самым информативным методом является дермоскопия. Это неинвазивный оптический метод диагностики кожи, позволяющий оценить морфологические структуры, не видимые невооруженным глазом, и получить клиническую информацию о реальном состоянии кожи. Метод осуществляется с помощью ручного дерматоскопа (десятикратное увеличение), или светового видеомикроскопа (или видеокамеры с линзами увеличения х10,х60,х200 и даже х1000). Ross с коллегами в 2006 г. описали преимущества дерматоскопии при оценке состояния волос и скальпа при различных заболеваниях, а Rakowsca с коллегами в 2006-2008 гг. описали применение дерматоскопии при исследовании стержней волос.
Лечение себорейного дерматита
При себорейном дерматите наблюдается стадийность течения заболевания. Перхоть без ярко выраженного воспалительного процесса поддается терапии наружными средствами. В то время как более серьезные проявления нозологии требуют комбинированной тактики лечения.
Комплекс наружной терапии себорейного дерматита включается в себя общие и местные методы лечения.
К общим патогенетическим средствам относятся иммуномодулирующие препараты, антимикотики, антибактериальные системные препараты, НПВС, кортикостероиды, а так же в случае необходимости у женщин - гормонрегулирующая терапия и применение КОКов, назначаемых строго по показаниям докторов более узких специализаций.
К более легким наружным компонентам лечения себорейного дерматита, которые в силах назначить как доктор дерматолог, так и косметолог и трихолог относятся: кератолитические, глюкокортикостероидные, антисептические, дезинфицирующие и противогрибковые средства, действующие на все звенья патогенеза.
-
Кератолитические препараты (пилинги волосистой части головы) помогают бороться с утолщением рогового слоя, шелушением. Как правило, это органические и неорганические кислоты (фруктовые, гликолевые). Они могут быть представлены специальными лосьонами, масками, сыворотками.
Салициловая кислота – наиболее часто используемый компонент. Особенно хороший эффект приносят комбинированные препараты, сочетающие кератолитические свойства салициловой кислоты и противовоспалительные глюкокортикостероидов.
Себокорректоры применяются для снижения жирного блеска, устранения себореи и себостаза. Эти компоненты входят, как правило, в шампуни и лосьоны, сыворотки.
Зачастую это средства на основе:
- биосеры,
- дегтя,
- цинка,
- полисорбатов,
- глины и пр.
- кетоконазол;
- климбазол;
- пироктоноламин.
В ухаживающих профессиональных линейках (наносимые на кожу лосьоны, сыворотки и успокаивающие маски) противовоспалительное действие оказывают:
- экстракты трав, растений, цветков,
- камфора,
- ментол,
- эвкалипт,
- масла (чайного дерева) и пр.
В комплексе с вышеописанными методами лечения пациентам с себорейным дерматитом следует рекомендовать придерживаться определенной диеты. Как показывает практика, даже незначительное изменение рациона питания (ограничение употребления алкоголя, сладких и мучных продуктов) улучшает течение заболевания.
Резюме
Несмотря на успешно проведенную терапию, себорейный дерматит часто рецидивирует. Рациональный подход к диете и тщательный подбор средств ухода за кожей и волосами необходимы для возможного длительного поддержания благоприятного результата лечения.
Читайте также:


