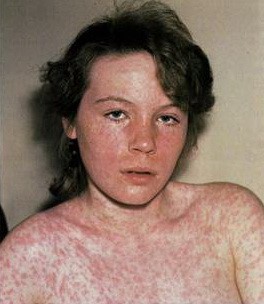
Пятна филатова бельского коплика на слизистой щеки при кори
В Европейском регионе в последние годы наблюдается значительное ухудшение эпидситуации по кори. Наиболее пострадавшие страны это непосредственные соседи России – Украина и Грузия.
В 2018г. ВОЗ зафиксировала рекорд по заболеваемости корью в Европе; в 47 из 53 стран Европейского региона заболело корью 82 596 чел., из них умерло 72 чел. - как дети, так и взрослые. В сравнении с 2017 г. (25 тысяч заболевших) это в 3,3 больше.
Украина, где плановая вакцинация против кори не проводится с 2009 г., уже давно вырвалась в мировые лидеры по распространению этой инфекции. ВОЗ сообщает, что из 82 тысяч заболевших корью европейцев 52 тысячи – это жители Украины (63,4%). Только с начала текущего года число заболевших корью в Украине приблизилось к отметке 33 тысячи чел., 10 пациентов скончались.
В России ситуация по кори продолжает оставаться неблагополучной. В 2018 г. в России заболеваемость корью по сравнению с 2017 г. выросла втрое. Увеличилось число завозов кори из неблагополучных стран. Всего в России в 2018 г. зарегистрирован 2538 случаев кори в 66 регионах страны. Наибольшая доля заболевших корью приходится на лиц, не привитых против кори или не имевших сведений о прививках (свыше 90%). В возрастной структуре заболевших корью остается высокой доля детей — 55,4%, среди которых также 90% составляют дети, не имеющие прививок против кори.
В 2019 г. регистрация кори в России продолжается. Корь в России регистрируется преимущественно среди не привитых лиц, которые не получили прививки в связи с отказом, медицинскими противопоказаниями или при отсутствии постоянного места жительства.
В Тамбовской области в 2018 г. было выявлено 25 случаев кори (в 2016-2017 гг. случаи кори не регистрировались), из них 6 детей и 19 взрослых. Из числа детей 1 ребенок имел медотвод и 5 – отказы родителей от прививок.
За 3 месяца 2019 г. в области зарегистрировано 2 завозных случая кори: один завезен из Таиланда (взрослый), второй - ребенок из Москвы не привитой по причине отказа родителей.
В Пичаевском районе заболеваемость корью не регистрировалась с 1993 г., но завоз и распространение не исключены.
Корь - одна из самых высокозаразных вирусных инфекций, известных человеку. Уровень восприимчивости человека к кори чрезвычайно высок, при контакте с больным не привитые и ранее не болевшие корью заболевают в 100% случаев.
Корь проявляется лихорадкой, общей интоксикацией, сыпью, поражением конъюнктив и верхних отделов респираторного тракта. Самым тяжелым осложнением при кори является энцефалит, который в 10% случаев становится причиной смертельных исходов.
Источником инфекции является больной человек, выделяющий вирус с последних 1-2 суток инкубационного периода, в течение всего продромального периода (за 3-4 дня до появления сыпи) и в первые 4 дня высыпаний.
Путь передачи - воздушно-капельный. Вирус выделяется с капельками слюны при разговоре, кашле и чихании и может распространяться на значительные расстояния с потоками воздуха не только в помещении, где находится больной, но может проникать по вентиляционной системе, перекрытиям, щелям даже на другие этажи жилого дома.
Вирус кори очень летуч, он в шесть раз легче, чем вирус гриппа. Один больной может вызвать целую эпидемию, даже если просто ошибется дверью, не привитые от кори обязательно заразятся даже при таком контакте.
В течении болезни выделяют 4 периода: инкубационный, катаральный, период высыпаний и период выздоровления.
Инкубационный период. Составляет в среднем 8-14 дней, максимальный до 21 дня. Больной корью заразен для окружающих с последних дней инкубационного периода (последние 2 дня) до 4-го дня высыпаний. С 5-го дня высыпаний больной считается незаразным. Заразный период может удлиниться до 10 дня с момента появления сыпи в случае развития осложнений.
Катаральный период. Начинается остро. Появляется общее недомогание, головная боль, снижение аппетита, нарушение сна, повышается температура тела до 38-39°С. Насморк с обильными слизистыми, затем слизисто-гнойными выделениями. Кашель сухой, навязчивый. Светобоязнь. Часто первые признаки заболевания можно ошибочно принять за проявления гриппа, либо других респираторных инфекций. На 3-5-й день болезни на слизистой щек в области больших коренных зубов появляются мелкие белёсые пятнышки, окруженные узкой красной каймой — пятна Бельского-Филатова-Коплика — характерные только для кори.
На 3-4-й день болезни температура тела несколько снижается, но с появлением сыпи вновь повышается. Продолжительность катарального периода составляет 3-5 дней.
Период высыпаний. Начинается на 4-5-й день болезни и продолжается 3-4-дня. Характерно появление пятнисто-папулезной экзантемы, сыпь состоит из мелких папул, окруженных пятном и склонных к слиянию (в этом её характерное отличие от краснухи,
сыпь при которой не сливается).
Сыпь появляется поэтапно: в начале за ушами, на переносице и в течение первых суток распространяется на лицо, шею и верхнюю часть груди, на 2-е сутки сыпь покрывает туловище и верхнюю часть рук, на 3-й день высыпания покрывают разгибательные поверхности рук и ног, включая пальцы. Появление сыпи сопровождается усилением катаральных явлений, максимальной выраженностью лихорадки и интоксикации.
Период выздоровления (пигментации). Начиная с 4 дня температура тела нормализуется, состояние больного улучшается, постепенно исчезают катаральные симптомы. Элементы сыпи бледнеют и угасают в том же порядке, как и появлялись,
превращаясь в светло-коричневые пятна.
Через 1,5-2 недели сыпь полностью исчезает.
После ее исчезновения может быть отрубевидное шелушение, в основном на лице. В этот период происходит снижение всех видов иммунитета, который восстанавливается медленно в течение нескольких недель и даже месяцев.
Несмотря на то, что корь считается детской инфекцией, она поражает людей всех возрастов, не имеющих иммунитета против кори (не были привиты и не болели корью ранее). Тяжелые формы кори у взрослых встречается чаще, чем у детей. У взрослых болезнь протекает с выраженной интоксикацией и температурной реакцией. Катаральный период может затягиваться до 6-8 суток. Пятна Бельского-Филатова-Коплика сохраняются дольше, чем у детей, до 3-4-го дня высыпания на коже. Сыпь обильная, крупнопятнистая, часто сливается.
Корь опасна для беременных. При заражении беременной женщины вирусом кори на ранних сроках беременности, в 20% случаев происходит самопроизвольный аборт или возникают пороки развития плода. Наиболее частые осложнения со стороны плода – олигофрения, поражения нервной системы, слепота, потеря слуха.
Осложнения кори: Пневмония. Отит. Ларингит. Коревой круп (ложный), возникает у детей. Стоматит. Осложнения со стороны нервной системы: менингиты, менингоэнцефалиты, коревой энцефалит, полиневриты, судороги.
Наиболее грозное осложнение кори – подострый склерозирующий панэнцефалит (ПСПЭ) – дегенеративное заболевание нервной системы, развивающееся приблизительно спустя 7 лет после перенесенной кори. Заболевание сопровождается расстройствами личности, судорогами, двигательными расстройствами, приводящими к коме и смерти.
У лиц с иммунодефицитом возможен смертельный исход (у онкологических больных до 70%, у ВИЧ-инфицированных до 40%).
После перенесенного заболевания формируется пожизненный иммунитет.
Единственным эффективным средством профилактики кори как среди детей, так и среди взрослых является вакцинация.
Вакцинация создаёт надежный длительный иммунитет. После двукратного введения вакцины риск заболеть корью не превышает 5%. Приобретенного иммунитета после 2-х прививок хватает на два десятка лет. Вакцинный вирус ослаблен и не опасен ни для привитого, ни для его окружения.
Плановая иммунизация против кори проводится детям двукратно: в возрасте 12 месяцев и 6 лет. Вакцинация взрослых, не привитых и не болевших корью ранее или однократно привитых, проводится в возрасте до 35 лет. А лица из групп риска (работники медицинских и образовательных организаций, торговли, транспорта, коммунальной и социальной сферы, лица, работающие вахтовым методом) подлежат прививкам против кори в возрасте до 55 лет.
Прививки взрослым и детям проводятся в медицинских организациях по месту жительства, работы, учебы. Прививки против кори необходимы, чтобы избежать возможных осложнений и проблем со здоровьем в будущем.
Уважаемые посетители!
В связи с эпидемиологической ситуацией по коронавирусу
Вы можете перевести денежные средства для закупки оборудования,
диагностических наборов, защитных средств и лекарств по следующим реквизитам:
Главный врач Соколова Марина
Валерьевна +375 17 206-79-39
Приемная главного врача
+375 17 365-57-13
Телефон доверия Комитета
здравоохранения Мингорисполкома
(круглосуточно)
+375 17 396-45-65
Стол справок
+375 17 380-06-35
КОРЬ - острое высококонтагиозное заболевание, проявляющееся синдромом интоксикации, катаральным синдромом и специфической экзантемой. Несмотря на низкий уровень заболеваемости корью в нашей стране (0-2 случаев в год), нельзя забывать, что при нарушении плана проведения вакцинации заболеваемость корью может резко возрасти.

Корь вызывается парамиксовирусом, представленным одним серотипом. Инкубационный период составляет 9-12 (до 17) дней, а при пассивной иммунизации и у вакцинированных – до 21 дня. Больной является источником инфекции с последних двух дней инкубации и до 4 дня с момента появления сыпи и наиболее заразен в продромальном периоде. При наличии пневмонии заразность больных может увеличиваться до 10 дней от момента появления сыпи.
Продромальный (катаральный) период при кори продолжается 2-4 дня. Для клинической картины кори в этом периоде характерно острое начало заболевания, выраженная интоксикация и лихорадка, коньюнктивит, проявления катарального синдрома. Необходимо обратить внимание на тщательный осмотр слизистой оболочки щек для постановки диагноза кори до появления сыпи по наличию энантемы и пятен Бельского-Филатого-Коплика. Классическим считается наличие пятен Бельского-Филатова-Коплика на уровне малых коренных зубов. Однако в продромальном периоде они часто обнаруживаются в виде обильных мелких (1-2 мм) элементов сыпи белого цвета (обычно сравнивают с манной крупой) на всей слизистой щек, десен, губах. Они не снимаются шпателем. После их исчезновения в периоде высыпаний (погибший эпителий отторгается) остается неблестящая, с мелкими поверхностными эрозиями, слизистая.

Период разгара заболевания (период высыпаний) характеризуется наличием второй волны лихорадки с интоксикацией, часто развивается анорексия, сохраняется катаральный синдром (конъюктивит даже может усилиться), к которым присоединятся специфическая коревая экзантема. Катаральный синдром исчезает к 7-9 дню болезни.
Сыпь при кори не зудит, мелко- и крупнопятнистопапулезная, сливная, на неизмененном фоне кожных покровов. В тяжелых случаях или при сопутствующем нарушении первичного гемостаза (тромбоцитопения, тромбоцитопатия, некоторые варианты дисплазии соединительной ткани и др.) экзантема может носить геморрагический характер. Патогномоничным для кори является этапность высыпаний: на 1-й день сыпь появляется на лице и шее, на 2-й - на туловище и плечах, на 3-й - на предплечьях и ногах. Угасание сыпи происходит в той же последовательности, причем, когда высыпания появляются на ногах, на лице они начинают угасать. После сыпи остается пигментация (на 7-10 дней) и отрубевидное или мелкопластинчатое шелушение.
К легким атипичным формам кори относятся абортивная, митигированная, стертая и субклиническая. Эти варианты инфекции развиваются у пациентов, которые имеют какой-то специфичный иммунитет.
Стертая форма кори напоминает легкую, 3-4-х дневную ОРИ. Сыпь при ней отсутствует. Субклиническая форма диагностируется только лабораторно. Заподозрить атипичное течение кори можно только с учетом эпидемиологических данных.
К атипичным вариантам с агравированным (утяжеленным) течением относятся гипертоксическая и геморрагическая формы. Для первой характерно развитие на фоне тяжелой кори нейротоксикоза с соответствующей симптоматикой (неглубокие и кратковременные нарушения сознания, признаки внутричерепной гипертензии со рвотой и возможными генерализованными судорогами, явления менингизма при исследовании ликвора и т.д.). Геморрагическая форма кори, в отличие от тяжелой кори с элементами геморрагической сыпи, характеризуется выраженным ССВО, развитием ДВС-синдрома и синдрома полиорганной недостаточности (СПОН), что может привести больного к летальному исходу.
Особые случаи течения кори.
Вакцин-ассоциированная корь обычно протекает как митигированная или легкая типичная корь. Инкубационный период сокращается до 6-10 дней.
Введение глюкортикоидов коревым больным (например, с аутоиммунными или аллергическими заболеваниями) приводит к облегчению течения кори: меньше температура, интоксикация, катаральные симптомы, сыпь слабо выражена. Однако в этом случае повышается вероятность развития бактериальных осложнений.
Корь у больных со СПИД-ом протекает тяжело, но без сыпи. Эти больные умирают обычно от первичных коревых гигантоклеточных пневмоний.
Корь у взрослых протекает типично, но обычно тяжело, с выраженным катаральным синдромом и синдромом интоксикации. Бактериальные осложнения развиваются реже, чем у детей, а менингоэнцефалит - чаще.
Осложнения кори можно разделить на первичные (связанные с действием самого вируса или с реакцией иммунной системы человека на вирус кори) и вторичные (связанные с суперинфицированием).
К первичным осложнениям относятся гигантоклеточная коревая пневмония, ложный круп, энцефалит.
Вторичные осложнения кори чаще всего представлены в виде бактериальных отитов, синуситов, трахеобронхитов, пневмоний, энтеритов и энтероколитов, стоматитов.
Корь не требует специфической терапии. В выхаживании коревых больных требуется тщательный уход, гигиеническое содержание больного (полоскание рта после еды, промывание глаз водой или физиологическим раствором и т.д.), полноценная диета.
При наличии бактериальных осложнений и при кори у детей до года показано применение антибиотиков, симптоматической и патогенетической целенаправленной терапии. Нет оснований для применения (и не доказана их эффективность) аскорбиновой кислоты, Н1-блокаторов, глазных капель с антимикробными препаратами.
Больных корью изолируют в течение 4 дней, а при развитии пневмонии - до 10-го дня с момента появления сыпи. Основным средством профилактики кори является вакцинация, которая проводится в 1 год и ревакцинация – в 6 лет. Предупредить развитие кори у контактных (или ослабить ее течение) можно введением нормального человеческого иммуноглобулина (0,15-0,2 мл/кг) в периоде инкубации. Кроме того, если точно известно время инфицирования, то введение коревой вакцины в первые 72 часа от момента заражения также способно предотвратить заболевание у непривитых или у людей с доказанным отсутствием противокоревых антител.

Корь — острое инфекционное вирусное заболевание с высоким уровнем заразности, характеризующееся общей интоксикацией, высокой температурой тела (до 40,5 °C), воспалением слизистых оболочек полости рта и верхних дыхательных путей, конъюнктивитом и характерной пятнисто-папулезной сыпью кожных покровов.
Корь передается воздушно-капельным путем, вирус выделяется со слюной при разговоре, кашле, с капельками слюны распространяется потоками воздуха не только в помещении, где находится больной, но может проникать по вентиляционной системе даже на другие этажи жилого дома. Больной корью заразен для окружающих с последних дней инкубационного периода (последние 2 дня) до 4-го дня высыпаний. С 5-го дня высыпаний больной считается незаразным. Корь является антропонозным заболеванием, животные и птицы не болеют корью и не могут быть ее переносчиками.
Инкубационный период кори составляет в среднем 8-14 дней, при атипичной кори инкубационный период может удлиняться до 21 дня. Доля кори характерно острое начало – резкий подъем температуры до 38-40 °C, головная боль, резь в глазах, слезотечение, покраснение и отек глаз, сухой кашель, насморк. Поэтому, часто первые признаки заболевания можно ошибочно принять за проявления гриппа, либо других респираторных инфекций. Однако, при осмотре зева, можно увидеть коревую энантему — красные пятна на твердом и мягком нёбе. На 2-й день болезни на слизистой щек в области больших коренных зубов появляются мелкие белёсые пятнышки, окруженные узкой красной каймой — пятна Бельского-Филатова-Коплика — характерные только для кори. Коревая сыпь (экзантема) появляется на 4-5-й день болезни, сначала на лице, шее, за ушами, на следующий день на туловище и на 3-й день высыпания покрывают разгибательные поверхности рук и ног, включая пальцы. Сыпь состоит из мелких папул, окруженных пятном и склонных к слиянию (в этом её характерное отличие от краснухи, сыпь при которой не сливается).
Начиная с 4 дня температура тела нормализуется, сыпь приобретает темный оттенок и начинает шелушиться. Через 1,5-2 недели сыпь полностью исчезает.

При кори, особенно при ее сложном, атипичном течении, возможно развития различных осложнений, связанных с поражением дыхательной, пищеварительной и центральной нервной систем.
Именно с осложнениями кори связано большинство летальных исходов заболевания. Чаще всего осложнения развиваются у невакцинированных детей до 5-ти лет, а также у взрослых, старше 20-ти лет. Опасна корь для беременных женщин. У них часто наблюдаются осложнения, кроме того корь может провоцировать преждевременные роды или самопроизвольный аборт. При этом плод также заражается и болеет, часто дети рождаются с характерной коревой сыпью

1. Первичные коревые осложнения, возникают в разгар болезни. Одновременно со смягчением коревой интоксикации и с окончанием высыпаний, изменения, обусловленные указанными осложнениями, тоже ослабевают. Как правило, первичные коревые осложнения, протекают в виде ларингитов, трахеобронхитов и других заболеваний дыхательной системы. Редким и грозным осложнением кори является энцефалит. Чаще энцефалит развивается уже на спаде интоксикации, в конце периода высыпаний, в период перехода в стадию пигментации. Наблюдается это заболевание преимущественно у детей более старшего возраста, оно чрезвычайно опасно, протекает тяжело, может привести к смерти больного или оставить тяжелые изменения (параличи, нарушения психики, эпилепсия).
2. Осложнения, вызываемые вторичной инфекцией, затрагивают в основном органы дыхательной и пищеварительной систем. Часто, бактериальные осложнения кори развиваются после контакта с детьми и взрослыми, имеющими воспалительные процессы. Больные корью могут легко инфицироваться острыми респираторными вирусными инфекциями, которые увеличивают вероятность возникновения бактериальных осложнений. Частота осложнений обратно пропорциональна возрасту больных, максимум их приходится на детей первых 3 лет жизни. Имеет значение и состояние больного. Осложнения чаще возникают и протекают более тяжело у ослабленных, непривитых детей.
Осложнения со стороны органов дыхания включают весь диапазон возможных воспалительных процессов в этой системе (риниты, ларингиты, трахеиты, бронхиты, бронхиолиты, плевриты, пневмонии).
До 40-х годов прошлого века, пневмонии при кори чаще всего были пневмококковой этиологии, на втором месте стояли стрептококковые и более редкими были стафилококковые пневмонии. После введения в практику антибиотиков пневмококковые и стрептококковые пневмонии постепенно уступили место стафилококковым, которые до настоящего времени сохраняют господствующее положение.
Вторичные пневмонии у больных корью часто протекают тяжело, становятся обширными, могут сопровождаться абсцедированием, развитием плевритов.
Среди вторичных осложнений довольно часто встречаются ларингиты, вызываемые преимущественно стафилококками.
Осложнения со стороны органов пищеварения протекают более благоприятно. В ряде случаев наблюдаются стоматиты, в настоящее время преимущественно катаральные, афтозные. В прошлом отмечались гангренозные формы (нома).
Поражение органов слуха проявляется, главным образом, в виде отитов, как правило, катаральных, обусловленных распространением воспалительного процесса из зева. По этой же причине могут возникать шейные лимфадениты. Редко могут наблюдаться гнойные отиты.
Поражение глаз , как правило, в виде блефаритов, кератитов.
Поражение кожи проявляются в виде гнойничковых заболеваний.
Одним из самых грозных осложнений при кори является гнойный менингит бактериальной природы, развившийся вследствие генерализации инфекции.
Единственным надежным способом профилактики кори является вакцинация. В нашей стране вакцинация проводится в плановом порядке, в соответствии с Национальным календарем профилактических прививок, который регламентирует сроки введения препаратов и предусматривает плановую вакцинацию до 35 лет.
После двукратного введения вакцины риск заболеть корью не превышает 5%. Всем детям, которые находились в контакте с больным, проводится экстренная профилактика, которая заключается во введении человеческого иммуноглобулина на протяжении первых 5-и дней от момента контакта. Препарат вводится с целью экстренной профилактики лицам с противопоказаниями к вакцинации и детям в возрасте до 1-го года.
В некоторых случаях, после введения вакцины или человеческого иммуноглобулина, возникает митигированная корь — такая форма заболевания, которая протекает более легко, характеризуется отсутствием ряда симптомов, слабой интоксикацией.
Специфических лекарственных средств лечения кори нет, поэтому только прививка сможет защитить Вас и Вашего ребенка от кори.
1. Этиологический фактор: вирус кори.
2. Патогенез : вирус проникает в эпителиальные клетки верхних дыхательных путей и конъюнктивы → изначально размножается в регионарных лимфатических узлах и лимфоидной ткани → поступает в кровь, вызывает виремию и заражает клетки лимфатической системы в целом организме, а также эпителий дыхательных путей.
3. Резервуар и пути передачи: люди — единственный резервуар; заражение происходит воздушно-капельным путем, а также через контакт с зараженными выделениями (напр. мокротой).
4. Инкубационный период и контагиозность : инкубационный период до появления продромальных симптомов 8–12 дней (сред. 10), до периода появления высыпания — сред. 14 дней (7–18 дней); высокая контагиозность — очень большой риск инфицирования после контакта у восприимчивых лиц. Больной заражает окружающих от момента появления продромальных симптомов до 3–4 дней после появления сыпи. Вирус сохраняет патогенные свойства в воздухе и на зараженных поверхностях до 2 ч.
Инфекция характеризуется клиническими симптомами, появляющимися поэтапно:
1) продромальные симптомы (длятся несколько дней):
а) высокая температура, вплоть до 40 °C (1–7 дней);
б) сухой кашель (может сохраняться 1–2 нед.), тяжелой ринит;
в) конъюнктивит (светобоязнь) — может иметь значительную интенсивность (особенно у взрослых), с отеком век; проходит вместе со снижением температуры;
2) пятна Бельского-Филатова-Коплика →рис. 18.1-3 — множественные серовато-белые папулы на слизистой оболочке щек вблизи премоляров; появляются за 1–2 дня перед появлением сыпи и сохраняются до 1–2 дней после ее исчезновения. Патогномоничный симптом, но его отсутствие не исключает кори.
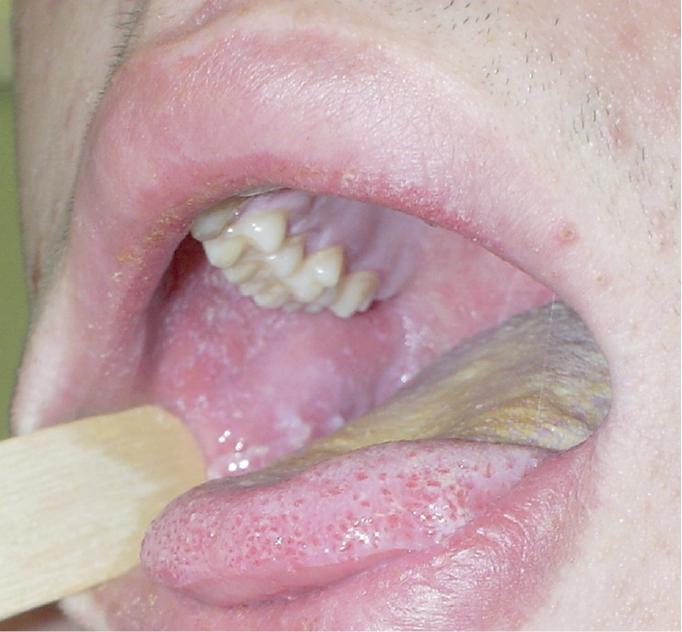
Рисунок 18.1-3. Корь — пятна Бельского-Филатова-Коплика на слизистой оболочке щеки
3) период высыпания (пятнисто-папулезная сыпь) — пятна и папулы цветом от темно-красного до фиолетового, диаметром 0,1–1 см, появляются в течение 2–4 дней: часто в первую очередь на голове (на лбу, ниже линии волос, за ушами; сыпь не захватывает волосистую кожу головы), затем постепенно распространяется на туловище и конечности →рис. 18.1-4. Отдельные изменения обычно сливаются вместе. Сыпь начинает бледнеть и исчезать после 3–7 дней в той же очередности, в которой появилась, оставляя буроватые пигментные пятна и шелушение эпидермиса.
4) другие симптомы (появляются реже) — анорексия, диарея, генерализованная лимфаденопатия.
Дополнительные методы исследования
Следует провести в каждом случае при подозрении кори. Необходимо обеспечить забор биологического материала для вирусологических и молекулярных исследований.
Идентификация этиологического фактора:
1) серологическое исследование (ИФА, ELISA): специфические антитела класса IgM к вирусу кори у невакцинированного человека в течение последних 2–3 мес. Появляются в течение 2–3 дней от момента появления сыпи и исчезают после 4–5 нед. Клинический материал (кровь) следует забрать после >7 дня от появления сыпи (самая высокая концентрация специфических IgM). Если забор материала был произведен раньше и результат был отрицательный, следует повторить исследование. Если определение IgM невозможно, диагноз подтверждает четырехкратное нарастание титра антител IgG в сыворотке на протяжении 4 нед. (в острой стадии болезни и периоде реконвалесценции).
2) выделение другого, чем вакцинированный тип вируса (культивирование): клинический материал (лучше забрать в течение 1–4 дней от появления сыпи) — мазок из горла, моча, цельная гепаринизированная кровь. Клинический материал (лучше всего образец мочи или мазок из горла) следует хранить в морозильнике и отправить в Федеральный центр гигиены и эпидемиологии в Москве.
Заболевание подозревают на основе клинической картины; диагностика спорадического заболевания только на основании лабораторных исследований. В случае типичной клинической картины корь также можно диагностировать у пациента, побывавшего в контакте с больным корью, которая подтверждена лабораторно.
Другие болезни с генерализированной сыпью:
1) инфекции — скарлатина, краснуха, инфицирование энтеровирусами, аденовирусами, парвовирусом B19, ВЭБ (EBV) (особенно после приема ампициллина и амоксициллина), герпесом 6 типа, микоплазмой;
2) неинфекционные заболевания — аллергические сыпи, лекарственные сыпи.
Исключительно симптоматическое — жаропонижающие, отдых, затемнение комнаты (светобоязнь), правильная гидратация и питание больного. Дополнительный прием витамина А имеет положительное влияние у детей с недостаточным питанием. При бактериальных осложнениях — антибиотикотерапия. наверх
Более высокому риску подвержены младенцы и взрослые (особенно с недостаточностью питания и недостаточностью клеточного иммунитета): наверх
1) средний отит (7–9 %), пневмония (1–6 %; высокая смертность), энцефалит (0,1 %; смертность 15 %, у 25 % больных стойкие неврологические последствия) и эндокардит, судороги (0,5 %), потеря зрения (ретробульбарный неврит);
2) вторичные бактериальные инфекции и усиление симптомов скрытого туберкулеза (корь вызывает значительную проходящую иммуносупрессию) — часто тяжело протекающего, могут приводить к летальному исходу; постоянная лихорадка в течение нескольких дней или ее повторное появление указывает на осложнения;
3) летальный исход 0,1–1/1000 заболеваний (но даже 20–30 % у детей первого года жизни в развивающихся странах);
4) подострый склерозирующий панэнцефалит (SSPE) — редкое (1–4/100 000, но 1/8000 если корь в возрасте ПРОГНОЗ
Обычно болезнь с легким или умеренно тяжелым течением. После перенесенного заболевания развивается стойкий иммунитет. Особенно тяжелое течение и высокий уровень риска осложнений у детей с недостаточностью питания (особенно с недостатком витамина А) или у пациентов с иммунодефицитом. Смерть редко, в основном вследствие осложнений (особенно у лиц с недостаточностью питания и клеточным иммунодефицитом — энцефалит с включением телец кори, гигантоклеточная пневмония). наверх
1. Вакцинация →разд. 18.11 — основной метод профилактики. наверх
2. Пассивная иммунопрофилактика →разд. 18.11 — иммуноглобулин в особых случаях у восприимчивых лиц после контакта с больным.
1. Изоляция больных в течении 4 дней после появления сыпи (в случае пациентов с иммунодефицитом на протяжении всей болезни), а восприимчивых лиц (невакцинированных) после контакта с больным — в течение целого инкубационного периода. В случае осложнений при кори, больной не заразен для контактирующих с ним лиц и не требует изоляции.
2. Обязанность сообщения в органы исполнительной власти региона в сфере здравоохранения и управления Роспотребнадзора по субъекту Федерации : в каждом случае при подозрении кори.
Особые профилактические мероприятия против кори приняты в Москве в связи с резким ростом заболеваемости, следует из постановления, подписанного главным государственным санитарным врачом столицы Николаем Филатовым.
Корь – острая инфекционная болезнь, сопровождающаяся интоксикацией, катаральным воспалением слизистых оболочек верхних дыхательных путей и глаз, пятнисто-папулезной сыпью.
Корь – одна из самых распространенных инфекционных болезней на земном шаре. Она встречается повсеместно. Заболевания регистрируются круглый год, но наибольшее число их приходится на осенне-зимний и весенний периоды. Болеют люди любого возраста, чаще - дети 4-5 лет. У детей первых 6 месяцев жизни корь встречается редко. Дети, матери которых в прошлом перенесли корь, до 3-месячного возраста, как правило, ею не болеют.
Возбудитель кори (Polinosa morbillarum) относится к парамиксовирусам (семейство Paramyxoviridae, род Morbillivirus). Вирус не стоек: при комнатной температуре он погибает через 3-4 часа, патогенные свойства теряет уже через несколько минут, быстро гибнет под действием солнечного света и Уф-лучей.
Источником возбудителя инфекции является только больной человек. Наибольшая заразительность отмечается в начальном периоде и в первый день появления сыпи. С 5-го дня от начала высыпания больной не заразен. Распространение возбудителя инфекции происходит чаще воздушно-капельным путем. В закрытых помещениях вирус кори с током воздуха может распространяться в соседние комнаты и даже через коридоры, лестничные клетки и систему вентиляции – в другие квартиры. В редких случаях наблюдается передача вируса кори через третье лицо и вещи. Возможно внутриутробное инфицирование.
Восприимчивость к кори очень высокая. При контакте с больным корью заболевают практически все лица, не болевшие корью и не привитые против нее.
Иммунитет после перенесенной естественной коревой инфекции стойкий. Повторные заболевания корью встречаются редко. Иммунитет после прививок более кратковременный (через 10 лет после прививки лишь у 36% вакцинированных сохраняются защитные титры антител).
Инкубационный период длится 9-11 дней.
Отдельные проявления болезни отмечаются со второй половины инкубационного периода (снижение массы тела, отечность нижнего века и гиперемия (увеличение кровенаполнения) конъюнктив, субфебрилитет по вечерам (температура тела, повышенная в пределах 37-38° С), кашель, небольшой насморк). Начальный период болезни характеризуется повышением температуры тела до 38-39° С, разбитостью, общим недомоганием, понижением аппетита. Усиливается насморк, появляется грубый "лающий" кашель, резко выражена гиперемия конъюнктив. Появляются характерные для кори пятна Бельского-Филатова-Коплика. Эти пятна чаще локализуются на слизистой оболочке щек. Они представляют собой мелкие белесоватые, слегка возвышающиеся над уровнем слизистой оболочки пятнышки, окруженные узкой красноватой каемкой, и прочно сидят на слизистой оболочке. По внешнему виду напоминают манную крупу или отруби. С появлением экзантемы (общее название сыпи на коже) они исчезают. В конце начального периода (3-4 день) температура тела понижается, затем с появлением коревой сыпи вновь повышается до более высоких цифр. Общая интоксикация и поражение дыхательных путей усиливаются.
Коревая экзантема характеризуется этапностью высыпания: в 1-й день элементы сыпи появляются на лице, шее; на 2-й день – на туловище, руках и бедрах; на 3-й день сыпь захватывает голени и стопы, а на лице начинает бледнеть. Наиболее густо элементы сыпи расположены на лице, шее и верхней части туловища. В некоторых случаях на фоне коревой экзантемы можно заметить кровоизлияния (петехии). Через 3-4 дня элементы сыпи бледнеют, на их месте остаются буроватые пятна – пигментация. На месте сыпи в дальнейшем наблюдается отрубевидное шелушение (на лице и туловище).
Характерен выраженный конъюнктивит, иногда с гнойным отделяемым, склеивающим ресницы по утрам. Периферические лимфатические узлы (заднешейные, затылочные, подмышечные) увеличены, иногда чувствительны при пальпации. У некоторых больных отмечаются боли в животе, жидкий стул. Появление диареи может быть обусловлено другими патогенными агентами, наслаивающимися на коревую инфекцию.
Осложнения кори: ларингит (воспаление гортани), круп (стеноз гортани), трахеобронхит, отит (воспаления уха), первичная коревая (вирусная) пневмония, вторичная бактериальная пневмония, стоматит (воспаление слизистой оболочки рта), коревой энцефалит (воспаление мозга), менингит (воспаление мозговой оболочки), гепатит, лимфаденит, мезентериальный лимфаденит. Наиболее частое осложнение кори – пневмония.
Диагноз выставляется врачом на основании осмотра и сведений о контакте с больным корью.
В нетяжелых случаях лечение кори проводится на дому. Больному обеспечивают покой, приглушенное освещение (при конъюнктивите яркий свет вызывает сильную боль). Рекомендуется обильное питье, антигистаминные (противоаллергические) препараты, полоскание рта. Для профилактики осложнений в глаза закапывают противовоспалительные капли.
При развитии осложнений – госпитализация. Прогноз в большинстве случаев благоприятный. В редких случаях осложненная корь может приводить к пожизненной инвалидности вследствие поражения мозга, слепоты и глухоты.
Надежным методом предупреждения кори является иммунизация живой вакциной. Прививка обеспечивает защитный эффект в течение около 15 лет.
В России действует Национальная программа по борьбе с корью, задачей которой является полное уничтожение этой болезни на территории Российской Федерации. Вакцинация от кори входит в календарь обязательных прививок.
Материал подготовлен на основе информации открытых источников
Читайте также:


