Периоды развития ветряной оспы
Ветрянка (ветряная оспа) — высокозаразное острое инфекционное заболевание, протекающее с характерной пузырьковой сыпью.
Чаще болеют дети, посещающие детский сад или школу — места с большим скоплением людей.
Заболевание вызывается одним из вирусов герпеса (герпесвирус 3-го типа). Ветряная оспа — очень заразное заболевание. Вирус передается от больного человека к здоровому воздушно-капельным путем (при разговоре, пребывании в одном небольшом помещении). С током воздуха ветрянка может распространяться на большие расстояния (до 20 м). Заражение также может произойти от больного опоясывающим лишаем (вызывается той же разновидностью вируса герпеса). Вирус малоустойчив во внешней среде, поэтому заключительную дезинфекцию после больного не проводят.
Больной ветрянкой становится заразным за два дня до появления высыпаний, и остается заразным в течение первых 5-7 дней после появления сыпи.

Инкубационный период ветрянки 7-21 день. В организм человека вирус попадает через слизистые оболочки носа, рта и глотки. Затем вирус разносится по организму лимфой и кровью, проникает в кожу и слизистые оболочки, где происходит его размножение. Мишенями для вируса являются клетки шиповидного слоя кожи и эпителий слизистых оболочек. После первичной инфекции вирус пожизненно пребывает в нейронах спинальных ганглиев, ганглиев лицевого и тройничного нервов. Как и все герпесвирусы, вирус ветряной оспы обладает способностью подавлять иммунную систему — что приводит к нарушению со стороны иммунного ответа по гуморальному и клеточному типам и нарушению факторов врожденной устойчивости к инфекциям.
Иммунитет при ветряной оспе является нестерильным т.е. обусловливает невосприимчивость к новому заражению и не обеспечивает удаление вируса из организма. Вирус пожизненно пребывает в спинальных ганглиях, ядрах черепно-мозговых нервов, которые связаны с зонами кожи, наиболее пораженных при первичной инфекции. Повторная активация вируса происходит в условиях ослабленного иммунитета в виде опоясывающего герпеса.
Симптомы ветрянки у детей
Заболевание проявляет себя в первую очередь лихорадочным состоянием, резким повышением температуры тела до 39-40 градусов, головной болью. Самый яркий признак ветряной оспы – сыпь и зуд.
Сыпь в виде мелких, заполненных жидкостью пузырьков, может покрывать значительную часть тела и слизистых оболочек. Пузырьки довольно быстро лопаются и превращаются в маленькие язвочки, которые необходимо обрабатывать водным раствором зеленки или марганцовки, ацикловиром и другими мазями по назначению врача. Заживая, сыпь покрывается корочкой, которая постепенно отпадает, демонстрируя тем самым выздоровление. Обычно сыпь заживает бесследно, однако если ее расчесать – на коже после заживления могут остаться рубцы и шрамы.
У детей ветрянка протекает в более простой форме, нежели у взрослых, которые могут страдать в дальнейшем от осложнений.
Крайне редко ветряная оспа может протекать без высыпаний и пузырьков – в таком случае для уточнения диагноза необходима дополнительная консультация специалиста.
Лечение ветрянки
Обычно ветрянка проходит сама собой в течение недели или 10 дней. При этом температура может нормализоваться уже через два-три дня, хотя, в некоторых случаях, она сохраняется на протяжении всего периода болезни.
Лечение ветрянки носит симптоматический характер (т.е. лечатся проявления заболевания: высокая температура, сыпь на коже), поскольку медицина на данном этапе не знает ни способов предотвращения, ни средств лечения этого заболевания. Цель лечения — не допустить нагноения пузырьков. Для этого отлично подойдет зелёнка, можно использовать жидкость Кастеллани, водный раствор фукорцина или марганцовки и т.д. Спиртовые растворы дети переносят очень болезненно.
Купать ребенка при ветрянке нужно, чтобы предотвратить появление вторичной инфекции кожи. При этом нельзя пользоваться мочалкой и лучше не использовать мыло, добавляя в ванночку слабый раствор марганцовки. Создайте коже малыша максимально комфортные условия: не одевайте плотную и тесную одежду, используйте только хлопчатобумажное белье.
Если вашего ребенка беспокоит сильный зуд, скажите об этом врачу: он назначит противоаллергические средства.
При повышении температуры выше 38 о С, ознобе, ребенку необходимо дать жаропонижающие средства (парацетомол, ибупрофен).
Заболевшего ветрянкой изолируют дома в течение девяти дней с начала болезни. В детских дошкольных учреждениях устанавливается карантин продолжительностью 21 день.
Осложнения ветрянки
Осложнения ветрянки встречаются редко и чаще всего связаны с неаккуратной обработкой высыпаний и их нагноением, что впоследствии приводит к образованию рубцов.
Крайне редко у ослабленных детей встречаются тяжелые формы ветрянки с поражением головного мозга, внутренних органов. Подобные формы болезни лечат в больницах, применяя специальные терапевтические методы.
Вакцина и прививка от ветрянки
Вакцина в достаточной степени предохраняет от ветрянки и ее осложнений. Ее рекомендуют проводить детям в возрасте 12 месяцев и старше, а также подросткам и взрослым, ранее не болевшим ветрянкой и не получивших вакцинацию. Вакцина защищает от заболевания на 10 и более лет. В редких случаях люди, получившие вакцинацию против ветрянки, могут заболеть ветрянкой, но заболевание будет протекать в легкой форме.
В настоящее время в США, Японии и некоторых других странах прививка от ветрянки является обязательной для приема ребенка в детское дошкольное учреждение. Но в России вакцинация детей от ветрянки еще не получила широкого распространения, и это остается выбором родителей.
Стоит отметить, что некоторым люди с ослабленной иммунной системой (в результате болезни или приема лекарств, влияющих на иммунитет) не стоит вакцинироваться, поскольку у них возможно развитие осложнений. Поэтому прежде чем получать вакцину против ветрянки пациенту с ослабленной иммунной системой, следует проконсультироваться с врачом.
Ветрянка у детей
Ветрянка или ветряная оспа на сегодняшний день остается одним из самых распространённых инфекционных заболеваний, поражающих детей в возрасте от шести месяцев до десяти лет.
Ветрянка или ветряная оспа на сегодняшний день остается одним из самых распространённых инфекционных заболеваний, поражающих детей в возрасте от шести месяцев до десяти лет. Ветрянкой болеют и взрослые, однако реже и тяжелее.
Как передается ветрянка?
В большом детском коллективе ветрянка может носить эпидемиологический характер и поочередно затрагивать каждого члена группы.
Известно, что заболевание провоцируется одним из вирусов герпеса и является крайне заразным, хотя в большинстве случаев и неопасным. Вирус достаточно быстро переходит воздушно-капельным путем от больного человека к здоровому. При этом человек, передающий заболевание, в этот момент может не испытывать симптомов болезни. Он может заражать окружающих за несколько дней до появления сыпи и повышения температуры. Так что иногда бывает очень сложно отследить заранее источник болезни и предотвратить ее передачу.
Ветрянка находится в инкубационном периоде от одной до трех недель, при этом симптомы могут появиться не ранее семи дней с момента заражения, но не позже 21 дня.
Человек перестает быть заразным спустя неделю или десять дней после первого проявления признаков ветрянки.
Симптомы ветрянки у детей
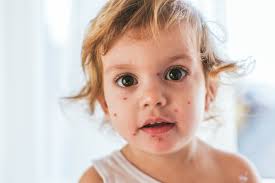
Симптомы ветрянки у всех детей и взрослых похожи. Заболевание начинается довольно резко с повышения температуры в основном до 38 градусов, но бывает и до 40 градусов, отмечается слабость, головная боли. Но главный симптом ветрянки – обильная сыпь, распространяющаяся на всей поверхности кожи и даже слизистых оболочках. Сыпь в виде маленьких пузырьков с жидкостью сопровождается сильным зудом, который дети очень плохо переносят.
Основная локализация сыпи – туловище, голова (лицо и волосистая часть), половые органы, рот.
Первые признаки ветряной оспы – покраснение кожи диаметром до одного сантиметра. На их месте спустя довольно короткое время появляются волдыри с прозрачной жидкостью, которые впоследствии трансформируются и приобретают вид подсохших корочек.
Течение болезни обычно волнообразно, поэтому высыпания могут появляться несколько раз.
Лечение ветрянки у детей
Лечение ветрянки у детей и взрослых направлено на преодоление неприятных симптомов. Само заболевание не лечится, а проходит постепенно и, как правило, бесследно. Осложнения у детей встречаются редко, куда более подвержены им взрослые люди.
Так как дети склонны к расчесыванию сыпи, основное лечение должно быть направлено на снятие зуда и недопущения нагноения язвочек и пузырьков. Для этого кожу обрабатывают слабым водным раствором зеленки или марганцовки, фукроцина или жидкостью Кастеллани.
Как лечить ветрянку у детей и что использовать для достижения оптимального результата – вопрос сугубо индивидуальный, который должен решаться родителями совместно с лечащим врачом.
Ветрянка у грудничков
Заболеть ветрянкой может любой ребенок в возрасте от шести месяцев. Как правило, течение болезни у грудного ребенка довольно сложное – младенцы плохо переносят симптомы ветрянки и нуждаются в тщательном уходе и постоянном внимании со стороны матери.
Ветрянка у новорожденных проявляется теми же симптомами, что и у детей более старшего возраста. Однако, в особо сложной форме ветрянка может нанести серьезный вред организму, повлияв на развитие внутренних органов. Лечение ветрянки у грудничков должно происходить под контролем специалиста.
Вакцина против ветрянки
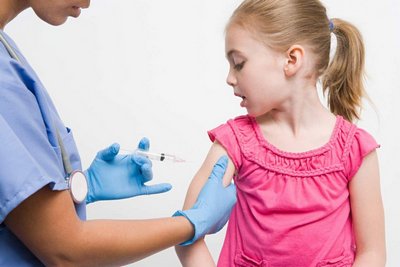
Врачи рекомендуют делать детям в возрасте старше 12 месяцев прививку от ветряной оспы. Она эффективно защищает организм от этого заболевания на протяжении нескольких лет.
Стоит, однако, сказать, что ряд специалистов придерживается мнения о том, что ветрянкой стоит переболеть в детстве и получить иммунитет на всю жизнь, чем столкнуться с этим заболеванием в зрелом возрасте и пострадать от опасных
Ветрянка у взрослых
Ветрянка у взрослых развивается и протекает так же стремительно, как и у детей, но более тяжело и чаще дает осложнения.
Взрослые люди, не переболевшие в свое время ветрянкой в детстве, подвержены риску заболеть в возрасте, когда течение этой болезни и ее последствия могут быть очень серьезными.
Как передается ветрянка у взрослых?
Ветрянка у взрослых развивается и протекает так же стремительно, как и у детей, спустя 7-21 день инкубационного периода.
Человек остается заразным на протяжении примерно недели после первого проявления симптомов.
Симптомы ветрянки у взрослых
Симптомы ветрянки у взрослых идентичны симптомам этого заболевания у детей. Резко повышается температура, развивается лихорадочное состояние – слабость, головная боль, нарушение аппетита и сна. По всему телу появляется сначала интенсивное покраснение кожи, а потом сыпь, которая сопровождается сильным зудом. Сыпь может покрывать торс и спину, лицо и волосистую часть головы, слизистые оболочки полости рта и половых органов. Крайне редко ветрянка может протекать без обильной сыпи, однако процент таких случаев ничтожно мал.
Проявление симптомов ветрянки у взрослых происходит волнообразно – сыпь и высокая температура появляются несколько раз в течение недели.
Сыпь обычно проходит бесследно – если ее не трогать и не расчесывать. В противном случае могут возникать очаги нагноения, а после их заживления – оставаться шрамы и рубцы.
Лечение ветрянки у взрослых
Ветрянка – болезнь, которая проходит обычно сама собой без специфического лечения. Однако симптомы этого заболевания требуют внимания. В основном, это касается зуда и сыпи, которую необходимо периодически обрабатывать слабым водным раствором марганцовки или зеленки, смазывать ацикловиром или другой мазью, назначенной лечащим врачом.
Осложнения при ветрянке у взрослых
Ветрянка опасна для взрослых, прежде всего, осложнениями – поражением внутренних органов, пневмонией. Опасна ветрянка и для беременных женщин – болезнь может поразить ребенка и привести к серьезным дородовым патологиям. Поэтому во взрослом возрасте лечение ветрянки должно производиться под контролем специалиста и только теми препаратами, которые он назначает.

Ветряная оспа относится к числу наиболее распространенных заболеваний детского возраста. За последние годы заболеваемость ветрянкой в России увеличилась почти в 2 раза. Преимущественно болеют дети в возрасте от 1 до 10 лет, максимальная заболеваемость отмечается среди детей в возрасте 3-4 лет. Дети до 6 месяцев практически не болеют ветряной оспой, т.к. мать передает им собственный иммунитет через плаценту и во время грудного вскармливания. Пик заболеваемости отмечается в осенне-зимний период.
Что такое ветряная оспа?
Ветряная оспа – острая вирусная инфекция с воздушно-капельным путем передачи, характеризующаяся появлением на коже и слизистых оболочках сыпи в виде мелких пузырьков.

Возбудителем ветряной оспы является вирус Varicella zoster, относящийся к семейству герпетических вирусов. Во внешней среде вирус неустойчив и быстро погибает.
Единственным источником инфекции является человек. Восприимчивость к ветряной оспе очень высокая.

Больные становятся заразными в конце инкубационного периода (за 48 часов до появления сыпи) и до 5-го дня с момента появления последнего элемента сыпи.
Путь передачи инфекции –воздушно-капельный.
Вирусы в огромном количестве выделяются при чихании, кашле, разговоре. Также возможна передача вируса от матери плоду во время беременности. Через третьих лиц передача инфекции невозможна. На обуви и одежде принести вирус домой тоже нет шансов.
В связи с большой летучестью вируса, его распространение возможно с этажа на этаж, на расстояние до 20 метров.
Ветряная оспа у взрослых протекает намного тяжелее, чем у детей, и способна вызвать серьезные осложнения.
Инкубационный период продолжается от 10 до 21 дня (чаще 14-17 дней).


У детей заболевание начинается с подъема температуры до 38,5 – 39 о С, отмечается слабость, снижение аппетита, головная боль. Ребенок становится капризным, отказывается от еды. Одновременно с подъемом температуры появляется сыпь. Выраженность лихорадки соответствует обилию сыпи. Продолжительность лихорадки 3-5 дней. Каждое новое высыпание сопровождается подъемом температуры тела. Сыпь сначала имеет вид красных пятнышек, которые в течение нескольких часов превращаются в папулы, далее в пузырьки, а через 1-2 дня на месте сыпи остается корочка. Размеры пузырьков сопоставимы с размером булавочной головки. После отпадения корочки остается красное пятно, иногда – рубец. Первые элементы сыпи обычно появляются на коже лица, волосистой части головы, спине, животе, груди, плечах, бедрах. На ладонях и подошвах сыпь, как правило, отсутствует. Детей очень беспокоит зуд ветряночных пузырьков, в связи с чем дети часто их расчесывают, сдирают, после чего остается рубец, а также возможно нагноение в связи с присоединением вторичной бактериальной инфекции. Известны случаи, когда на протяжении всей болезни появляются только единичные элементы или даже сыпь отсутствует. Такие случаи встречаются, в основном, у детей.
Выздоровление наступает не ранее 10 дня с момента высыпаний.
Ветряная оспа считается доброкачественным заболеванием, однако, в ряде случаев могут развиться тяжелые осложнения. Среди осложнений ветряной оспы наиболее частыми являются гнойные поражения кожи – фурункулы, абсцессы и др. тяжело протекает специфическая пневмония, а самым грозным осложнением этой инфекции является поражение центральной нервной системы в форме энцефалита или менингита.
Для предотвращения присоединения вторичной инфекции необходимо следить за частотой рук, одежды, постельного белья больного. В период высыпаний и лихорадки больной должен соблюдать постельный режим.
Элементы сыпи рекомендуется смазывать раствором бриллиантового зеленого. В период высыпаний разрешается мытье с использованием щадящего мыла, мочалку использовать нельзя, так как существует опасность повреждения корочек.
Родители должны своевременно отреагировать на изменения сыпи и вызвать врача для предупреждения развития осложнений:
· если более недели держится температура выше 37 или температура с каждым днем растет,
· если сыпь распространяется на слизистые оболочки: глаза, ротовою полость, или на половые органы, т.к. аналогичные изменения могут быть на внутренних органах.
· при появлении кашля или насморка, т.к. герпетические высыпания могут находиться в носоглотке
· при появлении поноса и частой рвоты,
т.е. во всех случаях, когда ветрянка протекает атипично.
В любом случае, как только вы заметили первые признаки недомогания ребенка и сыпь, сразу вызовите врача. Только он точно определит, ветряная оспа у ребенка или другое заболевание (не опытному взгляду отличить симптомы ветряной оспы от аллергии или других заболеваний с сыпью довольно сложно), и будет контролировать течение болезни.
Ветряная оспа у взрослых

Ветряная оспа во взрослом возрасте протекает намного тяжелее. Отличительной особенностью ветряной оспы у взрослых являются выраженные симптомы интоксикации и частое развития осложнений, вплоть до летального исхода. Ветряная оспа у взрослых часто осложняется гнойничковыми поражениями кожи, конъюнктивитом, стоматитом. Самыми опасными осложнениями ветряной оспы являются поражения внутренних органов и головного мозга. В числе наиболее распространенных –пневмония, менингит, энцефалит, миокардит.
Ветряная оспа у беременных.

Беременная женщина, заболевшая ветряной оспой, нуждается в тщательном наблюдении врача. Инфекция опасна как для самой женщины, так и для плода. Ветряная оспа может вызвать патологию зрения, а также задержку умственного и физического развития плода.
Общая профилактика ветряной оспы заключается в своевременной диагностике заболевания, изоляции больного с последующим проветриванием и влажной уборкой помещения с целью предотвращения распространения инфекции. Больного ветряной оспой изолируют до 5-го дня от момента появления последних элементов сыпи. В детских коллективах карантин накладывается с 11 по 21 день от момента контакта.
На сегодняшний день разработана специфическая профилактика ветряной оспы. Вакцинация проводится детям, не болевшим ранее этой инфекцией. Вакцина вводится подкожно: детям, в возрасте от 1 года до 13 лет - однократно; детям старше 13 лет и взрослым необходимо двукратное введение вакцины с интервалами между введениями 6-10 недель.

Вакцинация показана лицам, относящимся к группе высокого риска: лицам, страдающим тяжелыми хроническими заболеваниями, больным острым лейкозом, лицам, получающим иммунодепрессанты, лучевую терапию, пациентам, которым планируется провести трансплантацию органа.
Среди привитых лиц случаи заражения ветряной оспой крайне редки. Если заражение произошло, то заболевание протекает в легкой или скрытой форме. После проведенной вакцинации у ребенка в этот же день начинает формироваться иммунитет, который заканчивает свое формирование через 6 недель. Именно с этого момента при контакте с больным ребенком не стоит опасаться заболевания.
Ветрянка — это инфекционная болезнь, вызываемая вирусом Варицелла-Зостер (третья группа из семейства герпес). Это заболевание у детей лечит педиатр, у взрослых — терапевт.
При первичном попадании в организм человека вирус провоцирует ветрянку, чаще всего это происходит в возрасте 3-6 лет. Перенесенная ветряная оспа формирует устойчивый иммунный ответ организма на повторное инфицирование. После 6-летнего возраста 70% детей уже имеют устойчивый иммунитет к этому заболеванию.
Заболеть ветряной оспой ребенок может и раньше, включая первый год жизни. В новорожденном возрасте ветрянка часто имеет нетипичные формы и протекает крайне тяжело.
Как начинается ветрянка у детей — симптомы инкубационного периода
Как развивается ветрянка?
Для заболевания характерна стадийность, зная которую, родителям легче сориентироваться в его течении и сроках карантина.
Инкубационный период — от внедрения вируса в организм до появления выраженной симптоматики. Может составить 10-21 день, в большинстве случаев длится 2 недели. Продолжительность инкубационного периода не зависит от возраста.
Продромальный период — самое начало проявления выраженных симптомов болезни, длится не более 1-2 дней, у взрослых протекает более тяжело. Начинается, в большинстве случаев, с резкого подъема температуры до высоких значений (39-40С). Сразу же за этим по телу начинают появляться прыщики, которые быстро заполняются жидкостью и начинают зудеть. Спустя 8-10 часов они лопаются, затем покрываются корочкой и пропадают. Как правило, чем выше поднимается температура в первые сутки, тем большая поверхность кожи будет покрыта высыпаниями. В легких случаях продромальный период отсутствует, температура повышается незначительно или остается в пределах нормы, сопровождается небольшой сыпью.
Период высыпаний — сыпь стремительно распространяется по всему телу, не затрагивая, за исключением особенно тяжелых случаев, лишь ступни и ладони. Новые пузырьки появляются партиями каждые 1-2 дня в течение 4-8 суток (от 2 до 5 "волн"), после чего они начинают заживать.
Период выздоровления — начинает отсчет с момента появления последнего элемента. Новые папулы не появляются, старые лопаются и покрываются корочками, которые отпадают примерно через неделю после последних высыпаний.
Период восстановления — самый продолжительный, может длиться до года. Вирус ветряной оспы наносит ощутимый удар по иммунной системе, для ее восстановления нужно время. В этот период наблюдается пониженная устойчивость к различным вирусным атакам, в первую очередь, ОРВИ.
Как не спутать ветрянку с другими кожными патологиями?
Лечение ветрянки
Лечение заболевания носит симптоматический характер и направлено главным образом на облегчение состояния больного и ускорение процесса заживления кожных изъявлений. В продромальном периоде назначают жаропонижающие препараты, при сильном зуде высыпаний — антигистаминные средства (таблетированная форма или наружные мази и гели). Несколько облегчить борьбу с инфекцией могут противовирусные препараты.
Ключевым моментом местной терапии является обработка антисептическими и подсушивающими средствами для исключения занесения вторичной инфекции и ускорения регенерации папул без остаточных рубцов. Часто родители по старинке используют зеленку, однако, существуют и более современные средства — фукорцин, циндол, банеоцин и другие.
При локализации сыпи во рту врач может назначить обезболивающие гели и другие обеззараживающие и анальгезирующие препараты. Важно знать, что самолечение ветрянки недопустимо, болезнь опасна вторичным инфицированием и осложнениями, распознать которые на ранней стадии сможет только квалифицированный специалист.
Особенности ухода за детьми с ветрянкой

Первое, что нужно постараться сделать после того, как установлен диагноз или появилось подозрение на него — изолировать заболевшего, насколько это возможно, от коллектива и здоровых членов семьи. Вирус крайне летуч и легко передается по воздуху задолго до первых проявлений болезни и вплоть до 5-9-го дня после появления последнего прыщика. Помещение необходимо проветривать максимально часто.
Больному необходимо обеспечить постельный режим и покой, чтобы максимально разгрузить его ослабленный иммунитет для борьбы с вирусом. Необходимо принять все возможные меры, чтобы ребенок не расчесывал зудящие пузырьки, в противном случае на месте расчеса может остаться шрам-оспинка, каждый новый элемент высыпаний должен быть тщательно обработан.
Необходимо пересмотреть рацион питания в пользу щадящей диеты, поскольку сыпь может локализоваться не только на кожных покровах, но и на слизистых оболочках. Необходимо исключить слишком твердые, кислые, раздражающе острые продукты, не давать слишком горячую пищу во избежание травматизации и дискомфорта. Также лучше исключить продукты из списка облигатных аллергенов, т.е. те, которые наиболее часто провоцируют аллергические реакции, чтобы не спровоцировать усиление зуда и интенсивность местных воспалений.
Можно ли при ветрянке купать ребенка, зависит от его самочувствия. При повышенной температуре от купания лучше воздержаться, в целом же гигиенические процедуры не только не противопоказаны, но и желательны, поскольку минимизируют риск вторичного инфицирования ранок и способствуют более быстрому процессу их заживления. От использования мыла, гелей и мочалок лучше воздержаться. С большой осторожностью использовать полотенце, чтобы не содрать нежную кожицу с пузырьков!
(Varicella)
, MD, Brigham and Women’s Hospital, Harvard Medical School
Last full review/revision February 2018 by Kenneth M. Kaye, MD


Ветрянка вызывается вирусом ветряной оспы (герпесвирус человека тип 3) и является острой инвазивной фазой инфекционного процесса, а герпес зостер (опоясывающий лишай) представляет собой реактивацию латентной фазы.
Ветрянка, которая является чрезвычайно заразной инфекцией, распространяется следующими путями:
Воздушно-капельный путь передачи, при котором происходит инокуляция вируса на слизистую (обычно носоглотку)
Прямой контакт с вирусом (при наличии повреждений на коже)
Ветряная оспа наиболее заразна во время продромального периода и на ранних этапах периода высыпаний. Заболевание передается за 48 ч до того, как появились первые поражения кожи и до тех пор, пока последние поражения не покроются корочкой. Непрямой путь передачи (через иммунизированных пациентов) не встречается.
Эпидемии происходят в зимний период и в начале весны циклами по 3–4 года. У некоторых малышей может быть частичный иммунитет, вероятно, приобретаемый трансплацентарно, до 6-мес.ячного возраста.
Клинические проявления
У иммунокомпетентных детей ветрянка редко бывает тяжелым заболеванием. У взрослых и детей с ослабленным иммунитетом инфекция может быть тяжелой.
Умеренная головная боль и жар, недомогание могут появиться спустя 10–20 дней после заражения и приблизительно за 24–36 ч до того, как возникают поражения кожи. Этот продромальный период более вероятен среди пациентов > 10 лет и обычно более тяжело выражен у взрослых.
Первые высыпания в виде пятнистой сыпи могут сопровождаться непродолжительным покраснением кожи. В течение нескольких часов поражения прогрессируют до папул, а затем характерных, иногда патогномичных пузырьков, часто сильно зудящих, на эритематозной основе. Эти элементы преобразуются в пустулы, а затем покрываются коркой.


Поражения первоначально возникают на лице и теле и появляются в виде скоплений; некоторые пятна обнаруживаются даже тогда, когда ранее появившиеся элементы уже начинают покрываться коркой. Высыпание может быть генерализованным (в тяжелых случаях) или более ограниченным, но почти всегда поражает верхнюю часть туловища.
Язвенные поражения могут быть обнаружены на слизистых оболочках, включая ротоглотку и верхние дыхательные пути, пальпебральную конъюнктиву, ректальную и вагинальную слизистую оболочку.
В ротовой полости пузырьки немедленно лопаются и не отличаются поэтому от поражений герпетического гингивостоматита, часто причиняют боль во время глотания.
Поражения на скальпе могут привести к болезненному увеличению затылочных и расположенных рядом цервикальных лимфоузлов.
Новые высыпания обычно прекращают появляться к 5-му дню и большинство из них покрываются коркой к 6-му дню; почти все корочки исчезают менее, чем через ( ) 20 дней после начала заболевания.
Иногда у вакцинированных детей развивается ветряная оспа (так называемое повторное инфицирование ветряной оспой); в этих случаях, сыпь, как правило, умеренная, жар ниже обычного и продолжительность заболевания короче; высыпания являются заразными.
Может развиваться вторичная бактериальная инфекция (обычно стрептококковая или стафилококковая), которая может привести к развитию флегмоны, в редких случаях - некротического фасциита или стрептококкового токсического шока.
Пневмония может осложнить тяжелую ветрянку у взрослых, новорожденных и пациентов с ослабленным иммунитетом всех возрастов, но обычно этого не происходит среди иммунокомпетентных маленьких детей.
Также могут встречаться миокардит, гепатит и геморрагические осложнения.
Острая постинфекционная мозжечковая атаксия является одним из наиболее распространенных неврологических осложнений; она наблюдается в 1/4000 случаев у детей.
Синдром Рейе (Рея), редкое, но серьезное осложнение в детском возрасте, может развиться спустя 3-8 дней после появления сыпи; аспирин увеличивает риск развития этого состояния.
У взрослых энцефалит, который может быть опасным для жизни, встречается в 1–2/1 000 случаев ветряной оспы.
Диагностика
Ветряную оспу можно заподозрить у пациентов с характерной сыпью, которая обычно является основанием для диагноза. Сыпь можно перепутать с проявлениями других вирусных инфекций кожи.
Если диагноз вызывает сомнение, необходимы уточняющие лабораторные исследования, например, такие:
ПЦР для выявления вирусной ДНК
Иммунофлюоресценция для обнаружения вирусного антигена в элементах поражений или вирусная культура
В серологических тестах, обнаружение антител класса IgM к вирусу ветряной оспы (ВЗВ) или сероконверсия антител к ВЗВ указывают на острую инфекцию.
Образцы обычно получают при соскобе основания поражения и доставляют в лабораторию в пробирках со специальной средой для роста вирусов.
Прогноз
Ветряная оспа у детей редко бывает тяжелой. Тяжелое или с летальным исходом протекание болезни более вероятно у следующих категорий лиц:
Пациенты с подавленным Т-клеточным иммунитетом (например, лимфоретикулярный рак)
Пациенты, получающие кортикостероиды или химиотерапию
Лечение
Валацикловир или фамцикловир для пациентов ≥ 12 лет
Внутривенное введение ацикловира пациентам с ослабленным иммунитетом или при наличии риска развития тяжелого заболевания
Легкая форма ветряной оспы у детей требует только симптоматического лечения. Облегчение зуда и предотвращение расцарапывания кожи, что располагает к вторичной бактериальной инфекции, могут представлять собой определенные трудности. Влажные компрессы или при тяжелом зуде системные антигистамины и ванны с коллоидным раствором овсянки могут помочь. Одновременное использование больших доз системных и местных антигистаминов может вызвать энцефалопатию, и его следует избегать.
Чтобы предотвратить вторичную бактериальную инфекцию, пациенты должны регулярно принимать ванну и содержать в чистоте свое нижнее белье, руки и ногти. Не следует применять антисептики, если поражения не инфицированы; бактериальную суперинфекцию лечат антибиотиками.
Пациенты не должны приступать к занятиям в школе или возвращаться на работу, пока последние поражения не покроются корочкой.
Пероральные противовирусные средства в случае назначения иммунокомпетентным пациентам в пределах 24 ч после появления сыпи немного уменьшают продолжительность и тяжесть симптоматики. Однако, поскольку у детей течение заболевания, как правило, доброкачественное, антивирусное лечение обычно не рекомендуется.
Здоровым лицам, в случае риска развития умеренной или тяжелой инфекции, включая пациентов ≥ 12 лет, лицам с заболеваниями кожи (особенно с экземой) или хроническими заболеваниями легких, рекомендуется назначать прием перорального валацикловира, фамцикловира или ацикловира. Доза составляет для фамцикловира – 500 мг три раза в день или для валацикловира – 1 г три раза в день. Ацикловир – менее желательный выбор, потому что его пероральная биодоступность хуже, но его можно давать в дозировке 20 мг/кг 4 раза в день детям с массой тела до 40 кг. Подросткам и взрослым ацикловир можно назначать в форме для перорального приема в дозе до 800 мг 4 или 5 раз в день.
Детям с ослабленным иммунитетом > 1 года назначают ацикловир по 500 мг/м 2 каждые 8 ч внутривенно. Взрослым с ослабленным иммунитетом следует назначить ацикловир от 10 до 12 мг/кг внутривенно каждые 8 ч.
Поскольку беременные женщины подвержены высокому риску осложнений ветряной оспы, некоторые эксперты рекомендуют назначать им ацикловир или валацикловир в форме для перорального приема. Ацикловир относится к категории В лекарственных средств во время беременности. Беременным с тяжелым течением ветряной оспы следует назначать ацикловир в форме для внутривенного введения.
Профилактика
Инфекция обеспечивает пожизненный иммунитет.
Потенциально восприимчивые люди должны тщательно предотвращать контакты с людьми, способными к передаче инфекции.
В США доступны три живые аттенуированные вакцины против ветряной оспы
Комбинированная вакцина против кори-паротита-краснухи-ветряной оспы (MMRV)
Все здоровые дети и восприимчивые взрослые должны быть привиты 2 дозами живой аттенуированной вакцины против ветряной оспы ( Рекомендуемый график прививок в возрасте 0-6 лет и Рекомендуемый график иммунизации для детей в возрастеа 7-18 лет). Прививка особенно важна для женщин детородного возраста и взрослых с сопутствующими хроническими заболеваниями. Серологический анализ для определения состояния иммунокомпетентности перед прививкой для взрослых обычно не требуется. Хотя вакцина может вызвать ветрянку у иммунокомпетентных пациентов, болезнь является обычно легкой ( 10 папул или пузырьков) и непродолжительной и вызывает небольшое число системных признаков.
Для взрослых, обладающих здоровым иммунитетом ≥ 50 лет, рекомендуется использовать новую рекомбинантную зостерную вакцину, независимо от того, был ли у них опоясывающий герпес или нет; 2 дозы даются от 2 до 6 месяцев (для получения дополнительной информации см. Рекомендации консультативного комитета по практике иммунизации для использования вакцин против опоясывающего герпеса [Recommendations of the Advisory Committee on Immunization Practices for Use of Herpes Zoster Vaccines]). Новая рекомбинантная вакцина обеспечивает лучшую и долговременную защиту, чем более старая, живая аттенуированная зостерная вакцина. Применение живой аттенуированной вакцины рекомендуется у пациентов с хорошим иммунитетом старше 60 лет и разрешен для применения у людей старше 50 лет. Обе вакцины доступны, и обе показали, уменьшение частоты возникновения опоясывающего лишая, хотя рекомбинантная вакцина является более предпочтительной. В настоящее время данные об эффективности рекомбинантной вакцины у пациентов с иммунодефицитными состояниями , а также рекомендации по ее применению у данной группы пациентов отсутствуют. Живая аттенуированная вакцина противопоказана больным с ослабленным иммунитетом.
Вакцинация рекомендуется медицинским работникам, не имеющим специфического иммунитета против ветряной оспы. Медработники, имеющие риск заражения и подвергшиеся инфицированию ветряной оспой, должны как можно быстрее получить вакцину, к своим служебным обязанностям им можно приступить не ранее, чем через 21 день.
Пациентам со средним и тяжелым течением острого сопутствующего заболевания (вакцинация откладывается до выздоровления)
Беременным женщинам, и тем, которые планируют беременность после вакцинации в течение 1 месяц (на основе рекомендаций Консультативного комитета по практической иммунизации) или в течение 3 мес. от вакцинации (на основе инструкции к вакцине)
Пациентам, принимающим большие дозы системных кортикостероидов
Детям, принимающим салицилаты
После контакта с возбудителем предотвратить развитие инфекции или ослабить её течение можно внутримышечным введением иммуноглобулина к вирусу ветряной оспы. Постконтактная профилактика показана следующим категориям:
Лица с лейкемией, иммунодефицитом или другим тяжелым изнурительным заболеванием
Беременные женщины, имеющие риск заражения вирусом
Новорожденные, чьи матери были инфицированы ветряной оспой в течение 5 дней до родов или 2 дней после родов
Новорожденные, родившиеся менее 28 недель назад и подвергшиеся контакту с возбудителем не через мать, даже если у их матери есть специфический иммунитет (новорожденным, родившимся более 28 недель назад и подвергшимся контакту с возбудителем не через мать, не нужен иммуноглобулин, если у матери есть специфический иммунитет)
Иммуноглобулин следует назначить как можно быстрее (и принимать в течение 10 дней после контакта с возбудителем), эти меры помогут изменить течение инфекции или предотвратить её развитие.
Вакцинацию необходимо предоставить как можно скорее здоровым лицам с потенциальным риском заражения, имеющим право на вакцинацию (например, в возрасте более 1 года). Вакцинация может эффективно предотвратить или облегчить заболевание в течение 3 дней и, возможно, вплоть до 5 дней после заражения.
Для предотвращения внутрибольничного заражения, Центр по контролю и профилактике заболеваний (CDC) рекомендует проведение постконтактной профилактики в виде вакцинации или введения иммуноглобулина ветряной оспы, в зависимости от иммунного статуса, для незащищенных медицинских работников и пациентов без задокументированного доказательства наличия иммунитета (доступно на Immunization of Health-Care Personnel).
Основные положения
Ветряная оспа приводит к образованию пустул и покрытых корочками поражений на коже (часто включая кожу головы) и может привести к появлению язвенных поражений на слизистых оболочках.
Осложнения включают развитие вторичной бактериальной инфекции повреждений кожи, пневмонию, мозжечковую атаксию и, у взрослых, энцефалит.
Следует назначать валацикловир перорально или фамцикловир пациентам ≥ 12 лет и больным с кожными заболеваниями (в частности, экземой) или хронической болезнью легких.
Следует назначить ацикловир внутривенно пациентам с ослабленным иммунитетом и другим пациентам с риском развития тяжелого заболевания.
Следует проводить вакцинацию всех здоровых детей и восприимчивых взрослых.
С целью постконтактной профилактики следует назначить иммуноглобулин ветряной оспы пациентам с иммунодефицитом, восприимчивым беременным женщинам и новорожденным, чья мать заболела ветрянкой в течение 5 дней до родов или спустя 2 дня после родов.
Вакцину против ветряной оспы с целью постконтактной профилактики назначают иммунокомпетентным пациентам старше 1 года, имеющим право на вакцинацию.
Читайте также:


