Папиллома в слое эпителия
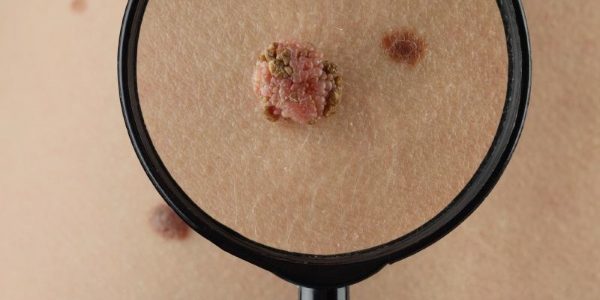
Папиллома (papilloma; лат. papilla сосок + -oma, синоним: сосочковый полип, сосочковая фиброэпителиома) — доброкачественная опухоль, развивающаяся из эпителия; имеет вид сосочкового разрастания, выступающего над поверхностью окружающей ткани. Процесс, характеризующийся образованием множественных папиллом носит название папилломатоза.

Микроскопически папиллома состоит из соединительнотканной стромы и эпителия. По характеру эпителия различают плоскоклеточную (покрытую многослойным плоским эпителием) и переходноклеточную (покрытую переходным эпителием) папилломы. Соединительная ткань стромы опухоли может быть рыхлой или плотной, иногда с признаками воспаления. В тех случаях, когда строма папилломы развита значительно и склерозирована, говорят о фибропапилломе. В папилломе кожи наблюдается заметный гиперкератоз; в папилломах, возникающих на слизистых оболочках, ороговение обычно выражено слабее.
Иногда встречаются папилломы слизистых оболочек, покрытые многослойным плоским ороговевающим эпителием, развившимся в результате метаплазии. В некоторых, особенно в так называемых погружных, папилломах могут быть выражены явления акантоза, сопровождающиеся обычно высокой митотической активностью клеток базального слоя эпителия. Папилломы кожи могут отличаться друг от друга особенностями гистологического строения. Так, для обычных папиллом кожи характерно наличие вакуолизированных эпителиальных клеток в базальном слое и участков паракератоза, при старческом кератозе возникают папилломы с атипией и полиморфизмом эпителиальных клеток.
В большинстве случаев папиллома имеют вирусную природу. Возбудителем папилломы является папиллома-вирус человека — вирус рода папилломавирусов (Papillomavirus) семейства паповавирусов. Источник заражения – человек. Пути передачи возбудителя: через непосредственный контакт кожных покровов или слизистых оболочек, в т.ч. половой контакт. У 50-70% детей, родившихся у инфицированных матерей, происходит вертикальная передача вируса. Возможна аутоинокуляция с возникновением новых папиллом вне первичного образования. Восприимчивость человека к вирусам высокая, заболевание распространено повсеместно. Инкубационный период: от 1 до 5 месяцев.
Папилломы встречаются на коже, слизистой оболочке полости рта, носа, околоносовых пазух, глотки, пищевода, гортани, трахеи и бронхов, почечных лоханок, мочеточников и мочевого пузыря, а также на вульве, во влагалище, и на шейке матки. Поражение мочевыводящих путей часто протекает в виде папилломатоза.
Макроскопически папиллома обычно представляет собой отграниченную, диаметром до 1—2 см (иногда больших размеров), плотную или мягкую на ощупь опухоль на тонкой длинной или короткой ножке, реже на широком основании. Поверхность папилломы неровная, мелко- или крупнозернистая, напоминает цветную капусту или петушиный гребешок.

Папилломы кожи могут иметь различную окраску — от белой до грязно-коричневой (в зависимости от кровенаполнения сосудов стромы и содержания пигмента в базальном слое эпителия); папилломы слизистой оболочки чаще бывают бесцветными или жемчужно-белыми, но иногда в связи с кровоизлияниями в ткань опухоли приобретают багровый или черный цвет. Папилломы мочевого пузыря могут быть уплотнены за счет отложений солей кальция.
Клиническая картина зависит главным образом от локализации поражения. Например, папилломы кожи лица и шеи могут вызывать косметический дефект, папилломы слизистой оболочки гортани — нарушения фонации и дыхания, папилломы мочеточника приводят к суживанию или обтурации его просвета и нарушению оттока мочи. Папилломы мочевого пузыря и почечных лоханок нередко подвергается изъязвлению, что сопровождается отрывом отдельных сосочков и кровотечением.Переходно-клеточная папиллома придаточных пазух носа может, оставаясь морфологически доброкачественной, обладать инфильтративным ростом и прорастать в окружающие ткани. Иногда отмечается малигнизация папилломы, происходящая, как правило, за счет эпителиального компонента опухоли.
К папилломавирусу наиболее уязвимы люди с ослабленным иммунитетом, те, кто злоупотребляет алкоголем и много курят, ведут беспорядочную половую жизнь. В общем, самой хорошей профилактикой будет наведение порядка в своем организме.
При обнаружении у себя папилломы лучше всего обратиться к специалисту – врачу-дерматологу, который подойдет к этой проблеме с профессиональной точки зрения, и, в зависимости от того, где расположена папиллома и что она из себя представляет, направит на удаление.
Итак, если папиллома уже стала незваной гостьей, то не медлите и идите к врачу. Если пока все хорошо, то не стоит пренебрегать простыми, но эффективными мерами профилактики этого вируса. Поддерживайте свой иммунитет: при необходимости принимайте иммуномодуляторы и поливитаминные комплексы. Соблюдайте гигиену, ведите разборчивую половую жизнь, не пренебрегая соответствующими средствами контрацепции.
Лечение проводят с целью устранения косметических дефектов, а также при такой локализации опухоли, которая может приводить к функциональным расстройствам пораженного органа, травматизации папилломы и повторным кровотечениям, воспалению, а также в связи с опасностью малигнизации.

Лечение главным образом оперативное. При локализации папилломы в области устья мочеточника производят резекцию мочевого пузыря и пересадку мочеточника; применяют также криодеструкцию (см. Криохирургия, в урологии). Широкое применение при многих локализациях папиллом получила лазерная деструкция и лазерное иссечение опухоли. При папилломатозе лечение заключается в иссечении наибольшего числа папиллом, электрокоагуляции мелких папиллом и окружающей слизистой оболочки. При лечении следует тщательно удалять все элементы папилломы, т.к. имплантация отдельных ее фрагментов может привести к рецидиву опухоли.
Прогноз, как правило, благоприятный.
I
Папиллома (papilloma; лат. papilla сосок + -ōma, синоним: сосочковый полип, сосочковая фиброэпителиома)
доброкачественная опухоль, развивающаяся из эпителия; имеет вид сосочкового разрастания, выступающего над поверхностью окружающей ткани. Процесс, характеризующийся образованием множественных Л., носит название папилломатоза.
Папилломы встречаются на коже, слизистой оболочке полости рта, носа, околоносовых пазух, глотки, пищевода, гортани, трахеи и бронхов, почечных лоханок, мочеточников и мочевого пузыря, а также на вульве, во влагалище, и на шейке матки. Поражение мочевыводящих путей часто протекает в виде папилломатоза.
В большинстве случаев П. имеют вирусную природу. Возбудителем П. является папиллома-вирус человека — вирус рода папилломавирусов (Papillomavirus) семейства паповавирусов. Макроскопически П. обычно представляет собой отграниченную, диаметром до 1—2 см (иногда больших размеров), плотную или мягкую на ощупь опухоль на тонкой длинной или короткой ножке, реже на широком основании. Поверхность П. неровная, мелко- или крупнозернистая, напоминает цветную капусту или петушиный гребешок. П. кожи могут иметь различную окраску — от белой до грязно-коричневой (в зависимости от кровенаполнения сосудов стромы и содержания пигмента в базальном слое эпителия); П. слизистой оболочки чаще бывают бесцветными или жемчужно-белыми, но иногда в связи с кровоизлияниями в ткань опухоли приобретают багровый или черный цвет. П. мочевого пузыря могут быть уплотнены за счет отложений солей кальция.
Микроскопически П. состоит из соединительнотканной стромы и эпителия (рис. 1, 2). По характеру эпителия различают плоскоклеточную (покрытую многослойным плоским эпителием) и переходноклеточную (покрытую переходным эпителием) П. Соединительная ткань стромы опухоли может быть рыхлой или плотной, иногда с признаками воспаления. В тех случаях, когда строма П. развита значительно и склерозирована, говорят о фибропапилломе. В П. кожи наблюдается заметный гиперкератоз; в П., возникающих на слизистых оболочках, ороговение обычно выражено слабее. Иногда встречаются П. слизистых оболочек, покрытые многослойным плоским ороговевающим эпителием, развившимся в результате метаплазии. В некоторых, особенно в так называемых погружных, папилломах могут быть выражены явления акантоза, сопровождающиеся обычно высокой митотической активностью клеток базального слоя эпителия. П. кожи могут отличаться друг от друга особенностями гистологического строения. Так, для обычных П. кожи характерно наличие вакуолизированных эпителиальных клеток в базальном слое и участков паракератоза, при старческом кератозе возникают П. с атипией и полиморфизмом эпителиальных клеток.
Клиническая картина зависит главным образом от локализации поражения. Например, папилломы кожи лица и шеи могут вызывать косметический дефект, П. слизистой оболочки гортани — нарушения фонации и дыхания, Л. мочеточника приводят к суживанию или обтурации его просвета и нарушению оттока мочи. П. мочевого пузыря и почечных лоханок нередко подвергается изъязвлению, что сопровождается отрывом отдельных сосочков и кровотечением. Переходно-клеточная папиллома придаточных пазух носа может, оставаясь морфологически доброкачественной, обладать инфильтративным ростом и прорастать в окружающие ткани. Иногда отмечается малигнизация папилломы, происходящая, как правило, за счет эпителиального компонента опухоли.
Лечение проводят с целью устранения косметических дефектов, а также при такой локализации опухоли, которая может приводить к функциональным расстройствам пораженного органа, травматизации П. и повторным кровотечениям, воспалению, а также в связи с опасностью малигнизации. Лечение главным образом оперативное. При локализации П. в области устья мочеточника производят резекцию мочевого пузыря и пересадку мочеточника; применяют также криодеструкцию (см. Криохирургия, в урологии). Широкое применение при многих локализациях П. получила лазерная деструкция и лазерное иссечение опухоли. При папилломатозе лечение заключается в иссечении наибольшего числа П., электрокоагуляции мелких П. и окружающей слизистой оболочки. При лечении следует тщательно удалять все элементы папилломы, т.к. имплантация отдельных ее фрагментов может привести к рецидиву опухоли.
Прогноз, как правило, благоприятный.
Библиогр.: Патологоанатомическая диагностика опухолей человека, под ред. Н.А. Краевского и др., с. 481, М., 1982; Струков А.И. и Серов В.В. Патологическая анатомия, с. 112, 171, М., 1979.
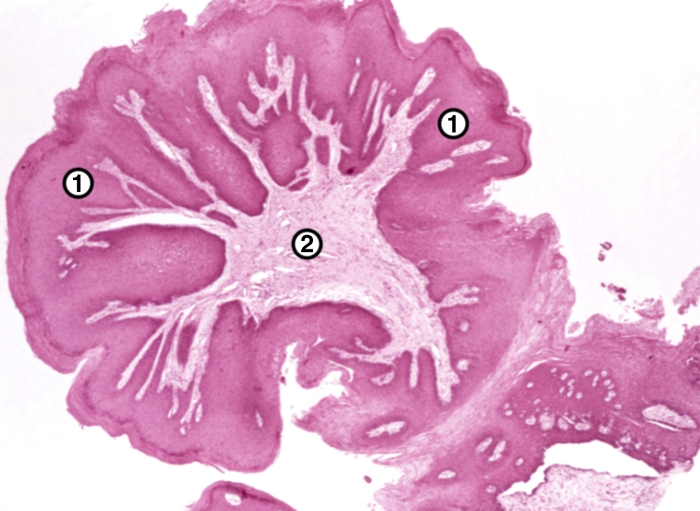
Рис. 1. Микропрепарат папилломы слизистой оболочки полости рта: 1 — поверхность папилломы, покрытая многослойным плоским эпителием; 2 — соединительнотканная строма. Окраска гематоксилином и эозином; ×20.
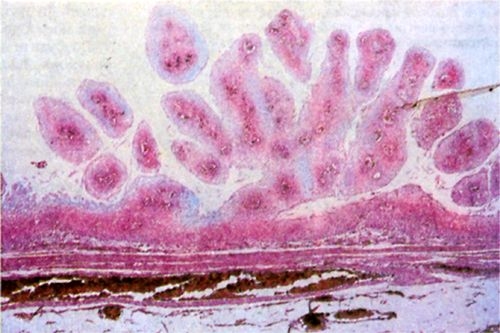
Рис. 2. Микропрепарат папилломы слизистой оболочки пищевода: видны многочисленные сосочковые разрастания многослойного плоского эпителия и соединительно-тканной стромы. Окраска гематоксилином и эозином; ×20.
II
Папиллома (papilloma; Папилл- +-ома; син. опухоль сосочковая)
доброкачественная опухоль, развивающаяся из плоского или переходного эпителия и выступающая над его поверхностью в виде сосочка.
Папиллома базально-клеточная (устар.; р. basocellulare) — П. кожи, характеризующаяся наличием внутриэпидермальных роговых кист и включений меланина.
Папиллома фиброэпителиальная (р. fibroepitheliale) — П. кожи, характеризующаяся сочетанием разрастания эпидермиса с узелковым разрастанием дермы.
ПАПИЛЛОМА, ПАПИЛЛОМАТОЗ (papilloma; лат. papilla сосок + -oma;papillomatosis; papilloma, papillomat[is] + -osis; син.:сосочковый полип, сосочковая фиброэпителиома) — доброкачественная опухоль, развивающаяся из плоского или переходного эпителия, имеющая вид сосочкового разрастания, выступающего над поверхностью окружающего эпителия. Термином папилломатоз обозначают процесс, характеризующийся образованием многочисленных папиллом. Наряду с доброкачественными истинными опухолями к папилломам нередко относят сходные в морфол, отношении гиперпластические процессы различного происхождения — чаще всего сосочковые разрастания эпителия и стромы, имеющие воспалительную природу.
Папилломы встречаются на коже, слизистой оболочке полости рта, носа, придаточных (околоносовых, Т.; sinus paranasales) пазух, глотки, голосовых связок, почечных лоханок, мочеточников и мочевого пузыря.
Содержание
Этиология
Возбудителем папилломы является папилломавирус человека — вирус рода папилломавирусов (Papillomavirus) сем.паповавирусов (см.).
Папилломавирус человека высоко специфичен по отношению к хозяину. Цитопатическое его действие установлено в культурах клеток почек обезьян, человека и мыши. Надежная система для титрования инфекционности этого вируса in vitro отсутствует. В культуре клеток папилломавирус трансформирует клетки человека с очень низкой частотой.
Папилломавирус может быть в норме обнаружен в моче, что позволяет высказать предположение о том, что у человека этот вирус, помимо клеток кожи и слизистых оболочек, может размножаться в клетках почки, откуда и попадает в мочу.
Специальные методы лаб. диагностики, направленные на выявление папилломавирусов человека, отсутствуют.
Патологическая анатомия
Макроскопически папиллома обычно представляет собой отграниченную, диам, до 1—2 смч плотную или мягкую на ощупь опухоль на тонкой длинной или короткой ножке, реже — на широком основании. В редких случаях папилломы достигают больших размеров. При папилломатозе поверхность кожи или слизистой оболочки бывает на значительном протяжении покрыта сосочковыми разрастаниями. Поверхность папилломы неровная, мелко- или крупнозернистая, напоминает цветную капусту или петушиные гребешки. Папиллома кожи может иметь различную окраску — от белой до грязно-коричневой (в зависимости от кровенаполнения сосудов стромы и содержания пигмента в базальном слое эпителия); папиллома слизистой оболочки чаще бывает бесцветной или жемчужно-белой, но иногда приобретает багровый или черный цвет в связи с кровоизлияниями в ее ткань. Папиллома мочевого пузыря может быть уплотнена за счет отложений солей кальция.
Микроскопически папиллома (цветн. рис. 4) состоит из двух тканевых компонентов — соединительнотканной стромы и эпителия. По характеру эпителия различают плоскоклеточную (покрытую многослойным плоским эпителием) и переходно-клеточную (покрытую переходным эпителием) папилломы. Соединительная ткань стромы опухоли может быть рыхлой или плотной, часто отечной, иногда с явлениями ослизнения, большим или меньшим количеством сосудов и, как правило, с признаками воспаления. В тех случаях, когда строма папилломы развита значительно и склерозирована, говорят о фибропапилломе. В эпителии, покрывающем папиллому, обычно увеличено число клеточных слоев, клетки эпителия более крупные, чем в норме. При этом в папилломе кожи наблюдается заметный гиперкератоз; в папилломах, возникающих на слизистых оболочках, ороговение обычно выражено слабее (цветн. рис. 5), клетки поверхностного слоя эпителия бледно окрашены. Иногда встречаются папилломы слизистых оболочек, покрытые многослойным плоским ороговевающим эпителием, развившимся в результатеметаплазии (см.).
В некоторых папилломах могут быть выражены явленияакантоза (см.), сопровождающиеся обычно высокой митотической активностью клеток базального слоя эпителия.
Различные папилломы кожи могут отличаться друг от друга особенностями гистол, строения. Так, для обычных папиллом кожи характерно наличие вакуолизированных эпителиальных клеток в базальном слое и участков паракератоза, при старческом кератозе возникают папилломы с атипией и полиморфизмом эпителиальных клеток, в базально-клеточной папилломе характерно наличие однотипных темных клеток и роговых кист.
Клиническая картина
Клиническая картина характеризуется, как правило, длительным течением и зависит гл. обр. от локализации поражения. Напр., папилломы кожи лица и шеи могут вызывать косметический дефект, папилломы слизистой оболочки гортани — обусловливать нарушения фонации и дыхания, папиллома мочеточника — суживать или обтурировать его просвет с нарушением оттока мочи, папиллома мочевого пузыря нередко подвергается изъязвлению, с отрывом отдельных сосочков и кровотечением. Переходноклеточная папиллома придаточных пазух носа может, оставаясь морфологически доброкачественной, обладать инфильтративным ростом и прорастать в окружающие ткани. Иногда отмечается малигнизация, происходящая, как правило, за счет эпителиального компонента опухоли.
Лечение
Лечение гл. обр. оперативное, применяют также методы криодеструкции и склерозирующего лечения. Показаниями для оперативного лечения являются как косметические дефекты, так и локализация папилломы, вызывающая значительные функц, расстройства, обусловливающая частую ее травматизацию с повторными кровотечениями и воспалительными процессами, а также опасность малигнизации. Удаленные папилломы подвергают гистол, исследованию. При локализации папилломы в области устья мочеточника производят резекцию мочевого пузыря и пересадку мочеточника.
Оперативное лечение при папилломатозе заключается в иссечении наибольшего числа папиллом, электрокоагуляции мелких папиллом и окружающей слизистой оболочки. При этом следует следить за удалением всех элементов папилломы, т. к. имплантация отдельных ее фрагментов может привести к рецидиву опухоли.
Прогноз, как правило, благоприятный. Однако в нек-рых случаях возможны рецидивы, иногда многократные, или происходит малигнизация опухоли.
Библиография: Апатенк о А. К. Эпителиальные опухоли и пороки развития кожи, с. 40, 44, М., 1973; Головин Д. И. Атлас опухолей человека, с. 63, М., 1975; Руководство по патологоанатомической диагностике опухолей человека, под ред. Н. А. Краевского и А. В. Смольянникова, с. 407, М., 1976; Струков А. И. и С е-р о в В. В. Патологическая анатомия, с. 112, 171, М., 1979; Феннер Ф. ид р. Биология вирусов животных, пер. с англ., т. 1—2, М., 1977; L e v e г W. F. а. Schaumburg-Lever G. Histopa-thology of the-skin, Philadelphia—Toronto, 1975.
И. Г. Баландин, М. Н. Ланцман.
Источник: Большая Медицинская Энциклопедия (БМЭ), под редакцией Петровского Б.В., 3-е издание

Сейчас часто начали диагностировать у пациентов вирус папилломы человека (ВПЧ) и после этого стал возникать извечный вопрос, что делать?
Для начала, хотелось бы немного рассказать о нем: определение вируса папилломы человека.
Если обобщить, то ВПЧ – инфекция может находиться в следующих формах:
Как проявляется ВПЧ – инфекция?
Основным симптомом инфекции вызванной вирусом папилломы человека является образование так называемых остроконечных кондилом.
Внешне остроконечные кондиломы похожи на обычные бородавки. Они могут иметь небольшие размеры (от нескольких миллиметров до сантиметра), розоватую или телесного цвета окраску, гладкую или слегка бугристую поверхность.
Чаще всего остроконечные кондиломы образуются в области наружных половых органов.
У женщин остроконечные кондиломы могут возникать вблизи клитора, на малых и больших половых губах, во влагалище и на шейке матки. В случае раздражения кондилом, располагающихся близко к входу во влагалище, возможно появление зуда и незначительного кровотечения во время полового акта.
У мужчин остроконечные кондиломы образуются на половом члене и мошонке.
Как правило, остроконечные кондиломы безболезненны. В некоторых случаях в области кондилом ощущается легкий зуд и дискомфорт.
Когда нужно обратиться к врачу?
Обязательно обратитесь к врачу, если вы заметили у себя на коже образования (бородавки, выросты) похожие на остроконечные кондиломы. Врач назначит вам необходимые обследования, которые помогут установить точную причину болезни и исключить другие заболевания, передающиеся половым путем.
Диагностика ВПЧ?
Для подтверждения диагноза папилломавирусной инфекции используется метод ПЦР (полимеразной цепной реакции), который позволяет определить ДНК вируса и точно установить, каким типом вируса заражен человек.
В современных диагностических лабораториях определяется тип вируса, его количество (вирусная нагрузка) и интеграция вируса в геном. В начале статьи приведена информация, которая показывает, что наиболее опасны ВПЧ высокого онкогенного риска (ВОР). Имеет значение кроме типа вируса, определение и его количества. От этого зависит тактика лечения. Интеграция вируса в геном клетки, к сожалению, в наших лабораториях не определяется. Этот анализ важен в ранней диагностике дисплазии эпителия шейки матки и неинвазивной карциномы.
Очень важно, чтобы все поняли, даже если ПЦР анализ выявит у вас онкогенные формы ВПЧ, это не означает, что у вас уже есть рак шейки матки или что вы неминуемо заболеете им в ближайшее время, так как, далеко не во всех случаях ВПЧ приводит к развитию рака. От момента заражения до появления предрака могут пройти годы.
Для того чтобы определить вызвал ли ВПЧ изменение клеток шейки матки и есть ли риск развития рака нужно обязательно пройти тщательное гинекологическое обследование, которое включает в себя обязательно :
- Кольпоскопию (осмотр шейки матки аппаратом, напоминающим микроскоп и позволяющий осматривать под увеличением от 8 до 20 крат).
- Цитологический мазок (ПАП тест), который используется для определения диспластических изменений в клетках шейки матки.
- Бактериоскопическое исследование выделений из влагалища. Часто ВПЧ-инфекция сочетается с другими инфекциями передающимися половым путем (примерно в 20% случаев), поэтому может быть необходимо дополнительное дообследование для определения хламидиоза, микоплазмоза, уреаплазмоза и трихомониаза.
- Прицельная биопсия – взятие кусочка ткани шейки матки в случаи наличия дисплазии или подозрения на злокачественную опухоль шейки матки.
Лечение ВПЧ
Поскольку полного излечения от папилломавирусной инфекции в настоящее время достичь невозможно (наряду с этим часто наблюдается спонтанное, самопроизвольное излечение), лечат проявления ВПЧ, а не присутствие вируса в организме. При этом эффективность различных методов лечения составляет 50-70 %, а в четверти случаев заболевание вновь проявляет себя уже спустя несколько месяцев после окончания лечения. Вопрос о целесообразности лечения каждой пациентки решается врачом индивидуально. При этом необходимо избегать факторов, снижающих иммунитет (переохлаждение, сильные эмоциональные стрессы, хроническое переутомление, авитаминоз). Существуют исследования, которые говорят о профилактическом эффекте ретиноидов (бета-каротин и витамин А), витамина С и микроэлементов, таких как фолаты, в отношении заболеваний, вызванных ВПЧ.
Среди методов лечения проявлений ВПЧ инфекции (остроконечных кондилом и папиллом) чаще всего используются:
- Деструктивные методы - это местное лечение, направленное на удаление кондилом. Различают физические (криодеструкция, лазеротерапия, диатермокоагуляция, электрохирургическое иссечение) и химические (трихлоруксусная кислота, ферезол, солкодерм) деструктивные методы, а также хирургическое удаление кондилом. Цитотоксические препараты - подофиллин, подофиллотоксин (кондилин), 5-фторурацил. Женщинам детородного возраста на время лечения рекомендуют надежную контрацепцию или отказ от половой жизни.
- Имунологические методы Наиболее часто для лечения ВПЧ-инфекции используются интерфероны (лаферон, лаферобион, альфарекин, реаферон, виферон). Они представляют собой семейство белков, которые вырабатываются клетками иммунной системы в ответ на стимуляцию вирусами. Отдельно стоит препарат Алокин-альфа, который стимулирует выработку собственного интерферона и активирует клеточный иммунитет.
- Специфические противовирусные препараты (цидофовир, панавир, алпиразин). Известный противовирусный препарат ацикловир (зовиракс) не оказывает действие на ВПЧ. Из местных (влагалищных) препаратов противовирусным действием обладает Эпиген интим спрей и Бетадин.
Профилактика ВПЧ
Может быть неспецифическая и специфическая.
Неспецифическая включает предотвращение заражения ВПЧ половым путем, здоровый образ жизни с целью укрепления работы иммунной системы и сбалансированное питание включающее в себя бета-каротин, витамин А, витамина С и фолиевую кислоту.
Специфическая профилактика – вакцинация.
Вакцины для профилактики ВПЧ содержат органические вещества, структура которых похожа на структуру живых вирусов ВПЧ. Эти вещества ни в коем случае не могут вызвать болезнь.
После введения вакцины в организме человека начинают вырабатываться клетки иммунной системы, которые препятствуют внедрению ВПЧ в организм.
В настоящее время существует два типа вакцин против ВПЧ: квадривалентная Гардасил (Gardasil) и бивалентная Церварикс (Cervarix).
Церварикс предотвращает заражения ВПЧ 16 и 18, которые вызывают 70% всех случаев рака шейки матки и рака заднего прохода.
Гардасил, кроме защиты от ВПЧ 16 и 18 типов, предоставляет защиту ещё и от ВПЧ 6 и 11 типов, вызывающих 90% случаев бородавок на половых органах.
Гардасил и Церварикс защищают от заражения людей, которые еще не заражены ВПЧ соответствующего типа. Они не могут устранить вирус из организма человека, если он уже проник в него и не могут вылечить болезни (например, остроконечные кондиломы или дисплазию шейки матки) которые вирус уже успел спровоцировать. Именно по этой причине, прививки против ВПЧ рекомендуется делать в детском и подростковом возрасте, до начала половой жизни.
Таким образом, вакцина Гардасил защищает от заражения ВПЧ 6, 11, 16 и 18 типов и рекомендуется для профилактики рака и дисплазии шейки матки, рака влагалища и наружных половых органов у женщин, а также для профилактики рака заднего прохода и остроконечных кондилом у мужчин и женщин. Вакцина Церварикс защищает от заражения ВПЧ 16 и 18 типов и рекомендуется для профилактики рака и дисплазии шейки матки у женщин и рака заднего прохода у мужчин и женщин.
По состоянию на 2013 год вакцины зарегистрирована более, чем в 125 странах мира, почти в 20 странах входят в национальные календари прививок, в мире распространено 111 миллионов доз препарата.

Дата публикации: 02.01.2017 2017-01-02
Статья просмотрена: 1845 раз
Рак шейки матки (РШМ) — одно из самых распространенных злокачественных заболеваний в мире, он находится на 2-м месте среди злокачественных новообразований женских репродуктивных органов и 4-м в структуре заболеваемости женского населения. Несмотря на снижение частоты его возникновения в последние несколько лет, он остается важной проблемой общественного здоровья. Рак шейки матки составляет 12 % в структуре онкологических заболеваний женщин и является вторым по распространенности после рака молочной железы. Изучение структуры онкологической смертности о рака шейки матки показало, что в России на 100 тыс. населения приходится 5 смертей, поэтому необходимо подробно рассмотреть все аспекты данной проблемы.
Извсетно, что общепризнанным этиологическим фактором РШМ является вирус папилломы человека (ВПЧ), это отражено в пресс-релизах Всемирной организации здравоохранения.
Вирус папилломы человека относятся к семейству Papovaviridae, имеют характерный жизненный цикл, тесно связанный с дифференцировкой кератиноцитов. Геном представляет собой двунитевую циркулярную ДНК, и размножение происходит в ядре клеток хозяина. Вирус папилломы человека, как и многие ДНК-содержащие вирусы (простого герпеса, Эпштейна — Барр и др.), является биологическим агентом, способным видоизменять рост, дифференцировку и морфологию клеток. Внедрение папилломавируса происходит на уровне незрелых клеток базального слоя эпителия кожи и слизистых оболочек [2]. Результатом внедрения вируса является пролиферация клеток, но без продукции вирусных частиц, поскольку пролиферирующие клетки эпителия не способны поддержать полный жизненный цикл вирусов. Полная репликация папилломавируса происходит только в высокоспециализированных клетках многослойного плоского эпителия: зернистых, шиповатых клетках кожи, поверхностных эпителиоцитах слизистой шейки матки.Вирус, проникая в клетку, вызывает изменения ее структурной, биохимической и генетической организации, вносит в нее чужеродную генетическую информацию. Особенностью проявления цитодеструктивного действия вируса является образование двуядерных и многоядерных клеток. В основе образования двуядерных клеток обычно лежит механизм слияния плазматических мембран двух клеток..
Канцерогенез шейки матки, инициируемый вирусами папиллом, можно условно разделить на несколько этапов [3]:
1) первичная инфекция вирусом;
2) персистенция генома вируса папиллом в эписомальной форме и возможность продукции вирусных частиц с последующей вторичной инфекцией;
3) интеграция вирусной ДНК в клеточный геном без видимой специфичности сайта интеграции; на стадиях II и III начинают проявляться функции Е6 и Е7, нарушающих контроль деления клеток;
4) индукция мутаций в клеточной ДНК, вызывающая нестабильность клеточного генома;
5) селекция клона клеток с мутантной ДНК, содержащих интегрированную ДНК вирусов папилломы;
6) активное размножение данного клона клеток и рост опухоли. Такой механизм объясняет тот факт, что от момента вирусной инфекции до появления опухоли проходит длительный срок — 5–10 лет.
Возникает вопрос, какой путь передачи вируса папилломы человека?
Основным способом передачи ВПЧ в 95 % является горизонтальный путь. У детей существует и вертикальная передача, увеличивающаяся после первого года жизни. Некоторые авторы указывают на возможность вертикальной передачи от матери плоду при прохождении последним инфицированных родовых путей [4]. Существуют исследования, доказывающие передачу при родах. ДНК HPV обнаруживается у 33 % новорожденных в аспирате из носоглотки, а также в амниотической жидкости у HPV-позитивных женщин [16].
В течение последнего десятилетия отмечается отчетливая тенденция к снижению заболеваемости инвазивным раком шейки матки (РШМ). Вместе с тем, в последние годы обозначился рост заболеваемости РШМ у женщин в возрастной группе до 29 лет.Несмотря на то, что подростки 15–19 лет охватывают лишь 25 % сексуально активного населения, более 50 % сексуально трансмиссивных заболеваний возникает именно в этой возрастной группе. В нескольких современных эпидемиологических исследованиях изучена распространенность вируса папилломы человека (ВПЧ) инфекции в подростковой популяции. У лиц в возрастной группе от 13 до 21 года частота инфицирования была в 2 раза чаще, чем у пациенток в возрасте 19–21 года [5]. Moscicki A. B. и соавт., применив ДНК гибридизацию, обнаружили ВПЧ позитивность у 15 % из 661 девочки подростка в возрасте 14–19 лет. Анализируя приведенные данные из нескольких эпидемиологических исследований, возникает вопрос, почему частота ВПЧ инфекции с пиком обнаружения у подростков снижается с возрастом? Какие факторы влияют? Во-первых, естественная биологическая восприимчивость подростков к ВПЧ. Во-вторых, поведение подростков.Структурно шейка матки подростка отличается от шейки матки взрослой женщины прежде всего большей площадью незрелого эпителия, преобладанием цилиндрического и метапластического эпителия. Это связано с эмбриональным периодом: первоначально шейка матки представлена цилиндрическим эпителием мюллеровых протоков и позже замещается многослойным плоским эпителием урогенитального синуса, который заполняет влагалище эмбриона по направлению к наружному зеву. В результате формируется отчетливое плоскоклеточное цилиндрическое соединение, располагающееся на уровне свода влагалища. [6]. Происходит изменение гормонального фона и активация модераторов клеточной трансформации в результате нейротрансмиттерного процессинга, ри этом недифференцированные клетки цилиндрического эпителия (ЦЭ) метаплазируются в многослойный плоский эителий (МПЭ). Базальные клеткии однослойный цилиндрический эпителий, предположительно, являющиеся мишенью для ВПЧ, становятся более доступны для его проникновения. Многие авторы заключают, что биологическая незрелость шейки матки у подростков может повышает восприимчивость цервикального эпителия к вирусу и неопластическим изменениям [7]. Для полного жизненного цикла ВПЧ требуется активная пролиферация и дифференцировка эпителиальных клеток хозяина. Процесс метаплазии эпителия создает благоприятные условия для репликации ВПЧ.
Таким образом, такие особенности состояния шейки матки в подростковом периоде, как высокая частота эктопий, легкая уязвимость и травмируемость однорядного цилиндрического эпителия, а также активация процессов плоскоклеточной метаплазии в период полового созревания, — создают необходимые условия для внедрения и репликации ВПЧ в клетках, что делает подростковую популяцию очень уязвимой в отношении развития рака шейки матки. Не меньшее значение имеет и возраст начала половой жизни, что является принципиальным фактором риска инфицирования. Данные радя исследований свидетельствуют о том, что максимальная частота ВПЧ выявлена у девочек подростков, начавших половую жизнь в возрасте 14–15 лет, по сравнению с девушками в возрасте 20 лет [8, 9]. В двух других исследованиях относительный риск цервикальной неоплазии среди лиц, начавших половую жизнь в возрасте до 18 лет был в 3,6 раз выше, чем у лиц, имевших первый контакт в возрасте от 18 лет [10]. Ранне начало половой жизни увеличивает риск развития рака шейки матки [11].
Ряд эпидемиологических исследований продемонстрировал значительный риск как преинвазивной, так и инвазивной цервикальной патологии среди курильщиков [12]. Обнаружены высокие уровни никотина в цервикальной слизи, снижение активности натуральных киллеров у курящих, обусловливающих иммуносупрессивные эффекты курения. Установлено, что курение является еще одним фактором риска в рака шейки матки.
В связи с вышесказанным, необходимо самостоятельно оберегать свой организм, соблюдая меры профилактики. Во-первых, периодические осмотры у врача- гинеколога не реже 1 раза в год, а для женщин из группы риска 1 раз в полгода. Во-вторых, своевременное лечение воспалительных заболеваний половых органов. В-третьих, 1 раз в 2 года делать цитологическое исследование мазка с поверхности шейки матки (Пап-тест), которое позволит обнаружить рак шейки матки на самых ранних стадиях его развития.
- Патоморфологическая характеристика регионарных лимфатических узлов при плоскоклеточном раке шейки матки в условиях эндолимфатического введения цитостатиков. Е. В. Бабаянц, Ю.Э Наров, С. Э. Красильников, В. Е. Войницкий
- Lorinez A. T., Reid R., Jenson A. B. et al. Human papillomavirus infection of the cervix: relative risk association of 15 common anogenital types // Obstet. Gynecol. 1992. Vol. 79. P. 328
- Frasier L. D. Human papillomavirus infections of children // Pediatric Annals. 1994. Vol. 23. P. 354–360.
- Прилепская В. Н., Кондриков Н. И. Значение вируса папилломы человека в развитии диспластических процессов шейки матки // Гинекология для практических врачей. 2000. Т. 2. № 3. С. 80–82.
- Rosenfeld W. D., Vermund S. H., Wentz S. J. et al. High prevalence rate of human papillomavirus infection and association with abnor$ mal Papanicolaou smears in sexually active adolescents // AJDC. — 1989. — V. 143. — P. 1443–1447.
- Moscicki A. B. Management of adolescents who have abnormal cytology and histology // Obstet Gynecol. Clin. N. Am. — 2008. — V. 35. — Р. 633–643.
- Moscicki A. B., Burt B. G., Kanowitz S. et al. The significance of squamous metaplasia in the development of low grade squamous intraepithelial lesions in young women // Cancer. — 1999. — V. 85. — Р. 1139–1144.
- Bosh F. X., Burchell A. N., Shiffmann M. et al. Epidemiology and natural history of human papillomavirus infection and time$specific implications in cervical neoplasia // Vaccine. — 2008. — V. 25, № 10. — Р. 1–16.
- Herrero R., Brinton L. A., Reerves W. C. et al. Sexual behaviour, venereal diseases, hygiene practices and invasive cervical cancer in a high$risk population // Cancer. — 1990. — V. 65, № 2. — Р. 380–386.
- Mosher W. D., Chandra A., Jones J. Sexual behavior and selected health measures: men and women 15–44 years of ages. — 2005. — V. 354. — Р. 2645.
- Brown D. R., Shew M. L., Qadadri B. et al. A longitudinal study of genital human papillomavirus infection in a cohort of closely followed adolescent women // J. Infect. Dis. — 2005. — V. 191. — Р. 182–192.
- Schiffman M. N., Haley N. J., Felton J. S. et al. Biochemical epi$ demiology of cervical neoplasia: measuring cigarette smoke con$ stituents in the cervix // Cancer. Res. — 1987. — № 47. — Р. 3886–3888.
Читайте также:


