Можно ли давать супрастин ребенку при кори
Корь — типичная вирусная инфекция, вызванная вирусом кори. Имеет специфические симптомы (сыпь), по которым заболевание легко выявить. Корь очень заразна, передаётся по воздуху. Инкубационный период длится до нескольких недель.
Как можно заразиться?
Инфекция передается воздушно-капельным путем. При контакте с больным (при разговоре, чихании, кашле) не привитый и не болевший ранее корью человек почти со 100%-ной вероятностью заразится.
Вирус кори чрезвычайно летуч: корью можно заразиться непосредственно не контактируя с больным, а просто находясь с ним в одном доме. К счастью, вирус быстро погибает, поэтому заразиться через бытовые предметы, игрушки, одежду практически невозможно.
Симптомы кори у детей
Инкубационный период (от заражения до первых проявлений болезни) длится от 7 до 17 дней. Ребенок заразен для окружающих в последние два дня инкубационного периода, катаральный период (3-4дня) и до четвертого дня высыпаний, т.е. в течение 9 дней. Важно знать, что в первом, катаральном, периоде (1-3 дня) корь проявляется в виде респираторной инфекции: подъем температуры, головная боль, кашель, насморк, боль в горле.
После того, как закончится инкубационный период, проявляются первые симптомы кори у детей:
- слабость;
- бессонница;
- общее недомогание;
- снижение аппетита;
- головная боль;
- возможна высокая температура.
Через некоторое время возникают специфические симптомы, присущие кори:
У детей по мере развития болезни возникают типичные симптомы кори в виде энентемы – пятна Филатова-Коплика, обычно они похожи на рассыпанную манную крупу, белые с красной каймой, которые расположены по зоне слизистых щек в зоне жевательных зубов. Также пятна могут возникать в области слизистых на губах и деснах. Они возникают на вторые-третьи сутки от момента начала соплей и кашля, за двое-трое суток до возникновения высыпаний на коже. По мере развития болезни эти высыпания быстро исчезают.
Заболевание включает в себя три этапа: катаральный, период высыпаний и период пигментации.
Латентный (инкубационный) период. Его продолжительность 17-21 день, минимальный – 9 дней. Это период от момента попадания вируса в организм ребенка, до момента появления клинических признаков. Этот период протекает бессимптомно, нет никаких проявлений. Вирус, попав в организм ребенка через дыхательные пути (нос, рот) или глаза, начинает размножаться в клетках слизистой этих органов. После того, как накопится достаточное количество вирусов в этих тканях, они попадают в кровь, и начинается второй период заболевания. Ребенок с корью становится заразным в последние 5 дней инкубационного периода.
2. Период высыпаний сменяет катаральный. Коревая сыпь на коже – характерный признак этого периода. Она изначально появляется за ушами и на коже головы в районе роста волос, распространяясь на лицо, область шеи и грудь. На второй день сыпью покрывается кожа плеч, рук, спины, живота, на третий – нижних конечностей, включая пальцы, а на лице бледнеет. Такая последовательность распространения сыпи, характерная для кори, является значимым критерием для дифференциальной диагностики. Пятнисто-папулезная экзантема более выражена у взрослых, чем у детей. Имеет склонность к сливанию и приобретению геморрагического характера при тяжелом течении болезни. Период высыпаний считается разгаром кори. На фоне появления кожной сыпи лихорадка становится максимально выраженной, симптомы интоксикации усугубляются, катаральная симптоматика усиливается. При обследовании больного обнаруживается артериальная гипотензия, тахикардия, признаки бронхита и/или трахеобронхита.
3. Период пигментации. На 3-4 день с момента высыпания состояние улучшается. Нормализуется температура, сыпь угасает, оставляя пигментацию (она со временем исчезнет). Во время выздоровления остаются сонливость, раздражительность и повышенная утомляемость.
При атипичной кори симптомы проявляются стерто, а некоторые могут не проявляться. Длительность периодов заболевания может варьироваться. Период высыпания может укоротиться, катаральный период может отсутствовать, этапность высыпания может быть нарушена.
Врач ставит диагноз по клиническим проявлениям и жалобам маленького пациента.
Дополнительно могут быть назначены:
- общий анализ крови и мочи;
- серологическое исследование (выявление к вирусу кори антител в сыворотке крови ребёнка);
- выделение из крови вируса;
- рентгенография грудной клетки (делается лишь в исключительных случаях);
- электроэнцефалография (проводится только при наличии осложнений на нервную систему).
В большинстве случаев диагностика не вызывает трудностей у специалиста.
В большинстве случаев корь протекает доброкачественно, но в некоторых случаях способна вызвать целый ряд осложнений.
После перенесенного заболевания может развиться круп, бронхит , бронхиолит, в редких случаях – пневмония .
Самыми сложными и тяжелыми осложнениями является поражение нервной системы – особенно опасно развитие коревого менингита и коревого энцефалита. При этом происходит нарушение сознания, и дети могут после перенесенной кори стать инвалидами.Специфического лечения от кори нет, препараты назначаются исходя из симптомов, нет никаких специальных антибиотиков или противовирусных средств, которые бы убивали вирусы кори. Детей лечат по общим правилам для простуд, а если возникают осложнения, госпитализируют. Поэтому придуманы методы профилактики кори в виде пассивной и активной иммунизации.
Лечение кори у детей
В случае диагностированной кори у детей лечение проходит в домашних условиях в большинстве случаев. Если течение тяжелое – больного госпитализируют. Также госпитализации подлежат дети с осложнениями кори или те, домашние условия которых не позволяют организовать соответствующий уход. Обязательная госпитализация используется для детей до 1 года и детей из закрытых детских учреждений.
В специфическом лечении ребенок больной корью не нуждается. Но следует соблюдать постельный режим и следить за гигиеной. Так же больному поможет обильное питье (это предотвратит обезвоживание) и легкоусвояемая, богатая витаминами пища. Сыпь смазывать ничем не нужно. Достаточно умывать ребенка водой комнатной температуры. Купать можно будет только после того, как спадет температура.
Лечение кори симптоматическое. При насморке — капли в нос, при кашле — противокашлевые лекарства, при температуре — жаропонижающие и т. д.
Для снятия общих симптомов (кашель, температура) применяют различные отхаркивающие и жаропонижающие препараты. Для профилактики конъюнктивит глаза промывают ватным тампоном, смоченным в теплой чайной заварке. К антибиотикам, как правило, не прибегают. Их назначают при подозрении на осложнение.
Помните, давать ребенку можно лишь те лекарства, которые назначил ваш лечащий врач.
Профилактика кори у детей
Профилактика кори у детей – одна из важных составляющих его здоровья и полноценного развития. Поэтому прививка против кори входит в календарь профилактических прививок. Первая вакцинация проводится здоровым детям в возрасте 12-15 месяцев. Повторное введение вакцины (ревакцинация) осуществляется в возрасте 6 лет, перед школой. Вакцина содержит живые ослабленные вирусы кори, на которые у ребенка вырабатывается иммунитет.
Реакция на прививку от кори может быть разной. Иногда у детей наблюдается небольшое повышение температуры до 37,5-38С. Это может произойти на 5-8 день после вакцинации и продержаться от одного до трех дней. Кроме того, у малыша может развиться аллергическая реакция или легкие судороги на фоне повышенной температуры тела. Реакции после прививки очень сходи с симптомами кори, но протекают они в облегченной форме и краткие сроки.
Не вакцинируют детей, страдающих первичным или вторичным иммунодефицитом и онкологическими заболеваниями. Нельзя делать прививку и в том случае, если малыш перенес заболевание, значительно снижающее иммунитет, или принимает препараты, подавляющие защитные функции организма.
Нельзя забывать, что прививка является иммунобиологическим препаратом, который вводится в организм с целью формирования стойкой невосприимчивости к определенным, потенциально опасным инфекционным заболеваниям. Именно из-за своих свойств и назначения прививки способны вызывать определенные реакции со стороны организма. Вся совокупность таких реакций делится на две категории:
- Поствакцинальные реакции (ПВР).
- Поствакцинальные осложнения (ПВО).

академик РАН, профессор, доктор медицинских наук, зав.кафедрой эпидемиологии и доказательной медицины Первого МГМУ им. И.М. Сеченова, президент НАСКИ
Поствакцинальные реакции представляют собой различные изменения состояния ребенка, которые развиваются после введения вакцины и проходят самостоятельно в течение небольшого промежутка времени. Они не представляют собой угрозу и не приводят к стойкому нарушению здоровья.
Поствакцинальные осложнения – стойкие изменения в организме человека, которые произошли после введения прививки. В этом случае нарушения являются длительными, значительно выходят за рамки физиологической нормы и влекут за собой разнообразные нарушения здоровья человека. Рассмотрим подробнее возможные осложнения прививок.
К сожалению, ни одна из вакцин не является абсолютно безопасной. Все они обладают определенной степенью реактогенности, которая ограничена нормативной документацией на препараты.
Побочные явления, которые могут возникать при введении вакцин, весьма разнообразны. Факторы, способствующие возникновению побочных реакций и осложнений, можно разделить на 4 группы:
- игнорирование противопоказаний к применению;
- нарушение процедуры вакцинации;
- индивидуальные особенности состояния организма привитого;
- нарушение условий производства, правил транспортировки и хранения вакцин, плохое качество вакцинного препарата.
Но даже несмотря на возможные осложнения при введении вакцин современная медицина признает значительное преимущество их полезных свойств для снижения возможных последствий болезни по сравнению с возможным естественным заражением.
| Вакцина | Поствакцинальные осложнения | Осложнения в ходе заболевания | Летальность при заболевании |
| Оспа | Вакцинальный менингоэнцефалит – 1/500 000 | 0,001% | |
| Корь-паротит-краснуха | |||
| Коклюш-дифтерия- столбняк | Энцефалопатия – до 1/300 000. | ||
| Вирусы папилломавирусной инфекции | Тяжёлая аллергическая реакция – 1/500 000. | Цервикальный рак – до 1/4000. | 52% |
| Гепатит В | Тяжёлая аллергическая реакция – 1/600 000. | Хронические инфекции развиваются у 80-90% детей, инфицированных в течение первого года жизни.
Хронические инфекции развиваются у 30-50% детей, инфицированных в возрасте до шести лет. | 0,5-1% |
| Туберкулёз | Диссеминированная БЦЖ-инфекция – до 1/300 000.
БЦЖ-остеит – до 1/100 000 | Туберкулезный менингит, легочное кровотечение, туберкулезный плеврит, туберкулезные пневмонии, распространение туберкулезной инфекции на другие органы и системы (милиарный туберкулез) у детей раннего возраста, развитие легочно-сердечной недостаточности. | 38%
(Вторая по значимости причина смертности от инфекционного агента (после ВИЧ- инфекции). Возбудителем туберкулеза инфицированы 2 млрд человек — треть населения нашей планеты. |
| Полиомиелит | Вакциноассоциированный вялый паралич – до 1/ 160 000. | Паралич – до 1/100 | 5 - 10% |
На основе данных: А.Н.Мац (НИИ вакцин и сывороток им. И.И.Мечникова РАМН) - Врачам об антипрививочном движении и его вымыслах в СМИ
Риск осложнений после вакцинации в сотни и тысячи раз меньше, чем риск осложнений после перенесенных заболеваний. Так, например, если прививки против коклюша-дифтерии-столбняка могут вызвать энцефалопатию (поражение головного мозга) всего лишь в одном случае на 300 тыс. привитых детей, то при естественном течении этой болезни риску подобного осложнения подвергается один ребенок на 1200 заболевших детей. При этом высок риск летальности у непривитых детей при этих болезнях: дифтерия – 1 к 20 заболевшим, столбняк – 2 к 10, коклюш – 1 к 800. Вакцина против полиомиелита вызывает вялый паралич в менее чем одном случае на 160 тысяч привитых детей, в то время как риск летального исхода при заболевании - 5 – 10%.Таким образом, защитные функции прививок многократно уменьшают возможность осложнений, которые можно получить в ходе естественного течения заболевания. Любая прививка в сотни раз безопаснее заболевания, от которого она защищает.
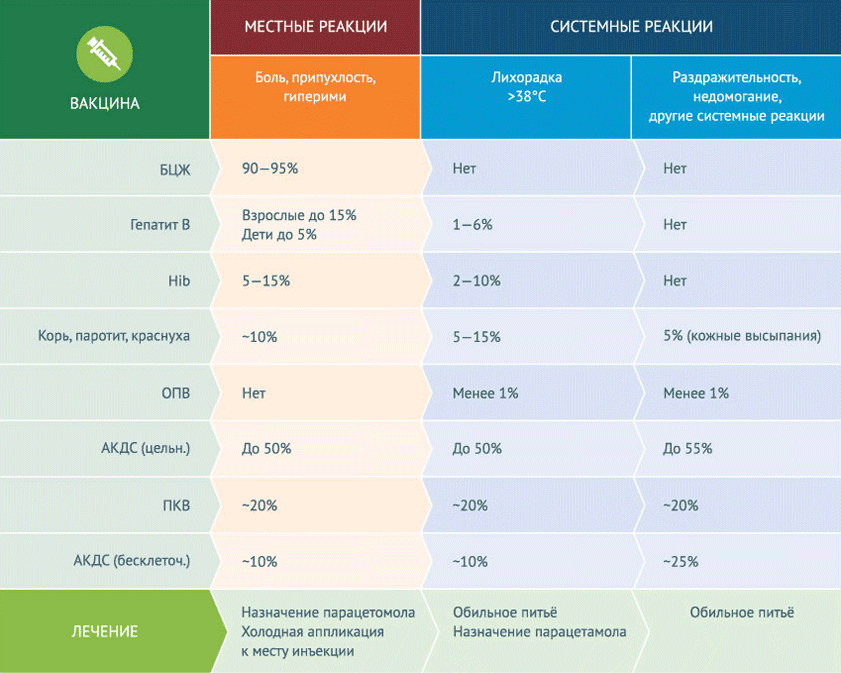
Наиболее часто после вакцинации возникают местные реакции, которые не имеют ничего общего с осложнениями. Местные реакции (боль, припухлость) на месте прививки не требуют специального лечения. Самый большой показатель развития местных реакций – у вакцины БЦЖ – 90-95%. Примерно в 50% случаев возникают местные реакции на вакцину АКДС цельноклеточную, при этом всего лишь около 10% – на бесклеточную. Вакцина против гепатита В, которую самой первой вводят еще в роддоме, вызывает местные реакции менее чем у 5% детей. Она же способна вызвать повышение температуры выше 38 0 С г (от 1 до 6% случаев). Повышение температуры, раздражительность, недомогание относятся к неспецифическим системным реакциям на вакцины. Лишь цельноклеточная вакцина АКДС вызывает системные неспецифические вакцинальные реакции в 50% случаев. Для других вакцин этот показатель составляет менее 20%, во многих случаях (например, при прививке от гемофильной инфекции) – менее 10%. А возможность возникновения неспецифических системных реакций при приеме оральной вакцины против полиомиелита – менее 1%.

В настоящее время число нежелательных явлений (НЯ) тяжелой степени выраженности после прививок сведены к минимуму. Так, при прививке БЦЖ регистрируется 0,000019-0,000159% развития диссеминированного туберкулеза. И даже при таких минимальных значениях причина этого осложнения не в самой вакцине, а в небрежности при вакцинации, врожденных иммунодефицитах. При прививке от кори энцефалит развивается не чаще, чем в 1 случае на 1 млн доз. При вакцинации от пневмококковой инфекции вакцинами ПКВ7 и ПКВ13 не было выявлено редких и очень редких явлений тяжелой степени выраженности, хотя в мире уже введено свыше 600 млн доз этих вакцин.
В России официальный учет и контроль количества осложнений в результате вакцинации осуществляется только с 1998 года. И надо отметить, что благодаря совершенствованию прививочных процедур и самих вакцин количество осложнений существенно сокращается. По данным Роспотребнадзора, число зарегистрированных поствакцинальных осложнений уменьшилось с 323 случаев в январе-декабре 2013 года до 232 случаев за тот же период 2014 года (по всем прививкам совокупно).
Задать вопрос специалисту
Вопрос экспертам вакцинопрофилактики
Ребёнку сейчас 1 год, нам предстоит делать 3 АКДС.
На 1 АКДС была температура 38. Врач сказала, что перед 2 АКДС принимать 3 дня супрастин. И 3 дня после. Но температура была немного выше 39. Приходилось сбивать каждые три часа. И так три дня.
Читала, что супрастин нельзя давать до прививки, а только после, т.к. он снижает иммунитет.
Подскажите, пожалуйста, как быть в нашем случае. Давать заранее супрастин или все же нет? Я знаю, что каждая последующая АКДС переносится тяжелее. Очень боюсь за последствия.
Отвечает Харит Сусанна Михайловна
В принципе супрастин не оказывает никакого влияния на лихорадку при вакцинации. Ваша ситуация укладывается в картину нормального вакцинального процесса. Могу посоветовать через 3-5 часов после прививки дать жаропонижающее заранее до появления температуры. Возможен и другой вариант - попробуйте привиться Пентаксимом, Инфанриксом или Инфанрикс Гекса.
Ребёнку 18 месяцев, вчера поставили вакцинацию пневмококк, вечером поднялось температура, на утро слабость, болит нога, я очень переживаю.
Отвечает Харит Сусанна Михайловна
Если лихорадка продержалась несколько дней без появления катаральных симптомов (насморк, кашель и т.д.),то это нормальная вакцинальная реакция. Вялость или наоборот беспокойство также укладываются в нормальную вакцинальную реакцию и через несколько дней должны пройти. В дальнейшем в день прививки, через несколько часов после вакцинации дайте жаропонижающее заранее, даже при нормальной температуре. Если есть болезненность в месте инъекции и ребенок щадит ножку при ходьбе, то возможно это миалгический синдром, при использовании жаропонижающего (напр. нурофен) эти симптомы должны пройти. Если есть местная реакция- можно использовать0,1%глазную гидрокортизоновую мазь и гель троксевазин (чередовать их) несколько раз в день нанося на место инъекции.
Моему ребенку 4,5 месяца. С 2,5 месяцев у нас ставят атопический дерматит. Прививки до 3х месяцев делали по плану. Сейчас ремиссия, планируем делать АКДС. Отечественную категорически не хотим делать, т.к. боимся очень плохой переносимости +от Превенара был отек на месте укола. Сейчас ждем решения иммунологической комиссии о согласовании бесплатной (импортной) прививки. Скажите, пожалуйста, бывают ли положит.решения с таким диагнозом? Учитывая что папа аллергик еще.
Отвечает Харит Сусанна Михайловна
При наличии местной патологической реакции - отек и гиперемия в месте инъекции больше 8 см решается вопрос о введении другой вакцины. Если же местная реакция меньше, то это считается нормой и можно продолжать прививаться на фоне приема антигистаминных препаратов.
Наличие местной реакции на Превенар 13 не говорит о том, что у ребенка будет аллергическая реакция на введение другой вакцины. В таких случаях рекомендуется прием антигистаминных препаратов в день прививки и возможно еще первые три дня после вакцинации. Самое главное при наличии пищевой аллергии не вводить до и после вакцинации (в течение недели) новых продуктов питания.
Что касается решения вопроса о бесклеточных вакцинах, то общих правил нет, в каждом регионе вопрос о бесплатном применении этих вакцин решается по своему. Следует только понимать, что переход на бесклеточные вакцины не гарантирует отсутствие аллергической реакции после прививки , она бывает реже, но также возможна.
Стоит ли делать прививку Превенар в 6 месяцев? И если делать, совместима ли с АКДС?
Отвечает Харит Сусанна Михайловна
Прививаться против пневмококковой инфекции для маленьких детей жизненно необходимо, поскольку от заболеваний, вызываемой этой инфекцией (менингит, пневмония, сепсис) дети погибают. Для защиты от пневмококковой инфекции необходимо как минимум 3 прививки - поэтому, чем раньше ребенок начнет прививаться, тем лучше.
Прививаться АКДС и Превенаром в один день рекомендовано национальным календарем прививок. Любая прививка может вызвать у ребенка лихорадку, надо помнить об этом и при повышении температуры дать ребенку жаропонижающее.
Мы столкнулись с такой проблемой. Дочке сейчас 3г.9мес., от полиомиелита ставили 1 и 2ю вакцины в виде Пентаксим (в 5 и 8 месяцев). Третью прививку мы так и не поставили до сих пор, т. к. была плохая реакция на Пентаксим, после этого стали каждые 6 мес. сдавать кровь из вены на возможные аллергические реакции к прививкам и за 3 года ни АКДС, ни адс-м ни Пентаксим, Инфанрикс, ни против кори-краснухи нам так и не разрешили ставить на основании анализов, от них официальный мед.отвод. А вот 3ю и 4ю полио нам ни разу никто не предложил поставить за эти 3 года (даже зав. детской поликлиникой, когда карту в сад подписывала), также никто не предлагал обследоваться на нее, и конечно не объясняли, что если в саду кому-то будут ставить ОПВ, нас будут высаживать из сада (у нас в саду дети питаются в общем кафе, а не в группах). Сейчас позвонили из сада и сказали, что т.к. наша вакцинация не закончена нас отстраняют от сада на 60 дней и так каждый раз, когда кого-то будут прививать, или мы можем поставить 4ю полио ревакцинацию вместе с остальными детьми в саду. Т.к. 3юможно ставить только до года, и мы ее уже пропустили, а 4ю можно до 4х лет (4 года дочке исполняется через 3 месяца). На данный момент у нас сейчас полный мед.отвод на 2 месяца от любых прививок т.к. сейчас проходим лечение из-за активности вируса Эпштейн-бара. В саду ответили т.к. у нас мед.отвод, то нас высаживать не будут. Для меня вопрос: на сколько привитые ОПВ дети представляют опасность для моего ребенка (в нашем саду дети питаются в общем кафе одновременно, а не в группах)? И до 4х лет можно поставить четвертую пропустив третью, с разрывом между 2 и 4 вакциной в 3 года? У нас в городе нет обследований на аллергические реакции к вакцинам, и это значит мы их можем пройти только в отпуске, но ребенку уже исполнится 4 года на этот момент. Как поступать в нашей ситуации?
Отвечает Харит Сусанна Михайловна
В чем заключалась плохая реакция на Пентаксим? На основании каких анализов мог ставится медотвод?. В нашей стране очень редко делаются аллергопробы к компонентам вакцин. Если у вас нет аллергии на куриное или перепелиное яйцо, ребенок получает их в пищу, то прививаться от кори и паротита – можно, а вакцина против краснухи вообще в своем составе не имеет ни куриного, ни перепелиного яйца. В РФ регистрируются случаи кори и ваш ребенок находится в группе риска, поскольку не привит от нее.
Против полиомиелита вы можете привиться - прививка переносится хорошо и крайне редко дает какие-либо аллергические реакции. При введении в детском саду оральной полиовакцины другим детям, вы находитесь в группе риска по развитию вакциноассоциированного полиомиелита. Прививаться против полиомиелита можно в любом возрасте, только вакцинацию против коклюша в нашей стране делают до 4 лет (летом 2017 года ожидается появление вакцины против коклюша - Адацел и ее можно будет вводить детям и после 4 – х лет).
Ваш ребенок должен иметь уже 5 прививок против полиомиелита для полной защиты от этой инфекции, вы можете сделать инактивированную или оральную полиомиелитную вакцину и через 6 месяцев первую ревакцинацию, а через 2 месяца- 2 ревакцинация против полиомиелита.
Разъясните, пожалуйста, ситуацию. Утром сделали ревакцинацию полиомиелита. Через два часа начались сопли и чихание. Это орви на фоне прививки? И есть ли риск дальнейших проявлений осложнений?
Отвечает Харит Сусанна Михайловна
Скорее всего, вы переносите респираторную инфекцию. Вакцинация просто совпала по времени с началом вашего заболевания. Если бы вы не привились, то точно также заболели бы ОРЗ. Сейчас высокая заболеваемость респираторными инфекциями. Поэтому можете продолжить дальше прививаться, это не осложнение.
Ребенку 6 лет и 10 месяцев 11 ноября была сделана прививка АДСм в бедро в детском саду, медсестра в дала 1 табл. супрастина. Вечером этого дня ребенок был капризный, а с 12 ноября появились жалобы на чувство давления в месте прививки, он стал прихрамывать на правую ногу, поднялась температура до 37,2. Мама дала сыну ибупрофен и супрастин. В месте инъекции была обнаружена отек и гиперемия 11 х 9 см. 13 ноября (3-и сутки) жалобы те же, температура 37,2, так же дали 1 табл. супрастина и на ночь нанесли фенистил. Фенистил уменьшил чувство давление в ножке. В целом, состояние мальчика нормальное, аппетит обычный, играет, общительный. Сегодня, 14 ноября, гиперемия вокруг инъекции таких же размеров, но отек меньше (никаких препаратов ребенку не давали), чувства давления он не отмечает. Но появились небольшой насморк, ребенок чихает. Температура в 21:00 36,6. Подскажите, пожалуйста, как нам поступить с этой необычной реакцией на прививку. Будет ли эта реакция противопоказанием к последующему введению АДСм? Как в последующем защищать ребенка от дифтерии и столбняка?
Отвечает Харит Сусанна Михайловна
Возможно, субфебрильная лихорадка и насморк- проявление респираторного заболевания. Наличие гиперемии и отека в месте инъекции, а также миалгический синдром (прихрамывание на ножку, куда была сделана прививка) - проявление местной аллергической реакции. Такие реакции чаще бывают при 3 вакцинации или ревакцинации АКДС (Пентаксим, инфанрикс, АДС, АДСм) . Тактика ведения в данном случае была выбрана правильно - нестероидные противовоспалительные средства и антигистаминные препараты. Нурофен назначается в плановом порядке 2 раза в день 2-3 дня (при сохранении миалгического синдрома), антигистаминные препараты (Зодак) - до 7 дней. Местно применяется мазь гидрокортизоновая глазная 0,1% и гель троксевазин, мази чередуются, наносятся 2-3 раза в день. Место инъекции ни в коем случае нельзя мазать йодом или делать согревающие компрессы. Если это была 2 ревакцинация против столбняка и дифтерии, то следующая ревакцинация должна быть в 14 лет. Перед ней необходимо сдать анализ на дифтерийные антитела, при наличии защитного уровня - вакцинация откладывается.

Третьякова Дарья Александровна
В жизни каждого родителя, рано или поздно наступает момент, когда, вдруг, на теле любимого ребенка, обнаруживаются какие-то прыщи. Это сыпь. Сыпь - это любые изменения на коже. Она встречается при очень многих заболеваниях и состояниях, некоторые из них весьма опасны.
Попробуем разобраться, какая сыпь, в каких случаях появляется, чем сопровождается и как должны вести себя мама и папа, чтобы она быстрее прошла.
Следующей, довольно распространенной ситуацией, при которой возникает сыпь, является аллергическая реакция. Как правило, это пищевая аллергия. Есть дети, аллергики с самого раннего детства. Родители таких детей точно знают, какую еду можно давать своему ребенку, а какую нет. И очень хорошо знают, как ухаживать за кожей в данной ситуации. Сейчас хочется подробнее остановиться на проблеме внезапного развития аллергии у ранее здорового ребенка. Такая ситуация может развиться при употреблении в пищу ранее незнакомых продуктов, экзотических фруктов, овощей, морепродуктов. Или в том случае, если привычные блюда приготовлены особым образом, с использованием большого количества специй и ароматических добавок. Или если ваш ребенок, потеряв контроль, съел пачку чипсов, закусив мандаринами, шоколадными конфетами и запив это все газированным напитком.
Аллергическая реакция может возникнуть и при контакте кожи с какими-то веществами, например стиральный порошок, кондиционер для белья и т.п. В этом случае сыпь появляется только на тех участках, которые непосредственно соприкасались с аллергеном. Тактика поведения родителей в этом случае аналогична тактике при пищевой аллергии. Дополнительно следует устранить с кожи то вещество, которое вызвало реакцию – смыть под проточной водой.
Теперь необходимо остановиться на большой группе инфекционных заболеваний, сопровождающихся сыпью.
Ветряная оспа (ветрянка).
Краснуха.
При краснухе сыпь появляется практически одновременно по всему телу, но более выражена на лице, груди и спине. Выглядит она в виде мелких бледно-розовых пятен, почти одинаковой величины. Сыпь обильная. Исчезает бесследно в течение 4 дней. Характерным признаком краснухи является увеличение затылочных лимфоузлов. Все это сопровождается легкими симптомами ОРЗ. Специального лечения при краснухе обычно не проводится. Но всем детям в возрасте 1 года рекомендуется сделать прививку против краснухи.
Скарлатина.
Заболевание начинается остро с высокой температуры, болей в горле при глотании, ангины. Язык в начале болезни густо обложен белым налетом, затем становится ярко-красным, блестящим. Сыпь появляется через несколько часов от начала болезни на туловище, конечностях, со сгущением в естественных складках кожи (подмышки, паховая область). Сыпь розовая мелкоточечная. При этом область вокруг рта остается бледной. После исчезновения сыпи в конце первой - в начале второй недели заболевания появляется шелушение на ладонях и стопах. Заболевание довольно серьезное, т.к. оставляет после себя осложнения в виде поражений сердца и почек. Требует обязательного назначения антибиотиков и периода диспансерного наблюдения с обязательным контролем анализов крови и мочи.
Сыпь при кори появляется на 4-5 день болезни на фоне сильно выраженных признаков ОРЗ (кашель, насморк, конъюнктивит, высокая температура) и высыпает в течение 3-4 дней. Первые элементы сыпи появляются на лице, верхней части груди. На вторые сутки распространяются на туловище, а на третьи – на верхние и нижние конечности. Выглядит в виде мелких красных пятен, склонных к слиянию. В настоящее время встречается редко, благодаря иммунизации детей в возрасте 1 года.
Проявляется высокой, до 39С, температурой в течении 4-5 дней при относительно хорошем самочувствии. Затем температура нормализуется, а по всему телу появляется нежно-розовая сыпь. После появления сыпи ребенок не заразен. Очень часто эту сыпь принимают за аллергическую реакцию на жаропонижающие препараты.
Менингококковая инфекция и менингококковый сепсис – смертельно опасная болезнь.
Проявляется очень высокой температурой, тяжелым общим состоянием ребенка, которое ухудшается с каждым часом, рвотой, нарушением сознания. На фоне высокой температуры у ребенка появляется сыпь (может быть всего несколько элементов), которая не исчезает при надавливании. Если вы видите у ребенка такую картину, следует немедленно вызвать скорую помощь.
Как правило сыпь при разных инфекциях достаточно типична и дополнительное лабораторное обследоване для постановки диагноза не требуется.
Практически при всех инфекционных болезнях, помимо сыпи есть высокая (или не очень) температура, общее недомогание, потеря аппетита, озноб. Может болеть голова, или горло, или живот. Есть насморк, или кашель, или понос.
Кроме инфекций сыпь встречается при заболеваниях крови или сосудов. В этих случаях появление сыпи провоцируется травмами, иногда очень незначительными. Сыпь имеет вид крупных или мелких кровоизлияний (синячков) и требует дополнительного обследования для постановки точного диагноза.
В заключении, хочется еще раз обратить внимание родителей на то, что не надо самим пытаться понять, что за высыпания появились у ребенка. Позовите врача. И самое главное не надо рисовать на этой сыпи фукорцином, йодом или зеленкой. После того, как вы удовлетворите свои потребности в рисовании, ни один врач никогда не угадает, что же там было на самом деле.
Читайте также:


