Как вводится в организм человека вакцина против оспы
До изобретения прививок инфекции и вирусы являлись главной причиной высокой смертности среди населения Земли и малой продолжительности жизни. Но вот уже 200 с лишним лет в мире существует эффективный способ защиты человека и животных от целого ряда инфекционных и некоторых вирусных заболеваний. Первую прививку от оспы сделал в начале XIX века английский доктор Э. Дженнер. С тех пор вакцинация (иммунизация) стала для человека самым эффективным способом профилактики опасных болезней.
Появившись на свет, любой младенец не только попадает в окружение маминых ласковых рук, но и вынужден знакомиться с миллиардами микроорганизмов. С первого дня жизни в организме человека начинает активную работу иммунная система. В задачу иммунитета входит распознавание и противостояние опасным микробам. Поскольку клетки иммунной системы формируются еще в материнской утробе, каждый новорожденный малыш изначально снабжен защитой от множества вредных бактерий.
В основе системы профилактики болезней с помощью вакцинации лежит феномен так называемой иммунологической памяти. Человеческий организм способен запоминать свою реакцию на бактерию или вирус и действовать по данной схеме в случае повторного введения антигена. Узнав об этом, медики смогли разработать схему искусственного формирования иммунитета.
При вакцинации в организм человека вводят препарат, содержащий биоматериал убитых или ослабленных возбудителей заболевания или же синтезированный белок данного вида микроорганизма. Задача — запустить реакцию формирования специфического иммунитета.
На 5–7 день после введения вакцины иммуноглобулины (специфические антитела) вырабатываются в организме, выявляют и уничтожают вредоносных микробов. Число антител быстро растет и достигает максимального количества примерно на 20–22 сутки после прививки. Затем иммуноглобулины исчезают совсем или почти совсем, но остаются В- и Т-лимфоциты. Это клетки иммунологической памяти, которые несут в себе информацию о болезни и методах борьбы с ней. Последующие атаки организма микробами данного вида будут отбиты быстрее и легче: иммуноглобулины начнут вырабатываться уже в первый или второй день, их будет в разы больше, чем при первичном контакте с носителями болезни
Приобретенный иммунитет формируется после одноразовой вакцинации или требует повторного прививания через некоторое время. Сформировавшись, приобретенный иммунитет помогает либо оттолкнуть возбудителя болезни совсем, либо справиться с попавшей внутрь организма опасностью легко и без осложнений.
Прививка — это тренировочное испытание для организма с целью повышения прочности защитного барьера (иммунитета). Вакцинация стимулирует организм аналогично действию самого инфекционного агента, но способна дать более эффективные результаты в борьбе с болезнью. Так же, как при заболевании, вакцина запускает естественную реакцию иммунной системы на патогенного возбудителя, но делает это в контролируемых масштабах. Главный плюс иммунизации путем вакцинации состоит в том, что прививки исключают развитие осложнений от заболеваний. Известно, что естественный процесс перенесения инфекционных болезней может привести к сбою в нормальной работе некоторых органов: почек, сердца, печени, мышечной и нервной систем, мозговой деятельности, опорно-двигательного аппарата. Прививки помогают локализовать действие микробов и обеспечить минимальные потери в борьбе за здоровье.
Сегодня массовая вакцинация является фактором экономического роста в мировом масштабе. Благодаря развернутым по всему миру программам вакцинации ежегодно удается сохранить 6 млн жизней – детских жизней. 750 тысяч детей не становятся инвалидами. Вакцинация ежегодно дарит человечеству 400 млн дополнительных лет жизни. А каждые 10 лет сохранённой жизни обеспечивают 1% экономического роста. Вакцинация признана самым эффективным медицинским вмешательством из изобретенных человеком. Сравнимый результат дало только использование чистой питьевой воды.
Не будь прививок, современные родители должны были бы быть готовыми к тому, что:
· при заражении туберкулезом в 38% случаев ребенок умрет;
· при заражении дифтерией у взрослых в 20% случаев наступит летальный исход, а у детей в – 10% случаев;
· вероятность смерти в случае заражения столбняком – 17-25% (при современных методах лечения), а среди новорожденных летальность достигает 95%;
· в случае заболевания коклюшем в одном из десяти случаев ребенок получит осложнения в виде воспаления легких, в двадцати случаях из тысячи – судороги, в четырёх случаях из тысячи – поражение головного мозга (энцефалопатию);
· вероятность получить осложнения в случае заболеванием кори составляет 30%. Это – слепота, энцефалит, диарея, тяжёлые инфекции дыхательных путей. В одном случае из тысячи ребенок получает осложнение в виде энцефалита;
· в России в 16,9 на 100 000 случаев ребенок в возрасте 0-5 лет может заболеть Хиб-менингитом (гемофильная инфекция), а летальность при этом заболевании составляет 15-20%;
· наиболее опасное осложнение при заболевании краснухой – краснушный (наподобие коревого) энцефалит (воспаление мозга) – возникает в одном из пяти тысяч случаев;
· в 90% случаев при заболевании краснухой во время беременности вирус будет передан будущему ребенку, и он получит синдром врожденной краснухи на всю оставшуюся жизнь;
· в 15% случаев при заболевании краснухой во время беременности существует угроза выкидыша и рождения мертвого ребенка;
· риск заразиться гепатитом В на протяжении жизни для каждого из нас составляет 20-60%;
· вероятность полного выздоровления от хронического гепатита В очень невысока — около 10%;
· хронический гепатит В развивается у 80-90% детей, инфицированных в течение первого года жизни, и у 30-50% детей, инфицированных в возрасте до шести лет;
· в одном из 200 случаев инфицирования полиомиелитом развивается необратимый паралич (обычно ног). 5-10% из числа таких парализованных людей умирают из-за наступающего паралича дыхательных мышц;
· у 20-30% заболевших свинкой мальчиков-подростков и взрослых мужчин воспаляются яички (орхит), у девушек и женщин в 5% случаев вирус эпидемического паротита поражает яичники (оофорит). в 50% случаев как мужское, так и женское бесплодие обусловлено перенесенным в детстве эпидемическим паротитом;
· в 4% случаев заболевания паротитом ребенок получит осложнение в виде панкреатита;
· вирус эпидемического паротита может вызвать воспаление оболочек головного мозга (менингит) у 1 из 200-5000 заболевших, очень редко в процесс вовлекается ткань головного мозга, и тогда развивается паротитный энцефалит (воспаление оболочек и вещества головного мозга);
· приобретенная нейросенсорная глухота, вызванная паротитом, является одной из основных причин глухоты в детстве, которая проявляется у 5 на 100 000 больных паротитом;
· осложнения ветряной оспы возникают с частотой 5-6% и служат поводом для госпитализации. 30% осложнений – это неврологические заболевания, 20% – пневмонии и бронхиты, 45% – местные осложнения, сопровождающиеся образованием рубцов на коже;
· смертность от ветряной оспы – 1 на 60 000 случаев;
· у 10-20% переболевших вирус ветряной оспы пожизненно остается в нервных ганглиях и в дальнейшем вызывает другое заболевание, которое может проявиться в более старшем возрасте – опоясывающий лишай или герпес;
· около 8 на 100 тыс. детей в возрасте до 5 лет при инфицировании пневмококком получат осложнение в виде пневмококкового менингита. Около 83% случаев пневмококкового менингита наблюдаются среди детей в возрасте младше 2-х лет;
· от 8,7% до 52% случаев пневмонии, возникшей от заражения пневмококком, наблюдается среди младенцев в возрасте младше 6 месяцев.
Уровни предотвращения заболеваний или серьезных осложнений с помощью вакцин достаточно велики – куда больше, чем защита от получения серьезных травм при вождении мотоцикла и автомобиля по всем правилам безопасности.
Шлем может защитить мотоциклиста от травм головного мозга только в половине случаев, а ремень безопасности в автомобиле лишь на 67% предохранит пассажиров и водителя от серьезных травм. Защитные функции вакцин существенно выше. Любая из представленных в России вакцин обеспечивает защиту от соответствующего заболевания и осложнений в ходе болезни не менее чем на 80%.
Открытие метода вакцинации дало старт новой эре борьбы с болезнями. В состав прививочного материала входят убитые или сильно ослабленные микроорганизмы либо их компоненты (части). Они служат своеобразным муляжом, обучающим иммунную систему давать правильный ответ инфекционным атакам. Вещества, входящие в состав вакцины (прививки), не способны вызвать полноценное заболевание, но могут дать возможность иммунитету запомнить характерные признаки микробов и при встрече с настоящим возбудителем быстро его определить и уничтожить.
Производство вакцин получило массовые масштабы в начале ХХ века, после того как фармацевты научились обезвреживать токсины бактерий. Процесс ослабления потенциальных возбудителей инфекций получил название аттенуации. Сегодня медицина располагает более, чем 100 видами вакцин от десятков инфекций.
Препараты для иммунизации по основным характеристикам делятся на три основных класса.
1. Живые вакцины. Защищают от полиомиелита, кори, краснухи, гриппа, эпидемического паротита, ветряной оспы, туберкулеза, ротавирусной инфекции. Основу препарата составляют ослабленные микроорганизмы — возбудители болезней. Их сил недостаточно для развития значительного недомогания у пациента, но хватает, чтобы выработать адекватный иммунный ответ.
2. Инактивированные вакцины. Прививки против гриппа, брюшного тифа, клещевого энцефалита, бешенства, гепатита А, менингококковой инфекции и др. В составе мертвые (убитые) бактерии или их фрагменты.
3. Анатоксины (токсоиды). Особым образом обработанные токсины бактерий. На их основе делают прививочный материал от коклюша, столбняка, дифтерии.
В последние годы появился еще один вид вакцин — молекулярные. Материалом для них становятся рекомбинантные белки или их фрагменты, синтезированные в лабораториях путем применения методов генной инженерии (рекомбининтная вакцина против вирусного гепатита В).
По данным Всемирной Организации Здравоохранения (ВОЗ), на долю инфекционных заболеваний приходится 25 % от общего количества смертей на планете ежегодно. То есть инфекции до сих пор остаются в списке главных причин, обрывающих жизнь человека.
Одним из факторов, способствующих распространению инфекционных и вирусных заболеваний, являются миграция потоков населения и туризм. Перемещение человеческих масс по планете влияет на уровень здоровья нации даже в таких высокоразвитых странах, как США, ОАЭ и государства Евросоюза.
Главный внештатный специалист эпидемиолог
управления здравоохранения Липецкой области,
Широчайшее распространение инфекционных заболеваний во все времена не только приводило к гибели многих миллионов людей, но и было основной причиной малой продолжительности жизни человека. С тех пор, как 219 лет назад Э. Дженнер сделал первые прививки от оспы, в мире не существует более эффективного способа предотвращать инфекционные болезни, чем профилактические прививки, иначе называемые вакцинацией (иммунизацией).
Сразу после рождения человек соприкасается с огромным количеством микроорганизмов. Чтобы противостоять им, организм "включает" механизмы естественного иммунитета, который начинает формироваться еще в утробе матери и устанавливается в первые годы жизни. Часть микроорганизмов не могут преодолеть этот барьер и поэтому не опасны для здорового организма.
Другая часть микроорганизмов не может быть остановлена этой преградой и, проникая в организм человека, вызывает заболевание и начинает битву с организмом. Исход этой схватки не всегда можно предугадать. Если организм все же окажется сильнее вируса или микроба, то болезнь будет подавлена, а в организме появится информация о способах борьбы с ними – специфический (приобретенный) иммунитет. Правда, в самой первой схватке организму могут быть нанесены серьезные повреждения - осложнения, иногда напоминающие о себе всю оставшуюся жизнь. При повторной встрече с вирусом приобретенный иммунитет уже будет иметь информацию о методах борьбы с ним и сможет без особых усилий будет защитить организм.
Смысл вакцинации заключается в том, что в организм человека вводятся вакцины – ослабленные или убитые возбудители различных инфекций (или искусственно синтезированные белки, которые идентичны белкам возбудителя).
Вся вакцинопрофилактика основана на существовании феномена иммунологической памяти.Благодаря ей удается искусственно формировать длительный, иногда пожизненный антиинфекционный иммунитет.
Иммунологическая память– способность организма давать ускоренную иммунологическую реакцию на повторное введение антигена.
После введения вакцины появляются защитные специфические антитела (иммуноглобулины). Они обнаруживаются не сразу, а только на 5-7 день, затем их количество быстро нарастает к 10-12 дню, и максимально – к 20-22 дню. Затем число специфических антител убывает и через несколько месяцев не обнаруживается совсем или обнаруживается в низких титрах.
Но иммунологическая память сохраняется, ее носителями являются малые Т- и В-лимфоциты, специфически перестроенные при первичном ответе. Если возбудитель проникает вторично, то антитела появляются гораздо быстрее – уже через 1-2 дня – и в большем количестве, чем при первичном ответе.

Некоторые вакцины создают иммунитет с первого раза, другие приходится вводить повторно. Так называемая ревакцинация — мероприятие, направленное на поддержание иммунитета, выработанного предыдущими прививками.
Ослабленный возбудитель (получаемый из ослабленных или убитых микроорганизмов, продуктов их жизнедеятельности или из их антигенов, полученных генно-инженерным или химическим путём), попадая в тело человека, вызывает ответную реакцию организма для борьбы с вирусом. В результате этой борьбы организм вырабатывает антитела к данному вирусу, таким образом он получает опыт эффективного обезвреживания вируса (приобретенный иммунитет). Именно этот опыт будет впоследствии использоваться при встрече с аналогичным реальным возбудителем болезни – антитела остановят развитие заболевания в самом начале болезни или, в случае, если заражение все же произойдет, позволят организму справиться с вирусом без серьезных осложнений. Таким образом, вакцина является тренировочным испытанием организма для борьбы с определенным видом инфекции.
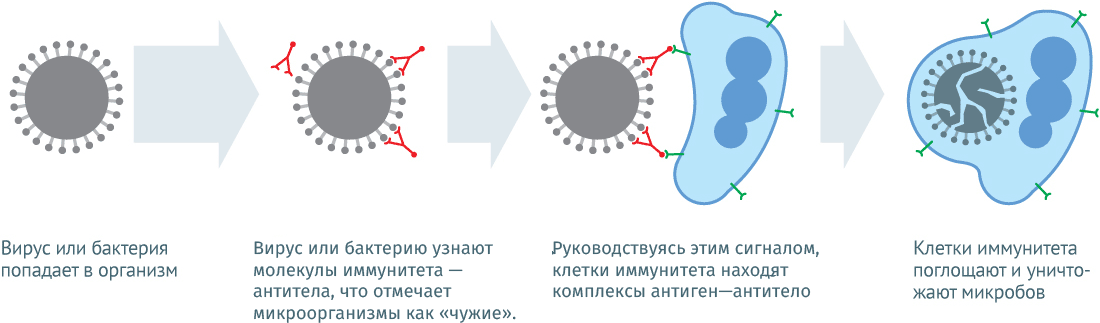
Вакцины стимулируют иммунную систему в той же степени, что и сам инфекционный агент, и потенциально могут дать более эффективную защиту против определенных патогенов. Наиболее важно, что защита, обусловленная вакцинацией, помогает миновать развитие осложнений, связанных с течением подобного заболевания. Польза вакцинации намного превышает этот показатель при развитии заболеваний, предупреждаемых вакцинацией.
Задать вопрос специалисту
Вопрос экспертам вакцинопрофилактики
Ребенку 1 г 10 мес. В 6 мес. была сделана прививка Инфанрикс-Гекса, две недели назад прививка корь-краснуха-паротит. Ребенок начал ходить в детский сад, сейчас узнала, что в группе есть дети, которым некоторое время назад сделали живую вакцину от полиомиелита.
Представляет ли пребывание с такими детьми опасность для моего ребенка?
Когда и какую можно сделать прививку от полиомиелита нам сейчас? У меня выбор: поставить комплексную АКДС Инфанрикс или только полиомиелит, можно ли сделать прививку от полиомиелита через две недели после Приорикса?
Отвечает Харит Сусанна Михайловна
Для защиты от любых форм полиомиелита ребенок должен иметь как минимум 3 прививки. При вакцинации других детей живой оральной вакциной против полиомиелита непривитые или не полностью привитые дети высаживаются из детского сада на 60 дней для предупреждения развития вакциноассоциированного полиомиелита.
Нет, через 2 недели вы не можете начать прививки, интервал между прививками не меньше 1 месяца. Вам нужно сделать как минимум 2 прививки против полиомиелита прежде, чем ребенок будет защищен от этой инфекции. Т.е если ребенок привит дважды, то только через 1 месяц после последней прививки выработается достаточный иммунитет. Лучше привиться 2-х кратно с интервалом в 1,5 месяца АКДС+ ИПВ(Пентаксим, ИнфанриксГекса), через 6-9 месяцев делается ревакцинация. АКДС+ИПВ/ОПВ(Пентаксим). Прививка против гепатита В у вас пропала, но если вы будете прививаться ИнфанриксГекса дважды с интервалом в 1,5 месяца, 3ю прививку против гепатита В можно сделать через 6 месяцев от первой. Рекомендую сделать полный курс вакцинации, поскольку ребенок посещает детский сад (организованный коллектив) и практически не имеет никакой защиты от опасных и тяжелых инфекций.
У меня вопрос несколько общего характера, но обращаюсь к вам, так как до сих пор не смог получить на него внятного ответа. Кому, на ваш взгляд, может быть выгодна кампания по дискредитации вакцинации и, в особенности, детской? Я не прошу, конечно же, назвать конкретных виновников, мне интереснее понять, какие стороны могут быть в этом заинтересованы? Или же это процесс спонтанный, сродни невежеству, не нуждающемуся в подпитке?
Мои знакомые врачи предполагают, что информационные вбросы о вреде прививок могут (в теории) заказывать производители лекарств, поскольку тем выгоднее, чтобы человек шёл в аптеку за рекламируемым по ТВ препаратом, а не делал прививку у врача. Но это было бы справедливо для вакцины (к примеру) от гриппа (по ТВ хватает рекламы противогриппозных препаратов). А как же тогда быть с вакциной БЦЖ, вакциной от гепатита? Такие-то препараты по ТВ не рекламируют. С такой же логикой можно было бы предположить, что "заинтересованная сторона" - производители вегетарианских товаров и витаминов, которые предлагают пичкать ими детей едва ли не с первых дней жизни, но и эта теория тоже представляется мне спорной. А вы что считаете по этому поводу?
Отвечает Полибин Роман Владимирович
Это вопрос, который, к сожалению, не имеет точного ответа, можно лишь предполагать. Понять мотивацию людей, выступающих против вакцинопрофилактики - метода, доказавшего свою безопасность и эффективность для профилактики инфекционных и, на сегодняшний день, некоторых неинфекционных болезней, достаточно сложно.
Существуют общества, фонды "антивакцинальщиков", которые зарабатывают на этом рейтинг, в т.ч. с использованием интернет-технологий (например посещаемость, просмотры сайтов, сообщения в форумах), а возможно и деньги. Возможно это лоббирование интересов со стороны гомеопатов, т.к. большинство гомеопатов высказываются негативно в отношении вакцинации, рекомендуя заменить эпидемиологически обоснованный метод – вакцинацию, на недоказанный - гомеопатию.
Моей дочери 13 лет и она не болела ветряной оспой. Хотим сделать прививку, правильно ли мы поступаем?
Отвечает Харит Сусанна Михайловна
Да, чем старше ребенок, тем, к сожалению, больше вероятность тяжелого течения ветряной оспы, А так как это девочка, то нужно подумать и о том, что если заболевают ветряной оспой во время беременности, то это приводит к тяжелой патологии плода.
Можно ли взрослому привиться от ротавируса, если каждый год болею этим, нет желчного пузыря, спасибо!
Отвечает Харит Сусанна Михайловна
Нет, смысла в вакцинации для взрослых нет. Взрослые не болеют очень тяжело, а задача вакцины против ротавируса – предотвратить тяжелые формы заболевания с обезвоживанием у младенцев. Потом на протяжении всей жизни все равно заболевания возможны, но в легкой форме. Возможно стоит поговорить с гастроэнтерологом о профилактических мерах, например, лечении биопрепаратами.
У нас медотвод до 3 лет. Родились недоношенными,повышен. ВЧД, ВПК, ОАК, дмжп, дмпп . В роддоме получили гепатит в и после бцж и манту в 1 год и все. После всего увиденного болезней страшных боимся получать прививки. Когда мы собирались получить прививки от кори в тот момент столько детей стали инвалидом (есть дети дальних родственников возраст начиная год и старшекласники). При наших болячках можно ли нам делать прививки? Какие анализы сдавать перед прививкой?
Отвечает Полибин Роман Владимирович
Для ребенка, особенно при наличии указанных состояний опасны не прививки, а инфекции. Для проведения вакцинации обязателен осмотр врача перед прививкой, клинический анализ крови, при необходимости – общий анализ мочи и осмотр врача специалиста, у которого наблюдается ребенок с имеющимися заболеваниями.
Что делает эта прививка? Как решается проблема с заражением столбняком.
Отвечает Харит Сусанна Михайловна
Прививка против столбняка защищает от развития заболевания. Заражение столбняком происходит путем попадания спор бактерий, находящихся в загрязненных землей предметах, в поврежденные ткани. Споры столбнячной палочки истребить невозможно, поэтому проблема с заболеванием решается путем плановой вакцинации.
Подскажите пожалйста, как лучше и более аргументировано ответить на мнение студента-медика и вообще любого медработника: "я не делаю прививку от гриппа, потому что не известно какой вирус будет в этом эпидсезон, а прививку от гриппа разрабатывают летом, когда еще на знают актуальные штаммы будущей эпидемии". Другими словами какая вероятность в % того, что тривакцина от гриппа, которой ппививают осенью "перекроет" актуальные штаммы вируса в наступающем эпидсезоне зимой с учетом того, что возможно появление одного или нескольких новых штаммов. Буду также благодарен, если Вы сбросите ссылки на первоисточники таких данных, чтобы мои слова были более убедительны.
Отвечает Полибин Роман Владимирович
Главными аргументами в необходимости профилактики гриппа являются сведения о высокой контагиозности, тяжести, многообразии осложнений этой инфекции. Грипп чрезвычайно не только для групп риска, но и для здоровых людей среднего возраста. Такое частое осложнение как пневмония протекает с развитием РДС и летальностью, достигающей 40%. В результате гриппа могут развиваться синдром Гудпасчера, Гийена-Барре, рабдомиолиз, синдром Рейе, миозит, неврологические осложнения и т.д. Причем среди умерших и лиц с тяжелыми осложнениями привитых людей не наблюдается!
Информацию о системе Глобального Надзора за гриппом можно найти на официальном сайте ВОЗ или сайте Европейского Региона ВОЗ.
Вакцинация (прививка) – это введение в организм человека медицинских иммунобиологических препаратов для создания специфической невосприимчивости к инфекционным болезням.
Предлагаем разобрать каждую часть этого определения, чтобы понять, что же такое вакцина и как она работает.
Все вакцины — это медицинские иммунобиологические препараты, т.к. они вводятся под контролем врача и содержат обработанные по специальной технологии возбудители заболеваний (биологические), против которых планируется создать иммунитет (иммуно-).
Кроме возбудителей или их частей-антигенов, вакцины иногда содержат специальные разрешенные консерванты для сохранения стерильности вакцины при хранении, а также минимальное допустимое количество тех средств, которые использовались для выращивания и инактивации микроорганизмов. Например, следовые количества дрожжевых клеток, используемых в производстве вакцин против гепатита В, или следовые количества белка куриных яиц, которые в основном используются для производства вакцин против гриппа.
Стерильность препаратов обеспечивают консерванты, рекомендованные Всемирной организацией здравоохранения и международными организациями по контролю безопасности лекарственных средств. Эти вещества разрешены для введения в организм человека.
Полный состав вакцин указан в инструкциях по их применению. Если у человека имеется установленная тяжелая аллергическая реакция на какой-то из компонентов конкретной вакцины, то обычно это является противопоказанием к её введению.
Для введения вакцины в организм используются разные методы, их выбор определяется механизмом формирования защитного иммунитета, а способ введения указан в инструкции по применению.
Кликните на каждый из способов введения, чтобы больше о нем узнать.
Внутримышечный путь введения вакцин
Место введения: Вводить вакцины в ягодичную область не рекомендуется. Во-первых, иглы шприц-доз многих вакцин недостаточно длинны для того, чтобы достичь ягодичной мышцы, в то время, как известно, и у детей, и у взрослых кожно-жировой слой может иметь значительную толщину. Если вакцина вводится в ягодичную область, то она, возможно, будет введена подкожно. Следует также помнить о том, что любая инъекция в ягодичную область сопровождается определенным риском повреждения седалищного нерва у людей с нетипичным его прохождением в мышцах.
Предпочтительным местом введения вакцин у детей первых лет является передне-боковая поверхность бедра в средней его трети. Это объясняется тем, что мышечная масса в этом месте значительна, при том, что подкожно-жировой слой развит слабее, чем в ягодичной области (особенно у детей, которые еще не ходят).
У детей старше двух лет и взрослых предпочтительным местом введения вакцин является дельтовидная мышца (мышечное утолщение в верхней части плеча, над головкой плечевой кости), в связи с небольшой толщиной кожного покрова и достаточной мышечной массой для введения 0,5-1,0 мл вакцинного препарата. У детей первого года жизни это место обычно не используется в связи с недостаточным развитием мышечной массы.
Техника вакцинации: Обычно внутримышечная инъекция проводится перпендикулярно, то есть под углом 90 градусов к поверхности кожи.
Преимущества: хорошее всасывание вакцины и, как следствие, высокая иммуногенность и скорость выработки иммунитета. Меньшее число местных побочных реакций.
Недостатки: Субъективное восприятие детьми младшего возраста внутримышечных инъекций несколько хуже, чем при других способах вакцинации.
Пероральный (т.е. через рот)
Классическим примером пероральной вакцины является ОПВ – живая полиомиелитная вакцина. Обычно таким образом вводятся живые вакцины, защищающие от кишечных инфекций (полиомиелит, брюшной тиф).
Техника пероральной вакцинации: несколько капель вакцины закапываются в рот. Если вакцина имеет неприятный вкус, ее могут закапывать либо на кусочек сахара, либо печенья.
Преимущества такого пути введения вакцины очевидны: нет укола, простота метода, его быстрота.
Недостатками Недостатками перорального введения вакцин можно считать разлив вакцины, неточность дозировки вакцины (часть препарата может выводиться с калом, не сработав).
Внутрикожный и накожный
Классическим примером вакцины, предназначенной для внутрикожного введения, является БЦЖ. Примерами вакцин с внутрикожным введением также являются живая туляремийная вакцина и вакцина против натуральной оспы. Как правило, внутрикожно вводятся живые бактериальные вакцины, распространение микробов из которых по всему организму крайне нежелательно.
Преимущества: Низкая антигенная нагрузка, относительная безболезненность.
Недостатки: Довольно сложная техника вакцинации, требующая специальной подготовки. Возможность неправильно ввести вакцину, что может привести к поствакцинальным осложнениям.
Подкожный путь введения вакцин
В связи с тем, что при подкожном введении может несколько снижаться иммуногенность и скорость выработки иммунного ответа, этот путь введения крайне нежелателен для введения вакцин против бешенства и вирусного гепатита В.
Подкожный путь введения вакцин желателен для пациентов с нарушениями свертывания крови – риск кровотечений у таких пациентов после подкожной инъекции значительно ниже, чем при внутримышечном введении.
Техника: Местом вакцинации могут быть как плечо (боковая поверхность середины между плечевым и локтевым суставами), так и передне-боковая поверхность средней трети бедра. Указательным и большим пальцами кожа берется в складку и, под небольшим углом, игла вводится под кожу. Если подкожный слой у пациента выражен значительно, формирование складки не критично.
Преимущества: Сравнительная простота техники, незначительно меньшая болезненность (что несущественно у детей) по сравнению с внутримышечной инъекцией. В отличие от внутрикожного введения, можно ввести больший объем вакцины или другого иммунобиологического препарата. Точность введенной дозы (по сравнению с внутрикожным и пероральным способом введения).
Аэрозольный, интраназальный (т.е. через нос)
Считается, что подобный путь введения вакцин улучшает иммунитет во входных воротах воздушно-капельных инфекций (например, при гриппе) за счет создания иммунологического барьера на слизистых оболочках. В то же время, созданный таким образом иммунитет не является стойким, и в то же время общий (т.н. системный) иммунитет может оказаться недостаточным для борьбы с бактериями и вирусами, уже проникшими в организм через барьер на слизистых оболочках.
Техника аэрозольной вакцинации: несколько капель вакцины закапывают в нос либо распыляют в носовых ходах с помощью специального устройства.
Преимущества такого пути введения вакцины очевидны: как и для пероральной вакцинации, для аэрозольного введения не требуется укола; такая вакцинация создает отличный иммунитет на слизистых оболочках верхних дыхательных путей.
Недостатками интраназального введения вакцин можно считать существенный разлив вакцины, потери вакцины (часть препарата попадает в желудок).
Вакцины защищают только от тех заболеваний, против которых они предназначены, в этом заключается специфика иммунитета. Возбудителей же инфекционных заболеваний множество: они делятся на различные типы и подтипы, для защиты от многих из них уже созданы или создаются специфичные вакцины с разными возможными спектрами защиты.
Так, например, современные вакцины против пневмококка (одного из возбудителей менингита и пневмонии) могут содержать по 10, 13 или 23 штамма. И хотя ученым известно около 100 подтипов пневмококка, вакцины включают самые часто встречающиеся у детей и взрослых, например, самый широкий на сегодня спектр защиты — из 23 серотипов.
Однако нужно иметь в виду, что привитой человек имеет вероятность встретиться с каким-то редким подтипом микроорганизма, который не входит в вакцину и может вызвать заболевание, так как вакцина не формирует защиту против этого редко встречающегося микроорганизма, не входящего в её состав.
Означает ли это, что прививка не нужна, раз не может защитить от всех болезней? НЕТ! Вакцина дает хорошую защиту от наиболее распространенных и опасных из них.
Читайте также:


