Как убрать пятна на коже после красного плоского лишая

Красный плоский лишай - хронический зудящий дерматоз мультифакторной природы, характеризующийся моноформными папулезными высыпаниями на коже. По некоторым данным, частота поражений слизистой оболочки полости рта варьирует от 60 до 80 % [1, 2, 7, 11].
Выделяют нейрогенную, вирусную, бактериальную, аутоиммунную теории этого заболевания. Токсико-аллергическая теория имеет значение при развитии изолированного плоского лишая слизистой оболочки полости рта (СОПР). Хронические общесоматические заболевания ослабляют защитные свойства организма, а также резистентность слизистой оболочки к травме, что ведет к возникновению плоского лишая. Неврогенная теория плоского лишая подтверждается тем, что первые вспышки заболевания у многих пациентов обнаруживались после какого-либо нервного потрясения или после хронического нервного перенапряжения, послужившего провоцирующим фактором. На основании анамнеза и клинического обследования больных красным плоским лишаем выясняется, что большинство из них страдает теми или иными расстройствами нервной системы (неврастения, вегетоневрозы и т.д.) [8, 9, 11].
Отмечена зависимость течения красного плоского лишая от наличия различных заболеваний желудочно-кишечного тракта, печени, поджелудочной железы [2, 3, 12].
В развитии красного плоского лишая значение имеет наследственная предрасположенность. Описаны случаи, когда КПЛ был констатирован в нескольких поколениях, наследственный анамнез отмечается примерно у 0,6 % из всего количества больных [1, 10].
На возникновение КПЛ СОПР влияют ятрогенные факторы: острые края зубов, плохо подогнанные съемные пластинчатые протезы, нависающие пломбы, а также протезы из разнородных металлов. Наличие в полости рта протезов из разных металлов изменяют микроэлементный состав слюны. В ней появляются примеси разнородных металлов, что способствует возникновению гальванических токов и оказывает ингибирующее действие на ряд ферментов [2, 10].
Красный плоский лишай в некоторых случаях может представлять собой общую аллергическую реакцию на некоторые медикаментозные и химические раздражители [3, 6, 8]. Это так называемые лихеноидные реакции.
Клинически красный плоский лишай характеризуется появлением узелков, сопровождающихся зудом. Преобладают папулы полигональной формы, круглые и овальные. Величина элементов - 1-2 мм в диаметре, поверхность плоская, с круто обрывающимися краями. Цвет высыпаний синюшно-красный. На месте регресса высыпаний остаются пигментные пятна желтоватого или коричневатого цвета. При слиянии высыпаний образуются бляшки (стека Уикхема).
Поражения чаще локализуются на слизистой щек в заднем отделе и ретромолярном пространстве, далее язык (латеральная и дорзальная поверхности, реже нижняя), губы, десна и слизистая оболочка альвеолярного края и твердого неба.
Своеобразную клиническую картину представляет красный плоский лишай на красной кайме губ. У большинства пациентов на ней видны отдельные папулы небольших размеров с полигональным основанием. Отдельные папулы соединяются между собой кератотическими мостиками. Ороговение придает папулам беловато-синеватый оттенок [6, 9].
Течение плоского лишая хроническое, торпидное, однако возможны и периоды обострений.
Выделяют шесть основных клинических форм красного плоского лишая слизистой оболочки полости рта и красной каймы губ: типичную, гиперкератотическую, экссудативно-гиперемическую, эрозивно-язвенную, буллезную, атипичную. Крайне редко встречается пигментная форма [1, 10].
При типичной и гиперкератотической формах течение бессимптомное, отмечается шероховатость слизистой оболочки. Экссудативно-гиперемическая и атипичная формы всегда сопровождаются жжением и чувствительностью. Болезненность отмечается при буллезной, эрозивно-язвенной и инфильтративной формах.
Диагностика красного плоского лишая не вызывает трудностей, если высыпания имеются и на коже, и на слизистой оболочке полости рта. Симптом Кебнера: на месте механического раздражения появляются новые высыпания. Гистологическая картина при данной патологии следующая: эпителий кератинизирован, в сосочковом слое определяется диффузный лимфоцитарный инфильтрат, базальная мембрана отечна.
Лечение красного плоского лишая должно быть комплексным и индивидуальным, с привлечением специалистов других профилей. Перед проведением любой терапии проводится тщательная санация полости рта. При общем лечении всех форм плоского лишая больным, страдающим ангионевротическими реакциями, рекомендуется седативная терапия.
Цель исследования: повышение эффективности комплексного лечения красного плоского лишая за счет использования разработанной мази.
Пациенты были разделены на 2 группы по 12 человек, в зависимости от проводимого местного лечения. Первую группу составляли пациенты с диагнозом: красный плоский лишай (типичная форма). Во второй: красный плоский лишай (гиперкератотическая форма). Больные предъявляли жалобы на болезненность, чувствительность, шероховатость слизистой оболочки полости рта. У всех пациентов отмечались высыпания на коже: синюшно-красные папулы в диаметре от 0,1 до 1 см.
Местное лечение, проводимое у пациентов I группы, было традиционное и заключалось в назначении 5 % раствора анестезина на персиковом масле, масла шиповника и инъекций раствора преднизолона по 0,5 мл под каждое образование на слизистой оболочке один раз в три дня.
Оценку процессов заживления проводили путем измерения размера папул, исключения появления новых высыпаний и уменьшение болезненности и чувствительности слизистой оболочки полости рта.
Результаты и обсуждение. Контроль процессов эпителизации папул проводили на 7-е, 14-е и на 21-е сутки. Было отмечено, что эффект проводимого местного лечения в первой группе был значительно ниже, чем во второй группе. Основным недостатком местного лечения первой группы являлось то, что применяемые средства легко смывались слюной и пищей, поэтому противовоспалительное и ангиопротекторное действие не имело стойкого терапевтического эффекта, ускорения заживления папул на слизистой оболочке не происходило.
На 7-е сутки на слизистой оболочке полости рта у всех пациентов первой группы сохранялся характерный сетчатый рисунок, отмечалась эпителизация 12,6 % образований. На 14-е сутки наблюдалась эпителизация 18,6 % папул, на 21-е сутки - 37,8 %. Окончательное заживление высыпаний к концу второго месяца наблюдения отмечено лишь у 3 больных (25 %), у 4 больных данной группы (33,3 %) полная эпителизация папул слизистой оболочки полости рта наступила в сроки от 2 до 3 месяцев после начала лечения.
Во второй группе процессы эпителизации проходили быстрее, чем в первой, в том числе и за счет хорошей адгезии мази к влажной слизистой оболочке полости рта.
Наблюдение за пациентами второй группы на 7-е сутки показало, что у всех пациентов наступила эпителизация 40,9 % папул, на 14-е отмечено заживление 53,5 % образований и на 21-е сутки - 70,2 % папул. У 1 пациента (8,3 %) на фоне старых появились новые папулы. У 6 пациентов (50 %) этой группы полное заживление папул слизистой оболочки отмечено к концу второго месяца лечения. Аллергических реакций и осложнений при проведении лечения не отмечалось.
Практические рекомендации:
- санация полости рта;
- профессиональная гигиена полости рта;
- устранение очагов хронической инфекции (деструктивные формы периодонтита, пародонтита);
- определение уровня глюкозы.
- витаминотерапия: витамин А по 1 таблетке после еду в течение 1 месяца;
Местное лечение: применение ранозаживляющей мази до и после еды.
Необходимо помнить, что эрозивно-язвенная и гиперкератотическая формы красного плоского лишая являются факультативным предраком!
Клинический пример
Пациентка М., 47 лет, амб.карта № 2577
Жалобы: слабая боль и жжение при приеме пищи, сухость во рту.
Объективно: на красной кайме губ характерный сетчатый рисунок беловато-синюшного цвета. На десне белые и красные папулы, также выраженная сетка, которая распространяется от переходной складки по всей слизистой оболочке нижней губы.
Проведена дифференцированная диагностика со сходными по клинической картине заболеваниями. Исключены: плоская лейкоплакия, вторичный сифилис, красная волчанка. Для дифференциации одного вида кератоза от другого применялось люминесцентное свечение. В лучах Вуда высыпания при красном плоском лишае светятся бледно-голубым цветом.
Диагноз: красный плоский лишай слизистой оболочки полости рта, типичная форма.
Лечение. Пациентке проведена санация полости рта. Удалены зубные отложения: наддесневые и поддесневые. Лечение кариеса и его осложнений. Устранены ятрогенные факторы: удалены нависающие края пломб.
Местное лечение: применение разработанной мази 2-3 раза в день. Уже на 14-е сутки отмечено заживление более половины образований на слизистой оболочке полости рта и губ, новых папул не отмечено. На 21-е сутки - отмечено полное заживление и эпителизация изменений слизистой оболочки.
Выводы. Таким образом, полученные данные показали, что местное лечение, проведенное в первой группе, оказалось не достаточно эффективным, по сравнению со второй. Кроме того, у пациентов первой группы после инъекций под папулы наблюдались осложнения в виде рубцов. Применение поликомпонентной мази (вторая группа) позволило сократить заживление папулезных высыпаний и предотвратить развитие осложнений.
Рецензенты:

Как известно, пигментные пятна на коже красоты не добавляют. В чем причина их появления и как от них избавиться, рассказывает сотрудник Института пластической хирургии и косметологии МЗ РФ, кандидат медицинских наук Зинаида Игнатьевна СИДОРКИНА .
Пигментные пятна на коже — это как бы сигнал организма о неполадках в его работе. При нарушении работы желез внутренней секреции (надпочечников, половых желез), при заболеваниях печени и желчных путей, при длительных интоксикациях при различных хронических инфекциях (туберкулез, малярия) на некоторых участках кожи, чаще всего на лице, шее, кистях рук, откладывается избыточное количество пигмента. Могут появляться пигментные пятна в результате нарушения обмена веществ или витаминного баланса, особенно часто при недостатке витамина С. Нередко пигментация развивается при опухолях гипофиза, гипофизарной недостаточности, при базедовой болезни, после длительного приема некоторых лекарств: амидопирина, хинина, сульфаниламидных препаратов, нитрата серебра и др.
По виду пигментных пятен и месту их расположения можно определить больной орган. Например, ограниченная пигментация на лбу в виде широкой линии, как бы "ободок", нередко связана с заболеванием центральной нервной системы, с опухолью мозга, энцефалитом. Пятна, вызванные заболеваниями печени, располагаются на боковой поверхности щек с переходом на шею. Они не имеют резких очертаний. При заболеваниях половых органов у женщин и нарушении работы желудочно-кишечного тракта желтовато-коричневые пятна, напоминающие по цвету кофе с молоком, могут появляться в окружности рта, на подбородке, у носогубной складки. Может наблюдаться вторичная пигментация после таких заболеваний, как красный плоский лишай, экзема, нейродермит, пиодермии.
У женщин, работающих в больших цехах с механизмами, которые смазывают машинным маслом, например на швейном производстве, нередко темнеет кожа на лице и передней поверхности шеи. Это признак отравления организма углеводородами. В этом случае необходимо прежде всего сменить работу, исключив взаимодействие с машинными маслами. При лечении обычно назначают большие дозы аскорбиновой кислоты, поливитамины, метионин, парабензойную кислоту, можно провести несколько сеансов оксигенотерапии.
В любом случае прежде всего надо устранить причину или лечить заболевание, вызвавшее отложение пигмента. Для устранения самих пигментных пятен применяются различные виды шелушения (пилинга), наружные отбеливающие средства. Для снятия верхнего слоя эпидермиса применяют салициловый спирт, маски из бодяги, перекись водорода, некоторые другие вещества. Все процедуры должны выполняться в условиях клиники, высококвалифицированным персоналом.
Кроме того, здесь обязательно сделают аллергические пробы, так как гидрохинон, входящий в состав большинства отбеливающих средств, является аллергеном и не все его благополучно переносят. После отшелушивания кожу надо тщательно защищать от солнечных лучей — инсоляция может привести к рецидиву. Поэтому лучшее время для таких процедур — осень и зима. В дальнейшем это состояние кожи надо поддерживать, используя слабые отбеливающие кремы, пользоваться солнцезащитными кремами, пудрами с УФ-фильтрами.
Хлоазмы — приобретенные пигментные пятна с резкими границами, неправильных очертаний — бывают на лбу, на щеках, возникают во время беременности и исчезают с первыми послеродовыми менструациями. Связаны с гормональной перестройкой организма. Могут они появляться в период полового созревания у девушек или у женщин, страдающих воспалительными заболеваниями половых органов. Пятна во время беременности лучше активно не отбеливать, а маскировать безобидными декоративными средствами. Раньше для отбеливания применяли 10% ртутные средства, сейчас концентрация ртути снижена до 3%, но при беременности они противопоказаны. Можно протирать пятна слабым раствором пергидроля (3% раствор перекиси водорода), салицилового спирта, пользоваться отбеливающими кремами с растительными экстрактами.
Всем, у кого есть опасность появления пигментных пятен, надо не только защищать кожу от воздействия ультрафиолетовых лучей, но и надевать темные очки. Появились данные, что через сетчатку глаза солнечные лучи способствуют усилению пигментации. Бывают и такие нарушения пигментации, когда пигмента на отдельных участках кожи мало или совсем нет. Это такие заболевания, как альбинизм и витилиго. Витилиго — иммунодефицитное заболевание, может возникнуть после стресса. Лечится очень тяжело, а внешние проявления — белые пятна — устраняются только с помощью декоративной косметики. Однако в нашей клинике накоплен большой опыт лечения и этого заболевания.
Наталья ШУЛЕШКИНА
"Женское здоровье"
Красный плоский лишай – это хроническое заболевание, склонное к рецидивам, которое сопровождается зудом кожи и воспалительными высыпаниями в виде фиолетовых папул.
Данное заболевание часто поражает слизистые оболочки полости рта или половых органов. Согласно данным ВОЗ, красный плоский лишай составляет около 2,5% среди всех дерматологических болезней и 15% среди болезней слизистой оболочки ротовой полости.
В комплекс заболеваний, составляющих красный плоский лишай входят два синдрома: синдром Литтла – Лассюэра, включающий нерубцовую алопецию подмышек и лобка и рубцовую алопецию волосистой части головы, а также синдром Гриншпана-Потекаева, включающий диабет, гипертензию и эрозивно-язвенную форму дерматологического заболевания.
Достоверно причина возникновения патологии неизвестна. Выделяют нейрогенную, вирусную, бактериальную, аутоиммунную и токсико-аллергическую теории природы заболевания.
Существует ряд факторов, повышающих вероятность появления красного плоского лишая, а именно:
- генетическая предрасположенность;
- нарушения нервной системы;
- сбой иммунитета;
- аллергические (лихеноидные) реакции на химические или пищевые компоненты;
- хронические инфекции в организме;
- метаболические расстройства;
- стресс;
- травмы кожи и слизистой ротовой полости (наличие острых краев зубов, плохо изготовленные протезы);
- изменение микроэлементного состава слюны вследствие наличия протезов из разных металлов в полости рта;
- агрессивное действие некоторых лекарственных препаратов;
- возраст после 40 лет и др.
Лечение данного заболевание комплексное и требует индивидуального подхода. На основе результатов анализов, врачом подбирается схема и дозировка препаратов, как правило местного действия, которые уменьшают симптоматику патологии и предупреждают её повторное появление.
Что такое красный плоский лишай?
Красный плоский лишай является воспалительным дерматозом с различными клиническими проявлениями. В патологический процесс вовлечены ткани кожи и ее придатки (ногти и волосы), а также слизистые оболочки. Обычно заболеванию подвержены представители обоих полов среднего и старшего возраста, но иногда оно наблюдается у детей.
В современной медицине считается, что красный плоский лишай – это реакция гиперчувствительности замедленного типа в ответ на действие неоантигена эпидермального (кожного) происхождения, поскольку значимое место в природе заболевания имеет аутоиммунный аспект. Цитокины, выделяемые клетками иммунитета, провоцируют цитотоксические механизмы и запускают гибель клеток (апоптоз).
Красный плоский лишай характеризуется тремя стадиями течения:
- прогрессирующая, которая сопровождается активным проявлением симптоматики патологии: образованием папул и зудом;
- стационарная с постепенным уменьшением признаков заболевания: побледнение, уплощение папул и стихание зуда;
- регрессирующая, которой свойственен регресс папул, формирование коричневых пятен и участков атрофии на месте их локализации, исчезновение зуда.
Как определить красный плоский лишай?
Внешнее проявление красного плоского лишая обусловлено процессами повреждения и регенерации клеток кожи и слизистой оболочки.
Для красного плоского лишая характерны следующие признаки:
- наличие полигональных, с плоской вершиной, цветных папул 1-2 мм в диаметре;
- группирование папул с образованием колец или линий;
- образование крупных бляшек из папул (стека Уилхема), по периферии которых расположены изолированные мелкие папулы;
- симметричная локализация на коже (лучезапястные суставы, предплечья, голени, половые органы и др.);
- появление новообразований на внутренней стороне щек, деснах, языке, красной кайме губ или гениталиях при поражении слизистой оболочки;
- истончение, ломкость, помутнение ногтевых пластин;
- ярко выраженный зуд;
- быстрое появление папул при травмах кожи (феномен Кебнера);
- образование на месте исчезнувшей папулы вторичной гиперпигментации.
Врачи классифицируют основные морфологический формы красного плоского лишая, как:
- типичная, наиболее распространенная (45% случаев) форма патологии, сопровождающаяся образованием папул перламутрового цвета со специфическим налетом;
- гиперкератотическая или веррукозная, характеризующаяся образованием твердых красных, серо-желтых или темно-красных инфильтрированных бляшек на передней части голени или на верхних конечностях;
- экссудативно-гиперемическая (25% случаев), вызывающая образование отечных папул;
- эрозивно-язвенная, нередко являющаяся следствием экссудативно-гиперемического лишая и сопровождающаяся образованием небольших язв или участков эрозии на ступнях или в межпальцевом пространстве, и др.
Также в некоторых случаях наблюдаются редкие буллезная, атипичная и пигментная формы заболевания.
Появление первых признаков заболевания требует немедленного медицинского реагирования. Отсутствие своевременного лечения может привести к быстрому прогрессированию патологии и значительному ослаблению защитных сил организма. Какие анализы сдают при красном плоском лишае?
Обычно диагностика красного плоского лишая включает в себя:
- анализ крови (общий и биохимический);
- гормональный профиль;
- соскоб для гистологического и цитоморфологического исследования (пораженные ткани подвержены гиперкератозу, дегенерации эпидермиса, наличию инфильтрата и др.);
- биопсия кожи;
- консультацию стоматолога и других смежных специалистов (эндокринолог, гастроэнтеролог).
Крайне важно на осмотре у врача сообщить ему перечень принимаемых лекарственных препаратов, эпизоды недавнего стоматологического лечения, вакцинации или вирусного заболевания. Данные анамнеза значительно помогут в постановке правильного диагноза и определении природы происхождения красного плоского лишая.
Чем опасен красный плоский лишай?
Отсутствие лечения или тяжелая стадия заболевания может привести к поражению всего кожного покрова, ярко выраженному дискомфорту и значительному снижению иммунитета.
Красный плоский лишай на волосистой части кожи головы может вызвать необратимую потерю волос, а на ногтевых пластинах – деформацию ногтей (истончение, расщепление, отторжение ногтевой пластины, вплоть до лизиса ногтя).
Патологическое поражение в области глаз чревато ухудшением зрения или сужением слезного канала.
Эрозивная форма заболевания нередко приводит к образованию рубцов, и шрамов, а следствием поражений слизистой оболочки гениталий может быть сужение влагалища или фимоз.
Также некоторые формы заболевания склонны к малигнизации и перерождению в плоскоклеточный рак кожи.
Какой врач лечит красный плоский лишай?
Выявление подтипа патологии находится в компетенции врача-дерматолога, им же разрабатывается эффективная схема терапии заболевания. Самолечение или применение народных рецептов терапии патологии могут значительно ухудшить текущую клиническую ситуацию и спровоцировать её прогрессирование.
Нужно ли лечить красный плоский лишай?
Лечить красный плоский лишай необходимо в обязательном порядке. Постоянный очаг инфекции в организме подрывает иммунитет, он может вызвать развитие сопутствующих осложнений или обострение имеющихся нарушений.
Можно ли вылечить красный плоский лишай?
На сегодняшний день медицина располагает широким спектром возможностей для успешного лечения красного плоского лишая. Прогноз терапии благоприятен при соблюдении рекомендаций врача и систематическом выполнении мер по профилактике заболевания.
В большинстве случаев наблюдается самостоятельный регресс поражения, однако при повторном действии фактора-провокатора заболевания может возникнуть рецидив заболевания.
Как вылечить красный плоский лишай?
Состав и тактика терапии плоского лишая зависят от степени распространения поражения, от причины и локализации патологии, от сведений об эффективности ранее проводимой терапии. Так, лечение заболевания предусматривает применение системных и наружных лекарственных препаратов, а также фототерапию.
Среди наиболее эффективных лекарственных групп препаратов для лечения красного плоского лишая специалисты выделяют:
- антигистаминные препараты;
- поливитаминные комплексы;
- антимикотические средства;
- системные кортикостероиды;
- системные ретиноиды и др.
Как вылечить красный плоский лишай во рту?
Прогрессирование красного плоского лишая на слизистых оболочках может привести к образованию участков эрозии или язв ротовой полости. Следствием их наличия являются не только трудности с употреблением пищи и питьем, но и высокий риск инфицирования окружающих тканей.
Нередко для облегчения симптоматики заболевания назначается лидокаин на вязкой основе и локальные мази, создающие адгезивную пленку. Также эффективными методами лечения являются внутриочаговое введение лекарств и прием системных глюкокортикостероидов.
Хотим дополнительно отметить, что самостоятельный выбор лекарств недопустим, все назначения должны исходить от врача-дерматолога.
Однако, рекомендуем перед посещением специалиста пройти лечение у стоматолога и выполнить санацию полости рта. Нередки случаи, когда терапия инфекционных заболеваний зубов или десен приводила к регрессу красного плоского лишая на слизистых оболочках рта. Не менее важно соблюдать диету при появлении патологии, исключив острые и пряные горячие блюда, поскольку это уменьшит риск травм слизистой и ускорит заживление.

Розовый лишай (болезнь Жибера) – это достаточно распространенное заболевание кожи инфекционно-аллергической природы. Его характерным признаком считаются шелушащиеся розовые пятна. Встречается в любом возрасте, но чаще у женщин, которым 10-40 лет. Носит сезонный характер: обычно заболевание проявляется осенью или весной. Данное заболевание не является заразным.
Причины
Доподлинно причина возникновения розового лишая все еще неизвестна. Но большая часть медицинского сообщества склоняется к тому, что его возбудителем является вирус герпеса, но убедительных подтверждений этому факту нет.
Некоторые врачи считают, что иногда розовый лишай может вызывать прием лекарственных препаратов.
Факторами риска заболевания являются:
- пониженный иммунитет на фоне простуды или ОРВИ, ангины;
- наличие хронических заболеваний;
- сильный стресс;
- нарушение метаболизма;
- неправильный уход за кожей;
- аллергия;
- травмы кожи или любые повреждения (укусы блох, вшей, клещей и др.);
- гиповитаминоз.
Симптомы
Розовый лишай начинает проявляться с единичного крупного округлого пятна (материнской бляшки), диаметр которого составляет от 2 см и больше. Само пятно имеет розовый цвет, но его центральная часть со временем приобретает желтоватый оттенок, и затем начинает шелушиться. Кстати, у темнокожих пациентов не столь очевидным является розовый или желто-коричневый цвет сыпи.
Спустя 7–10 дней после образования первого пятна на коже появляются более мелкие (диаметром 0,5–1 см) множественные овальные пятна. Преимущественно сыпь затрагивает спину, плечи и боковые поверхности туловища. Для всех высыпаний характерно шелушение прямо в центре пятен. Кроме того, по периферии расположена красная кайма, поэтому пятна немного напоминают медальоны. Возможен небольшой зуд. Пятна между собой обычно не сливаются. Обычно высыпания располагаются вдоль линий натяжения кожи.
Встречаются атипичные проявления розового лишая – без материнской бляшки. Болезнь Жибера проявляется единовременным высыпанием на коже живота, конечностей.
У детей и беременных женщин чешуйки на поверхности высыпаний могут быть скудными или совсем отсутствовать. Может развиваться инверсивный розовый лишай, т. е. сыпь преобладает на коже подмышечных ямок или паховых складок с центробежным ростом.
Продолжительность заболевания в среднем составляет несколько недель, затем все высыпания самопроизвольно и бесследно исчезают. В исключительных случаях розовый лишай может длиться до 4–6 месяцев.
Также больной может жаловаться на:
- недомогание;
- слабость;
- сонливость;
- повышение температуры.
Диагностика
Диагноз ставит врач-дерматолог, который проводит тщательный осмотр пациента. Обычно исследования не требуются. Но порой доктор может направить пациента сдать анализ соскоба из области высыпаний, выполнить серологический тест, сдать общий анализ крови и мочи.
Лечение
Обычно розовый лишай проходит со временем самостоятельно, без какого-либо лечения.
Важно! Больным не рекомендуется принимать ванну, нельзя использовать агрессивные моющие средства. Мыться рекомендуется в душе с мягкой мочалкой.
Не стоит самостоятельно применять мази и пасты, иначе это может привести к еще большему распространению сыпи. Во время болезни Жибера не стоит пребывать на солнце, а также носить синтетическую либо шерстяную одежду. Желательно соблюдать гипоаллергенную диету, ограничить использование косметических средств.
В случае сильного зуда врач может назначить больному противоаллергические и противовоспалительные кремы и мази, или болтушки. Также при лечении могут использоваться мази и кремы на основе кортикостероидов. Иногда применяют антигистаминные препараты, а в отдельных случаях – даже антибиотики.
Осложнения
При неправильном лечении (слишком частом мытье, применении раздражающих кожу средств и др.), а также при повышенной потливости такие высыпания могут оставаться намного дольше.
Когда у пациента сильно снижен иммунитет, то возможно осложненное течение заболевания Жибера с повышением температуры.
Иногда возможна пигментация кожи, если не соблюдены рекомендации врача относительно пребывания на солнце.
У ВИЧ-инфицированных и больных онкологией, заболеваниями крови, а также у людей, перенесших химиотерапию, могут возникать повторные случаи возникновения розового лишая из-за ослабленного иммунитета.
Профилактика
Для предупреждения розового лишая и снижения риска заболевания важно придерживаться правил личной гигиены. Не стоит носить синтетику или шерстяную одежду, использовать без разбора косметические средства. Стоит скорректировать питание, не принимать алкоголь, продукты с добавками и красителями. Важно закаляться и поднимать иммунитет, принимать витамины и вовремя проходить вакцинирование от гриппа, тогда розовый лишай будет не страшен.
Лишай – распространенное кожное заболевание, лечение которого зависит от вида и типа его возбудителя. Заболевание доставляет психологический и физический дискомфорт. Характерно покраснением, появлением пятен, шелушением. Не предоставляет угрозы организму, но его необходимо лечить.
Причины заболевания лишаем
Этиология отдельных форм лишая день не выявлена, но установлены определенные факторы, провоцирующие их появление и рецидив:
- генетическая предрасположенность;
- аллергические реакции;
- стресс;
- переохлаждение;
- перенесенное вирусное заболевание.
Ослабление иммунитета при различных заболеваниях в отдельных случаях провоцирует возникновение отрубевидного или разноцветного (его второе название) лишая.
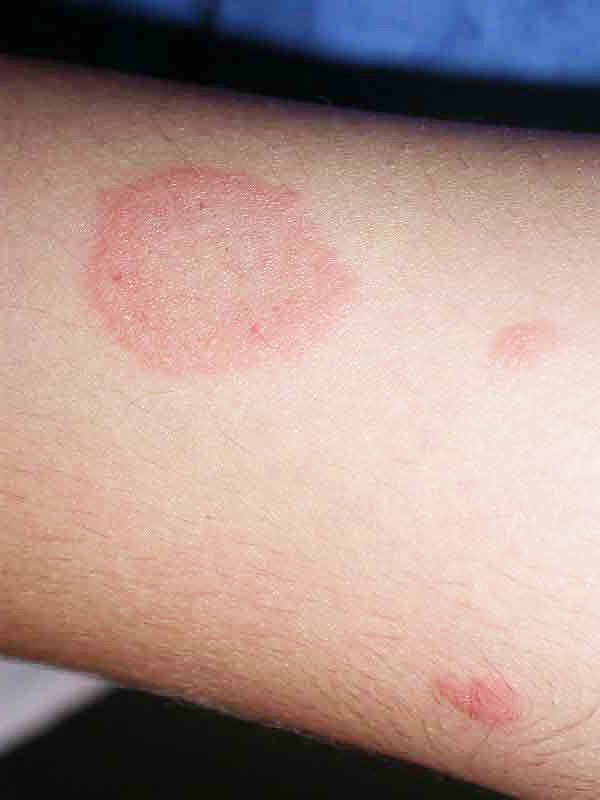
Как выглядит лишай на коже человека
Эта болезнь чаще возникает у людей старше 30-35 лет. Но в последние годы медики отмечают, что участились случаи проявления лишая у более молодых людей разного пола. Возможность заражения различными видами лишая сохраняется до 70 лет.
Симптомы
Виды и лечение лишая
На сегодняшний день различают несколько видов лишая:
- отрубевидный
- стригущий
- опоясывающий
- розовый
- красный плоский
Опоясывающий лишай вызывается вирусом Herpes zoster, возбуждающим, в том числе, и другую болезнь – ветряную оспу.
Симптомы: сыпь, идентичная оспенной, пузырьки размером 0,2-0,5 см с прозрачной жидкостью внутри, сильный зуд и выраженная боль по ходу межреберных или поясничных нервов, увеличение лимфоузлов и повышение температуры, интоксикация организма, слабость. Везикулы на следующий день после высыпания лопаются и образуют корочки.
Подвержены заражению вирусом Зостера взрослые люди с ослабленным иммунитетом, после перенесенного простудного заболевания, переохлаждения, ВИЧ-инфицированные или пожилые. По утверждениям специалистов, те, кто переболел в детстве ветряной оспой, находятся в группе риска инфицирования опоясывающим лишаем.
Лечение опоясывающего лишая должно проходить строго под наблюдением врача! Раннее выявление заболевания может предотвратить тяжелое течение болезни и появление осложнений. Основной принцип терапии: назначение противовирусных препаратов и средств для укрепления иммунной системы, успокоительных лекарств и лечение с помощью физиотерапевтических процедур.
Отрубевидный лишай (он же разноцветный или цветной) поражает исключительно роговой слой эпидермиса дрожжеподобным грибом Pityrosporum orbiculare. Обнаруживается оно с помощью нанесения спиртового раствора йода на пораженную кожу: в результате эпидермис окрашивается в яркие тона. Возбудитель отрубевидного лишая относится к условно-патогенным организмам, так как в обычных условиях обитает на коже человека и только при возникновении определенных факторов проявляет агрессивные свойства.
- ослабление иммунитета;
- повышенная потливость и ощелачивание секрета;
- длительное лечение гормональными средствами;
- использование общих полотенец, нательного и постельного белья, контакты с заболевшим человеком.
Гриб Pityrosporum orbiculare находится в чешуйках рогового слоя эпидермиса заболевшего человека и препятствует естественной выработке меланина на пораженных участках, что ведет к изменению их цвета и проявлению симптомов болезни.
Симптомы: появление единичного пятна розового или желтовато-коричневого цвета, округлой формы с неровными краями. Заболевание носит не воспалительный характер и при поскабливании пятен дает небольшое отрубевидное шелушение. При развитии заболевания могут возникать пятна с меньшим диаметром, как на гладкой коже, так и на поверхности головы под волосяным покровом. Они имеют способность множиться и сливаться, но зуд и другие ощущения отсутствуют.
Лечение разноцветного (отрубевидного) лишая длится около двух недель с применением противогрибковых средств. По завершению этого периода, после исчезновения внешних признаков разноцветного лишая, нужно в течение такого же временного отрезка наносить рекомендованное средство на кожу один раз в день. Женщинам в жаркое время года косметику следует выбирать с противогрибковыми свойствами.
Стригущий лишай (трихофития) – кожная болезнь, вызванная грибками-трихофитонами. Заразиться ним можно при контакте с заболевшим человеком или при общем использовании вещей: шапок, щеток, заколок, банных принадлежностей и так далее. Нередко стригущий лишай может возникнуть после контакта с больным животным.
Лечение стригущего лишая начинается с изоляции больного с обязательной госпитализацией. Назначаются противогрибковые средства для местной и систематической терапии; препараты, укрепляющие иммунитет, успокоительные средства. Трихофития, осложненная нагноительной формой, требует симптоматического лечения.
Заразность данного заболевания не очень высока, поэтому инфицирования могут избежать даже члены одной семьи, если каждый из них обладает крепким иммунитетом. Но на фоне ослабленной иммунной защиты, в результате переохлаждения или после перенесенных вирусных инфекций они могут заразиться через личные вещи или банные принадлежности.
Причины, усугубляющие течение болезни:
- самолечение или нерегулярное обращение к врачу;
- высокая потливость;
- частые гигиенические процедуры с использованием некачественных средств;
- склонность к аллергии;
- ношение шерстяной или синтетической одежды;
- нанесение косметики;
- использование агрессивных моющих средств без защиты.
Диагностика данного заболевания проводится врачом при осмотре. Лечение назначается симптоматическое, направленное на нейтрализацию кожного зуда и аллергических реакций. Пораженную область кожи нельзя тереть и расчесывать! Розовый лишай проходит спонтанно в течение полутора-двух месяцев.
Поражению красным плоским лишаем подвержены голеностопные, лучезапястные суставы, предплечья и слизистая. В редких случаях красный лишай разрушает ногтевые пластины. Объективные причины возникновения точно не установлены. Одни ученые утверждают, что болезнь имеет вирусное происхождение, другие – генетическое, третьи – уверены, что красный плоский лишай возникает в результате стрессов, а четвертые полагают, что этот вид лишая токсичен и его провоцирует аллергия.
Симптомы: проявляется болезнь на кожном покрове блестящими узелками многоугольной формы розовато-красного оттенка с впадинами по их центру, а на слизистых оболочках возникают бледно-розовые бугорки. У больных женщин 40-65 лет, которые подвержены этому кожному недугу чаще, чем мужчины, эти внешние признаки вызывают сильный зуд не только пораженных участков, но и всего тела.
Факторами риска возникновения и развития красного плоского лишая, кроме возраста, считаются:
- генетическая составляющая в анамнезе;
- заболевания органов ЖКТ;
- сахарный диабет;
- травмы слизистых оболочек;
- хронические стрессы.
Разновидности красного плоского лишая:
Лечение красного плоского лишая должно быть комплексным: успокаивающие средства в период активного образования сыпи, антибиотики, антигистаминные препараты, витаминотерапия, физиотерапевтические процедуры, иммунотерапия и фитотерапия, а также наружные средства, снимающие зуд.
Лечение лишая, всех его видов, должно быть системным, проходить строго под контролем врача и носить регулярный характер. Только в этом случае можно справиться с обострениями и осложнениями кожных заболеваний, заметно удлинив периоды их ремиссии и улучшив качество жизни.
Профилактика любого вида лишая заключается в непременном соблюдении личной и общественной гигиены, регулярных осмотрах детей в дошкольных учреждениях и школах, а также своевременном обращении к врачу взрослых, заметивших любые проблемы с кожным покровом.
Читайте также:


