Как отличить витилиго от отрубевидного лишая
Белые пятна на теле могут проявляться как у женщин, так и мужчин разных рас и возрастов. Но наибольшее распространение этот дефект кожного покрова получил у жителей влажного и жаркого климата.
Обнаружив белые пигментные пятна на коже, следует обратиться к дерматологу, в компетенции которого поставить правильный диагноз и назначить лечение. Квалифицированные врачи на основании информации, собранной в результате осмотра и других диагностических обследований, способны установить, по какой причине появляются белые пятна в каждом отдельном случае.
Причины возникновения гипопигментации кожных покровов
Основной причиной, почему появляются белые пятна на человеческом теле, является потеря клетками кожи природного темного пигмента – меланина. Если уровень меланина у человека изначально довольно мал, то потеря пигментации участков кожного покрова наблюдается с рождения и в течение всего срока жизни. Если появились белые пятна внезапно, это свидетельствует о возможном возникновении некоторых патологических процессов, таких как:
- Витилиго.
- Отрубевидный лишай.
- Белый лишай.
- Сифилитическая лейкодерма.

Самостоятельно распознать заболевание, симптомом которого являются светлые пятна на коже, довольно затруднительно. Поэтому не стоит заниматься самодиагностикой и тем более назначать самому себе лечение, а необходимо как можно скорее обратиться к врачу.
Витилиго
Практически неизлечимое заболевание кожного покрова, состояние которого характеризуется низким уровнем меланина. Светлые пятна проявляются в раннем возрасте, чаще всего до 25 лет, с одинаковой вероятностью как у мужчин, так и у женщин.
Точные причины возникновения заболевания в настоящее время не выяснены, с некоторой уверенностью можно рассуждать только о факторах риска:
- Сбои в работе органов пищеварения.
- Нарушения иммунного характера.
- Дисбаланс гормонов в организме, являющийся следствием сбоя в работе гипофиза и гипоталамуса.
- Отклонения в обменных процессах организма.
- Заболевания щитовидной железы, почек или надпочечников.
- Частая подверженность стрессовым ситуациям.
- Получение солнечных ожогов.
- Физические травмы.
- Восстановительный период после инфекционных заболеваний.
- Накопление определенных химических веществ (фенола, формальдегида, синтетических смол, тяжелых металлов) в организме.
- Наследственные факторы.

Помимо гипопигментации кожи, особо беспокоящих симптомов заболевание витилиго не вызывает. Хотя перед проявлением нового белого участка кожного покрова возможен небольшой зуд, как при укусе комара.
Главным признаком болезни является образование четко очерченных участков кожного покрова, которые в течение некоторого времени приобретают молочно-белый цвет. При этом белые пигментные пятна сохраняют все свойства нормальной кожи, оставаясь гладкими и увлажненными.
Наиболее распространенными местами возникновения пятен можно назвать лицо, кисти рук, локти, колени, подмышечные впадины, области вокруг глаз и рта. Со временем возможно появление все новых пятен, но у разных людей этот процесс происходит с разной скоростью, предугадать моменты появления гипопигментации сложно.
Как лечить болезнь витилиго, в индивидуальном порядке решает врач, нередко для этого необходимо выявить эффективность того или иного препарата после его продолжительного использования. Наиболее высокие положительные результаты можно наблюдать после лечения следующими способами:
- ПУВА-терапия. Наиболее часто используемый метод лечения витилиго, основанный на применении препаратов, содержащих псорален, совместно с облучением пораженных участков кожи ультрафиолетовыми длинноволновыми лучами.
- Применение гормональных мазей. Для местного применения чаще всего назначают лекарственные мази, содержащие Пимекролимус (Элидел) или Такролимус (Протопик).
- Прием Мелагенина – препарата, стимулирующего производство меланоцитов – клеток пигмента.
Витилиго может встретиться у детей самых разных возрастов. Подходя к процессу лечения, следует учитывать некоторые моменты:
- Перед тем как начать лечение, необходимо пройти доскональную диагностику.
- При получении противоречивых результатов есть смысл пройти процедуру еще раз в другой клинике.
- Лечение детей старше 4 лет ничем не отличается от лечения взрослых.
- Не стоит настаивать на лечении детей, не достигших 5 лет, если от этого отказывается врач. Лечение может принести больше вреда, чем пользы.
Отрубевидный лишай
Белые пятна на коже могут появиться по причине самого распространенного грибкового заболевания – отрубевидного (или цветного) лишая. Этому виду инфекционной патологии наиболее подвержены молодые люди мужского пола, проживающие в очень теплом климате. Реже его можно встретить среди детей и людей пожилого возраста.
Ответом на вопрос, почему при этой болезни на теле появляются белые точки, в некоторых случаях образующие пятна, является присутствие на коже гриба Malassezia furfur.
Данный вид дрожжеподобных грибов в небольшом количестве всегда присутствует на кожных покровах человека, но наличие некоторых условий может повлечь за собой их разрастание. Теплые и влажные климатические условия, повышенная потливость тела, жирная кожа, несбалансированное питание, применение кортикостероидных препаратов и любые факторы, ослабляющие иммунную систему, стимулируют скорость разрастания грибков, из-за чего и появляются белые пятна на поверхности кожи.
Помимо вышеперечисленных факторов, причинами возникновения отрубевидного лишая могут стать:
- Вегето-сосудистая дистония.
- Нарушения в эндокринной системе.
- Частое использование антибактериальных средств.
- Злоупотребление солярием и солнечными ваннами.
- Гормональный дисбаланс.

Основным симптомом данного вида лишая является появление гипопигментации преимущественно в области груди, спины, живота, шеи, волосистой части головы. Со временем белые пигментные пятна меняют цвет на красный, а в конечном итоге приобретают коричневый цвет. Именно по этой причине отрубевидный лишай также называют цветным. Чаще всего области кожи с измененной пигментацией не вызывают дискомфортных ощущений, но в некоторых случаях могут провоцировать незначительный зуд.
Как правило, лечение инфекционной патологии начинается с местного применения противогрибковых препаратов, к числу которых относят наиболее эффективные и безопасные мази: Салициловая, Серная, Микозолон, Ифенек, Ламизил, Нуксенар, Микосептин и др. Совместно используются антимикотические средства: Микозон, Канизон, Микозорал, Мифунгар, до полного исчезновения симптомов болезни.
При более сложных формах отрубевидного лишая использование местных средств – недостаточная мера, поэтому, помимо применения мазей, могут быть рекомендованы антимикотические препараты для приема внутрь. В большинстве случаев это противогрибковые антибиотики: Нистатин, Леворин, Пимафуцин, Итраконазол, Флуконазол и др.
Простой белый лишай
Заболевание неизвестной этиологии, результатом которого являются пятна на коже у ребенка, ведь это заболевание чаще всего встречается у людей в детском и подростковом возрасте. Этот вид патологии наименее агрессивен, поэтому часто не требует активного лечения и может пройти самостоятельно. Но все же пренебрегать лечением не следует.

До сегодняшнего дня постоянно выдвигались различные теории о причинах возникновения инфекционной патологии и практически мгновенно опровергались. На данный момент самым вероятным фактором возбуждения заболевания принято считать белые грибки, присутствующие на коже тела практически каждого человека. Чаще всего болезнь обнаруживается у людей со следующими заболеваниями:
- Атопический (аллергический) дерматит.
- Бронхиальная астма или предрасположенность к ней.
- Экзема на генетическом уровне (своеобразный неблагоприятный фон, который передается от предков).
- Поллиноз (сенная лихорадка).
Белый лишай в основном обнаруживается у детей в возрасте от 1 года до 17 лет. При этом заболевание не доставляет неприятных ощущений, помимо нарушения эстетических свойств кожи, и быстро проходит без посторонней помощи.
Основной симптом заболевания – белые пятна на теле в боковых областях рук и ног, которые могут быть подвержены шелушению, а в зимний период – и воспалению. Иногда может присутствовать незначительный зуд. Несмотря на неагрессивный характер заболевания, специалисты все же рекомендуют показать ребенка врачу-дерматологу, чтобы исключить белее тяжелые виды заболеваний.
Как уже говорилось, заболевание в большинстве случаев проходит самостоятельно и лечения не требует. Но в косметических целях для увлажнения областей кожного покрова, потерявших пигментацию, могут быть применены Ланолиновый или Детский кремы. В зимний период при воспалительных процессах наносят Гидрокортизоновую мазь.
В период обострения рекомендуется избегать попадания солнечных лучей, необходимо пройти лечение противогрибковыми препаратами для того, чтобы пигментные пятна на теле не стали более заметными.
Сифилитическая лейкодерма
Вторичная лейкодерма не является самостоятельным заболеванием, это лишь последствие другой венерической болезни – сифилиса. Чаще всего встречается у женщин при рецидиве основного заболевания и носит характер нарушений нервной трофики. При второй фазе протекания заболевания белые пятна на коже локализуются на задней и боковой поверхности шеи, но могут дислоцироваться и на более обширных участках кожного покрова – верхней части спины, областях плечевых суставов.
Симптомы развития сифилитической лейкодермы после первичного заражения сифилисом возникают спустя 2-3 месяца и могут сохраняться на протяжении многих лет. К ним относятся:
- Пигментные пятна на теле белого, розового или красного цвета, сосредоточенные на всем кожном покрове, включая области стоп и ладоней. Высыпания могут сопровождаться основными симптомами гриппа и простуды: высокая температура, головная боль, ломота во всем теле.
- Облысение большей части волосяного покрова головы.
- В случаях поражения голосовых связок может проявиться сиплый голос.
При сифилитической лейкодерме белые точки, опоясывающие поверхность шеи, не вызывают дискомфортных физических ощущений, не воспаляются и не шелушатся.
Различают 2 вида вторичной лейкодермы: пятнистую и кружевную. При пятнистой форме заболевания белые пигментные пятна имеют четко выраженные границы и располагаются в некотором отдалении друг от друга. Во втором варианте развития лейкомы количество пятен такое большое, что они практически сливаются, оставляя лишь небольшие участки нормальной кожи.
Особенностью лечения сифилитической лейкомы является то, что оно должно быть направлено на устранение заболевания, симптомом которого является лейкома. Чтобы вылечить сифилис, необходима антибактериальная терапия, в которой отдается предпочтение препаратам Бензилпенициллин, Оксациллин, Ампициллин, Карбенициллин. Не стоит забывать, что лечение этого серьезного заболевания не может быть быстрым – для полного выздоровления понадобится продолжительный курс медикаментозной терапии.

*— Здравствуйте, Андрей Петрович! Звонит Инна из Киева, 60 лет. С каждым годом у меня на коже прибавляется немного небольших белых пятнышек. Они заметно выделяются летом, когда кожа загорелая. Что это может быть?
Советую вам обратиться к дерматологу. Чтобы уточнить диагноз, доктор проведет специфические пробы. Накануне не протирайте кожу спиртовой настойкой, не смазывайте средствами, содержащими анилиновые красители, например, зеленкой.
— Мне соседка посоветовала смазать пятна йодом…
Самолечение затрудняет диагностику. Результаты специальных методов исследования (лабораторного соскоба, свечения лампой Вуда) могут оказаться ложными. Поэтому нельзя на свое усмотрение использовать гормональные и содержащие антибиотики или противогрибковые вещества мази. Они снимут воспаление, а врач должен его видеть, а не гадать, в чем причина поражения кожи. Например, отрубевидный лишай можно перепутать с витилиго, проявлением сифилиса или розовым лишаем Жибера.
*— Валентина из Полтавы. У сына (ему 37 лет) появились несколько белых пятен на груди. Оказалось, отрубевидный лишай. Откуда он взялся? Сын мог заразиться от собаки?
— Как лечить лишай?
— Врач, учитывая распространенность инфекции, хронические заболевания, назначает системные противогрибковые препараты (антимикотики). Но поскольку лечение довольно агрессивное, предварительно желательно проверить у пациента состояние печени, желчного пузыря и желчевыводящих путей, поджелудочной железы и других внутренних органов. Беременным системная терапия противопоказана — применяется только местная. С осторожностью лечим грибок у пожилых людей.
*— Вас беспокоит Екатерина, киевлянка. У сына-шестиклассника после отдыха на море появились светлые пятна на груди и плечах. Детский дерматолог заподозрил отрубевидный лишай и назначил лечение, но я боюсь побочных эффектов препаратов. Что делать?
— Перестать бояться и лечить ребенка. Лишай не возникает без причины. Возможно, ваш сын перенес пищевое отравление, пострадала поджелудочная железа или ему пришлось принимать антибиотики.
— А купание в море могло усилить распространение лишая? Врач запретил сыну ходить в бассейн.
Что может спровоцировать отрубевидный лишай
- Загиб желчного пузыря и застой желчи.
- Заболевания печени или поджелудочной железы.
- Прием некоторых лекарств, например, антибиотиков.
- Ослабление иммунитета.
*— Прямая линия? Беспокоит Сергей из города Никополь, 70 лет. Родинка на животе, появившаяся больше пяти лет назад, выросла приблизительно до двух с половиной сантиметров. Года три назад на ней появилась корочка, а после лечения в санатории (это было в нынешнем сентябре) частично сошла. Насколько это опасно?
— Не откладывайте надолго консультацию у дерматолога. Врач посмотрит родинку под лупой (желательно при дневном освещении), если необходимо — проведет дерматоскопию: исследует образование, использовав специальный прибор. Это поможет выявить признаки опасного перерождения родинки в меланому — одну из самых агрессивных злокачественных опухолей кожи. Но заранее не стоит бояться: часто пожилые люди принимают за родинку кератому — ороговение верхнего слоя эпидермиса. Из-за того, что кожа с возрастом сильно пересыхает, в некоторых местах она огрубевает, изменяет цвет.
Вообще, в такой ситуации, как у вас, я советую пациентам наблюдать за родинкой в динамике: сфотографировать ее, а через месяц снова сделать фото с того же расстояния. Важно снимать при хорошем освещении. Снимки помогут врачу определиться с диагнозом.
*— Нина Акимовна из города Бердичев, 69 лет. Мне кажется, что родинка на плече, под бретелькой бюстгальтера, немного выросла. Нужно ли ее показать врачу?
— Без сомнения. Если родинка постоянно травмируется, то может переродиться в меланому. Нужно обращать внимание на любые изменения (их можно запомнить по аббревиатуре АККОРД). Буква А обозначает асимметрию, К — изменение краев, еще одно К — кровоточивость, О — меняющийся цвет (окрас), Р — размер, который может увеличиваться или уменьшаться (нормой считается родинка размером не больше пяти миллиметров). Буква Д указывает на динамику изменений: появление корочки или изъязвлений, шелушения, возникновение новых родинок.
— Почему родинка перерождается?
— Точного ответа на ваш вопрос не знает никто. Меланома формируется из особых клеток, вырабатывающих пигмент меланин, — меланоцитов. В норме они безопасны и определяют оттенок кожи, отвечают за появление загара. Если меланоциты скапливаются в одном месте, возникают родинки, или пигментные невусы. Как правило, это доброкачественные образования, но вдруг — из-за повреждения или чрезмерного воздействия ультрафиолета — в них появляются опасные раковые клетки.
Важно учитывать наследственность. Если меланома была у кого-то из родственников, то членам семьи нужно раз в полгода показывать родинки врачу. Тщательно следить за теми, которые часто травмируются: в области шеи, на поясе, под бюстгальтером. Если родинка находится на волосистой части головы, нужно бережно расчесываться, предупреждать парикмахера при стрижке. Принимая душ или ванну, не следует сильно тереть кожу мочалкой, чтобы не повредить родинку.
*— Могу я поговорить с доктором? Татьяна из Киева. Примерно лет с сорока на шее появилось много мелких родинок. Это могло быть из-за того, что я каждое лето отдыхаю на море, а зимой посещаю солярий?
— Солнечные ожоги, процедуры в солярии — большой стресс для организма и серьезный фактор риска заболеваний кожи. К сожалению, многие люди, как и вы, считают, что загар — это красиво и хорошо. На улице начало мая, а они уже раздеваются, стремясь ухватить больше солнца с утра, в обед и под вечер. Да и зимой нередко отправляются на отдых в жаркие страны или посещают солярий. Советую вам обратиться к дерматологу, чтобы удостовериться в безопасности новых родинок. При желании можете проконсультироваться у специалистов филиала № 1 Консультативно-диагностического центра Шевченковского района Киева. Он находится по адресу: улица Б. Хмельницкого, 37/1. Телефон (044) 228−84−86 (звонить с 9 до 15 часов в будни).
*— Ольга, киевлянка. На спине у мужа (ему 60 лет) появились и начали расти странные плоские бородавки беловатого цвета. Врач заподозрил плоскоклеточный рак (базалиому), порекомендовал удалить. Но мы потом прочитали в Интернете, что этот вид рака — наиболее благоприятный, если можно так сказать: он очень редко дает метастазы. Может, не стоит и удалять?
— Вы заблуждаетесь, утверждая, что базалиома неопасна. Как она себя поведет, непредсказуемо. Если вдруг в организме возникнет длительное, изнуряющее иммунитет заболевание, то этот рак может дать метастазы и распространиться дальше.
Признаки перерождения родинки
- Изменение размера, цвета, конфигурации.
- Появление асимметрии.
- Возникновение любых изменений — шершавости, корочек, кровоточивости.
— Вы правильно сделали, что приняли лекарство против аллергии. Место укуса еще можно смазывать гормональной мазью, снимающей воспаление. Однако все-таки советую вам обратиться к семейному врачу или участковому терапевту. Аллергическая реакция с каждым укусом у вас нарастает. Имеет значение и количество эпизодов, и ужалившее насекомое — пчела, оса, шмель. Наиболее опасны укусы шмеля. Если в следующий раз оса или пчела, а тем более шмель ужалит в лицо, то может возникнуть отек гортани, анафилактический шок.
— У меня зуд появился спустя два дня после укуса.
— Это говорит о замедленной аллергической реакции. Есть еще одна опасность, о которой нужно знать: если расчесывать место укуса, например, ночью, то можно занести инфекцию. Тогда придется серьезно лечиться.
— Ноготь с возрастом растет медленно — всего на один миллиметр в месяц. Вспомните, что случилось с вами два-три месяца назад. Ногтевая пластина и ногтевое ложе могли пострадать из-за травмы: вы прищемили или ударили палец, что происходит чаще всего. Возможно, было какое-то химическое воздействие, вы перенесли какой-то стресс, чем-то переболели, принимали токсические лекарства. Нельзя исключить грибковое поражение. Потихоньку срезайте ноготь, но не под корень. Со временем пораженное место исчезнет.
*— Вас беспокоит Анна из Крыжополя Винницкой области. Прочитала в Интернете, что по расположению угрей на лице можно заподозрить нарушения внутренних органов, например, прыщ на подбородке указывает на гинекологические проблемы. Насколько это правда?
— Стопроцентно сказать, что такая закономерность существует, нельзя, ведь нет масштабных исследований, которые доказали бы такую связь. У юноши тоже бывают угри на подбородке, а какие у него гинекологические проблемы?
— Замечаю, что прыщики часто появляются, когда поем жареной картошки с кетчупом…
Как проявляются на коже заболевания внутренних органов
- Сухость кожи и зуд.
- Крапивница.
- Покраснение, пожелтение или появление сероватых оттенков кожи.
- Пигментация.
- Расширенные капилляры и мелкие кровоизлияния.
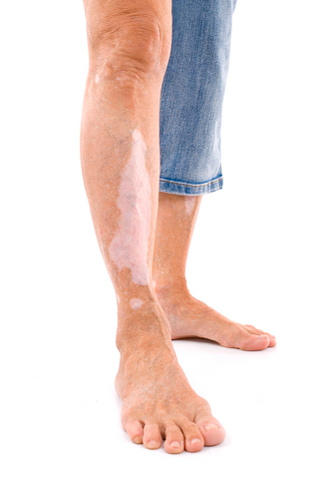
Витилиго представляет собой плохо изученное дерматологическое заболевание, которое доставляет массу эстетических и психологических неудобств его обладателю, живущему в современном малотерпимом и боязливом социуме. Однако в возможных причинах и существующих методах лечения этого заболевания можно попробовать разобраться.
Цвет кожи в нормальном состоянии человеческого организма определяется четырьмя пигментами:
- Меланин — отвечает за коричневый цвет.
- Каротин — обеспечивает желтый оттенок.
- Гемоглобин, насыщенный кислородом, — содержится в капиллярах и имеет красный цвет.
- Гемоглобин восстановленный — содержится в венулах и имеет синий цвет.
Чаще всего изменение пигментации кожи связано с переизбытком или недостатком меланина.
Это интересно!
Пока врачи ищут причины витилиго и средства борьбы с этим заболеванием, косметологический подход к проблеме предлагает решение в виде татуажа. В депигментированные участки кожи при помощи специального аппарата вбивается краска, позволяющая замаскировать белые пятна. Недостатков у этого подхода два: применимость только для небольших участков витилиго и отсутствие лечения как такового.
- Витилиго — не заразное заболевание.
- Витилиго не повышает вероятность возникновения рака кожи.
- Витилиго не вызывает зуда и болезненности, в целом оно безопасно для здоровья.
Волосы в очагах повреждения зачастую меняют цвет — обесцвечиваются, ослабляется сало- и потоотделение, сосудодвигательный и мышечно-волосковый рефлексы. При этом заболевании есть существенный риск развития так называемых солнечных дерматитов.
В давно образовавшихся очагах депигментации меланоциты не обнаруживаются, однако в недавних образованиях возможно найти их незначительное количество, но с явными признаками разрушения, плюс такое же число гранул меланина в базальном слое эпидермиса — то есть весьма небольшое.
Незначительное расширение капилляров и некритичное скопление вокруг них базофилов, гистиоцитов, фибробластов, некритичное отмирание некоторых волосяных фолликулов, торможение функций потовых и сальных желез являются типичным для очага витилиго.
Диагностика обычно не составляет труда, чего нельзя сказать о лечении этого типа дерматоза. Для уточнения диагноза его дифференциально сравнивают с отрубевидным лишаем, истинной, химической и поствоспалительной лейкодермой и некоторыми другими кожными заболеваниями: идиопатическим каплевидным гипомеланозом, туберозным склерозом, частичным альбинизмом, тем самым исключая их наличие.
С точки зрения локализации витилиго и характера его распространения и развития можно выделить несколько клинических форм, а именно:
Очаговая (локальная) форма, имеющая в своем составе 3 разновидности:
- Фокальная, когда в одном очаге присутствует одно или несколько пятен.
- Сегментарная, когда пятна расположены по направлению нервов или их сплетений.
- Слизистая, когда поражены исключительно слизистые оболочки.
Генерализованная форма, которая также включает в себя 3 разновидности:
- Акрофасциальная, когда поражаются дистальные части кистей, стоп и лица.
- Вульгарная, когда происходит беспорядочный разброс пятен по всему телу.
- Смешанная, когда акрофасциальная и вульгарная, или сегментарная и акрофасциальная и/или вульгарная разновидности смешиваются.
Универсальная форма, когда наблюдается практически полная депигментация всего кожного покрова.
Также дерматологи выделяют 2 типа витилиго:
- Тип А (несегментарный), который оставляет за собой все оставшиеся формы и разновидности витилиго, где не нарушена симпатическая нервная система. Витилиго такого типа зачастую связывают с аутоиммунными болезнями.
- Тип В (сегментарный) подразумевает депигментированные пятна, распределенные по направлению нервов или их сплетений, как в случае с опоясывающем лишаем, и связанных с нарушением функции симпатической нервной системы.
Причины и механизм возникновения витилиго до сих пор остаются в тайне от медицинской науки, как бы это ни было прискорбно, однако существует ряд научных гипотез, которые предлагают определенные способы лечения. Не исключено, что некоторые из них на самом деле будут успешными, после многочисленных клинических испытаний. Мы можем перечислить ряд научных гипотез о возникновении витилиго, при этом не следует забывать, что гипотеза — это недоказанная теория, а значит, вероятность ошибки и риска особенно велики. Но в отсутствии других действенных способов лечения остается пробовать на практике и гипотезы — только при наличии добровольцев и их справедливой осведомленности об эксперименте: в любом случае каждый, решившийся на лечение витилиго, уже является участником определенного эксперимента, поскольку заранее неизвестно, поможет ли ему назначенная схема терапии. Однажды научная гипотеза превратится в доказанную теорию и кто-то справедливо получит Нобелевскую премию за раскрытие механизма образования и лечения витилиго.
Различные исследователи предлагают свой вариант этиологии и патогенеза витилиго — пока все они достаточно расплывчаты с точки зрения доказательной медицины, но имеют право на существование, а потому перечислим основные предполагаемые причины:
- Нейроэндокринные нарушения, как например, дисфункция щитовидной железы, надпочечников, гипофиза, половых желез.
- Психическая травма.
- Нарушения вегетативной нервной системы с преобладанием симпатикотонии, при которой могут наблюдаться меланхолическая депрессия, мидриаз (расширение зрачков), тахикардия, артериальная гипертензия, сухость слизистых оболочек, бледность лица и кожи в целом, частые запоры.
- Аутоиммунные причины, когда происходит выработка антител и размножение Т-киллеров в отношение собственных здоровых клеток и тканей организма.
- Семейный анамнез, наследование заболевания и влияние триггер-факторов на развитие заболевания; примечательно, что изучение витилиго совместно с главными генами совместимости органов и тканей — гистосовместимости (HLA-система) — дало такие результаты как обнаружение гаплотипов HLA: DR4, Dw7, DR7, В13, Cw6, CD6, CD53 и А19. При этом все это пока убедительно не доказано.
- Ферментная недостаточность тирозиназы, фермента, который отвечает за окисление тирозинов и синтез меланина у человека.
В данной статье не рассматривается витилиго, причиной которого стало, например, химическое воздействие (третбутилфенолом, бутилпироксатехином, полиакрилатом), поскольку в этом случае дерматологическое заболевание следует относить ко вторичным и проходящим со временем лейкодермам.
Итак, что следует предпринять:
Предупредим, что ни в коем случае нельзя заниматься самолечением, тактику и стратегию терапии может составить и обосновать только врач. Главное — не затягивать с посещением дерматолога, чтобы вовремя предотвратить распространение заболевания на различные участки кожного покрова.
Хирургическое лечение, которое подразумевает трансплантацию участков кожи, мы не рассматриваем, поскольку считаем это контрпродуктивной мерой.
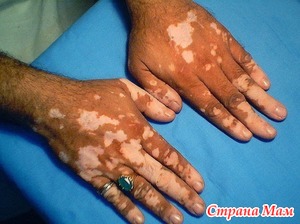
Вчера мы говорили о витилиго, сегодня мы продолжим обсуждение этой проблемы. Прежде всего, обсудим предрасполагающие факторы к развитию витилиго. К ним относят стрессы, которые приводят к нарушению иннервации кожи, а также хронические заболевания эндокринных желез. К этим железам относят гипофиз и надпочечники, а также поджелудочная и щитовидная железа, яичники. Нарушение гормонального баланса приводит к изменению образования ферментов в области меланоцитов. Также влияние оказывают солнечные ожоги, которые повреждают область базального слоя эпидермиса. Также вреден контакт кожи с химическими веществами, что приводит к химическому и аллергическому перерождению меланоцитов (клеток, продуцирующих пигмент).
Также к факторам риска относят растирание и травмирование кожных покровов – при этом происходит повреждение эпителиальных клеток, которые просто не успевают полностью восстанавливаться. Может влиять на пигментацию кожи поражение глистами, что приводит к нарушению пищеварения и всасывания необходимых для кожи питательных веществ. Это одновременно также приводит и к сбоям в работе иммунитета, которые проявляются в нарушенном созревании лимфоцитов, и это приводит к выделению особых ферментов, которые начинают повреждать меланоциты. Также влияют и частые инфекции, которые могут провоцировать иммунные сбои и аутоиммунные атаки на клетки меланоциты. Могут влиять сопутствующие патологии, которые зачастую протекают совместно с витилиго – это патологии щитовидной железы, фолиево- и 12-дефицитная анемия, а также сахарный диабет.
Итак, дадим общую характеристику пятен, характерных для витилиго. Прежде всего – цвет пятен может быт белый, голубоватый или бледно-розовый. Иногда около пятен имеется ободок из области сильно пигментированной кожи. Края у пятен витилиго обычно ровные, при наличии нервного, кружевного края пятен говорит о том, что начинается процесс восстановления клеток-меланоцитов. Размеры пятен – это вторая по важности характеристика, как правило первые пятна имеют небольшие размеры, они могут длительно оставаться без каких-либо изменений в течение нескольких лет. у некоторых пациентов пятна склонны к быстрому увеличению в размерах, на других участках кожи могут проявляться новые очаги. Обычно пятна при витилиго имеют тенденции к слиянию и росту пораженной зоны.
Пятна имеют овальную или неправильную форму, кожа над ними гладкая и не изменена по структуре. Области пятен не возвышаются над поверхностью здоровой кожи, поверхность пятен чистая и не имеет высыпаний, шелушений и раздражений. Это одно из типичных отличий витилиго от многих других заболеваний кожи. Примерно у 60% людей пятна витилиго располагаются симметрично, однако, у части больных могут быть поражения только на одной половине тела. прежде всего локализуются они на участках кожи, открытых для воздействия солнечных лучей – это руки и лицо, ноги, а также поверхности, которые подвержены натираниям и трению – это области коленок, кончики пальцев. Могут поражаться участки, богатые на потовые железы – паховые и подмышечные складки, а также паховая область, где имеется тесный контакт с одеждой. Также могут возникать пятна витилиго в области волосистой части головы, на ресницах и бровях, бороде. При таком случае области пораженных волос также обесцвечены.
Классификация витилиго.
По расположению пятен витилиго различают локализованную форму, при которой пятна располагаются только на отдельных участках тела, таким видом страдает мене 10% всех больных с витилиго. Генерализованная форма это расположение пятен по любым участкам тела, имеется примерно у 80% больных. При универсальной форме пятнами витилиго покрыто до 80% всего тела, такое имеет также около 10% больных. По типу пятен витилиго может быть трехцветным с очагами обесцвеченной и здоровой кожи имеется зона со средней, промежуточной пигментацией. Четырехцветное витилиго имеет трехцветные пятна, которые окружены еще и зоной гиперпигментации. Голубое витилиго с пятнами, которые имеют голубоватый оттенок. Воспаленное витилиго – это образование пятен окружено ободком из воспалительного процесса, приподнятого над поверхностью кожи.
По стадиям витилиго различают стабильную форму, которая поле проявления первого пятна процесс остается неизменным в течение нескольких месяцев или лет. прогрессирующая форма витилиго возникает при активном или медленном росте пятен и проявлении новых очагов. При нестабильной стадии одни из пятен могут расти, а в области других очагов происходит восстановление пигментации, и они могут уменьшаться или совсем исчезать.
Методы диагностики витилиго.
Если вами обнаружены на коже себя или ребенка белые пятна, необходимо обращение к дерматологу. Обычно у опытных врачей диагностика витилиго никакого затруднения не вызывает. Врачу нужно отличить витилиго от простого лишая и отрубевидного лишая, а также от тотального проявления альбинизма, состояния нейродермита и псориаза. Обычно диагноз ставится после полноценного осмотра пациента и данных из его анамнеза болезни и жизни. Важно ответить на приеме врачу на такие вопросы, как сроки появления пятен, а также состояния, которые предшествовали их появлению, как быстро прогрессировало заболевание, было ли ощущение зуда и жжения, есть ли у больного родные с подобными отклонениями в строении кожи. Важно также выяснить, не страдает и пациент от ревматоидных патологий и аутоиммунных заболеваний.
Отличительными чертами витилиго в отличие от многих других дерматологических заболеваний является то, что больные не испытывают никаких неприятных ощущений в области изменения пигментации, очаги имеют округлую или неправильную форму, имеют точечные проявления. Также поверхность пятен не имеете чешуек или элементов сыпи, пятна не формируются на тех участках, где не имеется меланоцитов – это ладони и стопы. Обычно очаги располагаются в области открытых участков и подверженных постоянным натираниям от резинок белья, воротничков от рубашек, ремешков от часов. Пятна имеют расширение по периферии, они склонны к слиянию, волосы в области очагов также обесцвечиваются. В области пораженных участков немного уменьшается образование пота и жира, а рост пятен может активизироваться в период весны и лета.
При проведении осмотра с помощью лампы Вуда можно отметит те особые очаги, которые не видно при обычном освещении. Подобное обследование помогает в прогнозировании течения заболевания в дальнейшем. Лампу изготавливают из особого черного стекла и она излучает слабое свечение ультрафиолета. При этом особые люминисцентные лучи по типу А могут вызывать особое голубое свечение в области пятен витилиго.
Читайте также:


