Дают справку при герпесе
Герпес – инфекционное заболевание вирусной этиологии. Оно может протекать изолированно или сопровождать простуду, ОРВИ, грипп. Дают ли больничный лист при этой болезни?
Больничный лист

Больничный лист – это свидетельство того, что человек не может работать по причине болезни или травмы. Его официальное название – лист нетрудоспособности. Выдает этот документ только врач на основании принятых критериев и рекомендаций.
Для получения больничного листа должны быть веские основания, ведь этот период больному оплачивается. Нельзя признать человека временно нетрудоспособным по причине только факта болезни. Также в первую очередь врач обращает внимание не на жалобы, а на объективные признаки нетрудоспособности.
Выдача больничного листа напрямую зависит от профессии пациента и места его работы.
Так, при гельминтозе (глистах) работа в учреждениях питания, детских садах и школах запрещена до полного излечения, в то время как программист или строитель может лечиться, не прекращая трудовой деятельности. Перелом мизинца вряд ли особо помешает преподавателю, но сделает невозможным труд столяра. А потеря голоса при ларингите приведет к обратной ситуации.
В случае герпетической инфекции не может быть однозначного ответа относительного больничного листа. Решение врача будет зависеть от следующих факторов:
- Формы болезни.
- Распространенности процесса.
- Сопутствующих заболеваний.
- Наличия осложнений.
- Места работы пациента.
Формы герпеса

Герпес может проявляться лишь единичными пузырьками на губах. Но бывают и варианты, когда высыпания покрывают все тело. Чаще болезнь протекает без лихорадки и симптомов интоксикации, однако госпитализация при герпесе тоже не редкость. Какие формы характерны для этой инфекции?
На сегодняшний день известны восемь типов герпеса. Однако в клинической практике, как правило, учитываются только три из них:
По степени тяжести различают легкую, среднюю и тяжелую формы заболевания. Кроме того, в зависимости от локализации процесса могут выделять:
Эти факторы обязательно учитываются при решении вопроса о трудоспособности пациента.

Это наиболее легкая форма болезни. Обычно она протекает без повышения температуры и какого-либо серьезного недомогания. Пациентов беспокоят умеренный зуд и боль в месте высыпаний. Заразиться при появлении пузырьков на губах можно при тесном контакте – использовании общей посуды и полотенец, поцелуях. Чаще всего пациентов намного больше волнует их внешний вид, особенно если пузырьков много, и они распространяются на крылья носа.
Дадут ли больничный лист при высыпаниях на губах? Учитывая, что на трудоспособность этот вариант болезни практически не влияет, лечение, скорее всего, будет проходить без отрыва от производства.
Получение больничного возможно в следующих ситуациях:
Во всех остальных случаях рассчитывать на выдачу больничного листа при лихорадке на губах не приходится.

Раньше считалось, что аногенитальная локализация высыпаний – это результат инфицирования вирусом второго типа. Но сегодня это не так. Учитывая человеческую изобретательность в сексе, герпес любого типа может стать причиной появления пузырьков в интимной области. Будет ли это основанием для выдачи больничного листа?
Как и в случае высыпаний на губах, половой герпес редко мешает работе. Хотя причинять пациенту дискомфорт из-за жжения и зуда он, безусловно, может. Основанием для прекращения работы при этой форме заболевания может быть необходимость в госпитализации – например, при вторичном инфицировании и развитии осложнений.
Генитальная локализация вируса может приводить к герпетическому поражению уретры и мочевого пузыря с развитием уретрита или цистита. Иногда развивается инфицирование органов малого таза. При госпитализации больничный лист обычно выдается на 10–20 дней.
Это наиболее тяжелая форма вирусной инфекции. Она характеризуется появлением высыпаний вдоль нервных ветвей. Располагаться пузырьки могут в межреберьях, в области поясницы и конечностей, на лице.
Основной симптом опоясывающего лишая – выраженная боль, интенсивная и мучительная. От нее не всегда помогают обычные анальгетики, так как присоединяется нейропатический болевой компонент. Нередко пациенту приходится подбирать сложную схему обезболивания с использованием нестероидных противовоспалительных препаратов, антидепрессантов и антиконвульсантов. Могут также появляться двигательные и чувствительные нарушения, отек в месте высыпаний.
Herpes zoster – прямое основание для выдачи больничного листа. Согласно существующим рекомендациям, ориентировочные сроки нетрудоспособности при этой болезни – от 14 до 21 дня.
При сильном болевом синдроме обычно требуется госпитализация в стационар. В этом случае больничный лист продлевается до выписки. При появлении местных осложнений – нагноении, некрозах – лечение в среднем длится месяц.

Эта детская болезнь также вызывается возбудителем из семейством герпесвирусов. Однако она развивается лишь в случае первичного инфицирования. В дальнейшем, вирус остается в организме и при снижении иммунитета реактивируется в виде опоясывающего лишая. Именно поэтому ветряной оспой болеют в основном дети, а Herpes zoster – удел взрослых.
Ветрянка – заболевание очень заразное, она протекает с температурой, недомоганием и высыпаниями по всему телу, включая волосистую часть головы.
Больничный лист в этой ситуации выдается обязательно – и при болезни самого взрослого, и по уходу за больным ребенком. В среднем, длительность нетрудоспособности составляет 10–14 дней.
Иногда с этой формой болезни путают опоясывающий лишай в области верхней ветви тройничного нерва. При этом высыпания будут располагаться вокруг глаза и носа в большом количестве, лицо отекает, глазная щель сужается. При этой патологии практически все пациенты нетрудоспособны из-за нарушения зрения.
Однако существует и непосредственное герпетическое поражение структур глаза:
Это серьезные заразные заболевания, при которых страдает острота зрения. Особенно опасны 2 последние формы, так как они могут приводить к осложнениям – эрозиям и рубцам в глазных структурах.
Лечением этой формы занимается офтальмолог. Он же выдает больничный лист – в среднем, на 2–3 недели.

Центральная нервная система, или ЦНС, надежно защищена от проникновения вирусов. Но при выраженном снижении иммунитета – при ВИЧ-инфекции, у онкологических больных, стариков и новорожденных – герпес может поражать структуры и оболочки головного мозга.
Следствием его проникновения сквозь защитный барьер являются менингиты, энцефалиты, менингоэнцефалиты, арахноидиты. Это всегда тяжелые патологии, требующие стационарного лечения в условиях инфекционной больницы, неврологического отделения, а иногда реанимации.
Сроки временной нетрудоспособности при таких болезнях длительные – более месяца. Иногда поражение ЦНС приводит к стойкой нетрудоспособности – инвалидности.
Выдача больничного листа при герпесе зависит от множества факторов, и только врач вправе решать этот вопрос.
С похолоданием мы чаще чихаем и кашляем и чаще обращаемся в поликлинику за больничным. Когда можно получить лист временной нетрудоспособности, что делать, если больничный не дают, и какой процент от зарплаты выплачивается маме заболевшего ребенка? Замначальника главного управления организации медицинской помощи Минздрава Людмила Жилевич дала простые ответы на житейские вопросы об оформлении больничных.
Можно ли получить больничный при инфекции или простуде, если нет температуры?
Если человек нетрудоспособен в связи с заболеванием, он получит больничный независимо от того, будет у него температура или нет.
Врач смотрит на симптомы, которые определяют состояние здоровья. Например, у больного нет температуры, но выраженная слабость или есть другие симптомы, указывающие, что он не может находиться на рабочем месте. В этом случае врач может принять решение выдать листок нетрудоспособности.
Случается, что за больничным приходится обращаться в том случае, когда болезнь работать не мешает, но внешний вид коллег может смутить. Например, при конъюнктивите или герпесе. Если пациенту по работе приходится общаться с людьми, врач может принять решение о выдаче больничного в связи с вирусным поражением. Но это произойдет только в том случае, если состояние больного врач посчитает серьезным. Небольшой косметический дефект от работы не освободит.
А вот профессиональному певцу, потерявшему голос, больничный выдадут без вопросов, потому что в данном случае голос — профессиональный инструмент, которым певец временно не может управлять.

Фото: Reuters
А при мигрени больничный дадут?
Вопросы по больничному решаются в таком случае индивидуально. При мигрени может наступить состояние, при котором человек нетрудоспособен. И оценить его должен врач: расспросить о субъективных ощущениях пациента, провести измерения и исследования, чтобы выяснить, действительно ли ситуация вышла из-под контроля, боль нестерпимая и не позволяет работать. Если это действительно так, больничный могут выдать и при мигрени.
Что делать, если плохо, а больничный не дают?
Если работник не согласен с тем, что врач не открыл ему больничный, он может обратиться к заведующему отделения или главврачу поликлиники. Те могут пересмотреть решение врача, а могут и оставить его в силе.
Могут ли выписать больничный на полдня, если нужно пройти процедуры, а с работы не отпускают?
Листок нетрудоспособности по определению выдается лишь в состоянии нетрудоспособности. Цель его — освободить работника от труда и дать время восстановиться для работы. Прохождение медицинской процедуры нетрудоспособностью не является, поэтому больничный в таком случае выписать не могут.
Но если нужно подтверждение посещения поликлиники, после приема пациент может попросить у врача медицинскую справку о состоянии здоровья. Там будет указано время, которое он провел в поликлинике.
Что делать, если почувствовал себя плохо, отпросился с работы, провел в поликлинике полдня, а больничный не дали?
У врача надо попросить выписать медицинскую справку о состоянии здоровья, в которой будет указано время приема. Но если вы не уверены, что больничный вам все-таки выдадут, лучше прийти в поликлинику после работы. Они работают до 20.00, поэтому можно посетить врача с учетом рабочего графика.

Фото: TUT.BY
Как часто нужно приходить к врачу, чтобы продлевать больничный?
Раньше график явки для продления больничного был жестким: сначала через три дня, затем интервал мог сократиться. Сейчас этот вопрос урегулирован. Врач может выдать больничный сразу на длительный срок: от 5 дней и выше. Если больной получил травму и не может передвигаться, больничный выдают на больший срок. Как часто надо приходить в поликлинику, решает врач. Если непрерывный листок нетрудоспособности выдается больше чем на 10 дней, его обязательно должен подписать заведующий и направить на врачебно-консультационную комиссию (ВКК). Решение о продлении больничного в таком случае принимается коллегиально. Комиссия определяет, какой прогноз по нетрудоспособности у этого человека.
На какой максимальный срок могут выписать больничный?
Это зависит от заболевания и прогноза врачебно-консультационной комиссии. Но максимальный срок — 120 дней. Именно на этот срок больничный можно продлевать непрерывно. Затем состояние пациента изучает медико-реабилитационная экспертная комиссия (МРЭК). Там ставится вопрос об освидетельствовании степени инвалидности или продлении больничного.
Чаще всего такие долгие больничные выдают в связи с травмой или тяжелым онкологическим заболеванием, когда пациент в течение года будет проходить длительное лечение и будет нетрудоспособен. Случай каждого конкретного человека рассматривается индивидуально.
Какой процент от зарплаты платят во время больничного?
Если больничный выдается родителю заболевшего ребенка, он получает стопроцентную компенсацию по листку нетрудоспособности. Если же больничный выдается взрослому заболевшему, то до 12 дней болезни он получает 80% от средней зарплаты за последние полгода. Если работник болеет более 12 дней, он получает 100% от средней зарплаты.

Фото носит иллюстративный характер. Фото: Вадим Замировский, TUT.BY
Закроют ли больничный, если не сделаешь флюорографию?
Если врач считает, что флюорография нужна, чтобы определить состояние здоровья пациента, он может настаивать на ее прохождении. Но это не повод не закрывать больничный лист. Пациент имеет право отказаться от прохождения флюорографии, но он должен подписать свой отказ в медицинской карте с пометкой, что он ознакомлен с последствиями отказа. Запись также подписывает врач. Если впоследствии возникнут проблемы со здоровьем, вопросы по диагнозу, ответственность уже будет лежать на пациенте, а не на враче.
Выдадут ли больничный отцу для ухода за старшим ребенком, если мама в декрете с младшим?
Больничный в таком случае папе не выдадут. Один из членов семьи уже находится в декрете и может ухаживать за детьми, поэтому второй больничный лист не выдается. Но если мама в декрете по состоянию здоровья не может ухаживать за детьми, например, она находится в больнице, тогда отцу могут выдать больничный по уходу за детьми.

Почему больничные выдают сначала максимум на неделю?
Есть контрольные сроки временной нетрудоспособности, которые утверждены Минздравом и Минтруда и соцзащиты. Изначально больничный лист выдается на шесть календарных дней - одновременно или по частям. Понятно, что при гриппе нет смысла выдавать больничный и через три дня приглашать пациента в поликлинику - он и других заразить может, и сам что-нибудь подхватит, сидя в очереди. Но если это ОРВИ, то дня через три пациента попросят прийти на повторный осмотр. А потом больничный продлят - в случае необходимости.
Как долго можно продлевать больничный?
Больничный листок может продлеваться до 30 дней, начиная с седьмого дня вашей болезни или травмы. Решение о продлении принимает лечащий врач совместно с заведующим отделением поликлиники.

Чтобы продлить или закрыть больничный, пациент должен сам явиться на прием к врачу. Фото: Николай СУХОВЕЙ
Если пациент и дальше продолжает болеть, на 30-й, 60-й, 90-й и 105-й дни болезни его направляют на освидетельствование в ВКК (врачебно-консультационную комиссию), которая и определяет дальнейшее лечение. В 120 дней временной нетрудоспособности пациент направляется в МРЭК (медико-реабилитационную экспертную комиссию), без чего не будет выплачиваться пособие по временной нетрудоспособности. После освидетельствования в МРЭК возможно три варианта: пациент признается трудоспособным либо инвалидом (а значит, ему прекращают выплаты по больничному. - Ред.), а при благоприятном прогнозе разрешается продление больничного. Бывают случаи, когда врачи направляют пациента в МРЭК раньше120 дней.
Можно ли попросить врача не писать в больничном, чем именно ты болел?
Бытует мнение, что если у тебя простуда, но нет температуры, то больничного не видать. Это действительно так?
Если доктор решает, что вы не можете приступить к работе, тогда вам выдается больничный. Ведь температуру можно и дома сбить. Но если с незначительными признаками простуды человек может выйти на работу, больничный ему не выдадут. Все это решается после обязательного осмотра пациента.
Что будет, если ты на больничном, но не явился в назначенный врачом день на прием?

Больничный листок может продлеваться до 30 дней, начиная с седьмого дня вашей болезни или травмы. Фото: Николай СУХОВЕЙ
Выдадут ли больничный, если пациент находится в состоянии алкогольного опьянения?
Если человек получил травму, например попал в ДТП , будучи при этом в состоянии алкогольного опьянения, его обязательно освидетельствуют на наличие алкоголя в крови. И тогда в больничном делается запись: травма, алкогольное опьянение. Алкоголь в крови - это не повод не выдавать листок нетрудоспособности, однако оплатить его могут не в полном объеме, а, к примеру, наполовину.
Кто должен ухаживать за больным ребенком
До какого возраста выдается больничный по уходу за ребенком?
В условиях поликлиники больничный по уходу за ребенком до 14 лет выдается на тот период, пока за ним требуется уход, но не более чем на 14 дней по одному заболеванию. Если необходим уход за ребенком, которому уже исполнилось 14 лет, ВКК поликлиники выдает листок нетрудоспособности на срок до 7 дней.
Если ребенок попадает в больницу, выдается ли больничный по уходу?
Если ребенку не исполнилось пять лет, больничный выдается на весь период лечения ребенка в больнице. По уходу за ребенком от 5 до 14 лет либо ребенком-инвалидом до 18 лет больничный выдается только по заключению лечащего врача и заведующего отделением.
Больничный по уходу за ребенком выдается только маме?
Он может быть выдан любому человеку, который будет ухаживать за ребенком в период его болезни, даже дальнему родственнику.
У мамы двое детей до 14 лет. Выдан больничный по уходу за одним ребенком, а потом заболевает второй. Маме еще раз выдадут больничный?
Когда первый ребенок выздоравливает и заканчивается период ухода за ним, больничный листок закрывается. Маме сразу выдается следующий больничный - по уходу за вторым ребенком. При этом каждый больничный листок не может превышать 14 дней.
Если мама в декретном отпуске, а ребенок заболел…
Если мама находится в отпуске по уходу за ребенком до трех лет или не работает, то ни ей, ни другому члену семьи больничный по уходу за ее ребенком не выдается.
Мама в декрете по уходу за ребенком до трех лет, а заболевает старший ребенок. Что будет с больничным в этом случае?
Больничный тоже не выдадут. Мама должна ухаживать за обоими детьми. Ведь ей не нужно освобождение от работы. И другому члену семьи больничный по уходу тоже не выдадут.
Мама в декрете, но заболевает сама.
Если мама заболела и не может ухаживать за ребенком до трех лет, то по ее указанию больничный лист по уходу за фактически здоровым ребенком выдается любому другому члену семьи. В этом случае больничный выдается лечащим врачом мамы - в больнице или в поликлинике. Однако такой больничный выдается только на тот период, когда мама не способна ухаживать за своим ребенком. Если мама еще не совсем здорова, но вполне может позаботиться о малыше, больничный лист закрывается. Если мама находится в больнице и ухаживает за другим ребенком, то больничный по уходу за малышом в возрасте до трех лет выдается любому другому члену семьи.
Кстати, если мама заболевает сама, а ее ребенок до трех лет посещает детское дошкольное учреждение (ясли, сад), то больничный по уходу за ребенком не выдается.
Если мама заболела и не может ухаживать за здоровым ребенком, которому от 3 до 14 лет?
В этом случае больничный по уходу за ребенком не выдается.
Если мама работает на неполную ставку, а ребенок заболевает…
Тогда больничный лист по уходу за ребенком выдается только маме и никому другому.
КСТАТИ
Как закрыть больничный лист?
Пациент должен сам явиться на прием к врачу, имея при себе паспорт (либо вид на жительство, удостоверение беженца). Врач должен осмотреть вас и вынести заключение, что ваша трудоспособность восстановилась и вы можете приступить к труду.

Герпесвирусная инфекция кошек, или ринотрахеит (FHV)- заболевание, вызванное вирусом герпеса.
Ринотрахеит – широко распространенное респираторное заболевание кошачьих, вызываемое вирусом герпеса кошек тип 1. Заболевание видоспецифичное и не представляет угрозы для других видов животных и человека. Протекает в острой и хронической форме.
- больные животные с острой формой инфекции/
- переболевшие кошки - носители: являются скрытыми (латентными), т.е. без симптомов болезни, носителями вируса в нервных клетках, особенно тройничного нерва, длительность носительства в среднем составляет 6 мес, но может быть пожизненной.
- кошки с хронической формой инфекции в стадии обострения.
Заражение вирусом происходит через выделения из носа, рта, глаз больных животных: при непосредственном контакте с больной кошкой, через инфицированный воздух, предметы ухода, корма, а также через обувь и одежду людей, контактировавших с источником инфекции. Внедрение и размножение вируса (репликация) в организме кошки происходит в основном в слизистых оболочках носоглотки и миндалин, но помимо этого часто в патологический процесс включается конъюнктива глаз, лимфоузлы и пр.; заражение невакцинированных беременных кошек приводит к внутриутробному инфицированию плодов ( и как следствие- аборты, рождение мертвых или нежизнеспособных плодов).
Выделение вируса в окружающую среду начинается через 24 часа после заражения и продолжается до 3 недель. Устойчивость вируса: вирус погибает при 37С в течение 3 часов, при 56С – в течение 5 мин; остается жизнеспособным при 25С в течение 1 мес, при 4С -5 месяцев. Чувствителен к большинству дезинфектантов и антисептиков.
Вирус герпеса кошек приводит, как правило, к острому респираторному заболеванию. Инкубационный (скрытый) период заболевания обычно 2-6 дней.
Клинические признаки заболевания:
- Угнетение и отсутствие аппетита.
- Чихание и выделения из носа и глаз, сначала прозрачные (серозные), а при продолжительном течение болезни становятся слизисто-гнойными.
- Повышение температуры тела.
- Может быть кашель, одышка.
- Иногда появляются язвы языка, что клинически напоминает другую инфекционнную болезнь кошек - кальцивироз. Чаще всего этот симптом наблюдается у кошек с хроническим течением герпеса в стадии обострения.
- Поражение роговицы: язвы и глубокий кератит.
- Может быть слюнотечение (обычно наблюдается при язвах в ротовой полости).
- Очень редко - язвы на носу, коже морды.
- Часто ринотрахеит протекает совместно с другими инфекциями: хламидиоз, кальцивироз, микоплазмоз, бордетелла бронхосептика (Bordetella bronchiseptica).
Несмотря на то, что данная болезнь может приводить к тяжелому состоянию, уровень смертности невысокий, за исключением очень маленьких котят и кошек с сильно ослабленным иммунитетом. Смерть бывает наиболее часто вследствие обезвоживания, вторичной бактериальной инфекции, приводящей к бронхопневмонии. В среднем симптомы болезни наблюдаются в течение 7-10 дней.
- После переболевания острой герпесвирусной инфекцией около 80% кошек остаются вирусоносителями (т.е. внешне выглядят совершенно здоровыми) и примерно 50% из них выделяют вирус в окружающую среду. Выделение вируса может происходить спонтанно, но в основном это случается после стресса: переезд на другое место жительства, посещение выставок, роды, лактация, использование глюкортикостероидов (например, преднизолон, дексаметазон), оперативные вмешательства и др.
- Кошки могут стать вирусоносителями и без проявления каких-либо симптомов, т.е. кошка, заразившись, может оказаться носителем даже несмотря на то, что сама никогда не проявляла признаков болезни или была полностью вакцинирована.
- Также для ринотрахеита характерен переход в хроническую (латентную, или скрытую) форму: в этом случае вирус поступает в окружающую среду только в период обострения, т.е. когда проявляются симптомы заболевания. Хроническая (латентная) герпесвирусная инфекция наиболее часто переходит в острую стадию из-за стресса: переезд, выставки, оперативные вмешательства и др.
Несмотря на то, что у кошек встречаются и другие инфекции, сопровождающиеся респираторными симптомами (такие как кальцивироз, хламидиоз и др.), в большинстве случаев для постановки диагноза достаточно имеющихся клинических признаков.
Для диагностики в России чаще всего используют метод ПЦР, для этого берутся мазки из носа и конъюнктивы глаз. При первичной герперсвирусной инфекции вирус обнаруживается максимум в течение 7 дней от начала клинических проявлений, при повторной инфекции- максимум в течение 4 дней, во время латентной фазы в обычных мазках с конъюнктивы вирус не выявляется, т.к здесь его уже нет, а локализуется он в клетках нервной ткани.
- Многие больные кошки не едят, т.к. теряют обоняние или из-за болезненности, вызванной наличием язв в ротовой полости, поэтому очень важно кошку кормить: для этой цели подойдет любой готовый корм в виде паштета, который предварительно разводят теплой водой, и дают кошке из шприца на 10-20мл без иглы. Если кошку в течение 3 дней не получается кормить насильно, ей показана установка специальных зондов, через которые будет осуществляется кормление.
- Промывание носа раствором натрия хлорида 0,9% (физиологический раствор) для очищения от скопившихся выделений, проводится ежедневно и несколько раз в день. Больная кошка должна содержаться в чистом, хорошо проветриваемом помещении.
- Антибиотики для лечения вторичной бактериальной инфекции
- Системные противовирусные препараты
- Симптоматическое лечение: для кошек с выраженными симптомами обезвоживания необходимы внутривенные капельницы, при повышенной температуре используются жаропонижающие средства и пр.
Герпесвирусные инфекции - группа инфекционных заболеваний, которые вызываются вирусами из семейства Herpesviridae, могут протекать в виде локализованных, генерализованных, рецидивирующих форм болезни, имеют способность к персистированию (постоянному нахождению вируса) в организме человека.
Герпесвирусные инфекции (ГВИ) относятся к наиболее распространенным вирусным болезням человека. Инфицированность и заболеваемость ими каждый год возрастает. Во всех странах мира 60-90% населения инфицированы тем или иным герпесвирусом.
Этиология
Герпесвирусы в своем составе содержат двунитчатую ДНК, имеют глико-липопротеиновую оболочку. Размеры вирусных частиц от 120 до 220 нм.
- два типа вируса простого герпеса (HSV-1, HSV-2),
- вирус ветряной оспы и опоясывающего герпеса (VZV или HHV-3),
- вирус Эпштейн-Барр (ЕBV или HHV-4),
- цитомегаловирус (CMV или HHV-5), HHV-6, HHV-7, HHV-8.
На основе биологических свойств вирусов сформированы 3 подсемейства герпесвирусов: (альфа-герпесвирусы, бетта-герпесвирусы и гамма-герпесвирусы). К a-герпесвирусам относятся HSV-1, HSV-2, VZV.
К бета-герпесвирусам относятся CMV, HHV-6, HHV-7. Они, как правило, медленно размножаются в клетках, вызывают увеличение пораженных клеток (цитомегалия), способны к персистенции, преимущественно в слюнных железах и почках, могут вызывать врожденные инфекции. К гамма-герпесвирусам относятся ЕBV и HHV-8.
Вирус простого герпеса 1 и 2 типов
Термин "герпетическая инфекция" (ГИ) обычно употребляется относительно заболеваний, которые вызываются HSV-1 и HSV-2. Источником HSV-инфекции являются больные люди различными формами заболевания, в том числе и латентной, а также вирусоносители.
HSV-1 передается воздушно-капельным и контактным путем. Попавший на кожу во время кашля, чихания вирус, находящийся в капельках слюны, выживает в течение часа. На влажных поверхностях (умывальник, ванна и прочее) он сохраняет жизнеспособность в течение 3-4 часов, что нередко является причиной вспышек заболеваний в детских дошкольных учреждениях. Заражение может осуществляться при поцелуях, а также через предметы обихода, которые инфицированы слюной больного или вирусоносителя. HSV-2 передается половым или вертикальным путем. При последнем инфицирование происходит во время родов (контакт с родовыми путями матери), трансплацентарно или через цервикальный канал в полости матки. В связи с тем, что при генерализации инфекции имеет место вирусемия, возможен также трансфузионный или парентеральный путь передачи HSV-2 инфекции. HSV-2 вызывает, как правило, генитальный и неонатальный герпес.
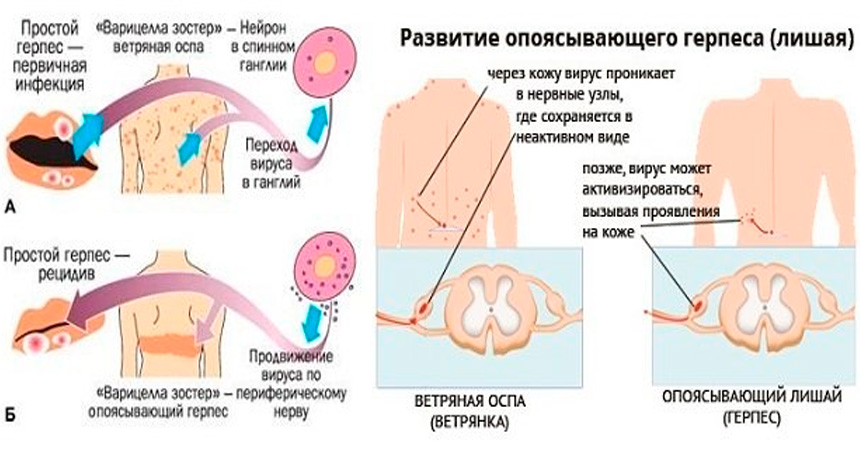
Наибольшая восприимчивость у детей к ГИ в возрасте от 5 месяцев до 3 лет. В зависимости от механизма заражения различают приобретенную и врожденную форму ГИ. Приобретенная ГИ может быть первичной и вторичной (рецидивирующая), локализованной и генерализованной. Также выделяют латентную форму ГИ.
Ни одна инфекция не имеет такого многообразия клинических проявлений, как герпесвирусная. Она может вызывать поражение глаз, нервной системы, внутренних органов, слизистой оболочки желудочно-кишечного тракта, полости рта, гениталий, может являться причиной онкологических заболеваний, имеет определенное значение в неонатальной патологии и возникновении гипертонии. Распространение вируса в организме происходит гематогенным, лимфогенным, нейрогенным путем.
Частота первичной герпесвирусной инфекции возрастает у детей после 6 месяцев жизни, когда полученные от матери антитела исчезают. Пик заболеваемости приходится на возраст 2—3 года. Нередко ГИ встречается и у новорожденных детей, по данным ряда авторов диагностируется у 8% новорожденных с общесоматической патологией и у 11% недоношенных детей.
По данным ВОЗ, заболевания, обусловленные вирусом простого герпеса (HSV), занимают второе место после гриппа среди причин смертности от вирусных инфекций. Решение проблемы диагностики и лечения герпесвирусной инфекции с проявлениями на слизистой оболочке полости рта — одна из важнейших задач практической медицины.
В последнее десятилетие во всем мире значение герпесвирусных заболеваний как проблемы общественного здравоохранения постоянно растет. Представители семейства герпесвирусов человека поражают до 95% населения мира.
К первичным формам ГИ относятся: инфекция новорожденных (генерализованный герпес, энцефалиты, герпес кожи и слизистых), энцефалиты, гингивостоматиты, герпетиформная экзема Капоши, первичный герпес кожи, глаз, герпетический панариций, кератиты. Первичная ГИ возникает вследствие первичного контакта человека с HSV. Как правило, это происходит в раннем детском возрасте (до 5 лет). У взрослых в возрасте 16-25 лет, которые не имеют противовирусного иммунитета, первичная ГИ чаще может быть обусловлена HSV-2. Латентно переносят заболевание 80-90% первично инфицированных детей, и только в 10-20% случаев наблюдаются клинические проявления болезни.
Вторичными, рецидивирующими формами ГИ является герпес кожи и слизистых оболочек, офтальмогерпес, герпес половых органов.
Эпштейн-Барр-вирусная инфекция
Инфекционное заболевание, которое вызывается вирусом Эпштейн-Барр (ЕBV) и характеризуется системным лимфопролиферативным процессом с доброкачественным или злокачественным течением.
ЕBV выделяется из организма больного или вирусоносителя с орофарингеальным секретом. Передача инфекции происходит воздушно-капельным путем через слюну, часто во время поцелуев матерью своего ребенка, поэтому иногда ЕBV-инфекцию называют "болезнью поцелуев". Дети нередко заражаются ЭБВ через игрушки, загрязненные слюной больного ребенка или вирусоносителя, при пользовании общей посудой, бельем. Возможен гемотрансфузионный путь передачи инфекции, а также половой. Описаны случаи вертикальной передачи ЕBV от матери к плоду, предполагают, что вирус может быть причиной внутриутробных аномалий развития. Контагиозность при ЕBV-инфекции умеренная, что, вероятно, связано с низкой концентрацией вируса в слюне. На активацию инфекции влияют факторы, снижающие общий и местный иммунитет. Возбудитель ЕBV-инфекции имеет тропизм к лимфоидно-ретикулярной системе. Вирус проникает в В-лимфоидные ткани ротоглотки, а затем распространяется по всей лимфатической системе организма. Происходит инфицирование циркулирующих В-лимфоцитов. ДНК-вируса проникает в ядра клеток, при этом белки вируса придают инфицированным В-лимфоцитам способность беспрерывно размножаться, вызывая так называемое "бессмертие" В-лимфоцитов. Этот процесс является характерным признаком всех форм ЕBV-инфекции.
ЕBV может вызывать: инфекционный мононуклеоз, лимфому Беркитта, назофарингеальную карциному, хроническую активную ЕBV-инфекцию, лейомиосаркому, лимфоидную интерстициальную пневмонию, "волосатую" лейкоплакию, неходжкинскую лимфому, врожденную ЕBV-инфекцию.
Варицелла-зостер-инфекция
Varicella-zoster вирус вызывает ветряную оспу и опоясывающий герпес. Источником инфекции при ветряной оспе может быть только человек, больной ветряной оспой или опоясывающим герпесом, включая последние 24-48 часов инкубационного периода. Реконвалесценты ветряной оспы остаются заразными на протяжении 3-5 дней после прекращения высыпаний на коже. Через третье лицо заболевание не передается. Возможно внутриутробное заражение ветряной оспой в случае заболевания беременной. Ветряная оспа может встречаться в любом возрасте, но в современных условиях максимальное количество больных приходится на детей в возрасте от 2 до 7 лет. Опоясывающий герпес развивается после первичного инфицирования вирусом Varicella-zoster, после перехода инфекции в латентную форму, при которой вирус локализуется в спинальных, тройничном, сакральном и других нервных ганглиях. Возможна эндогенная реактивация инфекции.
Цитомегаловирусная инфекция
Инфекционное заболевание, которое вызывается цитомегаловирусом (CMV) и характеризуется разнообразными клиническими формами (от бессимптомной до тяжелой генерализованной с поражением многих органов) и течением (острым или хроническим). Факторами передачи CMV могут быть практически все биологические субстраты и выделения человека, в которых содержится вирус: кровь, слюна, моча, ликвор, вагинальный секрет, сперма, амниотическая жидкость, грудное молоко. Потенциальным источником инфекции являются органы и ткани в трансплантологии, а также кровь и ее продукты в трансфузиологии. Пути передачи CMV-инфекции: воздушно-капельный, половой, вертикальный и парентеральный.
Различают врожденную и приобретенную формы CMV-инфекции. Врожденная CMV-инфекция. При антенатальном инфицировании плода заражение происходит преимущественно трансплацентарно. При интранатальном инфицировании CMV поступает в организм при аспирации инфицированных околоплодных вод или секретов родовых путей матери.
У детей более старшего возраста приобретенная CMV-инфекция в 99% случаев протекает в субклинической форме. Наиболее частым проявлением такой формы CMV-инфекции у детей в возрасте старше года является мононуклеозоподобный синдром. Как правило, наблюдается клиника острого респираторного заболевания в виде фарингита, ларингита, бронхита.
Инфекции, вызванные шестым, седьмым и восьмым типами герпесвирусов Герпесвирусы шестого типа (HHV-6) могут явиться причиной эритематозной и розеолезной сыпи (внезапная экзантема), поражений ЦНС и костного мозга у иммуноскомпроментированных детей. Герпесвирусы седьмого типа (HHV-7) вызывают экзантему новорожденных
Для диагностики герпетической инфекции ценным являются цитологический, иммунофлюоресцентный, серологический и ПЦР методы.
Вирусологическое исследование при герпетической инфекции выявляет комплементсвязывающие антитела к ВПГ-1 или -2 в крови матери, пуповинной крови плода и амниотической жидкости.
ПЦР-метод. Материалом для исследования на герпес являются кровь, мазки из глотки, содержимое пузырьков, язв, моча.
Важное значение имеет исследование специфических антител различных подклассов: IgM, IgG1-2, IgG3 и IgG4 к герпес-вирусам. Выявление в сыворотке крови детей специфических иммуноглобулинов М, IgG3, IgG1-2 в титре > 1:20, вирусного антигена и специфических иммунных комплексов с антигеном свидетельствует об остроте инфекционного процесса (активная фаза), а определение только специфических IgG4 расценивается как латентная фаза инфекции или носительство материнских антител.
Лечение
- 1 этап – в активной стадии или при обострении хронического течения заболевания;
- 2 этап – пролонгированное лечение поддерживающими дозами в период ремиссии;
- 3 этап – выявление и санация хронических очагов инфекции, обследование членов семьи для выявления источника инфицирования.
Во всех случаях препараты, их комбинация и длительность подбираются индивидуально с учетом проявлений заболевания, особенности иммунной системы ребенка, возраста, течения заболевания.
Читайте также:


