Терапия легионеллезной стафилококковой и микоплазменной пневмонии
Пневмония относится к числу наиболее распространенных острых заболеваний, это - группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.
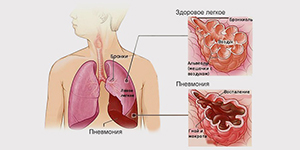
Внебольничная пневмония (синонимы: домашняя, амбулаторная) - это острое заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних дыхательных путей (температура, кашель, боли в груди, одышка) и "свежими" очагово-инфильтративными изменениями в легких при отсутствии очевидной диагностической альтернативы.
Причинами развития воспалительной реакции в респираторных отделах легких могут быть как снижение эффективности защитных механизмов организма, так и массивность дозы микроорганизмов и/или их повышенная вирулентность. Аспирация содержимого ротоглотки - основной путь инфицирования респираторных отделов легких, а значит и основной патогенетический механизм развития пневмонии. В нормальных условиях ряд микроорганизмов, например Streptococcus pneumoniae, могут колонизировать ротоглотку, но нижние дыхательные пути при этом остаются стерильными.
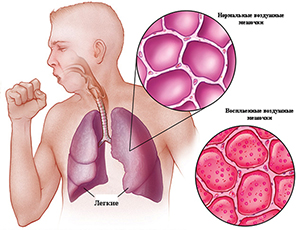
В случаях же повреждения механизмов "самоочищения" трахеобронхиального дерева, например, при вирусной респираторной инфекции, создаются благоприятные условия для развития пневмонии. В отдельных случаях самостоятельным патогенетическим фактором могут быть массивность дозы микроорганизмов или проникновение в респираторные отделы легких даже единичных высоковирулентных микроорганизмов, устойчивых к действию защитных механизмов организма, что также приводит к развитию пневмонии.
Этиология внебольничной пневмонии непосредственно связана с нормальной микрофлорой, колонизующей верхние отделы дыхательных путей. Из многочисленных микроорганизмов лишь некоторые, обладающие повышенной вирулентностью, способны при попадании в нижние отделы дыхательных путей вызывать воспалительную реакцию.
Такими типичными возбудителями внебольничной пневмонии являются:
- Streptococcus pneumoniae;
- Haemophilus influenzae.
Определенное значение в этиологии внебольничной пневмонии имеют атипичные микроорганизмы, хотя точно установить их этиологическую значимость сложно:
- Chlamydophila (Chlamydia) pneumoniae;
- Mycoplazma pneumoniae;
- Legionella pneumophila.
К типичным, но редким возбудителям внебольничной пневмонии относятся:
- Staphylococcus aureus;
- Klebsiella pneumoniae, реже другие энтеробактерии;
- Streptococcus pneumoniae - самый частый возбудитель внебольничной пневмонии у лиц всех возрастных групп.
Препаратами выбора при лечении пневмококковой пневмонии являются беталактамные антибиотики - бензилпенициллин, аминопенициллины, в том числе защищенные; цефалоспорины II-III поколения. Также высокоэффективны новые фторхинолоны (левофлоксацин, моксифлоксацин).
Достаточно высокой антипневмококковой активностью и клинической эффективностью обладают макролидные антибиотики (эритромицин, рокситромицин, кларитромицин, азитромицин, спирамицин, мидекамицин, ) и линкозамиды. Но все же макролидные антибиотики при этой пневмонии являются резервными средствами при непереносимости бета-лактамов.
клинически значимый возбудитель пневмонии, особенно у курильщиков и больных ХОБЛ (хроническая обструктивная болезнь легких). Высокой природной активностью в отношении гемофильной палочки обладают аминопенициллины (амоксициллин), "защищенные" аминопенициллины (амоксициллин/ клавуланат), цефалоспорины II-IV поколений, карбапенемы, фторхинолоны (ранние - ципрофлоксацин, офлоксацин и новые - левофлоксацин, моксифлоксацин, гатифлоксацин).
Chlamydophila (Chlamydia) pneumoniae и Mycoplazma pneumoniae
обычно характеризуются нетяжелым течением. Микоплазменные пневмонии - чаще встречается у лиц моложе 40 лет. Средствами выбора для лечения этих пневмоний являются макролиды и доксициклин. Также высокоэффективны новые фторхинолоны.
обычно характеризуется тяжелым течением. Препаратом выбора для лечения легионеллезной пневмонии являются макролидные антибиотики (эритромицин, кларитромицин, азитромицин). Высокоэффективны также ранние и новые фторхинолоны.
и другие энтеробактерии очень редкие возбудители внебольничной пневмонии, имеют этиологическое значение лишь у некоторых категорий пациентов (пожилой возраст, сахарный диабет, застойная сердечная недостаточность, цирроз печени). Наиболее высокой природной активностью в отношении этих возбудителей обладают цефалоспорины III-IV поколений, карбапенемы, фторхинолоны.
Подозрение на пневмонию должно возникать при наличии у больного лихорадки в сочетании с жалобами на кашель, одышку, отделение мокроты и/или боли в груди. Больные часто жалуются на немотивированную слабость, утомляемость, сильное потоотделение, особенно по ночам.

Такие признаки пневмонии, как остролихорадочное начало, боли в груди и.т.д. могут отсутствовать - особенно у ослабленных больных и лиц пожилого возраста.
При нетяжелой пневмонии антибактериальная терапия может быть завершена по достижении стойкой нормализации температуры тела в течение 3-4 дней. При таком подходе длительность лечения обычно составляет 7-10 дней. В случаях наличия клинических и/или эпидемиологических данных о микоплазменной или хламидийной этиологии пневмонии продолжительность терапии должна составлять 14 дней. Более длительные курсы антибактериальной терапии показаны при пневмонии стафилококковой этиологии или вызванной грамотрицательными энтеробактериями - от 14 до 21 дня.
При указании на легионеллезную пневмонию длительность антибактериальной терапии составляет 21 день. При внебольничной пневмонии крайне важным является проведение быстрой оценки тяжести состояния больных с целью выделения пациентов, требующих проведения неотложной интенсивной терапии. Выделение больных с тяжелой пневмонией в отдельную группу представляется крайне важным, учитывая высокий уровень летальности, наличие, как правило, у пациентов тяжелой фоновой патологии, особенности этиологии заболевания и особые требования к антибактериальной терапии.
Поздняя диагностика и задержка с началом антибактериальной терапии (более 8 часов) обусловливает худший прогноз заболевания.
К сожалению, пневмония может иметь различные осложнения, такие как:
- плевральный выпот;
- эмпиема плевры (скопление гноя в плевральной полости);
- деструкция/абсцедирование легочной ткани (формирование ограниченных полостей в легочной ткани);
- острая дыхательная недостаточность;
- инфекционно-токсический шок;
- сепсис;
- перикардит, миокардит (заболевания сердца);
- нефрит (заболевание почек) и другие.
При пневмонии нужно проводить дифференциальный диагноз с такими заболеваниями как:
- туберкулез легких;
- новообразования (первичный рак легкого, эндобронхиальные метастазы, аденома бронха, лимфома);
- тромбоэмболия легочной артерии и инфаркт легкого;
- иммунопатологические заболевания (идиопатический легочный фиброз, эозинофильная пневмония, бронхоцентрический гранулематоз, облитерирующий бронхиолит с организующейся пневмонией, аллергический бронхолегочный аспергиллез, волчаночный пневмонит, системные васкулиты);
- прочие заболевания/патологические состояния (застойная сердечная недостаточность, лекарственная (токсическая) пневмопатия, аспирация инородного тела, саркоидоз, легочный альвеолярный протеиноз; липоидная пневмония, округлый ателектаз).
В заключении надо сказать, что поставить диагноз, определить степень тяжести заболевания и прогноз может только врач. При наличии у больного повышенной температуры тела, сухого кашля или кашля с отделением мокроты, одышки, боли в груди, немотивированной слабости, утомляемости, сильном потоотделении, особенно по ночам, обратитесь к врачу-терапевту.

Лечение пневмонии в последнее время является одной из самых актуальных проблем в современной медицинской практике.
Пневмония является достаточно распространенным заболеванием органов дыхания. С каждым столетием течение данного заболевания усугубляется, так как появляются все больше новых штаммов вирулентных микроорганизмов, являющихся возбудителями пневмонии. Действие антибиотиков слабеет, летальность заболевания увеличивается. В России ежегодно отмечается около 1,5 млн случаев пневмоний. Число больных с осложненным течением болезни растет из-за недостаточной оценки тяжести состояния больного. Количество больных пневмонией остается одной из главных проблем в нашей стране.
Цель: изучить причины возникновения пневмонии, методы профилактики, а также определение дальнейших перспектив в разрешении проблемы резистентности бактерий к антибиотикам.
Материалы и методы. Изучение статистических данных России и анализ научной литературы.
Результаты и обсуждение.
Два столетия назад воспаление легких считали одним из самых опасных заболеваний, так как большинство из числа больных погибали. Казалось, что с открытием антибиотиков, лечение станет лучше, но, к сожалению, микроорганизмы стали более устойчивы к антибиотикам, что стало новым препятствием перед медиками.
Возбудители данного заболевания с каждым годом становятся более резистентными, меняя свой геном, мутируя, становятся более вирулентными.
Первое упоминание о воспалении легких говорится в трудах древнеримского целителя Цельса.
Также знаменитый древнегреческий целитель - Гиппократ высказывал суждения о воспалительных процессах органов дыхания, как о болезни всего организма.
Главным возбудителем большинства пневмоний является S. Pneumoniea (15-35%)
Вторым по частоте является Legionella pneumoniea, следующий агент, вызывающий пневмонию - Haemophilus influenzae (10%).
Так мы можем сделать вывод, что наиболее часто выявляются ассоциации пневмококков и гемофильной палочки (51%), хламидий и пневмококков (20%).
Не стоит забывать атипичную пневмонию. Такая пневмония может быть вызвана микоплазмами, хламидиями, синегнойной палочкой и золотистым стафилококком. Частота микоплазменной и хламидийной пневмонии варьирует от 5 до 15 %, чаще всего страдают молодые люди.
Так, например, пневмонии могут быть вызваны грамотрицательными бактериями E. coli, Pseudomonas aeruginosa.
Такая пневмония, вызванная этими возбудителями, чаще встречается у пациентов, перенесших операции на органах мочевыделительной системы, кишечнике, а также у больных пациентов резко ослабленных, истощенных, страдающих нейтропенией или с синдромом приобретённого иммунодефицита.
Атипичная пневмония является очень коварной, так как тяжело на первой стадии ее диагностировать, из-за чего не сразу начинается лечение.
В результате тяжелого течения пневмоний различного рода, могут возникать самые разнообразные осложнения.
Плевриты, миокардиты, перикардиты и эндокардиты, менингиты, инфекционно-токсический шок, сепсис, обструкция легочной ткани и многое другое.
Нагноения с образованием абсцессов возникают в клеточных инфильтратах легких, вызываемые пневмококками, клебсиеллой, стрептококками и стафилококками. Клеточный инфильтрат развивается в первые дни болезни, поэтому применение антибиотиков часто не оказывает влияния на ход событий.
Такие абсцессы сопровождаются стойкой лихорадкой, нейтрофильным лейкоцитозом до момента высвобождения гнойного содержимого полости в легкое. Если опорожнение произойдет в полость плевры возникнет пневмоторакс.
Гангрена легкого менее чаще встречающееся осложнение, но являющийся очень опасным. Гангрена легкого это гнойно-гнилостный некроз одной доли или всего легкого, имеющий тенденцию распространятся. Дает о себе знать гангрена только тогда, когда части пораженного легкого начинают отторгаться.
Острая дыхательная недостаточность также является серьезным осложнением. Из-за резкой нехватки кислорода повреждаются органы, системы органов.
Организм прекращает полноценно функционировать.
Эмпиема плевры развивается если к плевриту присоединяется вторичная инфекция. В результате чего возникает более интенсивное интоксикационно-воспалительный синдромом.
Сепсис, как самое опасное осложнение в медицине является очень тяжелым, из всех существующих видов осложнений пневмонии. В кровь попадают микроорганизмы, которые размножаются и циркулируют в кровяном русле. Самая высокая смертность наблюдается при сепсисе.
Осложненная пневмония может затронуть не только бронхи и легкие, но и другие органы и даже весь организм.
Пневмонией подвержены не только взрослые, но и дети. Зачастую воспаление легких у детей определяется чаще.
По статистики пневмония занимает приблизительно 75% всех легочных болезней в педиатрии.
К группе риска детей, которые могут заболеть пневмонией относятся: недоношенные дети; дети, которые часто болеют ОРВИ, а также дети с хроническими заболеваниями дыхательной системы (ларингит, синусит, тонзиллит).
Пневмонии у детей протекают своеобразно, обычно в тяжелой форме и занимают одно из первых мест среди причин смерти.
«Чаще всего у детей пневмония возникает после перенесения осложнений острой респираторной инфекции.
Причем данные возбудители вызывают атипичную пневмонию, что повышает риск осложнений. Картина данной болезни не является характерной для пневмонии, что затрудняет постановку диагноза. Чем младше ребенок, тем более тяжелое и серьезное течение заболевания.
Выводы.
Для лечения больных с пневмонией используют антибиотики широкого спектра. Такие как бета-лактамы (цефалоспорины, карбопенемы, монобактамы), левофлоксацин, амоксициллин.
Пневмония, вызванная гриппом (вирусом), лечится противовирусными препаратами. Стоит заметить, что вирусные инфекции являются причиной 5% всех тяжелых пневмоний.
Вирусная пневмония осложняется присоединением бактериального агента, поэтому назначаются антибиотики.
Лечение пневмонии является достаточно сложным процессом, и для получения эффекта и сохранения здоровья необходимо провести ряд диагностических исследований и проводить длительную комплексную терапию, а также не забывать о профилактических мероприятиях.
Профилактика пневмоний заключается прежде всего в предупреждении ОРВИ, так как вирусная пневмония часто осложняется присоединением бактериальной пневмонии.
В заключение хочется сказать, что своевременное обращение к врачу и выявление пневмонии с последующим лечением способно спасти жизнь человека.
Помимо сбора анамнеза и физикального обследования, диагностический минимум должен включать исследования, позволяющие установить диагноз пневмонии и решить вопрос о тяжести течения и месте лечения пациента (терапевтическое отделение или реанимация). К ним относятся:
- рентгенография грудной клетки в двух проекциях;
- общий анализ крови;
- биохимический анализ крови - мочевина, креатинин, электролиты, печеночные ферменты;
- микробиологическая диагностика:
- микроскопия окрашенного по Граму препарата;
- посев мокроты для выделения возбудителя и оценки его чувствительности к антибиотикам;
- исследование гемокультуры (оптимально проводить забор двух проб венозной крови из разных вен с интервалом 30-60 минут.
При тяжелой пневмонии целесообразно исследовать газы артериальной крови (PO2, PCO2) для уточнения потребности в проведении ИВЛ. При наличии плеврального выпота следует произвести плевральную пункцию и исследовать плевральную жидкость (цитологическое, биохимическое и микробиологическое исследование).
Критерии тяжелого течения пневмонии и необходимость проведения интенсивной терапии в реанимации
При поступлении больного с внебольничной пневмонией в стационар необходимо прежде всего оценить тяжесть состояния пациента и решить вопрос о месте его лечения (терапевтическое или реанимационное отделение).
К тяжелой внебольничной пневмонии обычно относят случаи заболевания, требующие лечения в отделениях реанимации и интенсивной терапии (ОРИТ). Данное определение не совсем точно характеризует данное состояние, так как в разных странах обычно имеются различия в критериях госпитализации больных с бронхо-легочной патологией в ОРИТ. Более точным будет следующее определение тяжелой внебольничной пневмонии:
Тяжелая внебольничная пневмония - это особая форма заболевания различной этиологии, проявляющаяся выраженной дыхательной недостаточностью и/или признаками тяжелого сепсиса или септического шока, характеризующаяся плохим прогнозом и требующая проведение интенсивной терапии.
Выделение больных с тяжелой внебольничной пневмонией в отдельную группу представляется крайне важно, учитывая высокий уровень летальности, наличие, как правило, у пациентов тяжелой фоновой патологии, особенности этиологии заболевания и особые требования к антибактериальной терапии. При внебольничной пневмонии крайне важным является проведение быстрой оценки тяжести состояния больных с целью выделения пациентов, требующих проведения неотложной интенсивной терапии.
Таблица 8. Критерии тяжелого течения пневмонии
| Клинические 1 | Лабораторные 1 |
|---|---|
|
1 Для оценки пневмонии как тяжелой необходимо наличие хотя бы одного критерия
При наличии клинических или лабораторных признаков тяжелой пневмонии или симптомов тяжелого сепсиса целесообразно проводить лечения пациента в отделении реанимации.
Выбор стартовой антибактериальной терапии
У госпитализированных больных подразумевается более тяжелое течение пневмонии, поэтому целесообразно начинать терапию с парентеральных антибиотиков. Через 3-4 дня лечения при достижении клинического эффекта (нормализация температуры, уменьшение выраженности интоксикации и других симптомов заболевания), возможен переход с парентерального на пероральный способ применения антибиотика до завершения полного курса антибактериальной терапии. При легком течении пневмонии у госпитализированных больных допускается сразу назначение антибиотиков внутрь.
Рекомендации по эмпирической терапии пневмонии у госпитализированных больных представлены в таблице 9. Режим дозирования антибактериальных препаратов представлен в таблице 13.
Таблица 9. Антибактериальная терапия пневмоний у госпитализированных больных
| Особенности нозологической формы | Наиболее актуальные возбудители | Рекомендованные режимы терапии | Комментарии |
|---|---|---|---|
| Пневмония не тяжелого течения | Streptococcus pneumoniae Haemophilus influenzae Chlamydia pneumonia Staphylococcus aureus Enterobacteriaceae | Ампициллин в/в Амоксициллин/клавуланат в/в Цефуроксим в/в Цефотаксим в/в Цефтриаксон в/в | Возможна ступенчатая терапия. При стабильном состоянии пациента допускается сразу назначение препаратов внутрь. |
| Пневмония тяжелого течения | Streptococcus pneumoniae Legionella spp. Staphylococcus aureus Enterobacteriaceae | Препараты выбора: Амоксициллин/клавуланат в/в + макролид в/в Цефотаксим + макролид в/в Цефтриаксон + макролид в/в Альтернативные средства: Ранние фторхинолоны (ципрофлоксацин, офлоксацин) + цефалоспорины III поколения Новые фторхинолоны (левофлоксацин, моксифлоксацин) |
У госпитализированных больных с не тяжелой внебольничной пневмонией рекомендуется применение парентеральных аминопенициллинов или защищенных аминопенициллинов, парентеральных цефалоспоринов II-III поколения. Клинических данных о преимуществе какого-либо из указанных антибактериальных препаратов или о присоединении на первом этапе лечения макролидных антибиотиков нет.
При тяжелой внебольничной пневмонии средствами выбора являются парентерально вводимые защищенные пенициллины или цефалоспорины III поколения в комбинации с макролидами для парентерального введения (эритромицин, кларитромицин, спирамицин). Указанные комбинации перекрывают практически весь спектр потенциальных возбудителей (как типичных, так и атипичных) тяжелой пневмонии.
Имеются данные о высокой клинической эффективности парентеральных фторхинолонов (ципрофлоксацин, офлоксацин) при тяжелых внебольничных пневмониях. Однако эти препараты характеризуются слабой антипневмококковой активностью по сравнению с бета-лактамами, описаны случаи неуспеха терапии ранними фторхинолонами пневмококковой пневмонии. Вопрос о месте ранних фторхинолонов в лечении тяжелой внебольничной пневмонии окончательно не решен, более надежной является их комбинация с бета-лактамами. Потенциально перспективными являются новые фторхинолоны (левофлоксацин, моксифлоксацин) для парентерального применения, обладающие повышенной антипневмококковой активностью и перекрывающие практически весь спектр возможных возбудителей. Имеются данные контролируемых клинических исследований о возможности применения новых фторхинолонов при тяжелой внебольничной пневмонии в режиме монотерапии.
Критерии эффективности антибактериальной терапии
Первоначальная оценка эффективности антибактериальной терапии должна проводится через 48-72 часа после начала лечения. Основными критериями эффективности в эти сроки являются снижение интоксикации и температуры, отсутствие дыхательной недостаточности. Если у пациента сохраняется высокая лихорадка и интоксикация, или симптоматика прогрессирует, то лечение следует признать неэффективным и произвести замену режима антибактериальной терапии. Рекомендации по смене режима антибактериальной терапии приведены в таблице 10.
Таблица 10. Выбор антибактериального препарата при неэффективности стартового режима терапии у госпитализированных больных
| Препараты на первом этапе лечения | Препараты на втором этапе лечения | Комментарии |
|---|---|---|
| Ампициллин | Заменить на или присоединить макролидный антибиотик При тяжелой пневмонии заменить на цефалоспорин III поколения + макролид | Возможны атипичные микроорганизмы - микоплазма, хламидия, легионелла |
| Амоксициллин/клавуланат Цефуроксим | Присоединить макролидный антибиотик | Возможны атипичные микроорганизмы - микоплазма, хламидия, легионелла |
| Цефалоспорины III поколения | Присоединить макролидный антибиотик | Возможны атипичные микроорганизмы - микоплазма, хламидия, легионелла |
При неэффективности антибактериальной терапии на втором этапе необходимо провести обследование больного для уточнения диагноза или выявления возможных осложнений пневмонии (см. разделы XI-XII).
В процессе лечения с целью оценки состояния пациента и эффективности терапии целесообразно осуществлять следующие исследования:
- Общий анализ крови - на 2-3-й день и после окончания антибактериальной терапии;
- Биохимический анализ крови - контроль через 1 неделю при наличии изменений в первом исследовании;
- Исследование газов крови (при тяжелом течении) - ежедневно до нормализации показателей;
- Рентгенография грудной клетки - через 2-3 недели после начала лечения (перед выпиской); при ухудшении состояния пациента - в более ранние сроки.
Продолжительность антибактериальной терапии
При нетяжелой внебольничной пневмонии антибактериальная терапия может быть завершена по достижении стойкой нормализации температуры тела (в течение 3-4 дней). При таком подходе длительность лечения обычно составляет 7-10 дней. В эти же сроки обычно наблюдается исчезновение лейкоцитоза. В случае наличия клинических и/или эпидемиологических данных о микоплазменной или хламидийной этиологии пневмонии продолжительность терапии должна составлять 14 дней, хотя имеются клинические данные об эффективности и более коротких курсов антибактериальной терапии при атипичной пневмонии. Более длительные курсы антибактериальной терапии показаны при пневмонии стафилококковой этиологии или вызванной грамотрицательными энтеробактериями - от 14 до 21 дня. При указании на легионеллезную пневмонию длительность антибактериальной терапии составляет 21 день.
Критерии достаточности антибактериальной терапии пневмонии:
-
Температура 9 /Л, нейтрофилов ® амоксициллин,
Цефотаксим или цефтриаксон ® цефиксим или цефподоксим проксетил (не цефтибутен!)
, MD, University at Buffalo SUNY
Last full review/revision March 2017 by Sanjay Sethi, MD






Этиология
Возбудителями внебольничной пневмонии могут быть различнные микроорганизмы: бактерии, вирусы и грибы. Наличие того или иного возбудителя зависит от возраста пациента и других факторов ( Внебольничная пневмония у взрослых), но относительная значимость каждого возбудителя сомнительна, поскольку большинство пациентов не проходят полное обследование, но даже при его наличии возбудителя удается выявить менее чем в 50% случаев.
S. pneumoniae, H. influenzae, C. pneumoniae и M. pneumoniae являются наиболее распространенными причинами бактериальных инфекций Хламидийная и микоплазменная пневмонии клинически не отличаются от пневмоний, вызванных другими возбудителями. Что касается вирусов, то часто возбудителями пневмонии становится респираторно-синцитиальный вирус (РСВ), аденовирус, вирус гриппа, мета-пневмовирус и вирус парагриппа. Бактериальная суперинфекция может затруднить дифференциальную диагностику вирусной и бактериальной инфекции.
C. pneumoniae вызывают 2–5% внебольничных пневмоний и являются второй по частоте причиной инфекций легких у здоровых людей в возрасте от 5 до 35 лет. C. pneumoniae обычно вызывает вспышки инфекций дыхательных путей в семьях, учебных заведениях и военных учебных лагерях. Она вызывает относительно доброкачественную форму пневмонии, редко требующую госпитализации. Пневмония, вызванная Chlamydia psittaci (орнитоз), является редкой и встречается у пациентов, имеющих птиц или часто контактирующих с ними.
Начиная с 2000 г., уровень заболеваемости кожной инфекцией, вызванной внебольничным метициллин-устойчивым Staphylococcus aureus (МРЗС), заметно возрос. Этот возбудитель редко приводит к тяжелой кавитационной пневмонии, имеет тенденцию поражать лиц молодого возраста.
P. aeruginosaСинегнойная палочка является особенно частой причиной пневмонии у пациентов с муковисцидозом, нейтропенией, СПИДом на поздней стадии заболевания, и/или бронхоэктатической болезнью.
Множество других микроорганизмов вызывают легочные инфекции у пациентов, обладающих здоровым иммунитетом. У пациентов с пневмонией тщательно собранный анамнез о контактах, путешествиях, наличии домашних животных, увлечениях и прочих рисках очень важен, поскольку могут возникнуть подозрени на наличие более редких микроорганизмов.
Лихорадка Ку, туляремия, сибирская язва и чума – редкие бактериальные инфекции, при которых может наблюдаться пневмония. В случае туляремии, сибирской язвы и чумы следует подозревать биотерроризм.
Аденовирус, вирус Эпштейна–Барр и вирус Коксаки – распространенные вирусы, которые редко вызывают пневмонию. Сезонный грипп в редких случаях может вызывать контактную вирусную пневмонию, но часто предрасполагает к развитию тяжелой вторичной бактериальной пневмонии. Вирус ветряной оспы и хантавирус вызывают инфекцию легкого при ветрянке у взрослых и хантавирусном легочном синдроме. Коронавирус вызывает тяжелый острый респираторный синдром (ТОРС) и ближневосточный респираторный синдром (БВРС).
К распространенным грибковым возбудителям относятся: Histoplasma capsulatum (гистоплазмо) и Coccidioides immitis (кокцидиоидомикоз). К менее распространенным грибковым возбудителям относятся Blastomyces dermatitidis (бластомикоз) и Paracoccidioides braziliensis (паракокцидиоидомикоз). Pneumocystis jiroveciiПневмоциста Каринии часто вызывает пневмонии у пациентов с ВИЧ-инфекцией или ослабленным иммунитетом ( Пневмония у лиц с иммунодефицитом).
Паразиты, вызывающие легочные инфекции в развитых странах, включают Toxocara canis или T. catis (висцеральные мигрирующие личинки), Dirofilaria immitis (дирофиляриоз), и Paragonimus westermani (парагонимоз). (Обсуждение ТБ легких или специфических микроорганизмов Микобактерии).
У детей наиболее частые причины зависят от возраста:
Клинические проявления
Жалобы включают недомогание, зябкость, озноб, лихорадку, кашель, одышку и боль в груди. Кашель обычно продуктивный у детей старшего возраста и взрослых и сухой у младенцев, детей младшего возраста и пожилых людей. Одышка выражена слабо, возникает при физической нагрузке и редко присутствует в покое. Боль в груди является плевритической и локализуется рядом с пораженной областью. Пневмония может проявиться болью в эпигастральной области при раздражении диафрагмы. Гастроинтестинальные симптомы (тошнота, рвота, диарея) также являются распространенными. У детей и пожилых людей симптомы варьируют. У младенцев может наблюдаться неспецифическая раздражительность и беспокойство; у пожилых людей проявление может быть в виде спутанности сознания и приглушения болевой чувствительности.
Симптомы включают лихорадочное состояние, тахипноэ, тахикардию, хрипы, бронхиальное дыхание, эгофонию (изменения Е-на-A, которое происходит, когда во время аускультации пациент произносит букву “Е”, а врач слышит букву “А”), и тупой звук при перкуссии. Также могут наблюдаться признаки плеврального выпота. У младенцев часто наблюдается раздувание ноздрей, участие дополнительных групп мышц в акте дыхания и цианоз. У пожилых людей часто отсутствует лихорадка.
Раньше считалось, что жалобы и симптомы зависят от возбудителя. Например, факторы, позволяющие предложить наличие вирусной пневмонии, включали постепенное начало, предшествующие симптомы инфекции верхних дыхательных путей, диффузные изменения при аускультации, а также отсутствие токсичных проявлений. Атипичные патогены считаются более вероятными, если начало заболевания проявляется менее остро, и весьма вероятными во время выявленных внебольничных вспышек заболевания. Однако симптоматика, вызванная типичными и атипичными патогенами, в значительной степени совпадает. Кроме того, ни одна жалоба и ни один симптом не является достаточно чувствительными или специфичными для того, чтобы определить этиологию. Симптомы и признаки являются аналогичными для других, даже неинфекционных воспалительных заболеваний легких, таких как пневмонит гиперчувствительности и пневмония с исходом в склероз.
Диагностика
Рентгенография грудной клетки
Рассмотрение альтернативных диагнозов (таких, как сердечная недостаточность, тромбоэмболия легочной артерии);
Иногда идентификация патогена
Диагноз предполагают на основе клинической картины и инфильтрата, видимого на рентгеновских снимках грудной клетки. При высокой настороженности в отношении пневмонии и в случае, если рентгенография грудной клетки не выявила наличия инфильтрата, рекомендуется проведение КТ или повторной рентгенографии грудной клетки в течение 24-48 ч.
Дифференциальная диагностика у пациентов с пневмониеподобными симптомами включает сердечную недостаточность и обострение ХОБЛ. Необходимо учитывать возможность других заболеваний, особенно когда результаты исследований противоречивы или нетипичны. К наиболее серьезным распространенным ошибкам диагноза относится эмболия легочных сосудов, которая может быть более вероятной у пациентов с минимальной продукцией мокроты, а также при отсутствии сопровождающих признаков ОРВИ или системных симптомов, и наличии факторов риска относительно тромбоэмболии ( Факторы риска развития тромбоза глубоких вен и тромбоэмболии легочной артерии); таким образом, следует рассмотреть возможность проведения исследований для выявления эмболии легочных сосудов.
Количественная характеристика культур образцов, полученных при бронхоскопии или аспирации, при условии, что они получены до терапии антибиотиками, может помочь различить бактериальную колонизацию (т. е., присутствие микроорганизмов в концентрациях, которые не провоцируют ни симптомы, ни иммунный ответ) и инфекцию. Однако, бронхоскопия обычно проводится только у пациентов, получающих искусственную вентиляцию легких, или у пациентов с другими факторами риска для атипичных микроорганизмов или осложненной пневмонии (например, иммунная недостаточность, неэффективность эмпирической терапии).
Различие бактериальной и вирусной пневмонии является сложной задачей. Много исследований рассматривали полезность клинических, визуальных исследований, стандартного анализа крови, однако ни один тест не является достаточно надежным для проведения такой дифференциации.
У амбулаторных пациентов с легкой или средней пневмонией необходимо проведение дальнейшего диагностического обследования ( Стратификация риска для внебольничной пневмонии (Индекс тяжести пневмонии)). У пациентов с умеренной или тяжелой пневмонией для классификации риска и степени гидратации могут использоваться показатели содержания лейкоцитов и электролитов, АМК (азот мочевины крови) и креатинина. Для оценки оксигенации также должно быть проведено исследование пульсоксиметрии или газового состава артериальной крови. У пациентов со средней или тяжелой пневмонией, требующих госпитализации, следует получить 2 образца посева крови для оценки бактериемии и сепсиса. Американское общество инфекционистов (IDSA) разработало клиническое руководство по негоспитальной пневмонии, в котором рекомендуется диагностика на основе демографических характеристик пациента и факторов риска (Клиническые руководства Американского общества инфекционистов по внебольничной пневмонии)(Infectious Diseases Society of America Clinical Guidelines on Community-Acquired Pneumonia).
Идентификация патогена может быть полезна для выбора терапии и проверки восприимчивости бактерий к антибиотикам. Однако, из-за ограничений текущих диагностических тестов и успеха эмпирической антибактериальной терапии, специалисты рекомендуют ограничение попыток микробиологической идентификации (например, культивирования, определения специфического антигена), за исключением случаев, когда пациенты относятся к группе высокого риска или имеют осложнения (например, тяжелую пневмонию, иммунную недостаточность, асплению, неэффективность эмпирической терапии). В общем, чем легче протекает пневмония, тем меньше требуется диагностических обследований. Для тяжелобольных пациентов требуются наиболее интенсивные исследования; они применяются также у пациентов без отклика на терапию антибиотиками, или если подозреваются атипичные микроорганизмы (например, Туберкулез, P. jirovecii) и для пациентов, чье состояние ухудшается, либо они не реагируют на лечение в течение 72 ч.
По результатам рентгенографии грудной клетки невозможно отличить один тип инфекции от другого, хотя следующие исследования позволяют предположить:
Многодолевые инфильтраты предполагают инфекцию S. pneumoniae или Legionella pneumophila.
Интерстициальная пневмония (на рентгенографии грудной клетки появляется как усиление легочного рисунка за счет интерстициального компонента, субплевральные ретикулярные помутнения, которые увеличиваются от вершины до основания легких, периферическая пористая структура) предполагает вирусную или микоплазменную этиологию.
Кавитационная форма пневмонии указывает на заражение штаммом S. aureus или на грибковую или микобактериальную этиологию.


Культура клеток крови, которую часто получают у пациентов, госпитализированных с пневмонией, помогает идентифицировать бактериальные патогены, если присутствует бактериемия. Примерно у 12% всех пациентов, госпитализированных с пневмонией, диагностируется бактериемия; S. pneumoniae является причиной двух третей таких случаев.
Исследование мокроты может включать окрашивание по Граму и посев для идентификации патогена, но ценность этих тестов является неопределенной, поскольку образцы часто загрязнены микрофлорой полости рта, и в целом такая диагностическая эффективность является низкой. Независимо от этого, идентификация бактериального патогена в культуре мокроты позволяет проводить тест на чувствительность. Получение образцов мокроты также позволяет идентифицировать вирусные патогены с помощью определения антител методом прямой флюоресценции или ПЦР, но необходимо проявлять осторожность при интерпретации, потому что 15% здоровых взрослых являются носителями респираторных вирусов или потенциально патогенных бактерий. Для пациентов, чье состояние ухудшается и тех, у кого не наблюдается отклик на антибиотики широкого спектра действия, мокрота должна быть исследована (с окрашиванием и культурой) на микобактерии и грибки.
Образцы мокроты можно получить неинвазивным путем: простым отхаркиванием или после распыления небулайзером гипертонического солевого раствора (индуцированная мокрота) у пациентов, у которых образование мокроты не происходит. Также можно провести бронхоскопию или эндотрахеальное отсасывание, что может быть легко выполнено через интубационную трубку у пациентов, находящихся на искусственной вентиляции легких. В противном случае, бронхоскопический отбор проб обычно проводят только у пациентов с другими факторами риска (например, иммунная недостаточность, неэффективность эмпирической терапии).
В настоящее время широко доступны исследования мочи на антиген Legionella и пневмококковый антиген. Эти тесты являются простыми и быстрыми, имеют более высокую чувствительность и специфичность, чем окраска мокроты по Граму и получение культуры этих патогенов. Пациенты с риском пневмонии, причиненной Legionella (например, тяжелое течение болезни, неэффективность амбулаторного лечения антибиотиками, наличие плеврального выпота, активное злоупотребление алкоголем, недавнее путешествие), должны пройти исследование мочи на антиген Legionella, которая будет оставаться в организме еще долго после того, как будет начато лечение, но исследование обнаруживает только L. pneumophila серологической группы 1 (70% случаев).
Читайте также:


