Стрепто стафилококковая пиодермия у детей
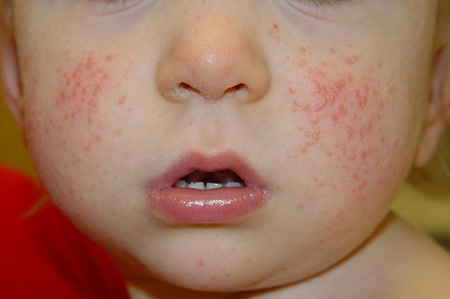
ПИОДЕРМИИ (гнойничковые заболевания кожи) – группа заболеваний кожи, вызываемая гноеродными микроорганизмами, главным образом стафилококками, стрептококками, реже другими. Болезнь распространена во всех возрастных группах. По-видимому, это обусловлено тем, что стафилококки, стрептококки часто обнаруживаются в окружающей среде ( в воздухе, пыли помещений, а также на одежде, коже человека).
ПРИЧИНЫ ПИОДЕРМИИ. Развитию различных форм заболевания у детей и взрослых способствует не только гноеродная флора, но и различного рода факторы (эндогенные и экзогенные причины), которые способны изменять состоянии микроорганизмов. К основным патогенетическим условиям относятся:
- контакт с возбудителем
- благоприятные условия (наличие высокой абсорбции кожи, слабый иммунитет, нарушение защитного водно-жирового слоя кожи)
- наличие условий для проникновения (отсутствие гигиены, микроскопические травмы)
- гиповитаминоз и эндокринные нарушения
- нейроциркулярная дисфункция (ВСД)
- висцеральные нарушения
- интоксикация и хронические инфекции
Дети, к сожалению, более подвержены пиодермии, ведь во время игр они контактируют с пылью и грязью, а также любят расчесывать места укуса насекомых или другие кожные изменения. Иногда пиодермия возникает у новорожденных детей, как результат плохого ухода родителей. Безусловно, это заболевание необходимо оперативно лечить, чтобы избежать рубцов и опасных осложнений.
КЛАССИФИКАЦИЯ ПИОДЕРМИИ
- Первичная форма (образуется вследствие поражения совершенно здоровой кожи) и вторичная форма (является следствием осложнений при чесотке, экземе, проявлений почечной недостаточности или сахарного диабета, в результате расчесывания зудящей кожи)
- Острая и хроническая формы.
- Пиодермия новорожденных (везикулопустулез, множественные абсцессы, эпидемическая пузырчатка новорожденных, эксфолиативный дерматит Рихтера, рожистое воспаление, пеленочный дерматит)
- Стафилодермии (фолликулиты, фурункулы, гидрадениты) и стрептодермии(импетиго, эктима)
СИМПТОМЫ И ПРИЗНАКИ ПИОДЕРМИИ. Общая картина заболевания выражается в гнойничковых образованиях на коже, это могут быть единичные элементы или множественные, затрагивающие только верхние слои кожи или всю глубину. Симптомы интоксикации могут усугубляться вплоть до развития клинической картины сепсиса, особенно у детей первых месяцев жизни и с иммунодефицитами.
ЛЕЧЕНИЕ ПИОДЕРМИИ. Лечение пиодермии начинается с определения причины. Применяется как внутренняя, так и внешняя медикаментозная терапия, а также соблюдение ряда непреложных правил: соблюдать правила гигиенического ухода; избегать контактов с водой пораженных участков кожи; удалять волосы на участках поражения (чтобы не разносить инфекцию, волосы следует состричь, а не сбривать); при лечении грудных детей показаны слабые марганцовые ванночки; при небольших участках поражения назначают пасты, растворы и мази с антибактериальным и антигрибковым свойствами, антисептики; при системных распространениях воспалительных процессов, проявления общей слабости и лихорадки назначаются антибиотикотерапия и иммунотерапия; обязательна витаминотерапия с назначением поливитаминного комплекса.
ПРОФИЛАКТИКА. Профилактические меры по предупреждению патологии включают своевременную обработку ран и микротрещин, профилактику хронических заболеваний, с целью предотвращения развитий повторных проявлений заболеваний. Следует уделить особое внимание уходу за кожным покровом у детей, болеющих сахарным диабетом. Соблюдать своевременное увлажнение кожи и образование микротравм. Малейшая инфицированная царапина может стать причиной глубокой пиодермии. На время болезни ребенка следует изолировать от здоровых детей.
Пиодермии (pyon – гной + derma – кожа) – группа дерматозов, причиной которых является гнойное воспаление кожи, ее придатков, подкожной жировой клетчатки.
Пиодермии часто встречаются у детей и у взрослых и составляют до 35% от всех кожных заболеваний. Основные клинические формы: импетиго, эктима, остиофолликулит и фолликулит, фурункул, хроническая язвенная пиодермия. В основном пиодермиты локализуются на ногах, шее и лице. Обострение заболевания чаще происходит осенью и зимой.

Пиодермия - что такое?
Каждый человек на протяжении жизни сталкивается с гнойничковыми поражениями кожи. Импетиго, угри, сикоз, фурункулы, опрелость, рожистое воспаление – это неполный перечень форм пиодермии, нередко доставляющих массу неудобств. Некоторые виды легко передаются контактно-бытовым путем.
Вызывают пиодермии в основном стафилококки и стрептококки, превращая нормальную микрофлору кожи в патогенную.
Стафилококки поражают в большинстве случаев волосяные фолликулы, сальные и потовые железы, вызывая гнойно-экссудативную воспалительную реакцию с последующим образованием пустулы. Стрептококки поражают кожу, не проникая в ее придатки, и вызывают серозно-экссудативную воспалительную реакцию с образованием фликтены. Важную роль в развитии пиодермии играет состояние кожи и общее состояние организма.
Пиодермия бывает первичная и вторичная. Первая развивается как самостоятельное заболевание, вторая - как осложнение других кожных заболеваний.
Увеличивают риск развития пиодермии:
микротравмы и расчесы (например, при дерматозах);
активное воздействие химических веществ (в т.ч. моющих средств);
несоблюдение правил личной гигиены.
Провоцировать развитие пиодермии могут: иммунодефицитные состояния, нарушения обмена веществ, дефицит витаминов и минералов в организме.
Наибольшую опасность пиодермии представляют у новорожденных, поскольку возможны генерализация инфекции и развитие сепсиса. Защитные механизмы у детей первого года жизни еще не могут давать полноценный иммунный ответ. Также большое значение имеют особенности кожи: у новорожденных тонкий и рыхлый роговой слой, прямое расположение протоков потовых желез и щелочная среда поверхности кожи. Все это также способствует распространению заболевания. Дополнительными факторами, которые могут влиять на развитие пиодермии у новорожденных, являются перегревание, редкая смена подгузника, нарушение правил гигиены.
У детей дошкольного и школьного возраста после стрептодермии возможны такие же осложнения, как и после других стрептококковых инфекций (ангина, скарлатина), возможно также развитие гломерулонефрита.
Важно! Лечение пиодермии должно проводиться под контролем врача, самолечение может вызвать обострение заболевания и последующие осложнения, поэтому строго противопоказано.
Виды и характеристики пиодермии
Поверхностные пиодермии:
I. Стафилодермии
2. Фолликулит поверхностный
3. Сикоз вульгарный
4. Угри обыкновенные
5. Эпидемическая пузырчатка новорожденных
II. Стрептодермии
1. Импетиго стрептококковое:
а. заеда стрептококковая;
е. поверхностный панариций.
2. Сухая стрептодермия
III. Стрепто–стафилодермии
1. Импетиго вульгарное (смешанное)
Глубокие пиодермии
1. Глубокий фолликулит
2. Фурункул, фурункулез
II. Стрептодермии
а. острый стрептококковый – рожа
2. Эктима обыкновенная
III. Стрепто–стафилодермии
1. Хроническая язвенная пиодермия
2. Шанкриформная пиодермия
Клинические проявления
Стафилодермии
Фолликулит – гнойное воспаление волосяного фолликула.
Остиофолликулит представляет собой мелкие фолликулярные поверхностно расположенные конусовидные пустулы с гнойными головками. Локализация: область сально-волосяных фолликулов. По краям пустулу обрамляет розовый ободок, шириной 1 мм. Чаще остиофолликулит возникает на лице, туловище и конечностях. Через 3–5 дней на месте пустул образуются корочки, которые затем отпадают.
Фолликулит поверхностный отличается большими размерами и глубиной поражения волосяного фолликула. Зона покраснения вокруг гнойничка составляет 2–З мм. Пустула плотная, гной густой, желтовато-зеленого цвета. Болезненность в местах высыпаний исчезает после вскрытия пустул.
Фолликулит глубокий – болезненные гнойнички до 1,5 см в диаметре, полностью захватывающие волосяной фолликул. Отличие от фурункула - отсутствие некротического стержня. При большой площади поражения кожи может возникать ухудшение общего состояния: лихорадка, головные боли, отклонения в лабораторных показателях крови.
Сикоз вульгарный – хронический гнойный процесс, отличающийся воспалением волосяных фолликулов в носогубной области, области шеи и подбородка, реже в других зонах. Чаще возникает у мужчин. На развитие сикоза может влиять частое бритье, хронический ринит, нарушения в работе нервной системы, внутренних органов и эндокринных желез, повышенная чувствительность к стафилококкам и продуктам их жизнедеятельности, наличие очагов инфекции (кариес, хронический тонзиллит). Заболевание отличается множественным высыпанием болезненных, иногда зудящих остиофолликулитов и фолликулитов, содержащих гной. Очаги сливаются, образуя большие участки воспаления. Процесс отличается хроническим течением. Общее состояние здоровья пациента не меняется, но эстетические дефекты могут причинять значительный дискомфорт.
Вульгарные угри - хроническое заболевание, поражающее сальные железы. Появляются обычно в пубертатный период и связаны с генетической предрасположенностью, снижением иммунитета, эндокринными нарушениями, фокальной инфекцией, заболеваниями желудочно-кишечного тракта. На развитие заболевания также влияет чрезмерное употребление углеводов.
Наиболее частая локализация – кожа лица, груди и спины, при тяжелом течении процесса вовлекаются плечи и верхняя треть предплечий. В результате закупорки устьев волосяных фолликулов образуются комедоны (черные точки), затем развивается папулезная форма, проявляющаяся розово-красными папулами полушаровидной или конической формы. В результате присоединения стафилококковой инфекции в центре образуется небольшая пустула, которая подсыхает с образованием корочки или вскрывается (пустулезная форма). Осложнение заболевания - некротическое акне, когда в глубине фолликула развивается некроз, а затем происходит образование струпа и осповидного рубца. Такого рода высыпания чаще возникают на лбу и висках. Особая форма заболевания – угри конглобатные (шаровидные). Возникают преимущественно у мужчин и локализуются в основном на спине. Для них характерно образование больших, часто множественных комедонов, окруженных воспалительным инфильтратом, с формированием вялого абсцесса, образованием фистулы и длительно незаживающих язвенных поверхностей.
Фурункул, фурункулёз – глубокая стафилодермия, отличающаяся гнойно-некротическим воспалением волосяного фолликула и окружающих тканей. Основная локализация: на лице, шее, плечах, бедрах или ягодицах. В начале в области волосяного мешочка возникает краснота и припухлость. Затем очаг превращается в узел конусовидной формы диаметром до 5 см, в центральной части которого через несколько дней появляется некротический стержень. После вскрытия фурункула выделяется гной, происходит отторжение некротического стержня и гнойно–кровянистого отделяемого. Образовавшаяся язвочка постепенно заживает с образованием рубца. Эволюция фурункула обычно занимает около 2 недель. Возможна хронизация процесса на протяжении длительного времени, когда множественные фурункулы находятся на разных стадиях развития и периодически появляются новые (фурункулез). Это состояние во многом связано с ослаблением иммунного статуса.
Одиночные фурункулы как правило не оказывают влияние на общее состояние здоровья пациента. При множественных фурункулах может повышаться температура, появляться недомогание, головные боли.
В случае локализации фурункулов на лице требуется срочное лечение, чтобы не допустить развитие серьезных осложнений: гнойного тромбофлебита лицевых вен, менингита, сепсиса или септикопиемии с образованием множественных абсцессов в различных органах и тканях.
Карбункул – гнойно-некротическое воспаление нескольких волосяных фолликулов с образованием гнойно-некротических стержней и воспалительного инфильтрата, локализованного в дерме и подкожной клетчатке. Размеры карбункула могут достигать 5–10 см в диаметре. Резко болезненный инфильтрат медленно размягчается, образуя несколько свищевых отверстий, через которые выделяется гной. На дне большой язвы визуализируются множественные некротические стержни, после их отторжения остается значительный дефект. Язва постепенно заживает, на ее месте остается обширный втянутый рубец.
Карбункулы протекают на фоне повышения температуры, резкихх болевых ощущений в очаге воспаления, более активных проявлений интоксикации, септических осложнений.
Гидраденит – гнойное воспаление апокриновых потовых желез, вызываемое стафилококками, проникающими в железы через протоки и микротравмы кожи, которые часто возникают при бритье. Гидраденит развивается медленно, возникает с одинаковой частотой, как у мужчин, так и у женщин. Основная локализация в подмышечных впадинах.
Воспаление начинается с болезненного узла размером с горошину в толще кожи. Через 2–3 суток уплотнение разрастается до 2 см в диаметре, кожа в месте воспаления становится багрово-красной. Одновременно около основного инфильтрата возникает несколько узлов, которые быстро сливаются в плотный болезненный конгломерат, который выступает на поверхности в виде сосков. Отечность увеличивается, узлы нагнаиваются и вскрываются, из отверстия выделяется больше количество гнойного отделяемого. Созревание гидраденита протекает на фоне повышения температуры, недомогания. У людей, страдающих избыточным весом, сахарным диабетом, дисфункцией половых желез, гидраденит может переходить в хроническую форму.
Эпидемическая пузырчаткановорожденных – контагиозная поверхностная стафилодермия, которая обычно развивается на первой неделе жизни новорожденного. Источником заражения может быть персонал и пациенты родильного дома. Процесс проявляется множественными распространенными буллезными высыпаниями. По характеру высыпания разнообразные: одновременно могут появляться фликтены с серозным содержимым, везикулы с серозно-гнойным экссудатом или отечные участки покраснений с эрозиями на месте вскрывшихся пузырей. Основная локализация: на животе, спине, крупных складках. На месте вскрывшихся высыпаний появляются многочисленные серозно-гнойные корки. Заболевание протекает на фоне повышения температуры тела, нарушения общего состояния (плаксивость, потеря аппетита, рвота), изменения параметров крови.
Стрептодермии
Импетиго стрептококковое – заразное кожное заболевание, которое возникает чаще у женщин и детей, в связи с тем, что у них более нежная кожа и тонкий роговой слой. Представляет собой поверхностные пузырные элементы, наполненные серозно-гнойным содержимым. Поверхность элементов ненапряженная, спавшаяся в центре. По периферии фликтен могут возникать небольшой отек и покраснение, указывающие на тенденцию к периферическому росту. Элементы локализуются в основном на лице, реже на туловище и конечностях. Разновидности стрептококкового импетиго: щелевидное импетиго, стрептококковая заеда; буллезное импетиго; кольцевидное импетиго; сифилоподобное импетиго; поверхностный панариций.
Сухая стрептодермия развивается чаще у детей и подростков. Характеризуется появлением на коже розово-красных пятен 3-4 см в диаметре, покрытых белесоватыми чешуйками. В очагах поражения появляется небольшой зуд и сухость кожи.
Целлюлит – глубокое воспалительное поражение кожи и подкожной клетчатки. Оно сопровождается покраснением, отеком тканей и болезненностью. Целлюлит обычно вызывается стрептококками группы А и золотистым стафилококком. Чаще локализуется на ногах, хотя может поражать и другие части тела. Проявляется разлитым островоспалительным покраснением с размытыми краями, область воспаления горячая и болезненная при пальпации. Область покраснения может быть разной: малой (локализованной), например, целлюлит пальца, и обширной, захватывающей все плечо или ягодицу, например, целлюлит постинъекционный. Для целлюлита характерны крупные отечные округлые пятна с нечеткими границами.
Рожа– острая форма целлюлита, протекающая с вовлечением в воспалительный процесс лимфатической ткани. Локализация – ноги, лицо, ушные раковины. Рожа нижних конечностей обычно возникает у пациентов старшего возраста на фоне гипостатических явлений (варикозного расширения вен, лимфостаза и др.). В зоне воспаления появляется чувство распирания, жжение, боль. Отмечается недомогание, головная боль, повышение температуры тела до 38–40° С. Появляется покраснение, которое за несколько часов переходит в яркую эритему с отеком и инфильтрацией кожи, отличающуюся четкими неровными контурами. Пораженный участок кожи напряжен, горячий на ощупь, могут появляться пузыри, часто с геморрагическим содержимым.
Обострения заболевания обусловлены наличием в организме очага хронической стрептококковой инфекции. Среди осложнений рожи: некрозы, абсцессы, флегмоны, флебиты, сепсис, отит, мастоидит, гнойный менингит.
Эктима вульгарная – язвенная, глубокая форма стрептодермии. Заболевание начинается с появления фликтены или глубокой эпидермальной пустулы, быстро подсыхающей в корку. Под коркой образуется болезненный язвенный дефект округлой или овальной формы с возвышающимися отечными краями и кровоточащим дном со слизисто-гнойным отделяемым. Эктима очищается от гноя и заживает в течение длительного времени, образуя глубокий рубец. Процесс может осложняться гангренизацией в области язвы (эктима гангренозная) или обширным распадом подлежащих тканей – эктима проникающая или сверлящая. Основная локализация – область голеней, реже – ягодицы, бедра, туловище. Как правило, образования единичны.
Смешанные стрепто-стафилодермии
Атипичные хронические пиодермии
К ним относятся:
- язвенная атипическая пиодермия (хроническая пиококковая язва) и шанкриформная пиодермия; - хроническая абсцедирующая пиодермия и инверсные конглобатные угри.
Все формы атипической пиодермии имеют разные этиологию и патогенез. Нет связи между видом возбудителя и формой пиодермии. Развитие хронических пиодермий связано не столько с инфекционным фактором, сколько с измененной реактивностью макроорганизма и выраженностью иммунных нарушений.
У всех пациентов с хроническими атипическими пиодермиями наблюдается снижение неспецифической сопротивляемости организма.
Общие признаки хронических атипических пиодермий:
гранулематозная структура инфильтрата в коже;
высокая чувствительность кожи.
Хронические атипические пиодермии могут развиваться как последствия обычных пиодермий либо травм кожи, осложненных пиококковой инфекцией.
Причины возникновения пиодермии
На коже всегда находятся нейтральные, условно-патогенные и патогенные микроорганизмы. Это грибки и бактерии, которые не проникают в глубокие ткани и не провоцируют развитие инфекции. Ослабление иммунитета может активировать размножение патогенных и условно-патогенных микроорганизмов и повреждение различных слоев кожи.
Дерматоскопия. Обследование кожных образований с помощью прибора – дерматоскопа. Он позволяет увидеть высыпания в многократном увеличении, выявить отличительные признаки различных видов пиодермий и провести дифференциальную диагностику;
Лабораторное исследование содержимого высыпаний для выявления возбудителя и на чувствительность микроорганизмов к антибактериальной терапии;
Лабораторное исследование показателей крови. Дополнительно может проводиться серологическая диагностика для выявления специфических антител, которые вырабатывает организм в ответ на инфекцию. Исследование крови также требуется для исключения венерической инфекции.
При нехарактерных симптомах необходимо исключить заболевания с похожей симптоматикой. Поэтому дополнительно может рекомендоваться консультация аллерголога-иммунолога, ревматолога или инфекциониста.
Лечение пиодермии
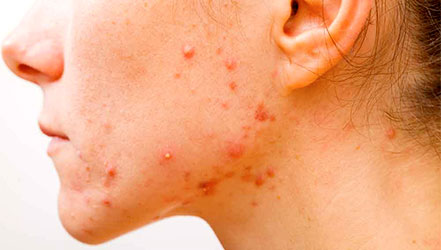
Основные принципы:
Устранить причину заболевания с помощью антибактериальной терапии.
Устранить провоцирующие факторы: коррекция углеводного обмена, восстановление баланса витаминов и минералов, устранение источника хронической инфекции, иммуностимулирующая терапия.
Остановить распространение инфекции.
Антибактериальная терапия может быть общей (системной) или местной (топической).
Когда назначается системная антибактериальная терапия?
Множественные быстро распространяющиеся пиодермии, невосприимчивые к наружной терапии;
При увеличении и болезненности лимфоузлов;
При повышении температуры тела, появлении озноба, недомогания или слабости;
Локализация кожных образований на лице;
Выбор антибиотика в каждом случае проводится под строгим контролем лечащего врача по результатам проведенных обследований.
Когда назначается местная терапия?
В зависимости от глубины и степени поражения кожи:
Если острые поверхностные пиодермии сопровождаются образованием поверхностных пустул, они подлежат вскрытию и немедленной наружной обработке антисептиками;
Глубокие пиодермии в стадии инфильтрации требуют применения разрешающей терапии для усиления гиперемии в очаге и ускорения процесса саморазрешения инфильтрата или быстрого абсцедирования;
Хирургическое лечение проводится в случае появления признаков абсцесса глубоких пиодермий.
При появлении активных грануляций рекомендуется использование повязок с антисептическими мазями и биостимуляторами.
Профилактика пиодермии
Общие рекомендации:
тщательное соблюдение личной гигиены;
своевременная обработка повреждений кожи;
Вторичная профилактика:
лечение хронических очагов инфекции;
профилактический осмотр дерматологом один раз в год.
Для профилактики пиодермий необходимо проводить лечение сопутствующих общих заболеваний, которые могут провоцировать гнойничковые поражения кожи (сахарный диабет, болезни ЖКТ, ЛОР-органов и др.).
- гнойное поражение кожи, возникающее в результате внедрения в неё гноеродных кокков. Главными представителями данной группы являются стафилококки и стрептококки. Данные бактерии являются нормальными обитателям кожных покровов, но при местном снижении барьерных свойств кожи, способны проникать в нее и вызывать гнойное поражение.
Пиодермия - одна из наиболее распространённых кожных болезней. При пиодермии помимо кожи могут поражаться волосяные луковицы, сальные железы, потовые железы и подкожно-жировая клетчатка.
Пиодермия может возникать на фоне различных
которые сопровождаются сильным зудом. В некоторых случаях гнойное поражение кожи может приводить к серьезным последствиям и осложнениям.
Микротравмы, стрессовые ситуации, перегревание или переохлаждения являются факторами, которые снижают защитные функции кожи и повышают вероятность пиодермий; в группу риска попадают люди, страдающие сахарным диабетом, патологиями пищеварительной системы, нарушениями функции кроветворения и витаминного баланса, ожирение и истощение также угнетают местный иммунитет.
Кожа, склонная к выработке излишнего количества кожного сала, что случается при нарушениях ЦНС, наиболее уязвима для пиококков, так как изменение химического состава кожного сала снижает стерилизационные свойства кожи. Изменение гормонального фона или прием корткостероидов приводят к общим заболеваниям, которые являются предрасполагающими к пиодермиям.
Симптомы пиодермии зависят от типа возбудителя. Поражение кожного покрова может быть поверхностным или глубоким, а течение - острым или хроническим. Стоит отметить, что чаще всего пиодермия вызывается стафилококковой инфекцией. В зависимости от типа возбудителя выделяют следующие типы пиодермии: стафилодермия, стрептодермия, стрептостафилодермия.
Стафилококковая инфекция, как правило, поражает сальные и потовые железы, а также волосяные фолликулы (волосяные луковицы). Стафилококки могут приводить к гнойно-воспалительному процессу как в поверхностном слое кожного покрова, так и в более глубоких слоях (дерма и придатки кожи).
Выделяют следующие формы стафилодермии:
- остиофолликулит;
- фолликулит;
- везикулопустулез;
- сикоз;
- фурункул;
- фурункулез;
- псевдофурункулез;
- карбункул;
- гидраденит.
Стрептодермия имеет тенденцию поражать лишь поверхностные слои кожи. Главным признаком стрептодермии является фликтена (поверхностный гнойник в виде пузыря). Также стрептодермии склонны к периферическому росту зон поражения и не поражают придатки кожи (потовые железы и волосяные луковицы).
Выделяют следующие формы стрептодермии:
- импетиго стрептококковое;
- заеда;
- лишай простой;
- паронихия поверхностная;
- рожистое воспаление;
- целлюлит;
- эктима.
Иногда кожный покров могут поражать сразу несколько типов гноеродных бактерий. Смешенная инфекция, состоящая из стафилококков и стрептококков, поражает глубокие слои кожи и склонна к периферическому росту. В некоторых случаях возможно изъязвление кожного покрова. Стоит отметить, что смешанная инфекция поражает людей с сильно ослабленным иммунитетом.
Выделяют следующие формы стрептостафилодермий:
- импетиго стрепто-стафилококковое;
- пиодермия хроническая язвенно-вегетирующая;
- фолликулит рубцующийся.
Основными критериями диагностики служат характерные элементы высыпаний на теле (пустулы, фликтены). Для установления точного вида заболевания и вызвавшего его возбудителя применяется микроскопический метод исследования отделяемого гнойных элементов. При глубоком поражении тканей может использоваться биопсия. В случае тяжело протекающих заболеваний рекомендуется забор крови на определение уровня глюкозы (цель – исключение сахарного диабета). При выполнении общего анализа крови нередко отмечается увеличение показателей лейкоцитов, СОЭ.
Лечение начинают с выбора антибиотиков на основании данных бактериологического исследования и теста на чувствительность к ним, при необходимости на фоне терапии сопутствующих заболеваний.
При остром течении заболевания антибиотики следует назначать не менее 5-7 дней, при хроническом – 7-14 дней.
В лечении больных хронической пиодермией, особенно тяжелой (язвенно-вегетирующая, гангренозная формы), невозможно обойтись без препаратов, воздействующих на микроциркуляцию крови. Также показаны витамины группы В (В6, B12), поливитамины и поливитаминные препараты с микроэлементами.
При лечении хронических пиодермий, особенно глубоких (хроническая язвенная, язвенно-вегетирующая, гангpенозная формы), назначают кортикостероидные препараты и цитостатики.
В комплексном лечении больных хронической пиодермией используют широкий спектр иммунокорригирующих препаратов.
Возможно чрескожное облучение крови гелий-неоновым лазером. Процедуры назначают ежедневно, на курс 15 процедур.
При язвенных дефектах удаляют корки, некротические участки ткани, гной, промывают гнойные очаги асептическими растворами. При воспалительной инфильтрации в очагах на фурункулы, карбункулы, гидрадениты накладывают ихтиол с димексидом (1:1), трипсин, химопсин, химотрипсин для отторжения некротических участков ткани и гноя. На пораженные очаги 2-3 раза в день накладывают повязку, пропитанную томицидом, или пасту с 5% указанного средства.
При пиодермиях рекомендовано полноценное питание с ограничением углеводов.
Предрасполагающими факторами к развитию пиодермии являются себорейное состояние кожи, обильное заселение кожи сапрофитирующими гноеродными кокками, нарушение целостности кожного покрова, повышенное потоотделение (гипергидроз), уменьшающее кислотность кожи, переохлаждение, нарушение углеводного обмена, заболевания желудочно-кишечного тракта, печени, психоэмоциональное перенапряжение, гипоавитаминозы, истощение.По этиологическому признаку пиодермии делят на стафилококковые и стрептококковые, различают и атипичные формы. Стафилококки поражают в основном придатки кожи (волосяные фолликулы, сальные и потовые железы) и вызывают экссудативную гнойную реакцию с образованием пустулы. Стрептококки поражают эпидермис, не проникая в придатки, вызывая серозную экссудативную реакцию с образованием дряблого поверхностного пузыря - фликтены.
Глубокое стрептококковое поражение кожи называется вульгарной эктимой, возникает при попадании стрептококков глубоко под эпидермис. На фоне воспалительного инфильтрата формируется пузырь или эпидермо-дермальная пустула величиной с горошину и больше. Эктима может быть и стафило-, гонококковой. Пузырь или пустула быстро ссыхаются в серозно-геморрагическую, гнойно-геморрагическую корку, которая глубоко погружена в кожу и окаймлена неярким участком гиперемии. По удалении корки образуется глубокая язва, иногда, с гнойным отделяемым. Язва имеет отвесные края и кровоточащее дно, в нем - грануляции, при созревании которых образуется рубец. Эктимы бывают множественными, линейными, по ходу расчесов.Атипичные формы пиодермии возникают при воздействии на организм в сочетании стрепто-, стафило-, энтерококков, кишечной, синегнойной палочки, протея и др. Развитие этих пиодермии обусловлено особой реакцией на возбудители макроорганизма.
Атипичные формы пиодермии характеризуются, как правило, глубоким поражением кожи. Среди них выделяют хронические: язвенную, вегетирующую, абсцедирующую, шанкриформную.
Лечение поверхностных форм пиодермии прежде всего заключается в правильном уходе за жирной кожей лица, своевременном удалении избытка кожного сала с поверхности эпидермиса, так как оно теряет свои бактерицидные свойства и становится прекрасной средой для размножения сапрофитирующих пиококков, а также в применении наружных лекарственных средств.
Утром и вечером такая кожа требует тщательного очищения в домашних условиях молочком для жирной кожи, если же таковое отсутствует, лучше воспользоваться лосьоном для соответствующего типа кожи.
Нередко для очищения жирной кожи применяются дополнительные очищающие гели для умывания или лечебные спиртовые лосьоны, содержащие азелаиновую кислоту, бензоил пероксид (Скинорен, Клерасил, Клеаскин, Окси-гель, Окси-5 и т.д.), препятствующие развитию гнойничкового процесса или способствующие быстрому созреванию уже возникших остиофолликулитов, т. е. переходу в гнойную стадию, которая впоследствии завершается образованием на месте фолликулитов медово-желтых корочек.
Для предотвращения развития воспалительного процесса на коже лица в условиях косметологического кабинета показаны частые ультразвуковые пилинги кожи до 3 раз в неделю 10 процедур с предшествующим распариванием и озонированием кожи, с применением вакуумной чистки, вапозона, ультрафонореза антисеборейными ампульными средствами, улучшающими обменные процессы в коже, снижающими салоотделение. Показана также дарсонвализация кожи по тальку с последующим наложением стягивающих поры противовоспалительных масок (грязевых, глиняных, азуленовых), а также прижигание дарсонвалем гнойничковых элементов. Завершается данный комплекс процедур покрытием кожи защитным гидратантным некомедонообразующим кремом, показанным для жирной кожи.
В стадию ремиссии можно рекомендовать пациентам 10-кратный курс микротоковой терапии с введением веществ, снижающих салоотделение и уменьшающих жирность кожи. При отсутствии микротоковой терапии полезно проводить чистки с дезинкрустацией частотой 1 раз в 2 недели. Гальванический ток открывает каналы кожи и вытягивает из пор избыточно экскретируемое кожное сало и комедоны, а последующая ионизация (лекарственный электрофорез) с применением ампульных средств и гелей, регулирующих выделение кожного себума, сделает кожу гладкой и красивой.Если же время упущено и единичные остиофолликулиты уже возникли на коже, показано щадящее вскрытие пустул иглой и обработка их спиртовыми растворами календулы, 2%-ной салициловой, борной кислотами. Можно применять тальк, детскую присыпку, сульфаниламидную пудру, измельченный в порошок тетрациклин, очагово смазывать кожу 5-10%-ной серной болтушкой. Эффективно точечно прижигать пустулы и фликтены с гнойным экссудатом гелем или кремом Ретин-А, синтомициновой эмульсией.
Следует быть особо аккуратными при вскрытии пустул иглой, чтобы не вызвать распространения гнойничкового процесса по всему лицу. Вокруг очагов поражения кожу лучше обработать салициловой кислотой, перекисью водорода, скинореном, лосьонами. Однако старая методика вскрытия мелких поверхностных пустул значительно уступает современной методике прижигания дарсонвалем гнойных очагов (дистанционная методика).
При множественных высыпаниях на лице, как это бывает при вульгарном сикозе, очаги смазываются 5%-ной хлортетрациклиновой, борно-деггярной, 5%-ной серно-таниновой мазями; возможно подсушивание гнойничков анилиновыми красителями, 2%-ным салициловым, камфорным спиртом, кремом или гелем Ретин-А.
В стадии образования корок применяются мази и кремы с антибиотиками и кортикостероидами (окси-корт, локакортен и т.п). При очень интенсивном течении заболевания порочный круг прерывают иммуномодуляторы, применяемые перорально.
Как главный компонент общей терапии могут быть применены антибиотики широкого спектра действия (эритромицин по 250 мг 4 раза в сутки, ампициллин, тетрациклин) в сочетании с нистатином, лакто- и бифидубактерином.
Кожа вокруг фурункула обрабатывается антисептиками во избежание распространения стафилококков по всему лицу. Умываться в данный период запрещается. На невскрывшийся очаг накладывается мазь Вишневского, показано сухое тепло (УВЧ). Если же в фурункуле отмечается флюктуация, на очаг поражения накладывают чистый ихтиол в виде лепешек 1-2 раза в день, которые затем снимаются теплой водой. При вскрытии головки и начале отторжения некротического стержня наружно применяется гипертонический раствор хлорида натрия, которым пропитывают марлю в несколько слоев, а затем часто меняют повязку. Одновременно с наружным лечением добавляются системные антибиотики чаще тетрациклинового ряда, витамины, дрожжи. После отторжения некротического стержня образуется язва, покрывающаяся гнойными корками. Для предотвращения распространения инфекции в этой стадии, как и в предшествующие, можно воздействовать на очаг поражения ультрафиолетовыми лучами.
При абсцедировании, вялом затяжном течении, когда некротический стержень не отторгается самостоятельно, помимо перорального применения антибиотиков требуется хирургическое дренирование очага.
Хронический фурункулез требует подбора целого комплекса лечебных препаратов, включающих стафилококковую поливалентную аутовакцину, стафилококковый анатоксин, антифагин, гамма-глобулин, аутогематотерапию, витамины, иммуномодуляторы.
Стрептококковое импетиго и эктима требуют как коррекции иммунного статуса больных, так и общего лечения антибиотиками, сульфаниламидами. Запрещается употребление шоколада, меда, какао, экстрактивных веществ, пряностей.
На время лечения необходимо избегать мытья очагов поражения.
Кожу вокруг фликтен и пузырей, наполненных гнойным экссудатом, обрабатывают камфорным или салициловым спиртом, перекисью водорода. Наслаивающиеся корки, покрывающие эрозии, удаляют, смазывая 2%-ным салициловым вазелином или диахиловой мазью, содержащей 1-2% дегтя. Очаги поражения подсушивают 1-2%-ным спиртовыми растворами анилиновых красителей, 1-10%-ной синтомициновой эмульсией, 2%-ной желтой ртутной, 2-5%-ной борно-дегтярной и серно-дегтярной мазями.
Мелкие поверхностные фликтены также показано прижигать точечно дарсонвалем, осторожно, чтобы не вызвать распространения инфекции, а кожу вокруг очага поражения санировать ультрафиолетовыми лучами.
Перлеш, заеда - своеобразная форма стрептококкового импетиго, протекающая хронически. В углах рта и глаз образуются фликтены, которые, вскрываясь, обнаруживают под собой эрозии линейной формы с дальнейшим формированием болезненных трещин.
На гиперемированной коже образуются поверхностные, под роговым слоем дряблые пузыри с прозрачным или мутным содержимым (серозным или серозно-гнойным), которые затем подсыхают в слоистые, медово-желтые корки, или же фликтена разрывается, образуя эрозию. Фликтены иногда настолько быстро ссыхаются, что просматриваются. На коже чаще выявляется только корка.
Присоединение к стрептококкам стафилококков называется вульгарным импетиго (стафилострептодермия). Образующиеся при ссыхании экссудата корки имеют зеленовато-желтый цвет, иногда носят геморрагический характер вследствие расчесов. Пациенты жалуются на зуд. Разорвавшиеся и опорожнившиеся наружу фликтены оставляют после себя болезненные эрозии, после заживления которых на гиперемированном фоне нередко отмечается мелкое шелушение.
Разрастающаяся фликтена может ссыхаться в корку только в центральной части, а по периферии остается пузырный валик (кольцевидное импетиго).
Фликтена, располагаясь в глубоких отделах эпидермиса, не вскрываясь и не ссыхаясь в корку, может увеличиваться в объеме, достигая размера крупного пузыря (буллезное импетиго). Развивается в области ногтя (при наличии заусениц), подковообразно окружая ногтевую пластинку (поверхностный панариций).
Стрептодермии бывают поверхностными и глубокими, острыми и хроническими. Они не поражают придатки кожи. Как было сказано выше, основным элементом проявления Стрептодермии является фликтена.
К стрептодермиям относят: стрептококковое импетиго , эктиму , заеду , хроническую паронихию .
Гидраденит - острое гнойное воспаление апокриновых потовых желез, возникающее при попадании стафилококка лимфо-гематогенными путями и извне. Клинически чаще в подмышечной ямке возникает полушаровидный узел, покрытый багрово-красной кожей размером 2-5 см, который впоследствии размягчается с выделением гноя, заживает рубцом. Пролеченный на ранней стадии антибиотиками, гидраденит может разрешаться без гнойного расплавления ткани.
При поражении нескольких потовых желез возможно слияние узлов с развитием абсцесса.
Субъективные ощущения при гидрадените проявляются болью. Страдает и общее состояние больных: повышается температура, отмечается общее недомогание.
Карбункул кожи - острое гнойно-некротическое воспаление глубоких отделов волосяных фолликулов с вовлечением в процесс окружающей дермы и слиянием их между собой. Карбункулы - это слившиеся между собой фурункулы.
Клинически карбункул имеет общее отечное основание, при его вскрытии образуется несколько отверстий, по которым выводятся гнойный экссудат и некротические стержни с формированием нескольких язв на общем отечном основании, заживающих рубцом.
Фурункул - это острое гнойно-некротическое воспаление глубоких отделов волосяного фолликула с вовлечением в процесс прилежащей дермы.
Клинически представляет собой ограниченный узел, выступающий над поверхностью кожи, болезненный, багрово-красного цвета. На 3-4 сутки болезненность нарастает, отмечается флюктуация экссудата, из устьев фолликула выделяется гной; на седьмые сутки некротический стержень фурункула выходит на поверхность кожи. После его отторжения на коже образуется язва, которая впоследствии заживает рубцом.
При рецидивах и множественном процессе говорят о фурункулезе кожи.
Вульгарный сикоз - хронический фолликулит устья и глубоколежащих отделов волосяного фолликула, возникающий в области роста усов, бороды, бровей, подмышечных впадин и лобка. Возбудитель - золотистый стафилококк .
Клинически отмечается на фоне гиперемированной инфильтрированной кожи большого числа пустул и серозо-гнойных корок. При эпиляции на пораженной корневой части волоса обнаруживается стекловидная муфта. Субъективно больные жалуются на зуд, чувство покалывания.
Фолликулиты - гнойное воспаление устья волосяного фолликула, проявляющееся клинически пустулой,пронизанной пушковым волосом и окруженной венчиком ярко-красного цвета. Через несколько дней гнойное содержимое элемента ссыхается, поверхность фолликула уплощается, на ней образуется рыхлая корка буро-желтого цвета. Возникает на себорейных зонах кожи лица, шеи, голеней, бедер, предплечий. При вовлечении в процесс поверхностного отдела фолликула развивается остиофолликулит. При выдавливании, втирании мазей, трении поражаются более глубокие отделы фолликула. Такие фолликулиты болезненны.
Стафилодермии - фолликулиты, вульгарный сикоз, фурункул, карбункул, гидраденит.
Читайте также:


